Уход при острым средним отитом
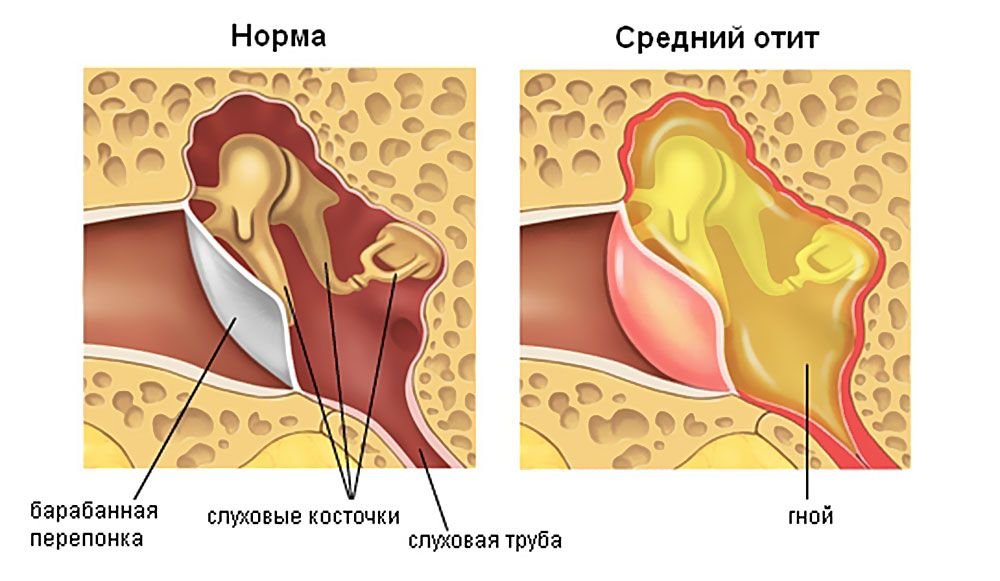
Острый отит– это острое воспаление среднего уха.
Болеют отитом, в основном, дети первых 2 лет жизни, чаще в зимне-весенний период. Отит может осложнять другие заболевания (ОРВИ, корь, скарлатину, ангину и др.).
Возбудители заболевания:
– гемолитический стрептококк группы А;
– золотистый стафилококк;
– пневмококки;
– вирусы.
Предрасполагающие факторы развития отита:
– особенности анатомического строения барабанной полости и евстахиевой трубы у детей раннего возраста: барабанная перепонка тонкая, слуховая труба короткая, широкая, отверстие находится ниже и ближе к хоанам, поэтому инфицированный секрет из носоглотки легко попадает в слуховую трубу;
– снижение иммунитета;
– переохлаждение;
– хронические очаги инфекции (кариозные зубы, воспаление придаточных пазух носа и др.).
Выделяют 2 стадии острого отита:
1. Острый неперфоративный отит.
2. Острый гнойный средний отит (протекающий с перфорацией барабанной перепонки и гноетечением из барабанной полости).
Основные клинические проявления отита:
– общее беспокойство ребенка, вскрикивание при сосании, отказ от груди;
– субфебрильная лихорадка;
– типичный характер боли – покапывающий, стреляющий, пульсирующий, иногда иррадиирует в шею, зубы;
– резкая боль при надавливании на козелок уха;
– понижение слуха;
– при осложненном течении происходит перфорация барабанной перепонки и выделение патологического содержимого (серозного или слизисто-гнойного, иногда с примесыо крови);
При тяжелом течении отита могут присоединяться менингиальные симптомы (рвота, судороги, напряжение большого родничка и пр.).
Прогноз.
В большинстве случаев прогноз благоприятный.
Основные принципы лечения отитов:
1. Симптоматическая терапия: жаропонижающие, седативные средства.
2. Противомикробная терапия (при тяжелом и осложненном течении отита).
3. Местное применение обезболивающих и противовоспалительных средств: – с помощью ватной турунды в наружный слуховой ход ввести одно из рекомендуемых средств (софрадекс, отинум, отипакс, этакридина лактат, отолган, отофа);
– сосудосуживающие капли в нос: детский галазолин, нафтизин, отривин;
– тепло на ухо: согревающий компресс, согревание лампой Соллюкс.
4. Физиотерапия: УФО, УВЧ.
Профилактика.
1. Оберегать ребенка от контакта с больными ОРВИ.
2. Своевременно санировать полость носа.
3. При появлении первых признаков ринита проводить точечный массаж рефлексогенных зон.
4. Избегать переохлаждений.
5. Систематически проводить закаливающие мероприятия.
Сестринский уход при остром рините и остром отите.
Своевременно выявлять и удовлетворять жизненные потребности пациента и его родителей.
Возможные проблемы пациента: –нарушение дыхания;
– резкая, нестерпимая боль в ухе;
– нарушение формулы сна;
– нарушение сосания, глотания;
– дискомфорт, связанный с заболеванием;
– риск развития осложнений;
– страх перед манипуляциями и др.
Сестринское вмешательство:
1. Создать обстановку психологического комфорта, взаимного доверия, вовлечь родителей в процесс лечения и ухода за ребенком с отитом. Обучить родителей технике закапывания капель в нос, ухо, постановки согревающего компресса, согласно существующим алгоритмам действия:
2. Рекомендовать перед каждым кормлением проводить санацию носа (отсосать слизь, промыть носовые ходы физиологическим раствором, закапать капли). Во время кормления, держать ребенка в возвышенном положении, пищу давать небольшими порциями, в жидком или полужидком виде. Обеспечить ребенка достаточным витаминизированным теплым питьем (чай с лимоном, отвар шиповника, разбавленные соки). Строго выполнять назначения врача. После курса антибактериальной терапии включить в диету биойогурт, биокефир, ацидофильное молоко.
3. Поддерживать положительный эмоциональный контакт с ребенком, корректировать его поведение, отвлекать чтением книг, спокойными играми.
4. Проводить профилактические мероприятия вне обострения заболевания (сон на свежем воздухе, закаливание, массаж рефлексогенных зон, ЛФК, физиотерапию, санацию полости рта).
5. При повторяющихся отитах рекомендовать динамическое наблюдение за ребенком врачами – педиатром и отоларингологом.
СЕСТРИНСКИЙ УХОД ПРИ АНГИНЕ.
Ангина– это острое инфекционное заболевание с преимущественным поражением лимфоидной ткани небных миндалин и регионарных лимфоузлов.
Ангина может быть самостоятельным заболеванием и синдромом других инфекционных заболеваний (скарлатины, дифтерии и пр.).
Возбудители заболевания:
– (3-гемолитический стрептококк группы А;
– золотистый стафилококк;
– вирусы;
– грибы.
Источники инфекции:
1. больные ангиной;
2. бактерионосители.
Пути передачи инфекции:
– воздушно-капельный;
– контактно-бытовой;
– алиментарный.
Факторы риска развития ангины:
– переохлаждение;
– хронические очаги инфекции (кариозные зубы, аденоидит);
– снижение иммунитета;
– хроническая тонзиллярная инфекция в семье.
Дети до года ангинами болеют редко, так как в этом возрасте миндалины еще недостаточно развиты.
Различают следующие виды ангин:
Катаральная:воспалительный процесс локализуется на поверхности миндалин, выражена гиперемия миндалин и передних дужек неба.
Фолликулярная ангина:воспалительный процесс локализуется в паренхиме миндалин, определяются нагноившиеся фолликулы в виде желтоватых горошин, отечность и гиперемия миндалин.
Лакунарная ангина;миндалины отечны, гиперемированы, разрыхлены, гнойно-воспалительный процесс локализуется в лакунах.
Флегмонозная ангина: воспалительный процесс локализуется в углублениях ткани миндалин с последующим формированием абсцесса, чаще локализующегося в области передней дужки неба с одной стороны (перитонзиллярный абсцесс).
Такое разделение ангин является, условным, так как чаще всего встречаются комбинированные формы.
Основные клинические проявления ангины:
1. общие симптомы интоксикации:высокая лихорадка, головная боль, озноб, ломота в суставах, отсутствие аппетита, нередко бывает рвота (особенно у маленьких детей);
2. боль при глотании,усиление саливации, неприятный запах изо рта;
3. местные симптомы:отечность, яркая гиперемия мягкого неба и миндалин с последующим воспалением фолликул и переходом патологического процесса вглубь ткани миндалин, при этом на поверхности и в углублениях миндалин обнаруживаются гнойные налеты беловато-желтого цвета, возможно образование перитонзиллярного абсцесса (при тяжелом течении);
4. регионарный лимфаденит(подчелюстные узлы увеличены, болезненные при пальпации).
Продолжительность ангины 5-10 дней.
Осложнения.
Отит, ревмокардит, гломерулонефрит.
Основные принципы лечения ангины.
1. Постельный режим на 5-7 дней.
2. Обильное теплое питье.
3. Противомикробная терапия:
4. Полоскание зева настоями ромашки, шалфея, календулы, эвкалипта, зверобоя до 6-8 раз в сутки, слабыми растворами антисептиков.
5. Жаропонижающие средства: ацетилсалициловая кислота, парацетамол, панадол и пр.
6. Антигистаминные средства.
7. Витаминотерапия.
Профилактика.
1. Своевременная санация хронических очагов инфекции.
1. Рациональное питание с достаточным введением фруктов, овощей, соков.
2. Закаливание организма, регулярные дозированные физические нагрузки.
3. Избегать тесного контакта с больными ангиной.
Сестринский уход при ангинах.
Своевременно выявлять настоящие, потенциальные проблемы, нарушенные жизненно важные потребности пациента и его родителей.
Возможные проблемы пациента:
– нарушение аппетита:
– нарушение глотания из-за болей в горле;
– дефицит жидкости в связи с лихорадкой;
– нарушение формулы сна;
– высокий риск развития осложнений;
– неспособность ребенка самостоятельно справиться с трудностями, возникшими вследствие заболевания;
– страх перед манипуляциями и др.
Сестринское вмешательство.
1. Информировать родителей о причинах развития, особенностях течения ангины, принципах лечения, возможных осложнениях.
2. Организовать постельный режим на время лихорадки, обеспечить ребенку комфортное положение в постели, спокойные игры, разнообразить его досуг.
3. Вовлечь ребенка (если позволяет возраст) и родителей в процесс ухода и лечения, помочь осознать, необходимость проведения тех или иных процедур.
4. Контролировать проведение медикаментозной терапии, объяснить ребенку и родителям, что курс антибактериальной терапии должен быть не менее 7 дней (для предотвращения развития резистентных форм микроорганизмов и присоединения возможных осложнений).
5. Научить родителей готовить настои из трав для полоскания зева:
6. Обучить родителей технике постановки согревающего компресса на шейно-подчелюстную область.
7. Рекомендовать легко усвояемую полужидкую пищу, исключить из рациона питания острые и соленые, жирные и жареные блюда. Увеличить объем вводимой жидкости до 1 -1,5 литров в виде витаминизированных напитков: чай с лимоном, разбавленные некислые соки, отвар шиповника .
8. После курса антибактериальной терапии включить в диету биойогурт, биокефир, ацидофильное молоко.
9. Подготовить заблаговременно ребенка к дополнительным методам обследования с помощью терапевтической игры (клиническому анализу крови, взятию мазков из зева и носа, ЭКГ и др.), убедить в необходимости их проведения, объяснить на понятном ребенку языке, что и зачем нужно делать, можно показать последовательность манипуляций, используя, например, куклу. Поддерживать ребенка во время болезни и лечения, используя только позитивные утверждения, поощрять положительные эмоции.
10. Обучить родителей санитарно-гигиеническим правилам ухода за больным ангиной (выделить отдельную посуду, после использования кипятить ее, убрать на время болезни мягкие игрушки, оставить только те, которые легко моются, ежедневно проводить влажную уборку и проветривать помещение 3-4 раза в день). 12. Рекомендовать всем членам семьи своевременно санировать хронические очаги инфекции.
Проводить ребенку профилактические мероприятия вне обострения заболевания (сон на свежем воздухе, закаливание, дозированные физические нагрузки, ЛФК, физиотерапию, санацию полости рта).
При повторяющихся ангинах рекомендовать динамическое наблюдение за ребенком врачами – педиатром, кардиологом, отоларингологом, стоматологом.
Рекомендуемые страницы:
Источник
Отит — это один из самых часто встречающихся диагнозов в ежедневной практике врача — оториноларинголога. При остром отите мы наблюдаем воспалительный процесс, затрагивающий один из отделов органа слуха человека. Появление острой боли в ухе — главный симптом, сигнализирующий о начале развития воспаления.
Болезнь распространена как среди детей, так и среди взрослых. Хотя дети находятся в группе повышенного риска развития острого воспаления. Связано это с особенностями строения детского уха и слабым, неокрепшим иммунитетом.
К болезням органа слуха, как и к любому другому заболеванию, сосредоточенному в области головы, нужно относиться внимательно и ответственно, поскольку инфекция с кровотоком может легко достичь головного мозга и вызвать необратимые последствия. Поэтому лечить острый воспалительный процесс необходимо сразу, как только появились первые предпосылки заболевания. Лечение заболевания должно проводиться в больнице, под контролем грамотного врача.
В этой статье мы рассмотрим, как развивается заболевание, какие есть методы лечения на сегодняшний день, как проявляются осложнения отита и как их избежать.
Типы болезни
Воспаление, которое протекает в органе слуха, бывает хроническим или острым. При остром течении отита заболевание длится на протяжении до трёх недель, при хроническом — более трёх месяцев. Хронический процесс запускается, когда лечение острой формы отита не производилось или проходило не на должном уровне. Встречается и промежуточная форма — подострая, когда длительность болезни составляет от трёх недель до трёх месяцев.
Орган слуха человека подразделяется на три части: наружное, среднее и внутреннее ухо. Отит может появиться в каждой из этих областей. Исходя из места расположения воспаления выделяют острый средний отит, и воспаление внутреннего уха именуемое по другому как лабиринтит.
Наружные проявления воспаления, в свою очередь, делятся на ограниченные, проявляющиеся преимущественно в виде фурункула ушной раковины, и диффузный отит. При диффузном отите поражается значительная область наружного уха.
Острое воспаление среднего уха охватывает барабанную полость уха, слуховую (евстахиевую) трубу и сосцевидный отросток. Эта разновидность заболеваний органа слуха – наиболее часто встречающаяся.
Заболевание внутреннего отдела называется лабиринтитом (эту часть уха называют лабиринтом из-за схожести его формы с улиткой). Как правило, воспаление охватывает внутренний отдел, если лечение воспалительного заболевания среднего уха проводилось с запозданием или лечение отита подобрали неверно.
Исходя из причин возникновения, выделяют инфекционный отит, вызываемый разного рода возбудителями, и неинфекционный (например, возникающий из-за воздействия на организм аллергенов или из-за травм уха).
Отит в острой форме может протекать в катаральной (без образования в ушной полости отделяемого секрета), экссудативной (с образованием в барабанной полости жидкости) и гнойной (с присутствием гнойных масс) формах.
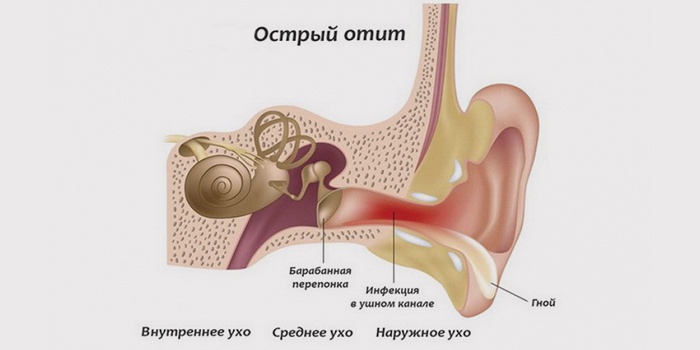
Острый отит среднего уха: отчего случается воспаление?
Воспалительный процесс всегда вызывают болезнетворные микроорганизмы, значит в организме должны присутствовать предпосылки для их активизации. Причинами возникновения отита среднего уха выступают:
- переохлаждение;
- болезни, вызванные инфекцией (грипп, ОРВИ, корь);
- воспалительные процессы ЛОР-органов (барабанная полость соединена с носоглоткой посредством евстахиевой трубы, неудивительно, что инфекция из носоглотки беспрепятственно проникает в среднее ухо);
- неправильное высмаркивание;
- гипертрофия аденоидных вегетаций;
- риниты, синуситы;
- аллергические реакции;
- искривлённая носовая перегородка;
- инородный предмет в ухе;
- повреждения органа слуха.
Наружное и внутреннее ухо: причины воспаления
Наружный отит может развиться вследствие неправильной гигиены уха. Если не ухаживать за ушами, в них будет скапливаться грязь, а это благоприятная среда для размножения бактерий. Вредна также чрезмерная гигиена: ушная сера — естественный барьер от проникновения бактерий внутрь уха. Если каждый день с усердием прочищать слуховые проходы, человек лишается этого барьера и открывает дорогу болезнетворным микроорганизмам. Ещё одна ошибка, которая доводит до острого воспаления уха, — чистка ушей острыми предметами, которые для этого не предназначены (зубочистки, спички, шпильки для волос). Подобные действия могут привести к повреждениям ушной раковины, что в свою очередь влечёт проникновение в раны инфекции. Ещё один фактор — попавшая в ухо грязная вода, в которой содержатся возбудители заболевания. «Ухо пловца» – так ещё называют эту разновидность болезни.
Как мы уже говорили, воспаление внутреннего отдела возникает из-за недолеченного среднего отита, если лечению отита не уделялось должного внимания. Бактерии могут также попасть сюда из мозговых оболочек, например, при менингите. Этот вид воспаления могут спровоцировать травмы и переломы черепа или височной кости.
Чтобы вовремя распознать болезнь и подобрать правильное лечение, необходимо уметь определять его признаки.
Симптоматика
Острое течение болезни характеризуется стремительным началом и ярко выраженной симптоматикой.
При заболевании наружного уха человек испытывает болевые ощущения и внутри, усиливающиеся при нажатии на него с внешней стороны. Острая боль возникает при глотании и пережёвывании пищи. Само ухо отекает и краснеет. Кожа ушной раковины зудит, жалобы больного сводятся к состоянию заложенности и звона в ухе.
При остром среднем отите основным признаком воспаления является неожиданное появление острых стреляющих болей, которые к ночи становятся сильнее. Боль может иррадиировать в виски, левую или правую лобные части, в челюсть — её очень сложно вытерпеть даже взрослому человеку, не говоря уже про детей. Также для острого среднего отита характерны следующие признаки:
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
- лихорадка (до 39°С);
- звон в ушах;
- снижение слуха;
- вялость, недомогание, потеря аппетита;
- при экссудативной форме из уха идут выделения (обычно эти выделения прозрачные или белого цвета);
- для острого гнойного среднего отита характерно гноетечение из уха.
Основной признак при лабиринтите — головокружения. Они могут длиться несколько секунд, а могут несколько дней.
Если вы заметили у себя один или несколько из выше описанных признаков, необходимо немедленно обратиться к врачу за лечением.
Этапы развития болезни
Лечение острого отита длится от одной до трёх недель. Выделяют несколько этапов развития заболевания. Но совсем необязательно, что больной пройдёт их все. Если лечение инфекционного отита начато вовремя и лечением острого заболевания занимается грамотный ЛОР-врач, выздоровление не заставит себя долго ждать.
Итак, течение болезни условно разделяют на несколько этапов:
- Катаральная. Болезнетворные микроорганизмы начинают активно размножаться, запуская в ухе воспалительный процесс. В это время наблюдается катаральный отёк и воспаление.
- Экссудативная. Воспаление приводит к активному образованию жидкости (секрета). Она накапливается и здесь продолжают размножаться болезнетворные микроорганизмы. Проведение своевременного лечения на этом этапе позволит вылечить отит, избегая осложнений.
- Гнойная. Острое гнойное воспаление характеризуется усиленным образованием гнойных масс в полости среднего уха. Они накапливаются, больной испытывает давление изнутри. Состояние заложенности не покидает. Эта фаза обычно длится от нескольких дней до нескольких часов.
- Перфоративная. В эту стадию скопившийся гной вызывает разрыв барабанной перепонки, гнойные массы выходят из барабанной полости наружу. В этот момент больной начинает ощущать заметное облегчение, высокая температура снижается, болевые ощущения постепенно сходят на нет. Бывает, что барабанная перепонка не способна разорваться, тогда врач вручную делает прокол барабанной перепонки (парацентез) и тем самым высвобождает гнойные массы наружу в слуховой проход.
- Репаративная фаза — выход гноя завершается. Отверстие в барабанной перепонке затягивается. Как правило, после правильно проведённого симптоматического лечения больной быстро идёт на поправку.

Осложнения и профилактические меры
Как правило, если приступить к лечению болезни вовремя, лечение острого гнойного отита, экссудативного или воспаления любого другого рода, удаётся избежать каких бы то ни было осложнений.
Однако если лечением не заниматься и запустить болезнь, диагноз может стать хроническим. Самыми серьёзными последствиями являются: менингит, энцефалит, абсцесс головного мозга, неврит лицевого нерва, потеря слуха. Но эти опасные состояния могут проявиться лишь тогда, когда пациенты лечением отита упорно пренебрегают.
Профилактические мероприятия включают борьбу с имеющимися в организме очагами воспалений, грамотную и своевременную терапию лор-болезней, правильная гигиена ушей и, конечно же, укрепление иммунитета.
Проведение лечения
Вылечить острый отит намного проще, если терапия заболевания началась как можно раньше. Лечение должно проходить под наблюдением врача-оториноларинголога. Комплексное лечение включает в себя следующие мероприятия:
- при острых болях показан приём анальгетиков, чтобы снять болевой синдром;
- чтобы сбить температуру нужно принимать жаропонижающие препараты;
- в сложных случаях проводится лечение антибиотиками;
- местное лечение заключается в использовании специальных ушных капель, которые назначаются в каждом случае индивидуально. Самостоятельный подбор капель, равно как и антибактериальных препаратов, чреват опасными последствиями для здоровья.
- снять отёк помогают антигистаминные лекарственные средства;
- хороший эффект достигается при проведении физиотерапевтических процедур;
- хирургическое вмешательство: вскрытие барабанной перепонки (парацентез) проводится в том случае, если самопроизвольного её разрыва не произошло.
Все назначения ЛОР-врача должны выполняться в полной мере: ведь соблюдение рекомендаций по лечению — залог быстрого выздоровления.

Чего нельзя делать во время лечения
Некоторые пациенты излишне самоуверенны и считают, что такое заболевание как отит, можно легко вылечить с помощью народных средств и «бабушкиных» рецептов. В ход идут самые разнообразные методы. Это огромное заблуждение!
Первая ошибка — нельзя помещать в слуховой проход никакие посторонние предметы. Кто-то пытается использовать фитосвечи, кто-то, например, листья герани. Такие меры чреваты тем, что в ухе могут застрять остатки листьев, что спровоцирует усиление воспаления.
Вторая ошибка — использование тепловых и разогревающих компрессов при гнойной форме болезни. Кто-то заменяет компрессы грелкой. На этой стадии заболевания тепловое прогревание только усилит размножение бактерий.
Третья ошибка — попытка закапывать в уши различные масла или вариации спирта. Если во время такого лечения произошла перфорация барабанной перепонки, подобные закапывания принесут не только болезненные ощущения, но и вызовут рубцовый процесс в среднем ухе и барабанной перепонке.
Где лечить?
Таким вопросом задаются многие пациенты, которые неожиданно столкнулись с заболеваниями уха. Среди многообразия клиник и медицинских центров очень сложно выбрать лучшую, особенно когда из-за острой боли не возможно сосредоточиться ни на чём.
«ЛОР Клиника Доктора Зайцева» специализируется исключительно на заболеваниях уха, горла и носа.
Лечение болезней уха, в том числе, отит — это наш профиль.
Приём ведут высококвалифицированные специалисты с большим практическим опытом работы.
Самое современное оборудование, авторские методики лечения и, при этом, демократичные цены — вот что ценят наши клиенты.
Пожалуйста, не затягивайте с лечением!
Звоните, записывайтесь на приём и приходите.
Мы вам обязательно поможем!
Источник
