Укорочение перкуторного звука может быть при пневмонии

Начало
СЕМИОТИКА ПОРАЖЕНИЙ И ЗАБОЛЕВАНИЙ ОРГАНОВ ДЫХАНИЯ У ДЕТЕЙ. ВРОЖДЕННЫЕ ЗАБОЛЕВАНИЯ ОРГАНОВ ДЫХАНИЯ (ВРОЖДЕННЫЙ СТРИДОР, МУКОВИСЦИДОЗ). АЛЛЕРГИЧЕСКИЕ ЗАБОЛЕВАНИЯ ОРГАНОВ ДЫХАНИЯ (БРОНХИАЛЬНАЯ АСТМА, ПОЛЛИНОЗ). НЕОТЛОЖНАЯ ДОВРАЧЕБНАЯ ПОМОЩЬ ПРИ ГИПЕРТЕРМИЧЕСКОМ СИНДРОМЕ
Кашель
Кашель – один из самых характерных признаков поражения органов дыхания. Наиболее типичен кашель при коклюше; кашель протекает пароксизмами (приступообразно) с репризами (протяженным, высоким вдохом) и сопровождается покраснением лица и рвотой. Пароксизмы кашля чаще наблюдаются ночью. Кашель при поражении гортани обычно сухой, грубый и лающий. Он настолько характерен, что дает возможность на расстоянии заподозрить поражение гортани (ларингит или круп). Кашель при трахеите грубый (как в бочку). При бронхитах кашель может быть как сухим (в начале болезни), так и влажным, с отделением мокроты. При бронхиальной астме обычно отделяется тягучая мокрота. При воспалении легких в первые дни болезни кашель чаще сухой, в последующие дни он становится влажным. При вовлечении в процесс плевры кашель становится болезненным (крупозная пневмония, плеврит).
Типы дыхания
Учащение дыхания (тахипноэ – более 10% от средневозрастной нормы) у здоровых детей возникает при волнении, физических упражнениях и т.д., а у больных – при обширных поражениях системы органов дыхания, заболеваниях сердечно-сосудистой системы, болезнях крови (анемии), лихорадочных заболеваниях (зависит от раздражения дыхательного центра), при болевых ощущениях, дистресс–синдроме.
Урежение дыхания (брадипноэ) наблюдается у детей очень редко и указывает на истощение дыхательного центра. Обычно эти серьезные расстройства дыхания бывают при коматозных состояниях (уремия), отравлениях (например, снотворным), повышенном внутричерепном давлении, а у новорожденных – в терминальных стадиях дистресс–синдрома.
К расстройствам ритма дыхания относятся патологические типы дыхания:
1. Дыхание Чейна-Стокса (J. Cheyne, 1777-1836, шотландский врач; W. Stokes, 1804-1878, ирландский врач) – дыхательные циклы постепенно нарастают, а по достижении максимальной для данного периода глубины дыхания происходит постепенное снижение ее до минимальной глубины и переход в паузу, в период паузы больной может терять сознание. Наблюдается при нарушениях кровообращения, кровоизлияниях в мозг, менингитах, опухолях головного мозга, тяжелых интоксикациях, вызванных химическими отравлениями, и др.
2. Дыхание Биота (С. Biot, роился в 1878 г., французский врач) – чередование равномерных дыхательных движений и продолжительных пауз, строгая закономерность числа дыханий и продолжительность пауз отсутствуют. Наблюдается при опухолях мозга, менингитах, менингоэнцефалитах, диабетической коме.
3. Диссоциированное дыхание Грокко (P. Grocco, 1857 – 1916, итальянский врач) – нарушение координационной функции нервно-регуляторного аппарата, обеспечивающего гармоническую и последовательную работу отдельных групп дыхательной мускулатуры. Этот тип дыхания наблюдается при тяжелых состояниях: нарушениях мозгового кровообращения, абсцессах мозга, базальном менингите, реже – при диабетической коме, уремии.
4. Дыхание Куссмауля (A. Kussmaul, немецкий врач, 1822 – 1902) характеризуется медленными или быстрыми глубокими дыхательными движениями с вовлечением вспомогательной дыхательной мускулатуры. Основным патологическим процессом, вызывающим этот тип дыхания, является ацидоз: диабетическая кома, ацетонемическая рвота, метаболический ацидоз любого происхождения.
При осмотре ребенка следует обратить внимание на участие в дыхании вспомогательных мышц (прямых мышц живота, грудиноключичнососцевидной, грудных), что свидетельствует о затруднении дыхания, т.е. одышке. При этом у детей раннего возраста также наблюдается раздувание и напряжение крыльев носа (как бы точеный нос с блеском кожи).
Изменения перкуторного звука
При поражении органов дыхания появляется изменение перкуторного звука разного характера и интенсивности. Если изменяется только длительность перкуторного звука без изменения громкости и тембра, можно говорить об укорочении перкуторного звука. Если изменяется тембр звука – становится более высоким без изменения продолжительности и громкости – можно говорить о притупленииперкуторного звука. Изменение громкости звука имеет меньшее диагностическое значение, так громкость зависит в том числе и от силы перкуторного удара. Если изменяются все характеристики перкуторного звука, можно говорить о тупом перкуторном звуке (короткий, тихий и высокий).
Укорочение и (или) притупление перкуторного звука возможно вследствие:
– уменьшения воздушности ткани легкого – при воспалении легких (инфильтрация и отек альвеол и межальвеолярных перегородок); кровоизлияниях в легочную ткань; значительном отеке легких (обычно в нижних отделах); рубцевании легких; спадении легочной ткани – ателектаз, сдавление легочной ткани плевральной жидкостью, сильно расширенным сердцем, опухолью в грудной полости;
– образования в легочной полости другой безвоздушной ткани – при опухолях; образования полости в легких и скоплении в ней жидкости (мокрота, гной, эхинококковая киста) при условии, если эта полость более или менее наполнена жидкостью;
– фибринозными наложениями на плевральных листках;
– заполнения плеврального пространства экссудатом (экссудативный плеврит) или транссудатом (при этом звук становится тупым).
Тимпанический оттенок звука может образовываться вследствие:
– образования содержащих воздух полостей при разрушении ткани легкого в результате воспаления (каверна при туберкулезе легких, абсцесс), опухолей (распад), кисты; диафрагмальной грыжи и пневматизации кист; скопления в полости плевры газа, воздуха – пневмоторакс (спонтанный пневмоторакс, искусственный);
– некоторого расслабления легочной ткани в связи с понижением эластических ее свойств (эмфизема), сжатием легких выше места расположения жидкости (экссудативный плеврит и другие формы ателектаза);
– наполнения альвеол воздухом с одновременным наличием в них жидкости при отеке легких, в начале воспаления, при разжижении воспалительного экссудата в альвеолах.
Коробочный звук– громкий перкуторный звук с тимпаническим оттенком появляется, когда эластичность легочной ткани ослаблена, а воздушность ее повышена (эмфизема легких).
Шум «треснувшего горшка» – своеобразный прерывистый дребезжащий звук, похожий на звук при постукивании по треснувшему горшку. Звук становится яснее, когда больной открывает рот. Он получается при перкуссии грудной клетки во время крика у детей. При ряде заболеваний встречается при полостях, сообщающихся с бронхами узкой щелью.
При заболеваниях границы легких могут изменяться. Нижние границы легких опускаются вследствие увеличения объема легких (эмфизема, острое вздутие легких), либо низкого стояния диафрагмы – при резком опущении брюшных органов и понижении внутрибрюшного давления, а также при параличе диафрагмы.
Нижние границы легких поднимаются при:
– уменьшении легких вследствие их сморщивания (чаще на одной стороне при хронических воспалительных процессах);
– оттеснении легких плевральной жидкостью или газом;
– поднятии диафрагмы из-за возрастания внутрибрюшного давления или отдавливания диафрагмы вверх тем или иным органом или жидкостью (метеоризм, асцит, увеличение печени или селезенки, опухоль брюшной полости).
Уменьшение подвижности легочных краев обусловливается:
– потерей легочной тканью эластичности (эмфизема при бронхиальной астме);
– сморщиванием легочной ткани;
– воспалительным состоянием или отеком легочной ткани;
– Наличием спаек между плевральными листками.
Полное же прекращение подвижности наблюдается при:
– заполнении плевральной полости жидкостью (плеврит, гидроторакс) или газом (пневмоторакс);
– полном заращении плевральной полости;
– параличе диафрагмы.
Изменения типа дыхания
Ослабленное дыхание наблюдается при:
– общем ослаблении дыхательного акта с уменьшением поступления в альвеолы воздуха (сильное сужение гортани, трахеи, парез дыхательных мышц и т.д.);
– закрытии доступа воздуха в определенную часть доли или долю в результате закупорки (инородным телом) или сдавления бронха (опухолью и т.д.) – ателектаз;
– значительном бронхоспазме, синдроме обструкции, вызванном отеком и скоплением слизи в просвете бронхов;
– оттеснении чем-либо части легкого – при скоплении в плевре жидкости (экссудативный плеврит), воздуха (пневмоторакс); легкое при этом отходит вглубь, альвеолы при дыхании не расправляются;
– утрате легочной тканью эластичности при ригидности (малой подвижности) альвеолярных стенок (эмфизема);
– начальной или заключительной стадии воспалительного процесса в легких, при нарушении только эластической функции легочных альвеол без инфильтрации и уплотнения;
– сильном утолщении плевры (при рассасывании экссудата) или наружных слоев грудной клетки (ожирение).
Усиленное дыхание отмечается при:
– сужении мелких или мельчайших бронхов (усиление происходит за счет выдоха) при их воспалении или спазме (приступ астмы, бронхиолит);
– лихорадочных заболеваниях при компенсаторном усилении на здоровой стороне в случае патологических процессов на другой.
Бронхиальное дыхание, называемое также трахеальным или ларингеальным, может быть воспроизведено, если дуть в отверстие стетоскопа или выдыхать ртом воздух с приподнятой верхушкой языка и при этом произносить звук «х». Выдох слышен всегда сильнее и продолжительнее, чем вдох. У здоровых детей бронхиальное дыхание выслушивается над гортанью, трахеей, крупными бронхами, в межлопаточной области на уровне III–IV грудного позвонка. Физиологическое бронхиальное дыхание является результатом прохождения воздушной струи через голосовую щель и близкого расположения трахеи и гортани от поверхности тела.
При патологических состояниях бронхиальное дыхание выслушивается только в случаях уплотнения легочной ткани (сегментарные и лобарные пневмонии, абсцесс легкого).
Бронхиальное дыхание может быть ослабленным (при сдавлении легкого экссудатом), доносится как бы издали. Если очаги уплотнения расположены глубоко в легочной ткани и закрыты легочной тканью, прослушивается более грубый и продолжительный выдох, приближающийся к бронхиальному (дыхание с бронхиальным оттенком). Бронхиальное дыхание может быть амфорического типа (при гладкостенных полостях – каверны, бронхоэктазы и т.д.).
Читайте также:
Рекомендуемые страницы:
©2015-2020 poisk-ru.ru
Все права принадлежать их авторам. Данный сайт не претендует на авторства, а предоставляет бесплатное использование.
Дата создания страницы: 2016-04-27
Нарушение авторских прав и Нарушение персональных данных
Источник
Диагностика пневмонии – важнейший этап, который позволяет обнаружить болезнь, определить характер ее течения, вид, стадию прогрессирования, выявить возбудителя. Все это необходимо для успешного лечения пациента.
С современным уровнем развития медицины существует целая масса методов диагностики, позволяющих обнаружить патологию в начальной стадии. Однако, существуют вечные методы, которыми врачи пользуются уже не одно столетие. Одним из таких методов является перкуссия.
Что такое перкуторный звук легких?
Перкуссия является физическим методом диагностики, принцип которого заключается в простукивании определенных участков тела при помощи пальцев. Пальцевые удары сопровождаются звуком, по характеру и амплитуде которого врач способен определить различные патологические процессы.
Метод простукивания применяется для установления топографии внутренних органов, оценки их физического состояния и даже определения функций (в случае необходимости). В отношении легких, перкуссия дает возможность определить развитие патологий органа и конкретно плевральной полости. Также благодаря сравнению перкуторных звуков на одном и том же участке левого и правого легкого, опытный специалист способен определить форму и размеры органа, что также важно в постановке диагноза.
Правила проведения
Проведение перкуссии требует четких и выверенных действий со стороны диагноста, для этого соблюдается ряд правил: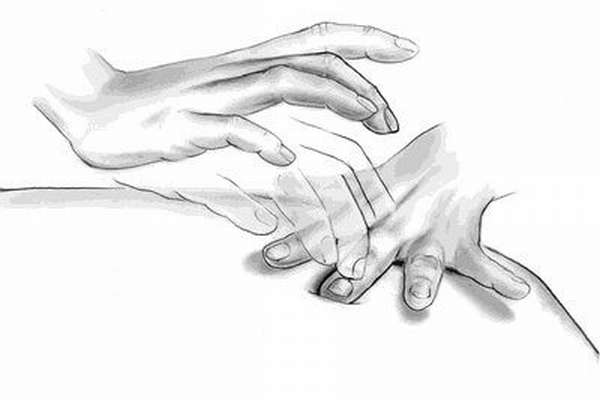
- В ходе исследования врач устанавливает 2 пальца на необходимый участок грудной клетки, после чего производит по ним 2 коротких удара пальцами второй руки.
- Интервал между двумя ударами должен быть минимальным, а сила удара одинаковой.
- Также важно, чтобы удары были короткие. То есть, как только в момент удара пальцы соприкасаются, их необходимо сразу же отдернуть. Такая «хлесткость» обеспечивает достижение наиболее амплитудного звука. Если в момент удара пальцы задерживаются на месте, звук получится глухим и не отразит всей картины.
Важно! Перкуссию может проводить только опытный специалист, который знает перкуторные звуки при показателях нормы и может отличить их от патологических. Для этого требуется не только медицинское образование, но и определенный опыт. Для обычного человека перкуссия является не более, чем обычным постукиванием пальцами.
На что обращают внимание?
В процессе диагностики пневмонии посредством перкуссии, врач обращает внимание на различные свойства звука, получаемого при простукивании грудной клетки в легочной проекции. Пальцевые удары производятся в трех областях проекции каждого легкого:
- над передним отделом,
- над боковым отделом,
- над задним отделом.
При этом врач обращает внимание на любые отклонения от нормы. У здорового человека перкуторный звук от простукивания легкого характеризуется как «коробочный». Это обусловлено содержанием в легких большого количества воздуха.
На развитие воспаления легких указывает аномально укороченная амплитуда звука, а также его притупленность. Такие звуковые признаки при простукивании легких объясняются тем, что пневмония сопровождается скоплением экссудативной жидкости в легких. Соответственно, сокращается объем вдыхаемого воздуха, нарушаются процессы газообмена, перкуторный звук притупляется.
Перкуссия позволяет установить локализацию очага воспаления или очагов, если их несколько. Для этого «простукивается» вся область грудной клетки в проекции легких. Притупленный звук на отдельных участках указывает на локализацию патологического процесса.
Эффективность исследования
Перкуссия – далеко не самый информативный метод диагностики, по сравнению с другими (например, рентгеном). Однако, он обладает рядом неоспоримых преимуществ. Во-первых, перкуссию можно проводить в любых условиях, необходимо лишь обеспечить должный уровень тишины. Во-вторых, не существует ограничений на проведение перкуссии: исследованию подвергаются люди всех возрастов и беременные женщины. Иными словами, метод полностью безопасный для здоровья и что немаловажно – абсолютно безболезненный.
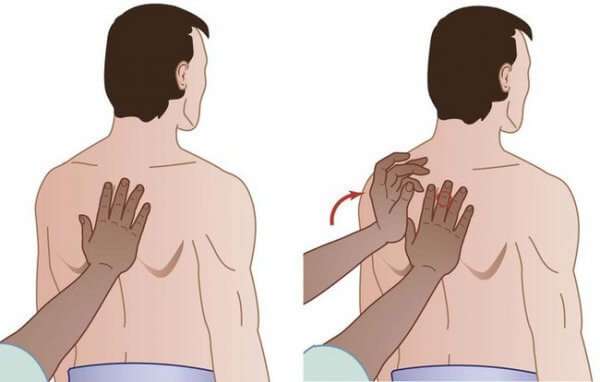
Что касается недостатков, он всего один, но собирательный – посредством проведения перкуссии можно лишь сказать, болен ли человек пневмонией и обнаружить очаг воспаления в легких.
Справка. Точно ответить на вопросы о стадии или форме развития болезни нельзя, для этого требуются дополнительные диагностические мероприятия. Например, анализ крови или аускультация.
Полезное видео
Подробная информация о том, как делать перкуссию легких:
Заключение
Перкуссия по сей день остается одним из основных методов начального диагностирования воспаления легких. Опытный специалист, по свойствам перкуторного звука, может сказать, болен ли человек пневмонией и даже сделать предположение, касательно характера болезни и стадии ее развития. Но для полноты картины все равно необходима более детальная диагностикаа.
Загрузка…
Источник

Редактор
Дарья Тютюнник
Врач, судебно-медицинский эксперт
Диагностика пневмонии – важнейший этап, который позволяет обнаружить болезнь, определить характер ее течения, вид, стадию прогрессирования, выявить возбудителя. Все это необходимо для успешного лечения пациента.
С современным уровнем развития медицины существует целая масса методов диагностики, позволяющих обнаружить патологию в начальной стадии. Однако, существуют вечные методы, которыми врачи пользуются уже не одно столетие. Одним из таких методов является перкуссия.
Что такое перкуторный звук легких?
Перкуссия является физическим методом диагностики, принцип которого заключается в простукивании определенных участков тела при помощи пальцев. Пальцевые удары сопровождаются звуком, по характеру и амплитуде которого врач способен определить различные патологические процессы.
Метод простукивания применяется для установления топографии внутренних органов, оценки их физического состояния и даже определения функций (в случае необходимости). В отношении легких, перкуссия дает возможность определить развитие патологий органа и конкретно плевральной полости. Также благодаря сравнению перкуторных звуков на одном и том же участке левого и правого легкого, опытный специалист способен определить форму и размеры органа, что также важно в постановке диагноза.
Правила проведения
Проведение перкуссии требует четких и выверенных действий со стороны диагноста, для этого соблюдается ряд правил:
- В ходе исследования врач устанавливает 2 пальца на необходимый участок грудной клетки, после чего производит по ним 2 коротких удара пальцами второй руки.
- Интервал между двумя ударами должен быть минимальным, а сила удара одинаковой.
- Также важно, чтобы удары были короткие. То есть, как только в момент удара пальцы соприкасаются, их необходимо сразу же отдернуть. Такая «хлесткость» обеспечивает достижение наиболее амплитудного звука. Если в момент удара пальцы задерживаются на месте, звук получится глухим и не отразит всей картины.

Пульмонолог, врач высшей категории
Задать вопрос
Перкуссию может проводить только опытный специалист, который знает перкуторные звуки при показателях нормы и может отличить их от патологических. Для этого требуется не только медицинское образование, но и определенный опыт. Для обычного человека перкуссия является не более, чем обычным постукиванием пальцами.
На что обращают внимание?
В процессе диагностики пневмонии посредством перкуссии, врач обращает внимание на различные свойства звука, получаемого при простукивании грудной клетки в легочной проекции. Пальцевые удары производятся в трех областях проекции каждого легкого:
- над передним отделом;
- над боковым отделом;
- над задним отделом.
При этом врач обращает внимание на любые отклонения от нормы. У здорового человека перкуторный звук от простукивания легкого характеризуется как «коробочный». Это обусловлено содержанием в легких большого количества воздуха.
На развитие воспаления легких указывает аномально укороченная амплитуда звука, а также его притупленность. Такие звуковые признаки при простукивании легких объясняются тем, что пневмония сопровождается скоплением экссудативной жидкости в легких. Соответственно, сокращается объем вдыхаемого воздуха, нарушаются процессы газообмена, перкуторный звук притупляется.
Перкуссия позволяет установить локализацию очага воспаления или очагов, если их несколько. Для этого «простукивается» вся область грудной клетки в проекции легких. Притупленный звук на отдельных участках указывает на локализацию патологического процесса.
Эффективность исследования
Перкуссия – далеко не самый информативный метод диагностики, по сравнению с другими (например, рентгеном). Однако, он обладает рядом неоспоримых преимуществ. Во-первых, перкуссию можно проводить в любых условиях, необходимо лишь обеспечить должный уровень тишины. Во-вторых, не существует ограничений на проведение перкуссии: исследованию подвергаются люди всех возрастов и беременные женщины. Иными словами, метод полностью безопасный для здоровья и что немаловажно – абсолютно безболезненный.

Что касается недостатков, он всего один, но собирательный – посредством проведения перкуссии можно лишь сказать, болен ли человек пневмонией и обнаружить очаг воспаления в легких.
Точно ответить на вопросы о стадии или форме развития болезни нельзя, для этого требуются дополнительные диагностические мероприятия. Например, анализ крови или аускультация.
Полезное видео
Подробная информация о том, как делать перкуссию легких:
Справочные материалы (скачать)
Кликните по нужному документу для скачивания:
Заключение
Перкуссия по сей день остается одним из основных методов начального диагностирования воспаления легких. Опытный специалист, по свойствам перкуторного звука, может сказать, болен ли человек пневмонией и даже сделать предположение, касательно характера болезни и стадии ее развития. Но для полноты картины все равно необходима более детальная диагностика.
Источник
