Уход за пересаженной кожей после ожога

Загрузка…
В медицинской практике, к сожалению, нередки случаи получения серьезных травм, при которых пересадка кожи на поврежденном участке необходима. Чтобы избежать осложнений после операции, за травмированным местом требуется особый уход и наблюдение у врача. Однако процесс реабилитации не всегда проходит гладко — после пересадки кожи может начаться образование рубцов. Как ухаживать за прооперированной раной, чтобы после полного заживления не осталось следов от несчастного случая? Читайте в этой статье.
Общая информация

Хирургическое вмешательство путем пересадки кожи называется дерматопластикой. Операцию назначают при лечении ожогов и ран большой площади пострадавшим любого возраста, а также в ряде других случаев:
- ожоги;
- раны, в том числе после хирургического вмешательства;
- диабетическая стопа, сопровождаемая язвенными дефектами, которые плохо поддаются консервативным методам лечения;
- операции, связанные с дефектами конечностей, а также слоновостью.
Кожная пластика противопоказана при повышенной температуре, инфицировании раны и при наличии декомпенсации соматических болезней. Материал для пересадки кожи может быть взят из 3 источников:
- кожа самого пациента или донора;
- кожный покров животных, после специальной подготовки;
- искусственные материалы из биологических полимеров и клеточных покрытий.
Материал подбирается исходя из клинических показаний и его доступности. По классификации операций дерматопластики выделяют следующие разновидности хирургического вмешательства:
- аутодермопластика;
Предполагает использование собственной кожи пациента. Проводится, если дефекты кожи занимают не более 35–50% от всего тела. Со здоровой части спины или ноги срезают тонкий слой кожного покрова и пересаживают его на травмированную область.
- аллодермапластика;
Назначается, если поврежденная кожа составляет более 50% от всего тела или при наличии противопоказаний к проведению аутодермопластики. При этом используется донорский, животный или синтетический кожный покров.
- применение клеточных продуктов.
Проводится в немногих медицинских центрах, имеющих крупные научные подразделения. Для операции используется биологический материал, взятый у самого больного. По срокам проведения и реабилитации дерматопластику разделяют на первичную и вторичную.
- Первичная проводится при госпитализации пациента, не дожидаясь регенеративных процессов в дерме.
- Вторичная трансплантация проводится через неделю, когда начинает формироваться грануляционная ткань из незрелых соединительных тканей.
Кроме этого, в хирургии существуют понятия свободной и несвободной пересадки кожи. В первом случае лоскут кожи полностью переносят на поверхность раны, а во втором — участок кожи имеет питательную ножку, обеспечивающую лучший заживляющий эффект. Эксперт в области хирургии знает десятки операций по трансплантации кожи. Однако во всех случаях за прооперированной частью тела необходимо тщательно ухаживать, чтобы избежать возникновения шрама после пересадки кожи.

Узнайте какой способ коррекции рубцов и растяжек оптимален для вас!
Задайте вопрос врачу Светлане Викторовне Огородниковой.
Задать вопрос врачу
Уход после пересадки кожи

Скорость заживления после операции зависит от того, насколько точно вы будете следовать рекомендациям врача. Сам процесс регенерации проходит в три этапа:
- Адаптивные изменения в пересаженной коже. Инородный фрагмент адаптируется к новым условиям и начинает взаимодействовать с организмом. Этот процесс протекает за 2–3 дня.
- Период регенерации (заживления). Проходит полная адаптация пересаженной кожи, донорские клетки полностью заменяются на новые, синтезируются белки соединительной ткани. Процесс проходит за 3 месяца.
- Стабилизация. Восстанавливается нормальная структура кожи, пересаженные участки становятся идентичны «родной» коже. Этап проходит за 6–18 месяцев.
После проведения операции пересаженная кожа прирастает к телу за 7–10 дней. Менять повязку рекомендуется на 2–3 день, причем снимать старый бинт послойно: нижние слои прилипают к незажившей ране и при неосторожном движении есть риск ее открыть вновь. Далее повязку следует менять ежедневно при помощи медсестры или врача. Для ускоренного заживления и профилактики инфицирования рану обрабатывают антисептиками и делают аппликации медикаментозными препаратами, которые назначает врач. Помимо перевязок, существует ряд рекомендаций, которые следует соблюдать прооперированному пациенту:
- исключить термическое и механическое воздействие на поврежденную область — не носить колючую, синтетическую и ограничивающую движения одежду;
- не мочить прооперированное место, при соблюдении личной гигиены закрывать его полиэтиленом или другим водоотталкивающим материалом;
- не снимать самостоятельно повязку;
- пить много жидкости, для взрослого — порядка 2-2,5 л воды в сутки;
- исключить из рациона острые, соленые и копченые продукты, добавить витамины, макроэлементы и белковую пищу;
- отказаться от употребления алкоголя и курения.
После снятия повязки врач назначает обезболивающие препараты, а также противовоспалительные и противорубцовые средства. С этими задачами успешно справляется гель Ферменкол — уникальный ферментный комплекс природного происхождения на основе коллагеназы камчатского краба. Данный гель применяется для устранения гипертрофических и келоидных рубцов после операции, ожога, травмы, а также в комплексной терапии контрактур. Почему Ферменкол используется в качестве мази после пересадки кожи:
- обновляет кожу до 90%;
- охлаждает, снимает чувство стягивания и зуда;
- выравнивает рельеф, нормализует окраску, повышает эластичность кожи;
- не содержит гормонов, в составе только натуральные ингредиенты и зеленый консервант;
- можно применять во время беременности, лактации и детям с 0 лет;
- действует местно, не затрагивая интактные (здоровые) ткани.
Гель Ферменкол наносят аппликационно (мажут тонким слоем 2–3 раза в день на чистую сухую кожу) несколько раз в сутки. Это способствует формированию нормотрофического мягкого рубца, который исчезает самостоятельно спустя несколько месяцев. Курс применения в этом случае длится 30–40 дней.
Для достижения максимального эффекта специалисты рекомендуют совмещать Ферменкол с физиотерапией: электрофорез, фонофорез, микротоки. Если прооперированное место имеет большую площадь, специалисты могут назначить курс фонофореза с гелем Ферменкол (воздействие ультразвуком).
В случае застарелых грубых рубцов — электрофорез с набором Ферменкол (воздействие электрическим током). Физиотерапия с Ферменкол существенно ускоряет процесс обновления кожи за счет положительного воздействия самих процедур и более глубокого проникновения активных компонентов в дерму. Данный метод зарекомендовал себя более эффективно, чем аппликации (накожное применение).
Так, для прохождения курса электрофореза Ферменкол применяется в виде специального раствора, который можно приобрести как отдельно, так и в комплекте с портативным аппаратом для домашних процедур. Для курса фонофореза подойдет гель Ферменкол, его также возможно приобрести как отдельно, так и в комплекте с аппаратом для фонофореза, который пригодится в каждой домашней аптечке.
Какие могут быть осложнения при заживлении рубца после пересадки кожи

Если в реабилитационном периоде была занесена инфекция или рана подвергалась травмированию, возможно формирование грубого келоидного или гипертрофического рубца. Эти виды шрамов не исчезают самостоятельно, в случае с келоидным — наоборот, способны увеличиваться со временем, затрагивая здоровые соседние ткани.
Стоит учитывать, что у взрослых и у детей процесс развития шрамов протекает с разной скоростью. Детская кожа реактивно реагирует на ожоги 3А и 3Б степени бурным ростом послеожоговых рубцов, причем активный рост наблюдается даже на донорских участках. Если у взрослого человека рубцы созревают и начинают регрессировать в течение года, то у маленьких детей этот процесс может занять 2–3 года.
Применение Ферменкола при послеожоговых рубцах целесообразно, так как входящая в его состав коллагеназа избирательно разрушает избыточный патологический коллаген — основную составляющую рубцовой ткани. На сегодняшний день аналогов Ферменколу по силе проявления активности к патологическому коллагену не существует. При выборе способа коррекции следует учитывать множество факторов. Чтобы достичь максимального эффекта при коррекции именно послеожоговых рубцов, одного геля недостаточно. При таких рубцах детям показан электрофорез с набором для энзимной коррекции (2–3 курса по 10–15 процедур в год), а аппликации гелем Ферменкол показаны в перерывах между курсами физиопроцедур.
Подробнее о детском лечении читайте в статье:
Также после пересадки новой кожи могут образоваться келоидные рубцы в области суставов, препятствующие нормальному функционированию конечности и способные привести к необратимым деформациям. Чем раньше начнется лечение, тем быстрее кожа приобретет эстетически приятный, здоровый вид! Купить продукцию Ферменкол вы можете на официальном сайте или в аптеке вашего города. Будьте здоровы!

Приобрести все средства Ферменкол вы можете в нашем интернет-магазине
Заказать on-line
Источник
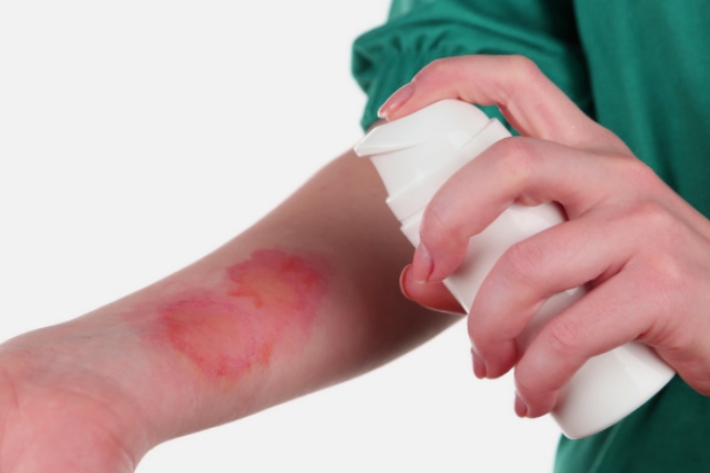
Участки зажившей и пересаженной кожи более чувствительны к внешним механическим воздействиям, чем обычная кожа. Необходимо контролировать процесс восстановления поврежденных участков кожи
Царапины, потертости, волдыри
Эти проблемы появляются потому, что ваша заживающая кожа реагирует на неблагоприятные внешние воздействия. Не переживайте, ведь со временем ваша «новая» кожа станет крепче и толще.
Чтобы уменьшить трение примите ряд предосторожностей:
- носите просторную одежду: широкие брюки, кофты с длинными рукавами
- если ожоги на стопах: носите носки из хлопка, чтобы пот не собирался на коже, и не происходило процесса ее размягчения и мацерации. Обувь должна быть в пору, чтобы не растереть кожу до волдырей и не занести инфекцию.
Если же на заживших участках у вас появились волдыри, старайтесь, чтобы они не разорвались, так как цельный, не разорвавшийся пузырь – своеобразная стерильная защита. Если же пузырь всё-таки лопнул, обработайте это место антибактериальной мазью и наложите стерильную повязку. Менять повязку достаточно 2-3 раза в неделю.
Прыщи и гнойнички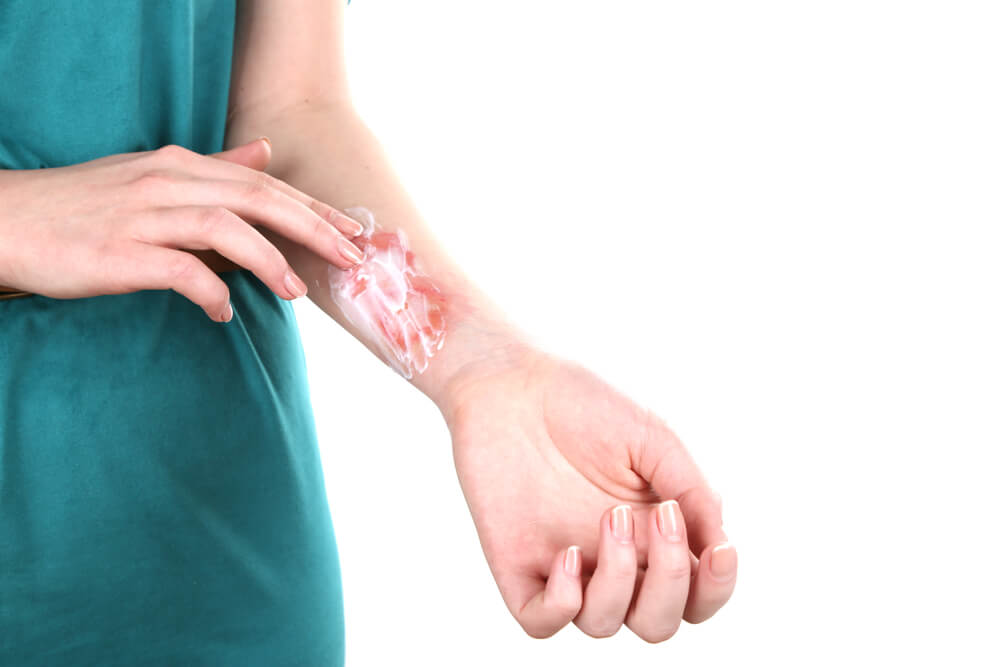 В первые недели после выписки вы обнаружите, что на заживших участках кожи образуются маленькие белые прыщики. Не волнуйтесь, это результат временной закупорки пор.
В первые недели после выписки вы обнаружите, что на заживших участках кожи образуются маленькие белые прыщики. Не волнуйтесь, это результат временной закупорки пор.
Но если такие прыщики начнут расти сообщите об этом на приёме своему врачу. Он поможет вам справиться с проблемой.
Могут появляться также поверхностные гнойнички, что сопровождается покраснением и болезненностью пораженных участков кожи. Чтобы избежать распространения инфекции, гнойнички следует вскрыть и обработать антисептиками.
Рубцы
Процесс заживления ран – это глубинный защитный механизм, выработанный человеческой природой. При поверхностных ожогах кожа легко восстанавливается. При “пограничных” ожогах кожа восстанавливается труднее и дольше, часто заменяется грубой рубцовой тканью. При глубоких ожогах кожный покров самостоятельно не восстанавливается, требуется пересадка неповрежденной кожи – аутодермопластика. Но даже в этих случаях могут образоваться рубцы.
Формирование рубца – это нормальный процесс, который означает, что ваш организм залечивает более глубокие раны. Рубец растёт в течение года. Насколько будет выражен рубцовый процесс зависит от многих факторов: степень ожога, локализация ожога, возраст пациента и т.д.
У детей чаще образуется избыточная рубцовая ткань. У некоторых взрослых, перенесших ожоговую травму, в ряде случаев также образуется избыточное количество рубцовой ткани.
В особо тяжёлых случаях, рубец вырастает за пределы пораженного участка кожи. В таких случаях он особенно большой и называется келоидным рубцом. Если избыточная рубцовая ткань образуется в пределах поражённого участка, такой рубец называют гипертрофическим. Это явление достаточно обычное, и не должно вас пугать.
Как мы уже отмечали, рубцы по мере своего формирования сжимаются. Если такие рубцы находятся на суставах, процесс сжатия блокирует подвижность суставов. Этот феномен называется контрактурой ожогового рубца.
Контрактура ожогового рубца
Любой рубец в области сустава или возле него приводит к контрактуре, если не предпринять профилактических мер. Зарубцовывающаяся рана, шрам неизбежно фиксирует сустав, и с этим трудно, практически невозможно бороться. И тогда сустав начинает работать по принципу наименьшего сопротивления. Другими словами, сустав сгибается так, как ему легче и проще. К сожалению, наиболее удобные для нас в этом случае позы и движения как раз и приводят к контрактуре ожогового рубца.
Для предупреждения контрактур прибегают к шинированию и упражнениям на растяжение.
Шинирование. Шины накладывают жёсткие или полужёсткие – на проблемный сустав, с тем, что бы заблокировать контрактуру. По причинам, указанным выше, положение шины для сустава не самое удобное.
Упражнения на растяжение. Следует использовать то преимущество, что свежий рубец поддаётся растяжению. Если часто и по нарастающей выполнять такие упражнения на растяжение, вполне реально растянуть рубец так, чтобы он не блокировал сустав. Как вы наверное, уже не раз слышали от своего врача, такие упражнения следует выполнять на протяжении долгого времени, порой месяцами, если конечно вы хотите добиться положительного результата. Упражнения на растяжение часто сопровождают шинированием, по той причине, что рубец работает против вас все круглые сутки, но вы – то, естественно не можете выполнять упражнения с утра до ночи.
Предупредить образование грубых рубцов можно при помощи лечебной гимнастики и ношения компрессионной одежды и повязок.
Ношение компрессионной одежды
Компрессионные изделия одеваются на проблемную зону. Они создают дозированное сдавление формирующихся рубцов, способствуют их рассасыванию. Только ваш врач может определить, когда необходимо начинать носить компрессионную одежду.
Во время ношения компрессионной одежды следует продолжать выполнение упражнений и вести нормальную жизнь.
Рекомендации по ношению компрессионного белья. Одежду следует носить не менее года с периодическим контролем врача. Компрессионную одежду следует носить 23 часа в сутки. Рекомендуется заказывать два комплекта одежды – пока один носится, другой стирается. Одежду следует снимать максимум на полчаса во время принятия ванны или смазывания кремом
Период ношения компрессионной одежды. Средний период ношения компрессионной одежды составляет 12-18 месяцев. Каждого предмета одежды хватает на 2 – 3 месяца ношения. Постоянное перерастяжение ткани в конце концов вызывает потерю ее эластичности. Следовательно пациенту на весь период лечения потребуется несколько комплектов одежды.
Уход за компрессионным трикотажем. Компрессионную одежду нужно ежедневно стирать для удаления кислот и солей выделяемых кожей. Это не только препятствует заносу инфекции, но и сохраняет одежду на более длительный срок. Стирать нужно руками в теплой воде с растворенный в ней “Детским” мылом, при температуре не выше 40°С. Затем следует тщательно прополоскать изделие в холодной воде до полного удаления мыла. В противном случае при соприкосновении с кожей может возникнуть аллергическая реакция, а также это может привести к снижению эластичности ткани.
Одежду следует сушить при комнатной температуре на плоской горизонтальной поверхности без предварительного выкручивания, промокнув ее двумя полотенцами. Во избежание усадки и потери эластичности изделия не должны находиться вблизи источников тепла (батарей центрального отопления или открытого огня, и т. п.).
Рекомендации по надеванию компрессионной одежды. Относитесь к компрессионной одежде с осторожностью. При надевании, не тяните за швы и резинку, поскольку это может вызвать ухудшение эластичности изделия. При работе в саду, тяжелим физическом труде, работе по дому и т.п. пользуйтесь рукавицами надетыми поверх лечебных перчаток.
Таким образом, следуя перечисленным выше рекомендациям вы можете в течение первого года после ожога активно влиять на формирование (созревание) рубцов, тем самым нивелируя возможные неблагоприятные последствия этого процесса.
Нарушения пигментации кожи и парестезия
Цвет вашей кожи зависит от пигмента вырабатываемого в ее верхних слоях. Очевидно, что если они пострадали в результате ожога, возможны нарушения пигментации (окраски) кожи. Чаще всего кожа более светлая на участках спонтанно заживших ожогов и донорских ран, и более темная – на пересаженных лоскутах. Все эти изменения в течение года как правило проходят, при этом кожа восстанавливает свою естественную окраску. При ожоге повреждаются также нервные окончания верхних слоев кожи. В результате – возникают неприятные ощущения: онемения, покалывания, жжения (парестезии). Это особенно ощутимо на наших руках, ногах, ступнях. Не стоит паниковать по этому поводу, ибо постепенно эти ощущения уйдут.
Несчастный случай, жертвой которого вы стали, был ударом для вас и вашей семьи. Это сопряжено с трудностями, однако важно вернуться к прежнему образу жизни и восстановить былые интересы
Проблемы, связанные с вашим внешним видом
Эти трудности могут затрагивать вашу семью и друзей. Главное, что бы вы трезво подходили к подобным моментам и делились с близкими. Сексуальные отношения
Как правило, после выписки из больницы нет причин отказываться от сексуальных отношений. Если же от ожога пострадали гениталии или область около них, ещё несколько месяцев вы будете испытывать болезненные ощущения. Налаживайте свою сексуальную жизнь постепенно. Возможно, что ваш тонус несколько понизился, в результате травмы и длительного пребывания в больнице. Но постепенно выздоравливая, к вам возвратятся былые ощущения.
Курс реабилитационной терапии
1. Ношение давящей повязки, компрессионной одежды.
2. Лечебная физкультура.
3. Контрактюбекс.
4. Фонофорез (электрофорез) террилитина или лидазы.
5. Магнитотерапия.
6. Сероводородные ванны.
7. Повторный осмотр в отделении термических поражений через 6 и 12 месяцев.
Статья предоставлена для ознакомления и не рекомендует конкретные методы лечения. Не пренебрегайте медицинской помощью, полагаясь на информацию в Интернете. Проконсультируйтесь с врачом.
Источник
Кожная пластика – это хирургическая операция по восстановлению кожного покрова на поверхностях ран, не заживающих в ходе терапевтического лечения. Чаще всего операция по пересадке кожи проводится на обширных пораженных участках – свыше 50 см2. Успешное приживление трансплантата обеспечивает активное кровоснабжение, поэтому при пролежнях использование операции ограничено.
Трансплантация может выполняться:
- Человеческой кожей – собственной или другого человека;
- Кожей животных;
- Искусственными тканями.
Если используют кожу самого человека, операция называется аутопластикой.
Показания к операции и используемые методики
- При ожогах, сопровождающихся омертвением кожи и с поражением костных тканей, производится пересадка собственных тканей – аутокожи.
- При невозможности использования собственных ресурсов, при ожогах и сильном кровотечении используют аллотрансплантат – ткани другого человека.
- Если ожог четко ограничен, то операцию по удалению омертвевших тканей и пластику кожи можно проводить вскоре после получения травмы, до возникновения воспалительных реакций (отсроченная некрэктомия).
- Если у пациента глубокий ожог на обширном участке, пересадку выполняют после очищения раны и образования грануляционной ткани.
Виды пластики кожи
Закрытие кожных дефектов достигается двумя способами:
- Свободная пластика, когда используется трансплантат донорской зоны;
- Несвободная, с пересадкой лоскута на питающей ножке.
Пересадка может быть:
- Первичной, когда лечат свежую рану;
- Вторичной, необходимость в которой возникает при патологиях после иссечения гранулирующих ран.
Свободная кожная пластика
Операция свободной пересадки тканей – наиболее эффективный метод устранения сложных дефектов после тяжелых травм.
Проводятся следующие виды операций:
- Васкуляризированная – с использованием сложного лоскута кожи, сохраняющего сеть сосудов для образования новых капилляров;
- Неваскуляризированная – с использованием расщепленного лоскута, когда самостоятельно образуется новый эпителий.
Такая операция может проходить с использованием тонких лоскутов, средней толщины и донорской ткани во всю толщину.
Места взятия трансплантата
Донорские ткани берут преимущественно со следующих участков:
- Живота;
- Сбоку от грудины;
- Внутренней поверхности бедра;
- Ягодиц;
- Плеча;
- Спереди и сзади уха.
Наилучший эффект дает послойная трансплантация, которая проводится преимущественно для пересадки кожи на руке и на пальцах.
При дефектах кожи лица выбирают донорский материал с шеи. Кожа с волосистой части тела не пересаживается на участки тела без волос.
Подготовка к операции
Пациент сдает анализы и проходит диагностические исследования. Это связано с предстоящим введением наркоза.
Перед операцией очищают кишечник, нельзя принимать пищу и пить.
Как проходит операция?
- Подается наркоз.
- На поверхность раны накладывают целлофан и, чтобы отметить границы участка и получить выкройку для донорского материала.
- Вырезается лоскут кожи нужного вида.
- Трансплантат пропускают через барабан, чтобы сформировать нужную толщину.
- На рану накладывают кожный лоскут, который находится в свернутом виде (для исключения нарушения волокон).
- Края места проведения манипуляции ушиваются.
Донорская поверхность проходит обработку по следующему алгоритму:
- Прекращение кровотечения;
- Наложение повязки с противомикробной пропиткой;
- Ушивание раны.
При необходимости используют шину или гипс.
Особенности восстановления после операции
Послеоперационный период проходит в три этапа:
- Адаптация (сутки);
- Регенерация (три месяца);
- Стабилизация – по истечении трех месяцев со дня поведения операции.
Пациенту регулярно делают перевязки, чтобы ускорить заживление и уменьшить болезненность.
Возможные осложнения
- Инфицирование раненого участка.
- Кровотечение.
- Медленное заживление.
- Скованность движений, если проводилась пересадка кожи на руке или на ноге;
- Отсутствие роста волос на оперированном участке;
- Снижение чувствительности;
- Отторжение донорской ткани.
Когда операция противопоказана?
Исключается возможность проведения пересадки тканей:
- При воспалительных процессах,
- При развитии инфекций;
- При психических отклонениях;
- При общей слабости пациента – истощении и вирусных инфекциях.
Где можно сделать операцию кожной пластики?
Клиника ЦКБ РАН в Москве предлагает операцию пересадки кожи. Здесь же проводится брапхиопластика – пластика кожи рук, которая поможет вернуть рукам красоту, восстановить тонус предплечий и избавиться от свисающей кожи.
Для получения консультации необходимо записаться на прием. Можно сделать это онлайн, используя приведенную на сайте форму. Узнать цены или получить другую информацию можно, позвонив по указанному телефону.
Источник
