У какого доктора лечат подагру
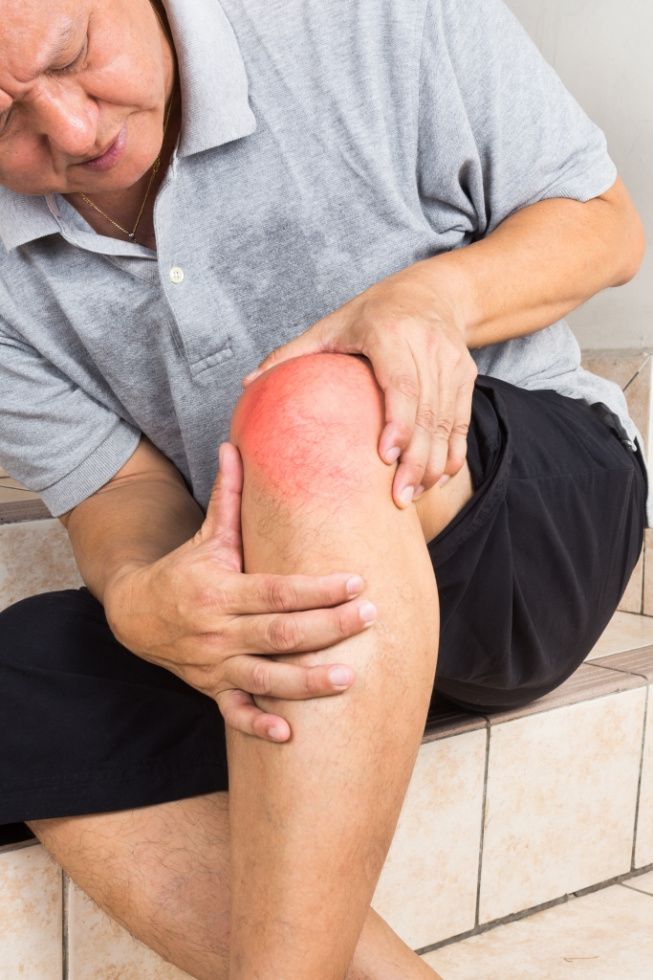
Подагра – болезнь, которая влияет на общее состояние больного. Несмотря на то, что на первых стадиях она досаждает только приступообразным артритом, со временем заболевание поражает и внутренние органы, особенно почки. Эта клиническая картина усложняет как первичную диагностику подагры, так и ответ на вопрос, какой врач лечит подагру.
Первый осмотр специалиста
Все болезни опорно-двигательного аппарата имеют схожие симптомы. Так, приступ подагры можно воспринять как артрит или последствие травмы. Чтобы правильно диагностировать заболевание, одного визита в поликлинику недостаточно.
Первый осмотр пациента должен сделать врач общей практики.

На приеме специалист оценивает состояние больного, осматривает пораженный сустав и сравнивает его с другими. Дает направление на биохимический анализ крови, общий анализ мочи, ЭКГ и другие обследования, которые могут понадобиться исходя из индивидуальных особенностей течения недуга.
Если анализ крови показал повышенное содержание мочевой кислоты, это можно расценивать как один из основных признаков подагры, и повод для направления пациента к узкопрофильному специалисту, т.е. к ревматологу. Ревматологи занимаются воспалительными, дегенеративно-дистрофическими заболеваниями суставов и системными заболеваниями соединительной ткани. Исходя из этого, ревматолог – врач, какой лечит подагру и артрит, и другие заболевания со схожей симптоматикой.
Обследование у ревматолога
 Чтобы подтвердить диагноз «подагра», ревматолог должен основательно изучить клиническую картину. Высокое содержание мочевой кислоты – всего лишь один из основных показателей заболевания, но не единственный. Во всем мире на гиперурикемию страдает около 4-12% жителей, тогда как процент заболеваемости подагрой гораздо меньше.
Чтобы подтвердить диагноз «подагра», ревматолог должен основательно изучить клиническую картину. Высокое содержание мочевой кислоты – всего лишь один из основных показателей заболевания, но не единственный. Во всем мире на гиперурикемию страдает около 4-12% жителей, тогда как процент заболеваемости подагрой гораздо меньше.
Дифференцировать заболевание помогают другие клинические анализы, наблюдение за картиной воспалительного процесса, а также принадлежность пациента к группе риска. Ревматолог составляет план обследования, который исключает наличие патологических состояний со схожей симптоматикой:
- Если боль возникла резко (в течение секунды или минуты) это может говорить о переломе или внутрисуставном повреждении;
- Если болезненность развивалась несколько часов или 12-48 часов – возможна инфекция, микрокристаллический артрит, или другие недуги, связанные с воспалением непосредственно в суставе;
- Усиление боли в течение нескольких дней или недель часто свидетельствует о скрытой инфекции, остеоартрозе или опухоли;
- Были ли недавно или в прошлом перегрузки, повреждения сустава (могут быть травматические причины);
- Не принимал ли пациент наркотики (возможна инфекция);
- Наблюдались ли ранее острые внезапные приступы суставной боли и отека, которые спонтанно прошли (это может говорить о микрокристаллическом артрите);
- Принимал ли пациент глюкокортикостероиды;
- Если у больного были кожные высыпания, боли в пояснице, диарея, выделения из уретры, конъюнктивит, эрозии в ротоглотке, это может быть признаками болезни Рейтера, псориатического артрита или других патологий;
- Есть ли в анамнезе показания для использования антикоагулянтов или была диагностирована повышенная кровоточивость (возможен гемартроз).
Золотым стандартом диагностики подагры считают обнаружение кристаллов натрия моноурата в любой доступной для исследования среде (синовиальной жидкости, тофусах, слизистой оболочке желудка). При невозможности выявления кристаллов для диагностики подагры используют другие клинические, лабораторные и рентгенологические признаки.
Рентгенография пораженного сустава и симметричного сустава с противоположной стороны не относиться к обязательным исследованиям, но часто показывает скрытый перелом, остеонекроз, остеоартроз и тофусные отложения. Иногда рентгенограмму ревматологи также используют для анализа за состоянием суставов при хроническом течении болезни.
Если полное обследование подтвердит первичный анализ, пациенту показано стационарное лечение (в течение 7-14 дней) в ревматологическом отделении.
Улучшение состояния, а также клинических и лабораторных показателей у каждого пациента наступает по-разному и зависит от выбранной тактики лечения и индивидуальных особенностей.
В период ремиссии больных наблюдает в амбулаторных условиях ревматолог. Если пациент живет в небольшом поселке, где нет ревматолога, периодически осматривать его и контролировать процесс заболевания может врач-терапевт.
Консультации других специалистов
Лечение острых приступов подагры не обходиться без применения противовоспалительных препаратов. Они снимают боль, но в то же время негативно влияют на желудочно-кишечный тракт. Побочные явления (которые диагностируют примерно у 80% больных) опасны тем, что могут проявиться даже раньше, чем наступит клиническое улучшение состояния больного подагрой.
Чтобы защитить органы пищеварения от воздействия медикаментов, а также скорректировать питание, больным показана консультация гастроэнтеролога. Он назначит препараты, которые налаживают работу ЖКТ, а также подберет диетическое питание.

Для больных подагрой показаны диеты №6, 6а или 7р. Диета №6 исключает продукты, которые содержат большое количество пуринов. Среди них: печень, почки, мозг, жареное и копченое мясо, колбасы. Запрещено также употребление алкогольных напитков, крепкого чая, кофе, солений и маринадов.
Диета № 6а показана во время обострений подагры и больным с лишним весом. Диету № 7p гастроэнтерологи и ревматологи рекомендуют пациентам с подагрической нефропатией и хронической почечной недостаточностью, так как она содержит минимальное количество белка и соли.
У многих больных подагрой со временем возникает потребность и в консультации нефролога, так как нарушение пуринового обмена негативно отражается на внутренних органах и почки страдают от этого особенно выражено. Одним из характерных поражений почек при подагре является мочекаменная болезнь.
Приступ почечной колики чаще всего развивается на фоне повторных атак подагрического артрита. Наличие уратных камней вызывает нарушение оттока мочи, развитие восходящего пиелонефрита, хронического интерстициального нефрита, а с годами – и почечной недостаточности.
Подагра может вызывать и другие внесуставные проявления, например:
- Тендинит, тендовагинит, миозит;
- Фарингит;
- Ирит, иридоциклит, конъюнктивит.
У некоторых больных развивается и довольно редкое заболевание – подагрический порок сердца. Все эти состояния требуют дополнительных консультаций ЛОРа, офтальмолога, невролога или кардиолога.
Иногда недуг развивается параллельно с другими болезнями суставов (ревматоидным артритом, анкилозирующим спондилоартритом, деформирующим артрозом). Это существенно усложняет состояние пациентов и часто требует амбулаторного наблюдения не только у ревматолога, а и у других специалистов.
Итог
Подагру сейчас мало кто называет «болезнью богатых», так как процент заболеваемости ею за последние годы существенно вырос.
Несмотря на активное развитие, современная фармакология до сих пор не представила препараты, которые имели бы универсальное воздействие на недуг.
Все это не позволяет дать однозначный ответ на вопрос, к какому врачу обращаться при подагре на ногах, так как основным лечением занимается ревматолог, но и без консультации других специалистов часто обойтись нельзя.
Источник
При появлении первых симптомов подагры на ногах возникает вопрос, к какому доктору необходимо обратиться. По правилам лечение любого заболевания начинается с посещения терапевта. Он проводит первичный осмотр, собирает анамнез заболевания (жалобы) и направляет на консультацию к узким специалистам.
Можно напрямую обратиться к любому из врачей. Но многие пациенты не знают, какой врач лечит подагру. Некоторые люди отказываются обращаться за медицинской помощью. Такое пренебрежительное отношение к своему здоровью может стать причиной прогрессирования подагры и возникновения осложнений.
Врачи, лечащие подагру
Симптоматика заболевания
Подагра на ногах характеризуется рядом симптомов. Обратиться к врачу следует при таких признаках:
- Боли в ногах или пальцах ног ноющего характера, которые возникают в ночное время;
- Воспаление;
- Образование подагрических тофусов (шишек);
- Больной сустав ограничен в движениях.
Неотъемлемым признаком подагры является подагрический приступ, который проявляется резкой болью в суставе. Внешне сустав выглядит отёчным и покрасневшим. Из общих симптомов пациента беспокоит головная боль, повышение температуры до 38-39о С.
Иногда подагрические приступы проходят самостоятельно, но это не является признаком выздоровления. Приступы подагры повторяются снова, спустя некоторое время (от 6 месяцев до 1 года). Чтобы предупредить прогрессирование заболевания, необходимо своевременно посетить врача, который лечит подагру.
К кому из врачей нужно обратиться в первую очередь
Большинство пациентов, впервые столкнувшихся с подагрой, обращаются на приём к участковому терапевту или семейному врачу. Доктор опрашивается пациента, осматривает и прощупывает поражённый сустав.
При первом посещении терапевт устанавливает предварительный диагноз. После этого пациент направляется на консультацию ревматолога, который назначает ряд лабораторных и инструментальных исследований для уточнения диагноза, а также определяет тактику терапии.
На заметку!
Своевременная медицинская помощь врача-ревматолога поможет избежать осложнений и прогрессирования патологического процесса.
Доктор-специалист по лечению подагры
Специалистом по лечению подагры является квалифицированный ревматолог. Он проводит дифференциальную диагностику, определяет точный диагноз, выбрать соответствующую терапию. Для этого назначается проведение ряда исследований:
- Общий анализ крови – позволяет определить наличие или отсутствие воспалительного процесса;
- Биохимический анализ крови – определяет содержание мочевой кислоты в крови;
- Анализ мочи – показывает наличие характерных для подагры отклонений;
- Рентгенография – позволяет оценить состояние сустава, степень поражения, деформацию;
- Пункция сустава – помогает выявить наличие уратов натрия в тканях сустава;
- УЗИ – обязательное исследование почек, которое помогает исключить или подтвердить скапливание в почечных канальцах солей мочевой кислоты.
На основании результатов инструментальных и лабораторных исследованиях устанавливается окончательный диагноз и назначается лечение.
Диагностика заболевания докторами
Если нет ревматолога
Для комплексной терапии требуется совместная работа нескольких врачей. Первое совместное лечение проводят ревматолог и терапевт. Они наблюдают за пациентом во время первичного обострения подагры, выбирают подходящую терапию. Если нет ревматолога, терапевт ведёт больного самостоятельно.
Коллегиальная терапия
Когда у больного есть сопутствующие заболевания или началось развитие осложнений подагры, ему потребуется консультация других врачей:
- Ортопед назначает комплекс лечебных мероприятий в случае развития осложнений в костно-мышечной системе;
- Хирург – при тяжёлых стадиях заболевания врач совмещает консервативные и хирургические методы терапии;
- Диетолог определяет индивидуальный режим питания для конкретного пациента, исключает запрещённые продукты и заменяет их безопасными аналогами;
- Уролог помогает с выбором лекарственных препаратов, которые будут безопасны для почек, но эффективны для выведения соли мочевины;
- Кардиолог позволяет исключить возможные осложнения с сердечно-сосудистой системой во время приёма некоторых лекарственных средств, которые могут отрицательно повлиять на работу сердца.
Методика лечения подагры
Врач лечит подагру на ногах поэтапно. Терапия зависит от тяжести протекания патологического процесса. Лечение проводится с помощью медикаментозных средств, физиотерапии, лечебной физкультуры (ЛФК), диеты.
I этап – снятие болевого синдрома
Во время обострения или подагрического приступа в области больного сустава ощущается жгучая боль. Для облегчения состояния применяют нестероидные противовоспалительные средства (НПВС).
Лучшим из них является Колхицин. Этот препарат сокращает время болевого синдрома до 2 суток.
II этап – основная терапия
Цель основной терапии заключается в использовании медикаментов, которые снижают уровень содержания соли мочевой кислоты в организме. К таким лекарственным средствам относятся:
- Урикодепрессивные препараты – замедляют процесс образование лишней мочевой кислоты (Тиопуринол, Аллопуринол);
- Урикозурические средства – способствуют выведению мочевины из организма (Сульфинпиразон).
Внимание!
Выбор препарата и его дозировки устанавливается только врачом! Самолечение может привести к серьёзным последствиям.
Лечение подагры препаратами
III этап – дополнительные методы лечения
Кроме аптечных препаратов в состав комплексной терапии входят и другие методы лечения. К ним относятся:
- Физиотерапия;
- Лечебная физкультура;
- Лечебный массаж;
- Санаторно-курортное лечение.
Также важной составной частью, которая помогает вылечить подагру на ногах, является диетотерапия и соблюдение особого водного режима. На протяжении всего лечебного курса пациент должен ежедневно выпивать не менее 2-3 л воды. Диетотерапия включает следующие рекомендации:
- Максимально уменьшить употребления мясных жирных продуктов;
- Полностью отказаться от спиртных напитков, кофе, какао, крепкого чая, шоколада;
- Увеличить потребление молочных продуктов;
- Обогатить рацион продуктами растительного происхождения.
Лечить подагру на ногах самостоятельно не рекомендуется. Заболевание требует эффективного комплексного подхода. Зная, к какому врачу обратиться при подагре на ногах, следует не затягивать и как можно скорее начать курс комплексного лечения. Врач индивидуально подберёт подходящие методы терапии. Только так можно справиться с этим недугом.
Источник
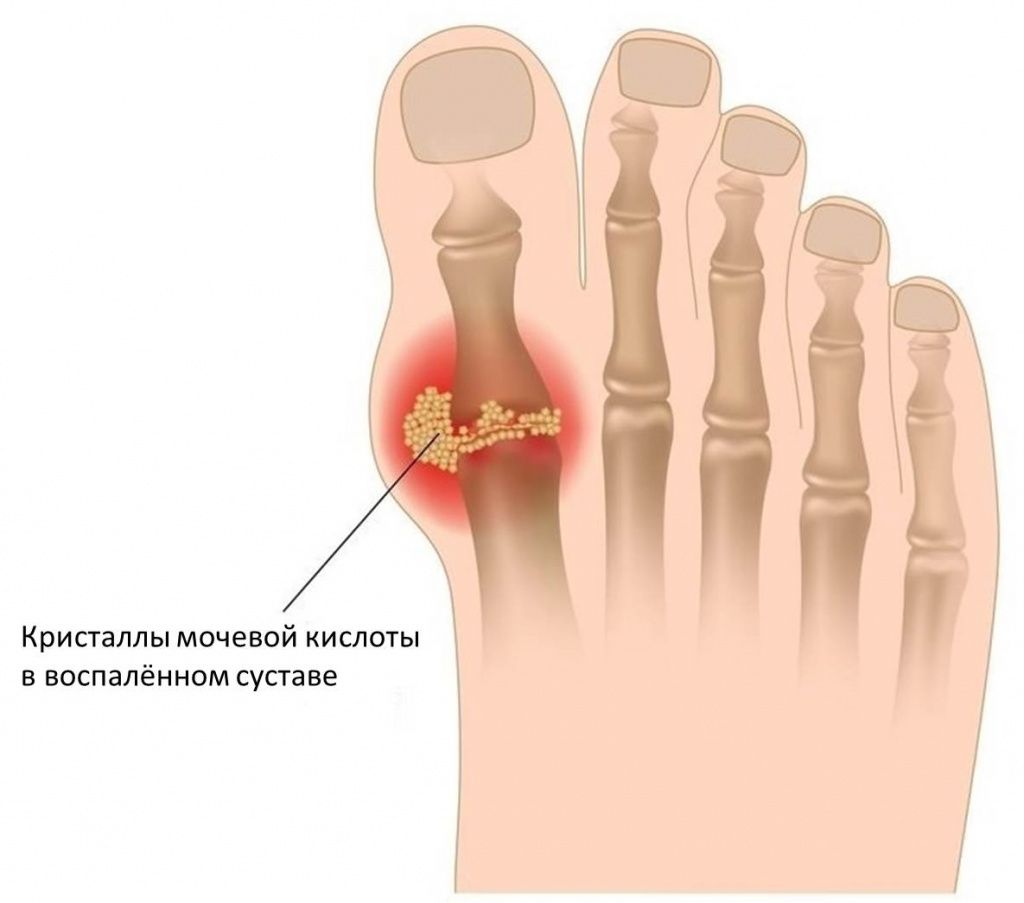
Подагра – это заболевание, состоящее в нарушении обмена мочевой кислоты. Обычно подагру относят к болезням суставов, потому что избыточная мочевая кислота образует соли (ураты), откладывающиеся, прежде всего, в суставах. В первую очередь страдает сустав большого пальца ноги. Воспалённая шишка на большом пальце является характерным симптомом подагры.
Генетически мужчины более предрасположены к этому заболеванию. Среди заболевших их почти 95%. Пик заболеваемости у мужчин приходится на возраст 40-50 лет, у женщин – от 60 лет и старше. Однако подагра может поражать людей и в более молодом возрасте.
Причины подагры
Любой продукт биологического происхождения содержит пурины – вещества, являющиеся строительным материалом для РНК и ДНК. Поступившие в виде пищи пуриновые основания расщепляются, в результате чего образуется мочевая кислота. Это нормальный процесс. Мочевая кислота присутствует в тканях организма и плазме крови. Кровь приносит мочевую кислоту в почки, где она отфильтровывается и выводится с мочой. Часть мочевой кислоты (1/3) выводится через кишечник. Если этот нормальный метаболизм нарушается, мочевая кислота начинает накапливаться в избыточных количествах.
Нарушения пуринового обмена могут быть вызваны:
генетически обусловленной ферментопатией. Подагра развивается, если выработка ферментов, отвечающих за превращение пуриновых оснований в мочевую кислоту и вывод последней из организма, отклоняется от нормы (для одних ферментов критичен дефицит, для других – гиперфункция). Подобное нарушение по большей части объясняется повреждением ДНК. Участок, отвечающий за эти ферменты, находится на X-хромосоме. У мужчин одна X-хромосома, а у женщин – две. Именно поэтому подагрой чаще болеют мужчины (у женщин есть, так сказать, «резервная копия» нужных генов);
повышенным потреблением пуриновых оснований. Подагру в древности называли «болезнью королей». Короли питались лучше всех, и могли есть мясо молодых животных, мясные деликатесы и кремовые пирожные неограниченно (а эти продукты – лидеры по содержанию пуринов. Также много пуринов в жирной рыбе, мясных и рыбных бульонах, бобовых). Сам по себе избыток пуринов в пище неопасен, поскольку в норме почки справляются со всем объёмом полученной мочевой кислоты. Однако при наличии генетической патологии или проблем с почками, подагра становится весьма вероятной;
нарушением выведения мочевой кислоты из организма. При заболевании почек может уменьшиться фильтрация мочевой кислоты. Выводиться её будет меньше, а концентрация в крови нарастать;
повышенный катаболизм пуриновых соединений собственного организма. Человек – часть биологического мира, и наше тело построено по общим законам. РНК и ДНК присутствуют в нашем организме – в каждой его клетке, а значит, в них есть собственные пуриновые основания. Усиленное разрушение клеток (или иначе катаболизм – распад сложных соединений на более простые) приводит к такому же росту мочевой кислоты в крови, как если бы мы стали получать избыточное количество пуринов извне. Причинами повышенного катаболизма пуриновых соединений собственного организма могут быть радио- или химиотерапия, приём некоторых медицинских препаратов, гемолиз (распад эритроцитов, который вызывается тяжелыми инфекционными заболеваниями или болезнями кроветворной системы).
Симптомы подагры
 Первую стадию подагры описывают как гиперурикемию (повышенное содержание мочевой кислоты в крови). Гиперурикемия выявляется с помощью биохимического анализа крови. При этом в большинстве случае иных симптомов заболевания не обнаруживается. Иногда могут наблюдаться общая слабость, потливость, зуд кожи, запоры.
Первую стадию подагры описывают как гиперурикемию (повышенное содержание мочевой кислоты в крови). Гиперурикемия выявляется с помощью биохимического анализа крови. При этом в большинстве случае иных симптомов заболевания не обнаруживается. Иногда могут наблюдаться общая слабость, потливость, зуд кожи, запоры.
Собственно о подагре стоит говорить с момента начала острых подагрических атак. Спровоцировать приступ подагрического артрита могут:
приём алкоголя (единократное употребление значительной дозы);
переохлаждение;
травма сустава;
обычное ОРЗ.
В первую очередь, как правило, страдает сустав большого пальца ноги (I плюснефаланговый сустав). Типично поражение сустава только на одной ноге. Довольно часто затрагиваются другие мелкие суставы – лучезапястные или фаланги пальцев. В дальнейшем от подагрических атак могут пострадать и остальные суставы. У женщин заболевание может охватить сразу же несколько суставов уже в самом начале.
Обычно приступ подагрического артрита длится не более 5-7 дней, после чего наступает полная ремиссия (какие бы то ни было симптомы исчезают) – до следующего приступа. Такое течение подагры называют интермиттирующей («интервальной») стадией. Затем заболевание может перейти в хроническую стадию.
Приступ подагрического артрита
Приступ подагрического артрита проявляется острой болью в суставе. Довольно быстро область поражённого сустава отекает и краснеет. Цвет кожи над суставом может приобрести синюшный оттенок. Больной ощущает озноб, повышается температура, – возможно повышение до 38 °C и выше. Любое прикосновение к суставу усиливает боль, сустав полностью теряет подвижность. Боль может быть очень интенсивной и не сниматься анальгетиками.
В большинстве случаев приступ случается ночью, к утру боль обычно ослабевает. Однако в тяжелых случаях сильная боль может продолжаться до 3-х дней, потом её интенсивность медленно уменьшается.
Хроническая подагра
Если приступы подагрического артрита становятся частыми и протекают достаточно тяжело (периоды боли преобладают над периодами ремиссии), диагностируется хроническая подагра. Хроническая форма заболевания характеризуется усилением дисфункции пораженных суставов, а поскольку больной перестаёт ими пользоваться, развивается атрофия суставных мышц.
Специфическим симптомом подагры является образование тофусов. Тофус – это подкожное или внутрикожное скопление уратов (солей мочевой кислоты). Тофусы выглядят как узелки – плотные образования округлой формы. Диаметр их может варьироваться от 2-х мм до 5 см и более. Тофусы появляются обычно приблизительно через 5 лет после первого приступа подагры, медленно увеличиваясь в размерах. Однако при неблагоприятном течении их образование может идти более быстро. Типичные места, где они возникают – это пальцы рук и ног, ушные раковины, коленные и локтевые суставы, стопы, надбровные дуги. Трогать эти образования не больно. Кожа над тофусами, как правило, сухая и шероховатая, так как её кровоснабжение нарушено. Со временем в этом месте может образоваться свищ, сквозь который выделяется белая пастообразная масса (собственно ураты).
Тофусы образуются не всегда (только у 50-60% больных).
Хроническая подагра также часто становится причиной мочекаменной болезни. Ураты могут образовывать камни в почках, которые способны вызывать почечные колики, блокировать отток мочи, способствовать развитию пиелонефрита.
Методы диагностики подагры
Диагностика подагры включает в себя физикальные, лабораторные и инструментальные методы исследования. Диагноз «подагра» ставится при совпадении нескольких признаков, характерных для данного заболевания
Физикальная диагностика
Физикальная диагностика предполагает визуальный осмотр пациента и пальпацию. Результаты осмотра сопоставляются с жалобами пациента и историей заболевания.
Лабораторная диагностика
Лабораторная диагностика позволяет установить, что причиной патологических изменений в суставе является нарушение обмена мочевой кислоты. Решающую роль в этом играют следующие анализы:
биохимический анализ крови (важен показатель мочевой кислоты в плазме крови);
анализ синовиальной (внутрисуставной) жидкости на наличие в ней уратов. Для этого делается пункция сустава.
для оценки скорости клубочковой фильтрации может проводиться суточный сбор мочи.
Если есть необходимость подтвердить, что обнаруженные новообразования в суставе представляют собой тофусы, проводится биопсия с дальнейшим исследованием их содержимого.
Инструментальная диагностика
Рентгенография позволяет выявить патологические изменения в суставах. Они имеют место на поздних стадиях, поэтому начало заболевания с помощью рентгенологических методов установить невозможно. Для выявления тофусов (они не всегда выступают над поверхностью кожи) используются компьютерная томография или МРТ.
На ранних стадиях может применяться УЗИ. С помощью ультразвука обнаруживаются довольно мелкие отложения солей, поэтому на УЗИ видны тофусы ещё на стадии их формирования. Также характерным признаком подагры является «двойной контур» – возникновение эхогенной полоски, идущей параллельно линии суставного хряща. Она возникает, потому что кристаллы соли не проникают в структуру хряща, а просто покрывают его сверху, создавая дублирующий контур, хорошо заметный при исследовании.
Записаться на диагностику
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Методы лечения подагры
Лечение подагры направлено:
при остром приступе – на его купирование;
в стадии ремиссии – на нормализацию обмена мочевой кислоты. Конечно, следует стремиться к устранению причины, вызвавшей заболевание. Однако если причина подагры – ферментопатия, это невозможно. В этом случае лечение будет симптоматическим.
на лечение сопутствующих заболеваний.
Полное излечение подагры невозможно. Однако благодаря врачебной помощи можно снизить частоту приступов и добиться значительного увеличения периодов ремиссии.
Какой врач лечит подагру
По поводу лечения подагры следует обращаться к ревматологу. Может потребоваться помощь врача-ортопеда (например, .в случае необходимости хирургического вмешательства).
Лечение острого приступа
Прежде всего, больному нужен покой. Воспалённый сустав следует обездвижить. Рекомендуется приложить холод. Необходимо обильное щелочное питьё – до 3-х литров в день. Важно соблюдать диету: продукты с высоким содержанием пуриновых оснований должны быть исключены. По назначению врача применяются болеутоляющие препараты (НПВС), а также глюкокортикоиды. Проводится местное лечение с помощью мазей и гелей, обладающих противовоспалительным и обезболивающим действием.
Когда больному станет легче, в лечение включается физиотерапия. Используются электрофорез, УФО, УВЧ.
Лечение подагры в стадии ремиссии
Лечение в стадии ремиссии включает в себя:
изменение образа жизни (прежде всего, отказ от алкоголя);
соблюдение диеты (исключаются продукты, в которых много пуринов – рыба, грибы, бобовые). Диета должна быть установлена врачом;
медикаментозную терапию (противоподагрические препараты);
местное лечение – аппликации лекарственных препаратов, физиотерапия, массаж, лечебные ванны (в санаторных учреждениях);
хирургическое лечение: удаление тофусов, не поддающихся консервативному лечению, оперативное восстановление пострадавших суставов.
Записаться на прием
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Все заболевания
Источник
