Транзиторная гипогликемия гиперурикемия обострение сопутствующей подагры
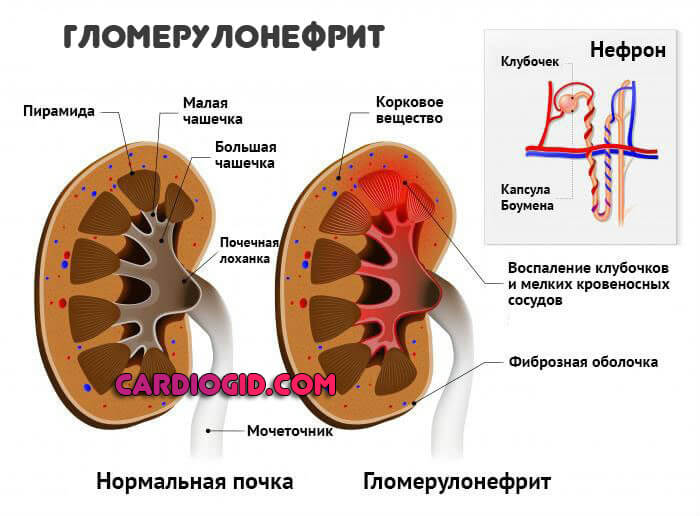
Рис. Принципиальная схема метаболизма пуринов и механизм действия аллопуринола.
Знак «–» — угнетающее влияние.
Хроническая гиперурикемия — фактор риска сердечно-сосудистой патологии и заболеваний почек, неблагоприятный прогностический признак при ишемической болезни сердца, АГ, хронической сердечной недостаточности. В подобных ситуациях формируются многочисленные порочные круги. Так, гипер-урикемия регистрируется у 50 % пациентов с АГ, при этом сложно определить, что первично. АГ, в свою очередь, опосредует изменения активности ключевых ферментов пуринового обмена и содержания мочевой кислоты, нарушения функции почек. Таким образом, нарушения обмена мочевой кислоты должны рассматриваться в контексте так называемых «болезней цивилизации» — в первую очередь АГ, метаболического синдрома и их осложнений [1, 4, 7, 9, 21, 23, 26].
Патогенетическая основа развития подагры — воспаление. При взаимодействии кристаллов моноурата натрия с эндотелием, клетками выстилки сустава и лейкоцитами синтезируются провоспалительные цитокины, запускается каскад воспалительных процессов [7, 12]. Поэтому подагра согласно МКБ-10 относится к болезням костно-мышечной системы, воспалительным полиартропатиям.
Клиническая картина подагры. Заболевание обычно начинается с приступа острого подагрического артрита, поражающего плюснефаланговый сустав первого пальца стопы. Реже воспаление затрагивает коленный, голеностопный суставы или плюсну. Приступ могут провоцировать нарушение диеты, алкогольный эксцесс. Боль в суставе появляется внезапно, чаще ночью, под утро, быстро нарастает и становится нестерпимой. Сустав припухлый, нарушается подвижность, кожа над ним краснеет. Симптомы регрессируют в течение нескольких дней [4, 6, 7, 26]. После первой суставной атаки возможен длительный (месяцы и годы) период «полного благополучия», что может приводить к поздней диагностике подагры.
В дальнейшем течении подагры выделяют несколько периодов: атака острого артрита, межприступный период, хроническая тофусная подагра. При отсутствии лечения атаки подагрического артрита учащаются, становятся затяжными. Кристаллы моноурата натрия накапливаются в различных тканях. Постепенно развивается стойкий полиартрит. Тофусы, т. е. подагрические узелки, появляются в области пораженных суставов, ушных раковин и др. Проявления заболевания становятся системными. Наблюдаются деструктивные изменения костей. Поражается клапанный аппарат сердца, перикард и мио-кард, что связано с отложением уратов. У многих больных выявляются кристаллы моноурата натрия и микротофусы в слизистой оболочке желудка [4, 6, 7].
Почка, в отличие от других органов, вовлекается в патологический процесс на ранних этапах первичной гиперурикемии. При развернутой клинической симптоматике подагры, когда обычно только возникает предположение об этиологии заболевания, в почках нередко уже имеются серьезные изменения [5, 7, 12]. Они начинаются с гиперурикозурической нефропатии, сопровождающейся образованием камней, отложением кристаллов моноурата натрия в паренхиме почек, накоплением мочевой кислоты в канальцах и их блокадой. Нефролитиаз диагностируется у 20–25 % больных подагрой, причем почечная колика может возникнуть еще до первого эпизода артрита. Изменения в почках и нарушения экскреции мочевой кислоты прогрессируют, нарастает протеинурия, повышается АД. Затем возникает гиперурикемическая нефропатия, возможно развитие нефросклероза с хронической почечной недостаточностью [1, 4–6]. Гиперурикемия повреждает почки, но она может стать и следствием их заболеваний, т. к. экскреция мочевой кислоты уменьшается [1, 12, 21]. Подагрическая нефропатия — прогностически наиболее неблагоприятное осложнение; до внедрения гемодиализа почечная недостаточность составляла до 25 % причин смерти при подагре [4].
Коррекция нарушений пуринового обмена может смягчить патологический процесс в почках. Необходима настороженность при наличии факторов риска. Так, у 50 % лиц, чьи родственники страдают подагрой, увеличена урикемия и /или урикозурия, а у 25 % имеются признаки поражения почек. В случаях, не требующих проведения лекарственной терапии, особенно важны рациональное питание и образ жизни. В этом случае возникновение патологических изменений в почках можно не только отсрочить, но и предотвратить [4, 5].
Лечение подагры проводится по двум направлениям — купирование острого приступа подагры и систематическое лечение нарушений пуринового обмена (вторичная профилактика). В первом случае применяют нестероидные противовоспалительные препараты (индометацин, диклофенак натрия, в последнее время селективные НПВП — целекоксиб, мелоксикам и др.), считающиеся «первой линией». Реже вводят глюкокортикоиды (в сустав либо однократно внутривенно), а также колхицин, подавляющий фагоцитарную активность нейтрофилов и выброс медиаторов воспаления. Длительную историю имеет местное лечение. Эффективность ограничения движений, охлаждения и местных обезболивающих средств признается и сегодня, особенно у пациентов с высоким риском побочных эффектов системных препаратов [2, 7, 26].
Основная цель систематической терапии подагры — стойкое снижение концентрации мочевой кислоты в крови. При этом не только предотвращается прогрессирование заболевания, но и возможно обратное развитие тофусов. Особенно важно предотвратить обострения, т. к. они утяжеляют течение заболевания, способствуя тяжелым осложнениям [7].
Снизить урикемию можно путем угнетения образования мочевой кислоты или увеличением ее почечной экскреции, т. е. урикозурического действия (им обладают пробенецид и сульфинпиразон, отсутствующие на фармацевтическом рынке Украины). Урикозурический эффект оказывает антигипертензивный препарат лозартан. Его можно рекомендовать при сочетании артериальной гипертензии с подагрой или бессимптомной гиперурикемией [21, 26].
С гипоурикемической целью предложены также препараты рекомбинантной уриказы — фермента, преобразующего мочевую кислоту в аллантоин. Однако они не нашли широкого применения из-за выраженной иммуногенности и используются преимущественно в онкологии при синдроме лизиса опухолей, который сопровождается массивной гиперурикемией [26].
Наиболее известный и единст-венный гипоурикемический препарат на отечественном фармацевтическом рынке — аллопуринол. Ингибируя ксантиноксидазу (см. рис.), он уменьшает синтез мочевой кислоты, ее концентрацию в крови и накопление в тканях [2, 3, 23, 26]. Окисляя пуриновые субстраты, ксантиноксидаза параллельно генерирует свободные радикалы, и снижение окислительного стресса является дополнительным позитивным эффектом ингибиторов ксантиноксидазы. В связи с этим исследуется кардиопротекторное действие аллопуринола при хронической сердечной недостаточности [3, 25].
Терапию аллопуринолом рекомендуют проводить по типу «титрования дозы». Определение минимальной эффективной дозы необходимо для уменьшения риска побочных эффектов и лекарственных взаимодействий, весьма вероятных у пациентов с подагрой и сопутст-вующими заболеваниями. Целевой уровень мочевой кислоты в крови — менее 0,36 ммоль /л. Аллопуринол не показан при приступе острого артрита, он назначается после купирования атаки. В межприступном периоде препарат принимают постоянно [4–6, 21, 26].
Часто терапия подагры не является удовлетворительной. Оценка эффективности лечения показала, что в предшествующий период ни один из пациентов не применял аллопуринол постоянно, а 23 % лечились только НПВП [8]. Недостаточное понимание необходимости пожизненного лечения (общепризнанного в случае АГ, сахарного диабета и др. хронических заболеваний) и низкий комплайнс — актуальные проблемы противоподагрической терапии [7, 8, 21]. Поэтому важная задача провизора и врача — образовательная работа с пациентом, увеличение приверженности к лечению, выработка навыков контроля АД и массы тела, соблюдения диеты [7]. Изменения образа жизни могут существенно повлиять на распространенность подагры. При бессимптомной гиперурикемии, когда не показано медикаментозное лечение, они вообще являются фактором, определяющим прогноз [21, 26].
Побочные эффекты и опасные взаимодействия аллопуринола. Внедрение гипоурикемических препаратов принципиально изменило течение подагры, снизив число случаев подагрического артрита и тофусной подагры. Но неудовлетворительная переносимость аллопуринола отмечается у 20 % пациентов. Возможны реакции гиперчувствительности, сыпь, лихорадка, эозинофилия, жалобы со стороны ЖКТ, гепатит, нарушение функции почек. Часто (до 50 % случаев) они возникают у пациентов с бессимптомной гиперурикемией, которая, по мнению большинства специалистов, не требует медикаментозной коррекции [2, 21, 26]. Аллопуринол повышает риск аллергических реакций на ампициллин и амоксициллин, кожных проявлений и анафилактоидных реакций на каптоприл, замедляет метаболизм теофиллина [2, 6]. При сочетании с аллопуринолом необходимо снижение дозы непрямых антикоагулянтов, более частый контроль показателей свертывания крови, а также гипо-гликемического средства хлорпропамида. Эффективность аллопуринола уменьшается при сочетании с урикозурическими препаратами, большими дозами салицилатов. Аллопуринол может вызывать сонливость и головокружение, поэтому необходимо воздерживаться от вождения автомобиля и работы с механизмами. Особенная осторожность требуется при назначении аллопуринола больным с заболеваниями почек: без коррекции дозы возможны нарушения кроветворения, васкулит с кожными проявлениями, поражение печени и почек, что требует немедленной отмены препарата. У этой категории пациентов возрастает токсичность НПВП и колхицина [2, 21].
Диета . Одни из первых диетических рекомендаций при подагре предложены еще около 300 лет назад философом Дж. Локком (ограничение мяса, увеличение количества молочной пищи, использование лекарственных растений) [20]. Они актуальны и сейчас. Пуриновые основания образуются при распаде нуклеотидов и поступают с пищей, поэтому низкопуриновая диета при подагре имеет патогенетическое значение. Необходимо исключать либо строго ограничивать богатые пуринами продукты животного происхождения (говядина, свинина, баранина, печень и др.), морепродукты (рыба, креветки, моллюски), богатые белком растения (соя, фасоль, бобы, горох, чечевица, спаржа), грибы. Роль животной пищи, содержащей пурины, и алкоголя в развитии подагры доказана убедительно, роль растительных источников пуринов подтверждается не всегда [20, 21, 26]. Мало пуриновых оснований в молочной пище, хлебе, кашах, макаронах, овощах, фруктах, орехах. Особенно ценными свойствами обладает молоко, протеины которого (казеин или лактальбумин) значительно снижают концентрацию мочевой кислоты в крови, проявляют урикозурический эффект [20, 21, 22, 26].
Необходим адекватный водный режим с созданием диуреза 1,5–2 л / сут (кроме пациентов с хронической почечной недостаточностью и заболеваниями сердечно-сосудистой системы) [4].
Известна связь между подагрой и злоупотреблением алкоголем. Алкоголь в количествах 50 г в день и более увеличивает риск заболевания у мужчин в 2,5 раза по сравнению с непьющими. Исключение составляет умеренное употребление вина — в этом случае вероятность развития подагры не возрастает. Влияние этанола на пуриновый обмен связано с несколькими механизмами. Образующийся в метаболизме алкоголя лактат снижает почечную экскрецию уратов, т. к. конкурирует с ним за транспортную систему. При постоянном поступлении алкоголя в организм усиливается распад АТФ до АМФ. Особенно выраженным гиперурикемическим эффектом обладает пиво, которое, в дополнение к указанным механизмам, является источником пуринов (преимущественно гуанозина) [16, 20, 21, 26].
Давно обсуждается влияние кофе и чая на пуриновый обмен. Их компоненты — ксантиновые алкалоиды — структурно сходны с пуриновыми основаниями (кофеин метаболизируется до метилированных производных ксантина и мочевой кислоты). Эти напитки стали частью ежедневных привычек миллионов людей, поэтому их действие может проявляться на популяционном уровне. Эпидемиологические исследования показали, что кофе не увеличивает вероятность гиперурикемии у здоровых лиц. Более того, употребление кофе ассоциировано с более низким уровнем мочевой кислоты в крови, что, вероятно, обусловлено не кофеином, но другими БАВ кофейных зерен [16, 19]. Для чая подобной закономерности не установлено. У лиц, употребляющих кофе в умеренных количествах, может снижаться риск развития сахарного диабета типа II. Этот эффект, также не связанный с кофеином, можно объяснить благоприятным влиянием БАВ кофе на метаболизм глюкозы (в т. ч. снижением ее абсорбции в ЖКТ) и чувствительность к инсулину, а также антиоксидантной активностью [17]. Хорошо известная возможность повышения АД при употреблении кофе, потвержденная мета-анализом [15], все же не противодействует его благоприятному влиянию на пуриновый обмен. Следует отметить, что результаты рассмотренных исследований касаются преимущественно здоровых лиц. Нельзя забывать об однозначно негативном действии кофе на фоне имеющихся нарушений пуринового обмена и заболеваний сердечно-сосудистой системы.
Привлекает внимание влияние фруктозы на пуриновый обмен. Не обладая структурным сходством с пуринами, она увеличивает урикемию, ускоряя метаболические процессы, что сопровождается усиленным распадом аденина [21]. Большое количество этого моносахарда содержится в безалкогольных напитках. Доказана связь между их употреблением и увеличением уровня мочевой кислоты в крови [24].
Фитотерапия . Уникальными про-тивоподагрическими и противовоспалительными свойствами обладает вишня. Так, обогащение рациона больных подагрой свежими плодами вишни (около 200 г в день) приводит к снижению концентрации мочевой кислоты в крови и облегчению симптомов артрита [14]. Зарегистрировано увеличение почечной экскреции уратов, снижение урикемии и концентрации маркеров воспаления в крови здоровых женщин, употреблявших в течение 6 дней около 280 г вишни в сутки (но не виноград, клубнику или киви) [18]. Полезна при подагре сныть обыкновенная, о чем мы подробно сообщали в недавней публикации в журнале «Провизор» [11]. В межприступном периоде подагры показаны сбор «Детоксифит», обладающий салуретическим, противовоспалительным, антиатеросклеротическим действием, створки плодов фасоли, эрва шерстистая (пол-пала) [2].
Неблагоприятное влияние лекарств на обмен мочевой кислоты. Гиперурикемия может являться побочным действием многих лекарств, что при подагре угрожает обострением. Особенно часто гиперурикемию вызывают диуретики (тиазидовые и петлевые, ингибиторы карбоангидразы) и содержащие их комбинированные антигипертензивные препараты. Широкое применение диуретиков — одна из эпидемиологических закономерностей подагры. В группе риска не только пациенты с исходными нарушениями пуринового обмена, но и больные с АГ — ведущим показанием к применению мочегонных. Это особенно важно, т. к. гиперурикемия становится дополнительным фактором риска сердечно-сосудистых осложнений. Выраженность гиперурикемии, вызванной диуретиками, уменьшают соответствующая диета, аллопуринол, ингибиторы АПФ [1, 2, 7, 10, 21, 26].
Противотуберкулезные лекарст-венные средства пиразинамид и этамбутол (а также комплексные препараты, в состав которых входят эти вещества) способны вызывать гиперурикемию и обострение подагры, а также боли в суставах (как фоне гиперурикемии, так и без нее). Аналогичным эффектом обладает диданозин, применяемый при ВИЧ. Для этих препаратов гиперурикемия является ожидаемым побочным эффектом, вызванным конкуренцией с уратами на пути элиминации [2, 21, 26].
Циклоспорин, применяемый в трансплантологии как иммуносупрессор, выраженно увеличивает урикемию. Он снижает экскрецию уратов почками, а также ухудшает их функцию. Через несколько лет иммуносупрессивной терапии тяжелая подагра развивается у 10 % пациентов. Уменьшать почечное выведение уратов могут также салицилаты (месалазин, аспирин в малых дозах), а также комбинации леводопы с карбидопой [2, 21, 23, 26].
Инозин (рибоксин), широко применяемый в кардиологии, метаболизируется до нуклеотидов, и, следовательно, до мочевой кислоты. При его применении необходим регулярный контроль уровня мочевой кислоты в крови. Сходный метаболизм у противовирусного средства изопринозина (инозина пранобекса). Развитие гиперурикемии вероятно при назначении никотиновой кислоты. С осторожностью при гиперурикемии и подагре назначают комплексный церебропротекторный препарат цитофлавин, содержащий инозин, рибофлавина мононуклеотид, никотинамид, кислоту янтарную. Рутин при длительном применении может способствовать образованию мочевых конкрементов, в т. ч. уратных. Поэтому применение таких препаратов как аскорутин, иммуновит С у пациентов с нарушениями пуринового обмена требует осторожности. Гиперурикемию и развитие подагры иногда вызывают силденафил, аторвастатин и даже лизиноприл [2, 23].
Таким образом, резервы повышения эффективности профилактики и лечения подагры и других заболеваний, связанных с гиперурикемией, далеко не исчерпаны.
Источник статьи: https://provisor.com.ua/archive/2008/N18/podagrl_188.php
➤ Adblock
detector
Источник
Гиперурикемия — это хроническое нарушение, которое сопровождается ростом концентрации мочевой кислоты в кровеносном русле. В норме, показатели находятся в ничтожно малых диапазонах: примерно 360 мкмоль на литр крови. При расстройстве названного типа скачок в несколько раз — не предел.
Повышение концентрации мочевой кислоты крайне опасно для организма. Если на первых этапах болезни симптомов нет, дальше появляется и клиническая картина, и расстройства работы организма. Почек, печени.
Поражаются суставы и прочие структуры тела. Поэтому лечение нужно начинать сразу. Как только в биохимическом исследовании появилась такая неприятная находка.
Механизмы развития
Гиперурикемия (она же урикемия или гиперурикозурия) имеет собственный код по МКБ-10. E79. Строго говоря, это несколько обобщенное расстройство. Но повышение количества мочевой кислоты в него вписывается.
Заболевание развивается на фоне одного или нескольких факторов. Вопрос довольно сложный. С точки зрения диагностики в особенности.
Первый
Первый возможный вариант — это нарушение обмена веществ. В частности, метаболизма пуринов. Эти соединения — естественный строительный материал для организма. Более того, для его фундамента. Поскольку нормальный обмен пуринов обеспечивает воссоздание молекул ДНК и РНК. Это своего рода основа для всех прочих процессов в организме.
Вещества-пурины содержатся во всех продуктах питания. Огромное количество можно найти в мясе, рыбе, колбасах, чае, кофе, овощах, крупах.
Это не значит, что нужно садиться на жесткую диету. Но при потреблении такой пищи риск повышения мочевой кислоты также растет.
Почему возникает нарушение обменных процессов — вопрос другой. Возможны патологии печени, почек, эндокринной системы.
Второй
Этот механизм касается потребления фруктозы. Сахариды метаболизируются в печени. Там они перерабатываются. В этом случае мочевая кислота выступает побочным продуктом сложных биохимических реакций.
При распаде фруктозы происходит выброс вещества в кровеносное русло. Чем больше — тем интенсивнее будет патологический процесс. Риски растут в десятки раз, если пациент болен сахарным диабетом.
Третий
Нарушение выведения продуктов обмена веществ. В основном отработанные соединения выводятся естественным путем. Особенно активно с мочой. Однако если фильтрующая функция почек нарушена, нормального метаболизма ждать не приходится.
Проблема возникает при дисфункциональных отклонениях, недостаточности парного органа. Чем интенсивнее нарушение, тем хуже обстоит дело.
При почечных расстройствах наступает олигурия. Мочи становится мало, не более 50 мл в сутки. Отработанные продукты обмена веществ выходят в кровеносное русло и отравляют организм.
Нередко все три механизма обнаруживают у одного и того же пациента. Это усугубляет общий прогноз, усложняет лечение. Хотя шансы на восстановление высокие. Просто потребуется больше работы и самодисциплины.
Классификация
Можно выделить несколько критериев типизации расстройства. Первый касается как раз механизма развития болезни.
Соответственно называют:
- Почечную гиперурикозурию. Она сопровождает любое расстройство работы почек. В том числе недостаточность, нефропатию или воспалительные процессы. Вроде пиелонефрита или аутоиммунного гломерулонефрита.
- Метаболическую форму. Обусловленную нарушением нормального обмена веществ в организме. Подобные расстройства почти всегда вторичны. То есть обусловлены прочими заболеваниями. Например, сахарным диабетом, поражением щитовидной железы, гипофиза. Исключительно редко наблюдаются врожденные варианты.
- Печеночную форму. Как и следует из названия, встречается при патологиях крупнейшей железы. Причина в низкой активности органа.
- Алиментарная разновидность обусловлена неправильными действиями самого пациента. Безответственным отношением к питанию. При высоком потреблении глюкозы, алкоголя вероятна гиперурикемия.
- Смешанный тип. Для него присущи признаки названных выше разновидностей в любой комбинации.
Классифицируют патологический процесс и по более общему происхождению:
- Врожденные нарушения. Встречаются нечасто. Как уже и было сказано.
- Приобретенная форма. Наблюдается почти в 99% случаев, если не больше.
Иногда классификация касается степени тяжести расстройства. Но эта типизация не имеет всеобщего признания. Есть различия по странам.
Подразделения на виды используют, чтобы лучше понять процесс, описать его и быстрее подобрать комплекс диагностики и лечения. Это незаменимый инструмент в арсенале специалистов по эндокринологии и смежным специальностям (например, гематологии).
Симптомы
Интересно, что клиническая картина в основном встречается у детей. Взрослые пациенты переносят патологический процесс практически без проявлений. Хотя бывают исключения.
Признаки расстройства можно описать небольшим перечнем:
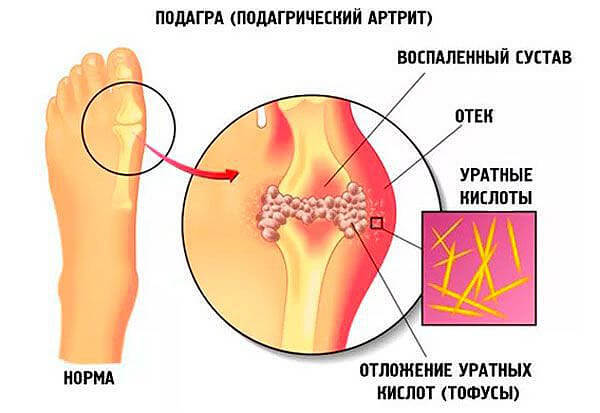
- Артралгия. Проще говоря, боли в суставах. Частный случай гиперурикемии — это подагра. Когда мочевая кислота кристаллизуется и откладывается в полостях и прочих суставных структурах.
Как правило, первыми страдают мелкие периферические ткани. Например, большие пальцы ног.
По мере прогрессирования болезни, вовлекаются и крупные суставы, например, коленные, бедренные, локтевые. Нарушение может длиться годами, то рецидивируя, то вновь затихая.
- Боли в мышцах. Дискомфорт возникает спонтанно. По характеру ощущения напоминают таковые при воспалительных процессах. Миозитах (известное выражение «надуло» шею или поясницу хорошо поясняет суть явления и «незабываемые» ощущения).
- Повышенная чувствительность ко всем раздражителям. Световым, шумовым. Пациенты в буквальном смысле не выдерживают даже средней громкости звука, особенно часто такой признак гиперурикемии встречается у детей. Взрослые переносят его еще тяжелее, поскольку вынуждены большую часть времени находиться в шумном социуме.
- Судороги. Как правило, представлены простейшими гиперкинезами. Например, тиками. Произвольным волнообразным сокращением мускулатуры без болевых ощущений — это типичные симптомы гиперурикемии.
Возможны и другие типы судорог, но не часто. Обычно в 2-5% случаев от общего числа. И то, встречаются они у детей. У взрослых присутствуют только тики. Почему возникает подобная симптоматика доподлинно пока не известно.
- Нарушения работы печени. Также и желчного пузыря. Отклонения касаются оттока желчи. Возможны критические расстройства вплоть до механической желтухи, холецистита. Вариантов много.
Интересно, что вторичное поражение печени сопровождается нарушением ее функций. Следовательно, пурины и мочевая кислота будут копиться еще активнее. Стоит ли говорить, чем это закончится?
Стоит повторить, для взрослых пациентов типична бессимптомная гиперурикемия. Они не испытывают никакого дискомфорта.
Симптомы появляются только когда в патологический процесс вовлекаются почки. Возможны пиелонефриты. Воспаления тканей парного органа инфекционного генеза.
Соответственно, признаки специфические:
- Боли в области поясницы. Интенсивные. Усиливаются перед мочеиспусканием. Стихают после. Не реагируют на двигательную активность пациентов.
- Часты ложные позывы посетить туалет. Так называемая поллакиурия.
- Затем возникают куда более грозные симптомы. Например, полиурия. Когда мочи вырабатывается неестественно много. Свыше 2-х литров. Вплоть до 5-6. Пациент сталкивается с обезвоживанием, гиповолемией (когда падает объем циркулирующей крови).
- На запущенных стадиях расстройства наступает обратное явление — олигурия. То есть недостаточное количество выделяемой жидкости.
Клиническая картина сложная. Сказать что что-то не так крайне трудно. Точку в вопросе ставит только диагностика.
Причины и лечение
Факторы многообразны. Не все патологические. Можно назвать десятки виновников расстройства.
Неправильное питание с обильным количеством пуринов
Они содержатся во всех продуктах. Особенно много таких веществ в красном мясе, алкоголе. Потому любители поесть в зоне повышенного риска. Пурины поступают естественным путем. Что и становится причиной нарушения.
Лечение. Достаточно скорректировать свой рацион. На голодный паек переходить не нужно. Тем более, что это не поможет. Важно включать в меню больше белого диетического мяса. Фруктов, свежих овощей. Полностью исключить спиртное из жизни.
То же самое касается неуемного потребления сладостей. Сахаров. Нужно немного себя ограничить. Тогда концентрация мочевой кислоты упадет сама собой, и все вернется в норму.
Гипертония
Связана с повышением артериального давления. Проблема в том, что при этой болезни кровь движется по сосудам медленно. Следовательно, нормальная почечная фильтрация становится проблематичной, развивается гиперурикемия. В том числе и из-за поражения парного органа. Имеет смысл пройти диагностику и курс терапии.
Лечение. Коррекция повышенного артериального давления. Применяют специализированные препараты. Например, ингибиторы АПФ, сартаны, бета-блокаторы, антагонисты кальция и средства центрального действия.
По потребности назначают мочегонные, статины (борются с липидами, жирами).
Вариантов масса. Вопросы лечения лучше оставить кардиологам.
Воспалительные заболевания почек
Пиелонефрит и гломерулонефрит в качестве основных причин гиперурикемии. Поражения выделительной системы сказываются на обмене веществ негативно. Поскольку пурины, их продукты и производные, мочевая кислота не выводятся достаточно быстро и эффективно.
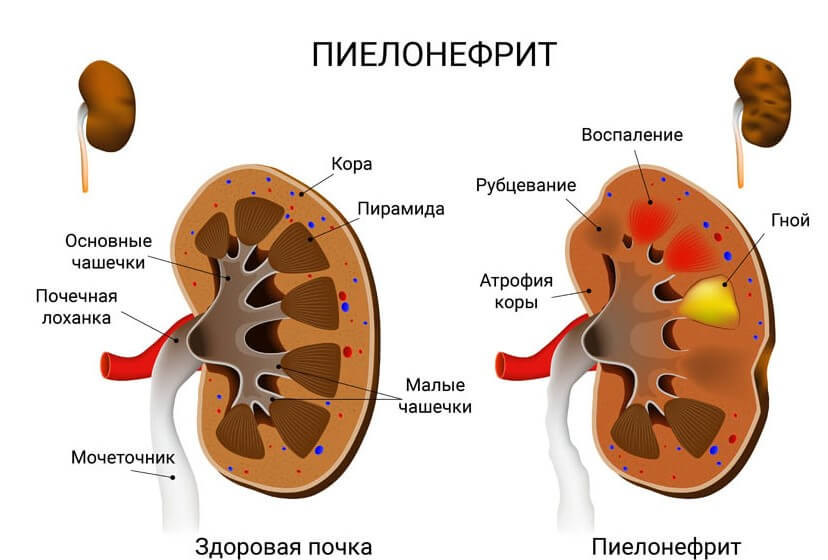
Лечение. Пиелонефрит лечат с помощью противовоспалительных средств, антисептиков. Также назначают мочегонные. Не обязательно в виде таблеток, классических препаратов. Прибегают к помощи травяных сборов. Если у пациента нет аллергии.

Опухолевые процессы
Онкология сама по себе крайне опасна. Нарушения пуринового обмена обусловлено сутью неоплазии. При распаде клеток в кровеносное русло выходят продукты разрушения. В том числе пурины, сама мочевая кислота. Это сложный биохимический процесс.
Лечение. Требуется всегда и как можно быстрее. Назначают операцию. Задача хирурга — максимально иссечь злокачественную опухоль. Только в этом случае есть шансы на восстановление.
По потребности назначают химио- и лучевую терапию. Чтобы избавиться от остатков опухоли, устранить те части, которые не удалось удалить хирургически.
Сахарный диабет
Классическая эндокринная патология. Сопровождается нарушением обмена веществ. Причем сразу всего. Пуринового, липидного и др.
Пациент сталкивается с ворохом проблем. Увеличение концентрации мочевой кислоты — меньшее из зол.
Лечение. Строгая диета с малым содержанием сахара. По потребности — введение инсулина. Чтобы искусственным путем снизить количество глюкозы в крови.
Железодефицитная анемия
Так же сопровождается нарушением обмена веществ. Подробнее о механизмах развития железодефиитной анемии и методах лечения читайте в этой статье.
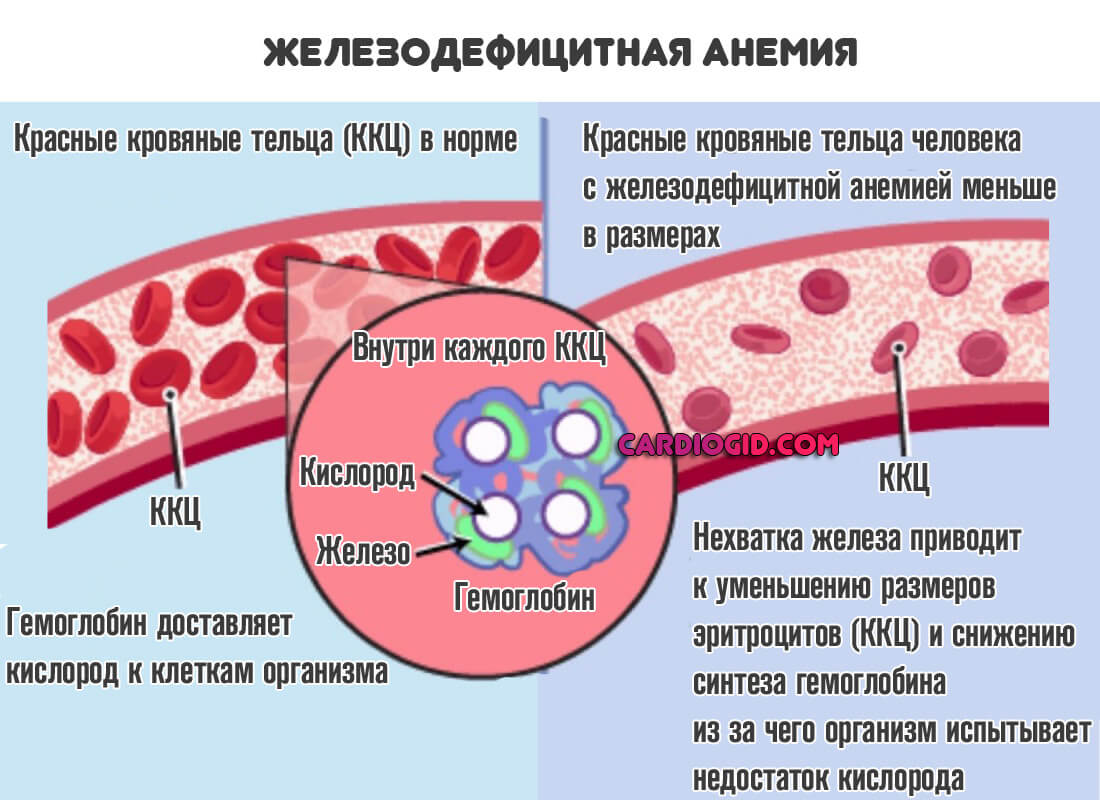
Терапия достаточно простая. Необходимо систематически на протяжении недели или более вводить препараты железа в высокой концентрации. Так удастся скорректировать количество вещества.
Однако возможна другая проблема. Порой железо не усваивается из-за нарушения работы внутренних органов. Тонкой кишки, как вариант.
Тогда нужно лечить еще и первопричину. Иначе соединение так и не станет усваиваться самостоятельно.
Беременность
Гестация сама по себе большой стресс для организма. Тело перестраивает биохимические процессы на иной лад. Пуриновый обмен также трансформируется.
Если у матери есть проблемы с почками, печенью, внутренними органами, гормональным фоном — не миновать нарушений. Как минимум — более интенсивного токсикоза. Часто и расстройств выведения мочевой кислоты.
Лечение. Специальная терапия не требуется. По крайней мере, если мать вполне здорова. В противном случае вопрос нужно обсудить с гинекологом и специалистом по эндокринологии.
Инфекционные заболевания
Нарушения вроде описываемых встречаются довольно редко, но такое возможно. Имеет смысл скорректировать состояние. Тогда все вернется в норму.
Лечение:
- Антибиотики на фоне бактериального поражения.
- Противовирусные лекарственные средства, чтобы усилить выработку интерферона или обеспечить его в готовом виде.
- Фунгициды, если болезнь спровоцирована грибками.
Наследственные отклонения
Недостаток некоторых ферментов и т.д. Все они закодированы генетически, потому и лечения как такового нет. Только борьба с симптомами на протяжении всей жизни. К счастью, подобные формы нарушения встречаются менее чем в 1% случаев.
Как только становится понятна причина гиперурикемии, можно начинать терапию. Кроме собственно борьбы с первопричиной, нужно корректировать и сами показатели мочевой кислоты.
Медикаментозное лечение гиперурикемии включает в себя прием специальных препаратов: например, Аллопуринола в выверенной дозировке. Есть и аналогичные средства. Что назначить — решает врач.
Огромная роль отводится правильному питанию. Это не просто диета, а пересмотр принципов рациона. Меньше жирного мяса, алкоголя. Больше свежих растительных продуктов. Отказ от консервов, колбас, шоколада, кофе.
Диагностика
Обследование проводят врачи-эндокринологи. Реже специалисты прочих профилей.
Примерный список мероприятий будет таким:
- Устный опрос и сбор анамнестических данных. В том числе докторов интересуют образ жизни, питание, перенесенные и текущие заболевания. Все, что может оказаться полезным для описания патологии.
- Анализ крови общий.
- Биохимическое исследование. Применяется, чтобы изучить количество железа.
- Также докторов интересуют печеночные пробы (АЛТ, АСТ). Это информативная методика.
- УЗИ печени и внутренних органов. Чтобы исключить возможные отклонения со стороны крупнейшей железы. По потребности назначают МРТ, чтобы лучше визуализировать ткани.
- Сцинтиграфия печени. Функциональное исследование. Оно основано на действии радиоактивного изотопа на организм.
- УЗИ почек.
- Общее исследование мочи.
Если предполагаемая этиология касается наследственных аномалий, назначают консультацию генетика. По необходимости проводят пункцию костного мозга.
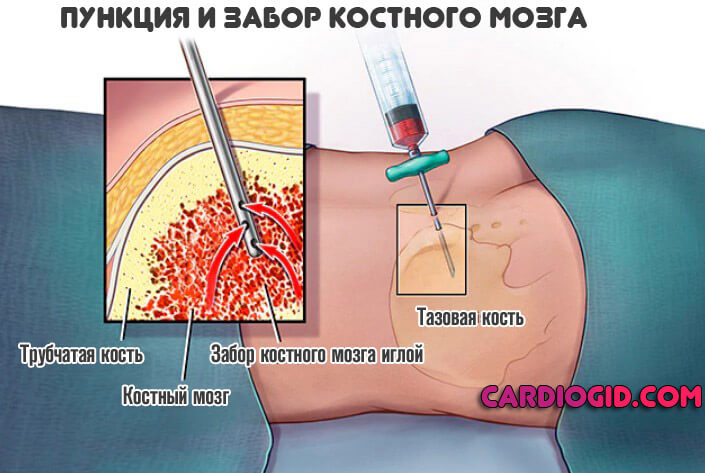
Иногда рост концентрации кислоты обусловлен поражением кроветворной системы. Вопрос сложный. Даже врачам нужна не одна неделя чтобы поставить верный диагноз.
Прогноз
В большинстве случаев — благоприятный. Проблемы возникают только на поздних стадиях. К несчастью, у взрослых болезнь редко проявляет себя симптомами.
Гиперурикемия на фоне опухолей также имеет неблагоприятные прогнозы, хотя не всегда. Если удается тотально удалить неоплазию, все будет в порядке.
Возможные последствия
Осложнений довольно много. Это:
- Подагра. Воспаление периферических суставов. Отсюда деформации хрящей, инвалидность. Без качественного лечения.
- Пиелонефрит.
- Почечная недостаточность.
- Нефролитиаз. Проще говоря — образование камней в парном органе выделительной системы.
Встречаются и летальные осложнения. Но исключительно редко. Обычно лечение подоспевает быстрее.
Гиперурикемия — сложное состояние. Коррекция нужна как можно скорее. Чтобы избежать опасных последствий.
Источник
