Шкала port в оценке тяжести пневмонии
МКБ-10
J10-J18Грипп и пневмония
1. 2014 Клинические рекомендации по диагностике, лечению и профилактике тяжелой внебольничной пневмонии у взрослых (Российское респираторное общество, Межрегиональная ассоциация по клинической микробиологии и антимикробной химиотерапии).
Определение
Эпидемиология
Этиология
Диагностика
Лечение
Прогноз
Оценка прогноза
ТВП чаще всего ассоциируется с заболеванием, характеризующимся крайне неблагоприятным прогнозом. Высокие показатели летальности и серьезный прогноз объединяют ТВП с таким актуальным заболеванием, требующим оказания интенсивной помощи, как острый инфаркт миокарда.
Для оценки риска неблагоприятного исхода при ВП могут использоваться разнообразные критерии и шкалы, из которых наиболее распространенными в настоящее время являются индекс тяжести пневмонии (PSI) или шкала PORT (Pneumonia Outcomes Research Team), а также шкалы CURB/CRB-65.
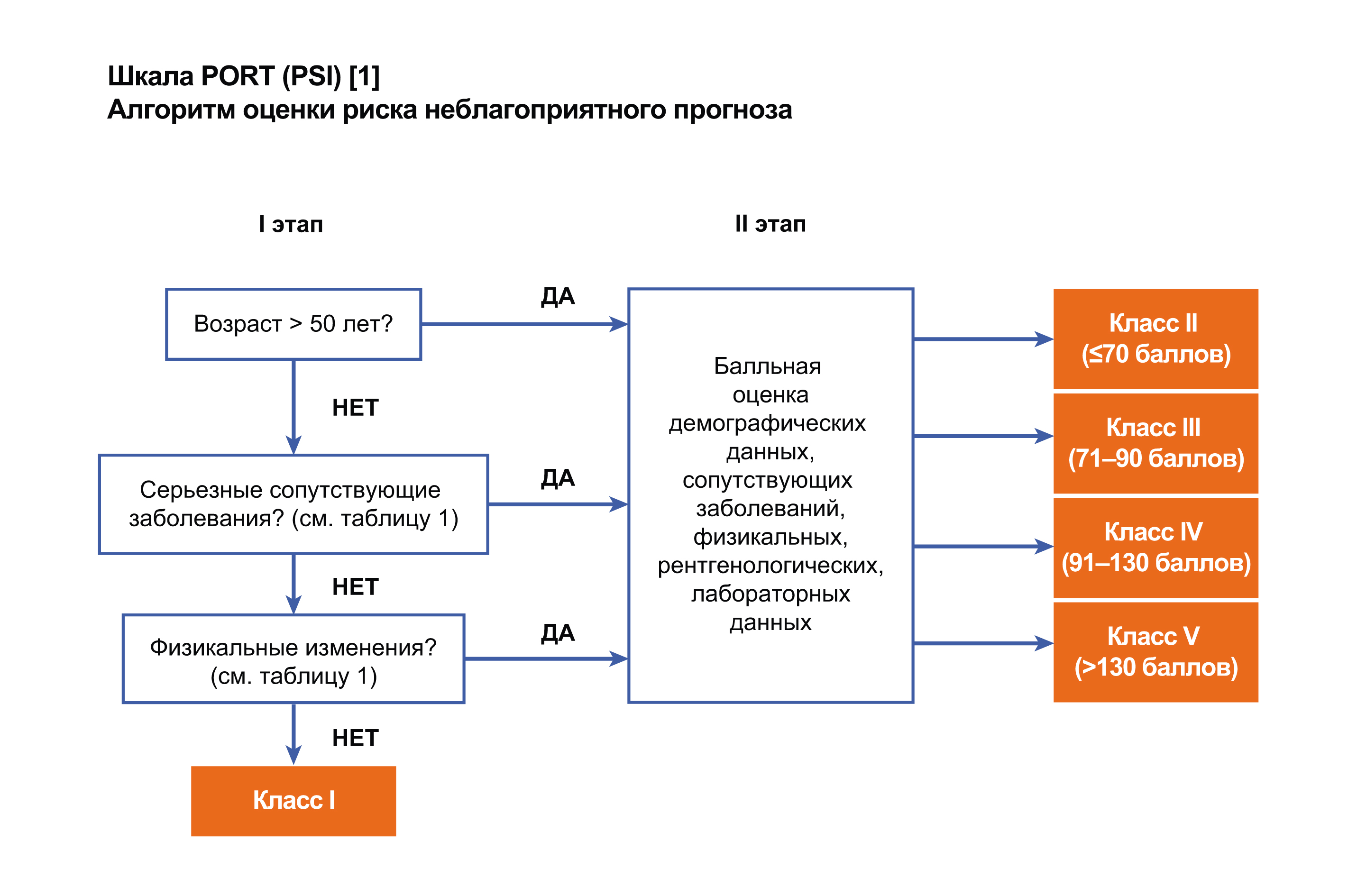
PSI/шкала PORT

Cодержит 20 клинических, лабораторных и рентгенологических признаков ВП. Класс риска определяется путем стратификации больного в одну из пяти групп. Для этого используется сложная 2-ступенчатая система подсчета баллов, которая основана на анализе значимых с точки зрения прогноза демографических, клинико-лабораторных и рентгенологических признаков.
В ходе разработки и дальнейшей валидации шкалы исследователи установили, что показатели летальности составляют: для I класса 0,1– 0,4%; II класса – 0,6–0,7%; III класса – 0,9–2,8%; IV класса – 8,2–9,3%. Максимальными (27,0–31,1%) являются показатели летальности пациентов с ВП, относящихся к V классу риска.
PSI/шкала PORT широко используется при оценке риска летального исхода у пациентов с ВП в странах Северной Америки.
Ограничения шкалы:
- Трудоемкость, требует использования ряда биохимических параметров, которые рутинно определяются не во всех ЛПУ РФ.
- Не всегда точно позволяет установить показания для направления больного в ОРИТ.
- Характерна гипердиагностика ТВП у пациентов пожилого возраста и гиподиагностика у молодых людей, не страдающих сопутствующей патологией.
- Не учитывает социальные факторы и ряд значимых сопутствующих заболеваний, например, наличие хроинческой обструктивной болезни легких (ХОБЛ) или некоторые иммунные нарушения.
Шкала CURB/CRB-65
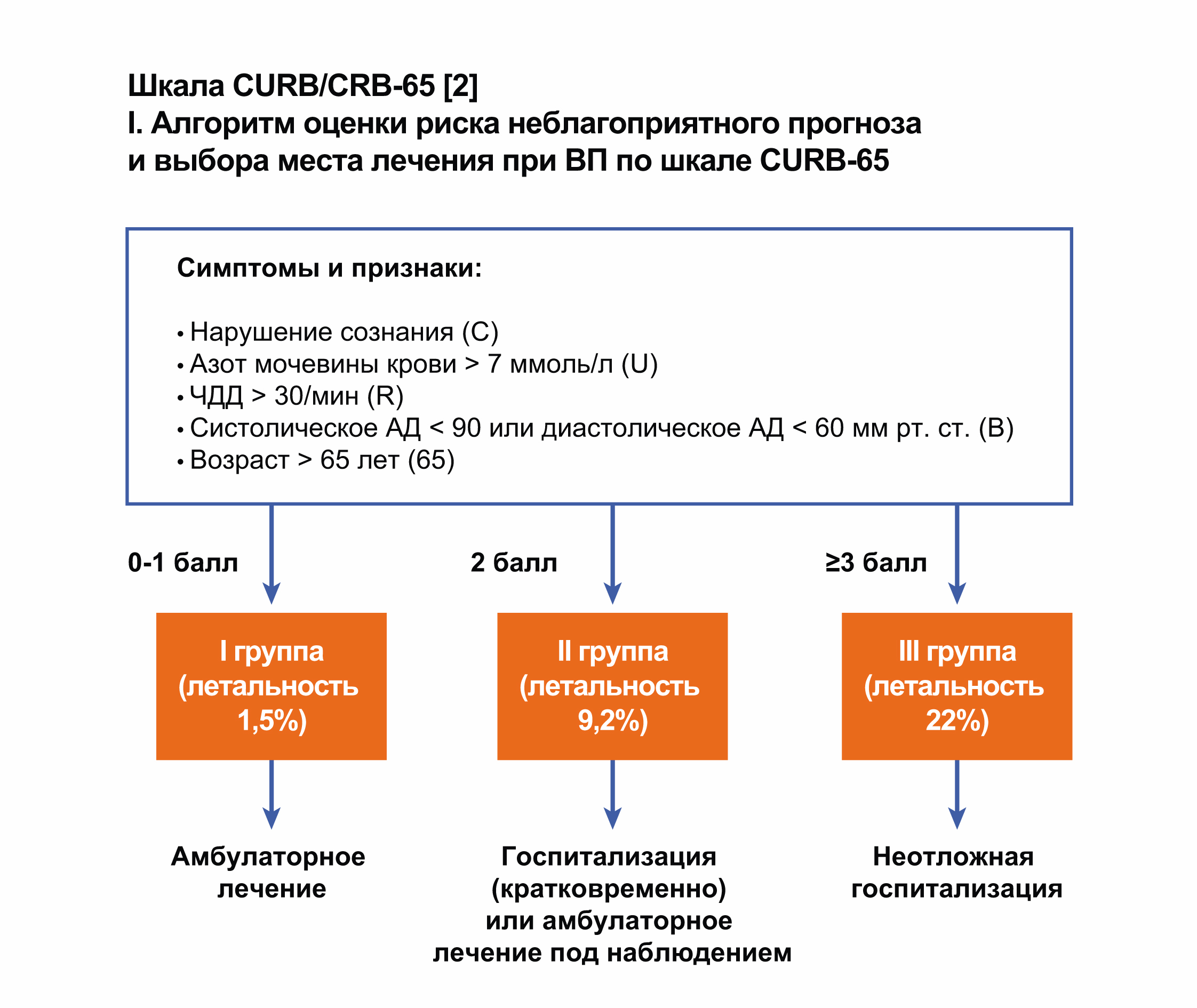
Шкала CURB-65 – это более простой подход оценки риска неблагоприятного исхода при ВП, который предлагает анализировать лишь 5 признаков:
- нарушение сознания, обусловленное пневмонией;
- повышение уровня азота мочевины> 7 ммоль/л;
- тахипноэ ≥ 30/мин;
- снижение систолического артериального давления
- возраст больного ≥ 65 лет.
Наличие каждого признака оценивается в 1 балл, общая сумма может варьировать от 0 до 5 баллов, причем риск летального исхода возрастает по мере увеличения общей суммы баллов.
Таблица 1. Балльная оценка факторов риска неблагоприятного прогноза
Параметр | Баллы | |
Демографические характеристики | ||
Мужчина | возраст (лет) | |
Женщина | возраст (лет) – 10 | |
Пребывание в доме престарелых/ учреждении длительного ухода | + 10 | |
Сопутствующие заболевания | ||
Злокачественное новообразование | + 30 | |
Серьезные хронические заболевания печени | + 20 | |
Застойная сердечная недостаточность | + 10 | |
Цереброваскулярные заболевания | + 10 | |
Серьезные хронические заболевания почек | + 10 | |
Физикальные признаки | ||
Нарушение сознания | + 20 | |
Частота дыхания> 30/мин | + 20 | |
Систолическое давление | + 20 | |
Температура 40°С | + 15 | |
Пульс> 125/мин | + 10 | |
Лабораторные и рентгенологические данные | ||
рН артериальной крови | + 30 | |
Мочевина сыворотки крови> 10,7 ммоль/л | + 20 | |
Натрий сыворотки крови | + 20 | |
Глюкоза сыворотки крови> 14 ммоль/л | + 10 | |
Гематокрит | + 10 | |
РаО2 | + 10 | |
Плевральный выпот | + 10 | |
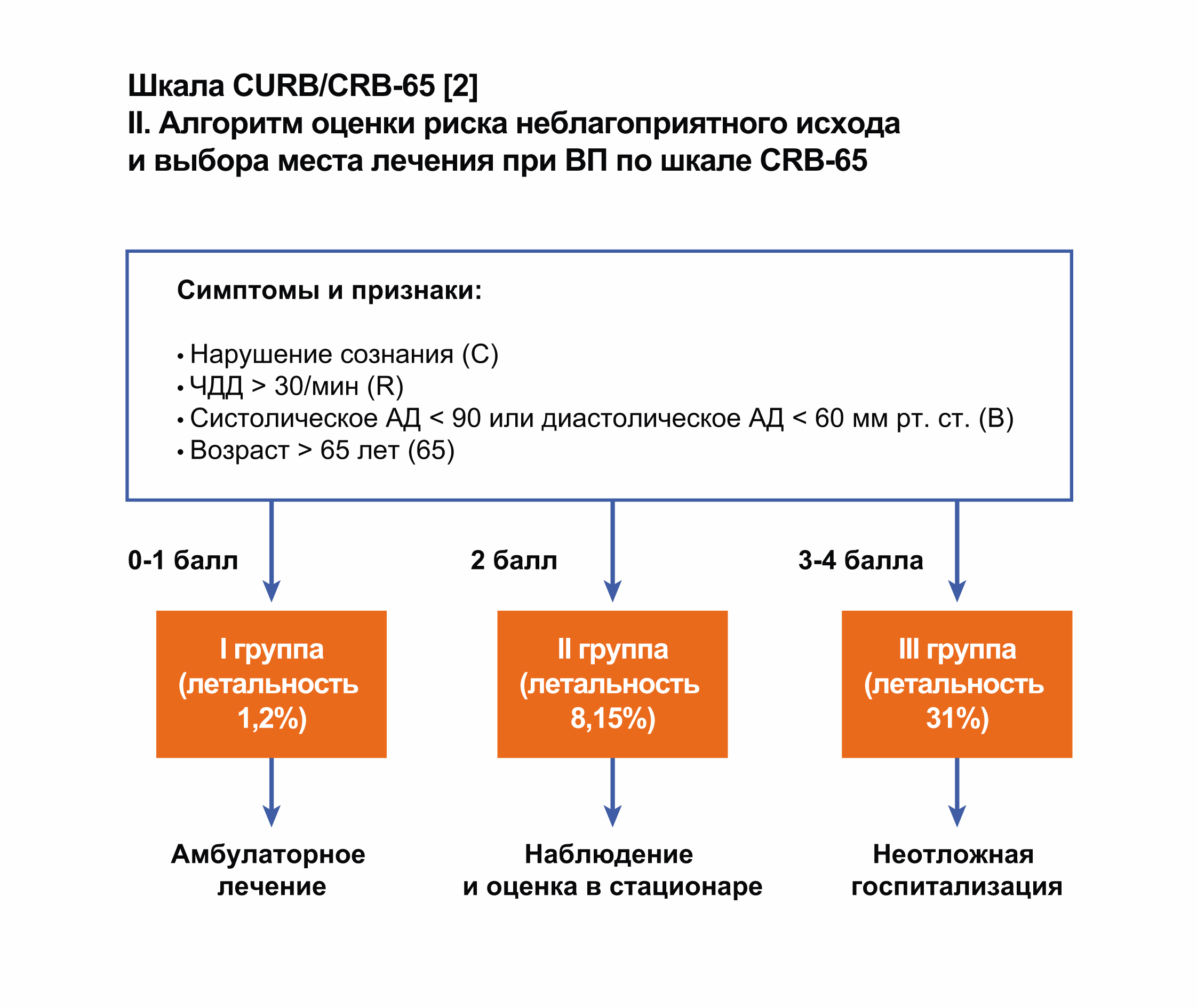
CRB-65 отличается отсутствием в критериях оценки лабораторного параметра – азота мочевины, что упрощает использование данной шкалы у амбулаторных больных/в приемном отделении ЛПУ.
CURB/CRB-65 наиболее популярны при оценке риска летального исхода и выбора места лечения пациентов с ВП в странах Европы.
Ограничения шкал
- Не учитывают важные показатели, характеризующие ДН (например, уровень оксигенации).
- Не позволяют оценить необходимость госпитализации в ОРИТ.
- Не учитывают декомпенсацию сопутствующей патологии вследствие ВП.
- Не учитывают социальные факторы и сопутствующие заболевания.
- Невысокая информативность при определении прогноза у пациентов пожилого возраста.
Источник
Оценка степени тяжести внебольничной пневмонии (ВП) необходима в первую очередь для определения места лечения пациента – в амбулаторных условиях, в терапевтическом стационаре или в отделении реанимации и интенсивной терапии (ОРИТ). От того, правильный ли сделан выбор, в значительной степени зависит исход заболевания, особенно при тяжелом течении ВП. Ниже представлены клинико лабораторные шкалы, которые наиболее широко используются в мире для определения степени тяжести ВП и прогноза заболевания. Две из них являются достаточно сложными инструментами, поскольку требуют всестороннего обследования пациента, а шкала CRB 65 может быть с успехом применена и на этапе оказания первичной медицинской помощи.
Индекс тяжести пневмонии PSI
Эта шкала в литературе встречается под двумя названиями – индекс PSI (Pneumonia Severity Index) и шкала PORT (Pneumonia Outcomes Research Team). Она была разработана M.J. Fine в 1997 г. и предполагает определение 20 клинических и лабораторных параметров. Чем выше общая сумма баллов, тем хуже прогноз заболевания. В зависимости от показателя PSI больных ВП условно разделяют на пять групп риска, от чего зависит выбор места лечения.
Чтобы не проводить полную оценку у всех без исключения пациентов с ВП, рекомендует# ся изначально определить, есть ли повышенный риск осложнений и смерти у пациента (класс II#V) или нет (класс I), для чего достаточно ответить на простые вопросы (шаг 1). Если хотя
бы на один вопрос получен утвердительный | ||
Шаг 1. Стратификация пациентов на класс риска I | ||
ответ, следует провести детальную оценку | ||
и классы риска II/V | риска (шаг 2), а затем определение прогноза | |
На момент осмотра | и места лечения пациента (шаг 3). | |
Возраст >50 лет | Да/нет | Основными недостатками шкалы PSI яв# |
Нарушения сознания | Да/нет | ляются ее «громоздкость» (большое количес# |
ЧСС ≥125 уд/мин | Да/нет | тво критериев оценки), необходимость оцен# |
ки целого ряда лабораторных показателей, | ||
Частота дыхания >30/мин | Да/нет | |
часть из которых не являются рутинными | ||
Систолическое АД <90 мм рт. ст. | Да/нет | |
в нашей стране, невозможность принятия | ||
Температура тела <35 °C или ≥40 °C | Да/нет | быстрого решения в связи с ожиданием |
В анамнезе | результатов лабораторных исследований. | |
Злокачественное новообразование | Да/нет | Следует также учитывать, что шкала PSI из# |
начально разрабатывалась для оценки риска | ||
Застойная сердечная недостаточность | Да/нет | |
Цереброваскулярное заболевание | Да/нет | смерти от ВП, а не для решения вопроса |
Заболевание почек | Да/нет | о месте лечения пациента. Более того, шкала |
Заболевание печени | Да/нет | PSI оценивает риск смерти, но не осложне# |
При наличии хотя бы одного ответа «Да», следует | перейти | ний, а низкий риск смерти по шкале PSI |
к шагу 2. | не обязательно соответствует низкому риску | |
Если все ответы «Нет», то пациента можно отнести к классу риска I. | осложнений. | |
Шаг 2. Балльная оценка степени риска | |
Характеристики больного | Оценка |
в баллах | |
Демографические факторы | |
Возраст, мужчины | + возраст (лет) |
Возраст, женщины | + возраст (лет) – 10 |
Пребывание в домах престарелых | +10 |
Сопутствующие заболевания | |
Злокачественное новообразование | +30 |
Заболевание печени | +20 |
Застойная сердечная недостаточность | +10 |
Цереброваскулярное заболевание | +10 |
Заболевание почек | +10 |
Данные физикального обследования | |
Нарушение сознания | +20 |
ЧСС≥125/мин | +20 |
Частота дыхания >30/мин | +20 |
Систолическое АД<90 мм рт. ст. | +15 |
Температура тела <35 °C или ≥40°C | +10 |
Данные лабораторных и инструментальных исследований | |
рН артериальной крови <7,35 | +30 |
Уровень азоты мочевины ≥9 ммоль/л | +20 |
Уровень натрия <130 ммоль/л | +20 |
Уровень глюкозы ≥14 ммоль/л | +10 |
Гематокрит <30% | +10 |
PaO2<60 мм рт. ст. | +10 |
Наличие плеврального выпота | +10 |
Примечание. В рубрике «Злокачественные новообразования» учитываются случаи опухолевых заболеваний, манифестирующих активным течением или диагностированных в течение последнего года, исключая базальноклеточный и плоскоклеточный рак кожи.
Врубрике «Заболевания печени» учитываются случаи клинически и/или гистологически диагностированного цирроза печени и активного хронического гепатита.
Врубрике «Хроническая сердечная недостаточность» учитываются случаи хронической сердечной недостаточности вследствие систолической или диастолической дисфункции левого желудочка, подтвержденные данными анамнеза, физического обследования, результатами рентгенографии органов грудной клетки, эхокардиографии, сцинтиграфии миокарда или вентрикулографии.
Врубрике «Цереброваскулярные заболевания» учитываются случаи недавно перенесенного инсульта, транзиторной ишемической атаки и остаточные явления после перенесенного острого нарушения мозгового кровообращения, подтвержденные КТ или МРТ головного мозга.
Врубрике «Заболевания почек» учитываются случаи анамнестически подтвержденных хронических заболеваний почек и повышения концентрации креатинина/азота мочевины в сыворотке крови.
Шаг 3. Оценка прогноза и выбор места лечения больных ВП
Сумма | Класс | Степень | 30/дневная | 2 |
баллов | риска | риска | летальность1, % | Место лечения |
<51 | I | Низкая | 0,1 | Амбулаторно |
51/70 | II | Низкая | 0,6 | Амбулаторно |
71/90 | III | Низкая | 0,9/2,8 | Амбулаторно под тщательным контролем |
или непродолжительная госпитализация3 | ||||
91/130 | IV | Средняя | 8,2/9,3 | Госпитализация |
>130 | V | Высокая | 27,0/29,2 | Госпитализация (ОРИТ) |
1 По данным Medisgroup Study (1989) и PORT Validation Study (1991). 2 E.A. Halm, A.S. Teirstein, 2002.
3 Госпитализация показана при нестабильном состоянии пациента, отсутствии ответа на пероральную терапию, наличии социальных факторов.
Шкала CURB 65/CRB 65
В отличие от шкалы PSI шкала CURB#65/CRB#65 разрабатывалась специально для оп# ределения места лечения пациента. По данным метаанализа J. Chalmers et al. (2010) прог# ностическая ценность более простых и удобных шкал CURB#65 и CRB#65 сопоставима с таковой PSI в отношении определения тяжести пневмонии и риска смерти от этого забо# левания. В шкале CRB#65 не учитывается уровень азота мочевины в крови, поэтому она более удобна для применения на амбулаторном этапе. Минимальное число баллов по дан# ной шкале составляет 0, максимальное – 4 (CRB#65) или 5 баллов (CURB#65).
Важно отметить, что даже при наличии такого удобного инструмента для определения места лечения больного окончательное решение за врачом. В ряде случаев пациентам из группы I необходима госпитализация, например при развитии осложнений ВП (абсцесса легких, эмпиемы плевры), обострении или декомпенсации сопутствующих заболеваний (сахарного диабета, ХОЗЛ, хронической сердечной или хронической почечной недоста# точности), невозможности организации адекватной медицинской помощи на дому (паци# енты с психическими или неврологическими заболеваниями, нарушенной памятью или интеллектом, инвалиды, одинокие люди преклонного возраста, лица без определенного места жительства), наличии других факторов риска, не включенных в шкалу.
Балльная оценка степени риска
Критерий | Оценка в баллах | |
Confusion | Нарушение сознания | 1 |
Urea | Уровень азота мочевины крови >7 ммоль/л | 1 |
Respiratory rate | Частота дыхания ≥30/мин | 1 |
Blood pressure | Систолическое АД <90 мм рт. ст. | 1 |
или диастолическое АД <60 мм рт. ст. | ||
Age ≥65 | Возраст ≥65 лет | 1 |
Оценка прогноза и выбор места лечения больных ВП (Lim et al., 2003)
Сумма баллов | Группа риска | 30/дневная | Место лечения |
летальность, % | |||
0/1 | 1 | 1,5 | Преимущественно амбулаторно |
2 | 2 | 9,2 | Амбулаторно под тщательным контролем или |
непродолжительная госпитализация | |||
≥3 | 3 | 22 | Неотложная госпитализация |
(при 4/5 баллах – в ОРИТ) | |||
Шкала SMART COP/SMRT CO
Перспективной для оценки тяжести состояния госпитализированных больных ВП пред# ставляется относительно новая шкала SMART#COP/SMRT#CO. Она позволяет выделить категорию пациентов, у которых высок риск возникновения необходимости в проведении
Балльная оценка степени риска
Критерий | Оценка в баллах | |
Systolic blood pressure | Систолическое АД <90 мм рт. ст. | 2 |
Multilobar infiltration | Мультилобарная инфильтрация на рентгенограмме | 1 |
легких | ||
Albumin* | Уровень альбумина в плазме крови <3,5 г/дл | 1 |
Частота дыхания: | ||
Respiratory rate | ≤50 лет – ≥25/мин, | 1 |
>50 лет – ≥30/мин | ||
Tachycardia | ЧСС≥125 уд/мин | 1 |
Confusion | Нарушения сознания | 1 |
Оксигенация: | ||
PaO2 <70 мм рт. ст. при возрасте ≤50 лет; | ||
Oxygenation | <60 мм рт. ст. при возрасте >50 лет | 2 |
или SpO2 <94% при возрасте ≤50 лет; | ||
<90% при возрасте >50 лет | ||
pH* | рН артериальной крови <7,35 | 2 |
* Отсутствуют в шкале SMRT+CO
интенсивной терапии (искусственной венти# ляции легких и/или вазопрессорной поддер# жке). Чувствительность шкалы SMART#COP в отношении определения этой категории па# циентов в исследовании P.G.P. Charles et al. составила 92,3%, шкалы SMRT#CO – 90,1%, тогда как шкал PSI и CURB#65 – 73,6 и 38,5% соответственно.
«Облегченный» вариант шкалы (без опре# деления альбуминемии и рН крови) обла# дает сравнимой ценностью со
COP (P.G.P. Charles et al., 2008). Пациенты с 1#2 баллами по
SMART#COP могут наблюдаться делении общего профиля, а 3 балла более требуют неотложной госпитали# зации в ОРИТ. По шкале SMRT#CO показанием для госпитализации ОРИТ служит сумма баллов 2 и более
Оценка прогноза и выбор места лечения больных ВП (P.G.P. Charles et al., 2008)
Сумма
Место лечения
баллов
1/2 Лечение в терапевтическом стационаре
≥3 Неотложная госпитализация в ОРИТ
Подготовила Наталья Мищенко
Источник
При принятии решения о переводе на пероральный прием АБП целесообразно использовать следующие критерии:
- Снижение температуры тела до субфебрильных цифр (≤ 37,8ºC) при двух измерениях с интервалом 8 ч;
- Отсутствие нарушений сознания;
- Частота дыхания ≤ 24/мин
- Частота сердечных сокращений ≤ 100/мин
- Систолическое АД ≥ 90 мм рт ст
- SpO2 ≥ 90% или PaO2 ≥ 60 мм рт.ст. (артериальная кровь);
- Отсутствие нарушений всасывания в ЖКТ.
Перечень антибиотиков, выпускаемых в лекарственных формах, предназначенных для парентерального и перорального применения и используемых для ступенчатой терапии:
- амоксициллин/клавуланат,
- кларитромицин,
- азитромицин,
- левофлоксацин,
- моксифлоксацин,
- офлоксацин,
- спирамицин,
- цефуроксим натрия – цефуроксим аксетил,
- ципрофлоксацин,
- эритромицин.
Критерии прекращения антибактериальной терапии:
- Нормализация температуры;
- Регресс основных симптомов инфекции;
- Положительная динамика лабораторных
показателей (снижение лейкоцитоза, нейтрофилеза, уменьшение сдвига влево);
- Эрадикация возбудителя из крови;
- Уменьшение количества бактерий в мокроте;
- Нормализация уровня прокальцитонина (< 0,5 нг/мл) и С-реактивного белка (< 24 мг/л,) или снижение более 90% от исходной величины.
Перечень дополнительных лекарственных средств
При ВП при наличии скудной или вязкой мокроты показаны мукоактивные препараты различного механизма действия (амброксол, ацетилцистеин, карбоцистеин, эрдостеин) внутрь, инъекционно или в виде ингаляций через небулайзер (при наличии соответствующей формы выпуска).
Бронходилататоры – при бронхиальной обструкции и гиперреактивности дыхательных путей – короткодействующие бета-2-агонисты (сальбутамол, фенотерол) и холинолитики (ипратропия бромид), а также комбинированные препараты (фенотерол+ипратропия бромид) в ингаляционной форме (в том числе через небулайзер). В случае невозможности применения ингаляционных бронходилататоров могут быть использованы производные метилксантинов в виде пероральных пролонгированных форм.
При гиперреактивности дыхательных путей, выраженном бронхообструктивном синдроме и сохранении затяжного кашля – ГКС, наиболее оптимально – ИГКС (будесонид, беклометазон, флутиказон, циклесонид и др.), в том числе через небулайзер (суспензия будесонида). Допустимо применение фиксированных комбинированных ингаляционных препаратов (будесонид/формотерол или флютиказон/сальметерол).
При неэффективности или невозможности применения ИГКС допустимо использование системных ГКС (преднизолон и др.) коротким курсом.
Однако в рутинной практике при ВП применение ГКС не рекомендовано.
Лекарственным средством первого ряда для симптоматического лечения лихорадки является парацетамол. Взрослым парацетамол назначается по 0,5–1,0 до 4 раз в сутки (максимальная суточная доза 4 г).
С жаропонижающей целью могут использоваться ибупрофен, метамизол, напроксен, мелоксикам, катафаст, диклофенак в возрастных дозировках и другие нестероидные противовоспалительные средства (НПВС). При наличии признаков «белой гипертермии» (с нарушением микроциркуляции) необходимо дополнительно к жаропонижающим средствам использовать спазмолитики (дротаверин, папаверин).
Дезинтоксикационная терапия (питьевой режим – 1л на 1 градус, инфузии солевых растворов, 5% раствора глюкозы);
Лечение дыхательной недостаточности:
- постуральный дренаж
- дыхание при положительном давлении в конце выдоха
- оксигенотерапия, ИВЛ
Лечение атипичных пневмоний
- Наибольшей природной активностью в отно- шении M. pneumoniae и C. pneumoniae/C. psittaci обладают макролиды, тетрациклины (доксициклин) и фторхинолоны (такие как левофлоксацин, моксифлоксацин), которые и являются препаратами выбора при лечении ВП микоплазменной и хламидийной этиологии у взрослых. У детей при инфицировании этими микроорганизмами АМП первого ряда служат макролиды
- Макролиды противопоказаны при печеночной недостаточности. Из побочных эффектов можно отметить легкие нарушения со стороны желудочно-кишечного тракта, редкие аллергические реакции, преходящее повышение аминотрансфераз.
- Системную АБТ при болезни легионеров следует начинать как можно раньше, что позволяет значительно снизить летальность при этом заболевании.
- Препаратами выбора для лечения ВП, вызванной L. pneumophila, являются фтор- хинолоны (левофлоксацин) и макролиды (эритромицин, кларитромицин, азитромицин)
- В качестве альтернативного препарата может применяться доксициклин
В последние годы интерес к макролидам значительно возрос, что объясняется не только их исключительной эффективностью при лечении атипичных пневмоний, но и возможностью применения при пневмококковых и стрептококковых пневмониях.
Было установлено, что макролиды накапливаются в легочной паренхиме, слизистой оболочке бронхов, альвеолярных макрофагах, создавая высокие местные концентрации.
Грипп-ассоциированные пневмонии
1 тип – Первичная гриппозная пневмония: вирусная этиология, развивается в первые 2-3 дня (Положительные тесты на вирус гриппа, отсутствие лабораторных данных за бактериальную этиологию).
Немедленное начало ПВТ в течение 1 суток. Если нет ответа на ПВТ высок риск развития ОРДС. Срочная госпитализация в стационары, где в ОРИТ есть респираторная поддержка
Озельтамивир (тамифлю) принимается 2 раза в сутки начиная с первого дня заболевания. Курс лечения – 5 сут. Однако в тяжелых случаях у взрослых часто требуется более высокая доза – 150 мг 2 раза в сутки и длительный курс 7–10 дней. Увеличение дозы и продолжительности терапии особенно оправдано у лиц, находящихся в отделениях интенсивной терапии и реанимации (ОИТР) и получающих респираторную поддержку, а также у пациентов с массой тела свыше 110 кг.
2 тип – вирусно-бактеральная пневмония (в т.ч. пневмококковая пневмония, стафилококковая деструкция легких)
Развивается в конце первой – начале второй недели.
Стартовой схемой лечения внебольничной вирусно-бактериальной пневмонии в стационаре ( в сочетании с противовирусными препаратами) может быть назначение защищенных аминопенициллинов (амоксициллин/клавуланат, ампициллин/сульбактам) или цефалоспоринов 3-4 поколений (цефтриаксон, цефотаксим, цефтаролин), в более тяжелых случаях – защищенных цефалоспоринов (цефоперазон/сульбактам) или карбапенема, не обладающего антисинегнойным эффектом (эртапенем и инванз), в сочетании с макролидами или респираторными фторхинолонами
При нахождении в ОИТР, особенно у пациентов, находящихся на искусственной вентиляции легких более 5 сут, назначается антибактериальная терапия с учетом чувствительности нозокомиальной флоры: антибиотики, обладающие антисинегнойным действием (антисинегнойные цефалоспорины – цефепим, цефтазидим, цефоперазон/сульбактам, а также карбапенемы – имипенем/циластатин, меропенем, дорипенем – дорипрекс) в сочетании с респираторными фторхинолонами, или макролидами, или аминогликозидами (нетилмицин, амикацин – для усиления антисинегнойного эффекта).
В случаях возможного присоединения метициллинрезистентного стафилококка рекомендовано включение в схему терапии гликопептидов (ванкомицин) или оксазолидинонов (линезолид)
При отсутствии клинического эффекта и нарастании ДН рекомендуется следующая схема:
- при ДН 1–2-й ст. – комбинация карбепенемов с фторхинолонами III–IV поколения (левофлоксацин, моксифлоксацин – авелокс);
- при прогрессировании пневмонии с ДН 2–3-й ст. – стизон (цефоперазон/сульбактам) по 2 г внутривенно 2 раза в сутки и линезолид (зивокс) 600 мг 2 раза в сутки или ванкомицин;
- в случае тяжелого течения заболевания без положительной динамики – антибиотики резерва дорипинем (дорипрекс) и меронем в сочетании с линезолидом или ванкомицином.
Учитывая наличие геморрагического компонента вирусной пневмонии, необходимо профилактическое назначение низкомолекулярных гепаринов (для беременных предпочтительней фрагмин)
3 тип – бактериальная (грам-отрицательная) пневмония. После 14 дня.
В лечении – респираторные ФХ, ванкомицин, меропенем, имипенем.
При риске MRSA к любой терапии добавить линезолид или ванкомицин
Ошибки стартовой терапии тяжелой (крайне-тяжелой) пневмонии
- монотерапия цефотаксимом и цефтриаксоном (не перекрывают спектр потенциальных возбудителей, в частности L. pneumophila);
- монотерапия ампициллином (не перекрывают спектр потенциальных возбудителей тяжелой ВП, в частности, S. aureus и большинства энтеробактерий);
- антисинегнойные цефалоспорины III поколения (цефтазидим, цефепим) (уступают по активности в отношении S.pneumoniae цефотаксиму и цефтриаксону; использование оправдано только при подозрении на инфекцию, вызванную P.aeruginosa).
внутримышечное и тем более пероральное введение антибиотиков ввиду возможного снижения скорости и степени абсорбции препарата в системный кровоток
Причины отсутствия эффекта от лечения пневмонии
- Ошибочный этиологический диагноз (туберкулез, атипичная флора, ВИЧ)
- Опухоль или пневмонит
- Побочное или неэффективное действие лекарств (контрафактные!)
- Полиорганная недостаточность (сепсис)
- Суперинфекция
- Иммунодефицит
- Низкие дозы АБ
- Несоблюдение режима приема
- Устойчивость возбудителя к АБ
- Эмпиема плевры, осумкованный плеврит
- Метастатические очаги инфекции – эндокардит, менингит, септический артрит
При неэффективности антибактериальной терапии на втором этапе необходимо провести обследование больного для уточнения причины – диагноза или выявления возможных осложнений пневмонии.
Возможные факторы риска затяжного течения пневмонии:
а) возраст старше 55 лет;
б) хронический алкоголизм;
в) наличие сопутствующих инвалидизирующих заболеваний внутренних органов (ХОБЛ, застойная сердечная недостаточность, почечная недостаточность, злокачественные новообразования, сахарный диабет и др.);
г) тяжелое течение пневмонии;
д) многодолевая распространенность пневмонической инфильтрации;
е) вирулентные возбудители заболевания (L. pneumophila, S. aureus, грамотрицательные энтеробактерии);
ж) курение;
з) клиническая неэффективность проводимой терапии (сохраняющиеся лейкоцитоз и лихорадка);
и) вторичная бактериемия.
Кроме того:
- Локальная обструкция дых.путей (рак, аденома, мукоидная закупорка и др.)
- Бронхоэктазия
- Муковисцидоз
- Общий и местный иммунодефицит
- Формирующийся абсцесс легкого
- Рецидивирующая аспирация (ГЭРБ, дивертикулы, рак пищевода и др.)
- Активация латентной туберкулезной инфекции
В ряду возможных причин медленного разрешения ВП может быть приобретенная возбудителем заболевания антибиотикорезистентность.
В связи с этим следует принимать во внимание известные факторы риска резистентности ведущих возбудителей пневмонии.
Так, например, факторами риска антибиотикорезистентности S. pneumoniae являются: возраст >65 лет, терапия b-лактамами в течение предшествующих 3 мес, хронический алкоголизм, иммунодефицитные состояния (включая прием системных глюкокортикоидов), множественные сопутствующие заболевания.
Исключительное значение имеет дифференциальная диагностика ВП затяжного течения с очагово-инфильтративным туберкулезом легких.
Если же клинического улучшения не отмечается и (или) у пациента отсутствуют факторы риска медленного разрешения ВП, то, безусловно, показано проведение в незамедлительном порядке дополнительного обследования (компьютерная томография органов грудной клетки, фибробронхоскопия и другие методы исследования)
Клинические признаки и состояния, не являющиеся показанием для продолжения антибактериальной терапии или замены антибиотика
- Стойкий субфебрилитет (температура тела в пределах 37,0–37,5°C). При отсутствии других признаков бактериальной инфекции может быть проявлением неинфекционного воспаления, постинфекционной астении (вегетативной дисфункции), медикаментозной лихорадки
- Сохранение остаточных изменений на рентгенограмме (инфильтрация, усиление рисунка). Могут сохраняться в течение 1–2 мес. после перенесенной пневмонии
- Сухой кашель. Может сохраняться в течение 1–2 мес после перенесенной пневмонии, особенно у курильщиков, пациентов с ХОБЛ
- Сохранение хрипов при аускультации. Сухие хрипы могут сохраняться в течение 3–4 нед и более после перенесенной ВП и отражать естественное течение заболевания (локальный пневмосклероз на месте фокуса воспаления)
- Увеличение СОЭ. Неспецифический показатель, не является признаком бактериальной инфекции
- Сохраняющаяся слабость, потливость. Проявления постинфекционной астении
Осложнения пневмонии
а) плевральный выпот (неосложненный и осложненный);
б) эмпиема плевры;
в) деструкция/абсцедирование легочной ткани;
г) острый респираторный дистресс-синдром;
д) острая дыхательная недостаточность;
е) септический шок;
ж) вторичная бактериемия, сепсис, гематогенный очаг отсева;
з) перикардит, миокардит;
и) нефрит и др.
При этом особое значение (в том числе и с точки зрения планируемой антибактериальной терапии) имеют гнойно-деструктивные осложнения заболевания.
Абсцесс легкого – патологический процесс, характеризующийся формированием ограниченной полости в легочной ткани в результате ее некроза и гнойного расплавления.
Развитие абсцесса легкого связывается прежде всего с анаэробными возбудителями – Bacteroides spp., F. nucleatum, PeptoStreptococcus spp. и др. – нередко в сочетании с энтеробактериями (вследствие аспирации содержимого ротоглотки) или S. aureus.
Антибиотиками выбора являются:
- амоксициллин/клавуланат
- ампициллин/сульбактам или тикарциллин/клавуланат (тиментин) внутривенно;
- цефоперазон/сульбактама внутривенно.
К альтернативным препаратам относятся:
- линкозамиды + аминогликозиды или цефалоспорины III–IV поколения;
- фторхинолоны + метронидазол;
- карбапенемы.
Длительность терапии определяется индивидуально, но, как правило, составляет 3–4 нед и более.
- Образование полостей деструкции в легких не характерно для пневмококковой, микоплазменной и хламидийной пневмоний, а свидетельствует в пользу стафилококковой инфекции, аэробных грамотрицательных возбудителей кишечной группы и анаэробов;
- Инфильтрация в базальных отделах легких характерна для микоплазменной пневмонии (впрочем, в 20% случаев микоплазменная пневмония может сопровождаться очагово-сливной инфильтрацией в проекции нескольких сегментов или даже доли).
Эмпиема плевры
- Эмпиема плевры (гнойный плеврит – выпот с количеством лейкоцитов >25 000/мл (с преобладанием полиморфно-ядерных форм) и/или с обнаружением при бактериоскопии или посеве микроорганизмов и/или pH<7,1.) – патологический процесс, характеризующийся скоплением гноя в плевральной полости.
- Основными возбудителями эмпиемы, ассоциируемой с пневмонией (с абсцессом легкого или без него), являются анаэробы (нередко в сочетание с аэробными грамотрицательными бактериями).
- Если гнойный выпот оказывается стерильным, следует назначить антибиотики или их комбинации, обладающие активностью в отношении вероятных возбудителей – в случаях так называемой острой постпневмонической эмпиемы плевры это прежде всего S. pneumoniae, S. pyogenes, S. aureus и H. influenzae.
- В данной ситуации предпочтение следует отдавать цефалоспоринам 3-4 поколения.
- Реже (при подостром/хроническом течение эмпиемы) этиологическое значение приобретают анаэробные стрептококки, бактероиды и грамотрицательные энтеробактерии.
- В связи с этим препаратами выбора являются амоксициллин/клавуланат, ампициллин/сульбактам, тикарциллин/клавуланат (тиментин), пиперациллин/тазобактам (тазоцин), цефоперазон/сульбактам,
- к альтернативным антибиотикам относятся цефалоспорины III–IV поколения, карбапенемы.
- Как правило, наряду с антибактериальной терапией приходится прибегать к торакотомическому дренированию и в редких случаях – к торакоскопии и декортикации.
Источник
