Противоэпидемические мероприятия при внутрибольничной пневмонии
Внутрибольничная пневмония – это легочная инфекция, развившаяся спустя двое и более суток после поступления больного в стационар, при отсутствии признаков заболевания на момент госпитализации. Проявления внутрибольничной пневмонии аналогичны таковым при других формах воспаления легких: лихорадка, кашель с мокротой, тахипноэ, лейкоцитоз, инфильтративные изменения в легких и т. п., однако могут быть слабо выраженными, стертыми. Диагноз основывается на клинических, физикальных, рентгенологических и лабораторных критериях. Лечение внутрибольничной пневмонии включает адекватную антибиотикотерапию, санацию дыхательных путей (лаваж, ингаляции, физиометоды), инфузионную терапию.
Общие сведения
Внутрибольничная (нозокомиальная, госпитальная) пневмония – приобретенная в стационаре инфекция нижних дыхательных путей, признаки которой развиваются не ранее 48 часов после поступления больного в лечебное учреждение. Нозокомиальная пневмония входит в тройку самых распространенных внутрибольничных инфекций, уступая по распространенности лишь раневым инфекциям и инфекциям мочевыводящих путей. Внутрибольничная пневмония развивается у 0,5-1% больных, проходящих лечение в стационарах, а у пациентов отделений реанимации и интенсивной терапии встречается в 5-10 раз чаще. Летальность при внутрибольничной пневмонии чрезвычайно высока – от 10-20% до 70-80% (в зависимости от вида возбудителя и тяжести фонового состояния пациента).
Внутрибольничная пневмония
Причины
Основная роль в этиологии внутрибольничной бактериальной пневмонии принадлежит грамотрицательной флоре (синегнойной палочке, клебсиелле, кишечной палочке, протею, серрациям и др.) – эти бактерии обнаруживаются в секрете дыхательных путей в 50-70% случаев. У 15-30% пациентов ведущим возбудителем выступает метициллинрезистентный золотистый стафилококк. За счет различных приспособительных механизмов названные бактерии вырабатывают устойчивость к большинству известных антибактериальных средств. Анаэробы (бактериоды, фузобактерии и др.) являются этиологическими агентами 10-30% внутрибольничных пневмоний. Примерно у 4% пациентов развивается легионеллезная пневмония – как правило, она протекает по типу массовых вспышек в стационарах, причиной которых служит контаминация легионеллами систем кондиционирования и водоснабжения.
Значительно реже, чем бактериальные пневмонии, диагностируются нозокомиальные инфекции нижних дыхательных путей, вызванные вирусами. Среди возбудителей внутрибольничных вирусных пневмоний ведущая роль принадлежит вирусам гриппа А и В, РС-вирусу, у больных с ослабленным иммунитетом – цитомегаловирусу.
Общими факторами риска инфекционных осложнений со стороны дыхательных путей служат длительная госпитализация, гипокинезия, бесконтрольная антибиотикотерапия, пожилой и старческий возраст. Существенное значение имеет тяжесть состояния больного, обусловленная сопутствующими ХНЗЛ, послеоперационным периодом, травмами, кровопотерей, шоком, иммуносупрессией, комой и пр. Способствовать колонизации нижних дыхательных путей микробной флорой могут медицинские манипуляции: эндотрахеальная интубация и реинтубация, трахеостомия, бронхоскопия, бронхография и пр. Основными путями попадания патогенной микрофлоры в дыхательные пути служат аспирация секрета ротоносоглотки или содержимого желудка, гематогенное распространение инфекции из отдаленных очагов.
Вентилятор-ассоциированная пневмония возникает у больных, находящихся на ИВЛ; при этом каждый день, проведенный на аппаратном дыхании, увеличивает риск развития внутрибольничной пневмонии на 1%. Послеоперационная, или застойная пневмония, развивается у обездвиженных больных, перенесших тяжелые оперативные вмешательства, главным образом, на грудной и брюшной полости. В этом случае фоном для развития легочной инфекции служит нарушение дренажной функции бронхов и гиповентиляция. Аспирационный механизм возникновения внутрибольничной пневмонии характерен для больных с цереброваскулярными расстройствами, у которых отмечаются нарушения кашлевого и глотательного рефлексов; в этом случае патогенное действие оказывают не только инфекционные агенты, но и агрессивный характер желудочного аспирата.
Классификация
По срокам возникновения госпитальная инфекция подразделяется на раннюю и позднюю. Ранней считается внутрибольничная пневмония, возникшая в первые 5 суток после поступления в стационар. Как правило, она вызывается возбудителями, присутствовавшими в организме пациента еще до госпитализации (St. аureus, St. pneumoniae, H. influenzae и др. представителями микрофлоры верхних дыхательных путей). Обычно эти возбудители проявляют чувствительность к традиционным антибиотикам, а сама пневмония протекает более благоприятно.
Поздняя внутрибольничная пневмония манифестирует через 5 и более дней стационарного лечения. Ее развитие обусловлено собственно госпитальными штаммами (метициллинрезистентным St. аureus, Acinetobacter spp., P. аeruginosa, Enterobacteriaceae и др.), проявляющими высоковирулентные свойства и полирезистентность к противомикробным препаратам. Течение и прогноз поздней внутрибольничной пневмонии весьма серьезны.
С учетом причинных факторов выделяют 3 формы нозокомиальной инфекции дыхательных путей:
- вентилятор-ассоциированную пневмонию
- послеоперационную, или застойную пневмонию
- аспирационную пневмонию
При этом довольно часто различные формы наслаиваются друг на друга, еще в большей степени утяжеляя течение внутрибольничной пневмонии и увеличивая риск летального исхода.
Симптомы внутрибольничной пневмонии
Особенностью течения внутрибольничной пневмонии является стертость симптомов, из-за чего распознавание легочной инфекции бывает затруднительным. В первую очередь, это объясняется общей тяжестью состояния больных, связанной с основным заболеванием, хирургическим вмешательством, пожилым возрастом, коматозным состоянием и т. п.
Тем не менее, в ряде случаев заподозрить внутрибольничную пневмонию можно на основании клинических данных: нового эпизода лихорадки, увеличения количества мокроты/трахеального аспирата или изменение их характера (вязкости, цвета, запаха и пр.). Больные могут предъявлять жалобы на появление или усиление кашля, одышки, болей в грудной клетке. У пациентов, находящихся в тяжелом или бессознательном состоянии следует обратить внимание на гипертермию, увеличение ЧСС, тахикардию, признаки гипоксемии. Критериями тяжелого инфекционного процесса в легких служат признаки выраженной дыхательной (ЧД > 30/мин.) и сердечно-сосудистой недостаточности (ЧСС > 125/мин., АД
Диагностика
Полное диагностическое обследование при подозрении на внутрибольничную пневмонию строится на сочетании клинических, физикальных, инструментальных (рентгенография легких, КТ грудной клетки), лабораторных методов (ОАК, биохимический и газовый состав крови, бакпосев мокроты).
Для выставления соответствующего диагноза пульмонологи руководствуются рекомендуемыми критериями, включающими в себя: лихорадку выше 38,3°С, усиление бронхиальной секреции, гнойный характер мокроты или бронхиального секрета, кашель, тахипноэ, бронхиальное дыхание, влажные хрипы, инспираторную крепитацию. Факт внутрибольничной пневмонии подтверждается рентгенологическими признаками (появлением свежих инфильтратов в легочной ткани) и лабораторными данными (лейкоцитозом >12,0х109/л, палочкоядерным сдвигом >10%, артериальной гипоксемией Ра02
С целью верификации вероятных возбудителей внутрибольничной пневмонии и определения антибиотикочувствительности производится микробиологическое исследование секрета трахеобронхиального дерева. Для этого используются не только образцы свободно откашливаемой мокроты, но и трахеальный аспират, промывные воды бронхов. Наряду с культуральным выделение возбудителя, широко применяется ПЦР-исследование.
Лечение внутрибольничной пневмонии
Сложность лечения внутрибольничной пневмонии заключается в полирезистентности возбудителей к противомикробным препаратам и тяжести общего состояния больных. Практически во всех случаях первоначальная антибиотикотерапия является эмпирической, т. е. начинается еще до микробиологической идентификации возбудителя. После установления этиологии внутрибольничной пневмонии может быть произведена замена препарата на более действенный в отношении выявленного микроорганизма.
Препаратами выбора при внутрибольничной пневмонии, вызванной E.Coli и K. pneumoniae, служат цефалоспорины III-IV поколения, ингибиторзащищенные пенициллины, фторхинолоны. Синегнойная палочка чувствительна к сочетанию цефалоспоринов III-IV поколения (или карбапенемов) с аминогликозидами. Если госпитальные штаммы представлены St. аureus, требуется назначение цефазолина, оксациллина, амоксициллина с клавулановой кислотой и т. д. Для терапии аспергиллеза легких используется вориконазол или каспофунгин.
В начальном периоде предпочтителен внутривенный путь введения препарата, в дальнейшем при положительной динамике возможен переход на внутримышечные инъекции либо пероральный прием. Продолжительность курса антибиотикотерапии у пациентов с нозокомиальной пневмонией составляет 14-21 день. Оценка эффективности этиотропной терапии проводится по динамике клинических, лабораторных и рентгенологических показателей.
Кроме системной антибиотикотерапии, при внутрибольничной пневмонии важное внимание уделяется санации дыхательных путей: проведению бронхоальвеолярного лаважа, ингаляционной терапии, трахеальной аспирации. Больным показан активный двигательный режим: частая смена положения и присаживание в постели, ЛФК, дыхательные упражнения и т. п. Дополнительно проводится дезинтоксикационная и симптоматическая терапия (инфузии растворов, введение и прием бронхолитиков, муколитиков, жаропонижающих препаратов). Для профилактики тромбозов глубоких вен назначается гепарин или ношение компрессионного трикотажа; с целью предупреждения стрессовых язв желудка используются Н2-блокаторы, ингибиторы протонной помпы. Пациентам с тяжелыми септическими проявлениями может быть показано введение внутривенных иммуноглобулинов.
Прогноз и профилактика
Клиническими исходами внутрибольничной пневмонии могут быть разрешение, улучшение, неэффективность терапии, рецидив и летальный исход. Внутрибольничная пневмония является главной причиной смертности в структуре внутрибольничных инфекций. Это объясняется сложностью ее своевременной диагностики, особенно у пожилых, ослабленных больных, пациентов, пребывающих в коматозном состоянии.
Профилактика внутрибольничной пневмонии базируется на комплексе медицинских и эпидемиологических мероприятий: лечении сопутствующих очагов инфекции, соблюдении санитарно-гигиенического режима и инфекционного контроля в ЛПУ, предупреждении переноса возбудителей медперсоналом при проведении эндоскопических манипуляций. Чрезвычайно важна ранняя послеоперационная активизация пациентов, стимуляция откашливания мокроты; тяжелые больные нуждаются в адекватном туалете ротоглотки, постоянной аспирации трахеального секрета.
Источник
Оглавление темы “Эпидемиология внутрибольничного энтерита.”:
1. Эпидемиологический надзор за внутрибольничной пневмонией. Профилактика внутрибольничной пневмонии.
2. Внутрибольничный сальмонеллез. Возбудитель внутрибольничного сальмонеллеза.
3. Источник внутрибольничного сальмонеллеза. Пути передачи внутрибольничного сальмонеллеза.
4. Интенсивность внутрибольничного сальмонеллеза. Динамика, структура заболеваемости внутрибольничным сальмонеллезом.
5. Факторы риска, профилактика внутрибольничного сальмонеллеза. Эпидемиологический надзор за внутрибольничными сальмонеллезами.
6. Колиэнтериты. Внутрибольничные колиэнтериты. Возбудители внутрибольничных колиэнтеритов.
7. Источник внутрибольничных колиэнтеритов. Механизм передачи колиэнтеритов.
8. Восприимчивость к внутрибольничным колиэнтеритам. Интенсивность, динамика, структура заболеваемости колиэнтеритами.
9. Факторы риска внутрибольничных колиэнтеритов. Эпидемиологический надзор за колиэнтеритами.
10. Профилактика внутрибольничных колиэнтеритов. Противоэпидемические мероприятия при колиэнтеритах.
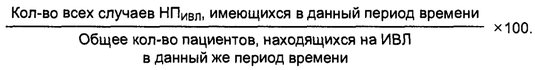
Поскольку риск возникновения внутрибольничной пневмонии в большой степени зависит от продолжительности ИВЛ, частота развития НПИВЛ рассчитывается по формуле показателя плотности инцидентности.
Приведенный выше показатель обеспечивает более надежное сравнение данных. Однако частота развития внутрибольничной пневмонии может определяться и обычным способом (по формуле показателя кумулятивной инцидентности).
Превалентность внутрибольничной пневмонии рассчитывается по формуле:
Профилактика внутрибольничной пневмонии.
Профилактика внутрибольничной пневмонии, связанной с ИВЛ, может быть эффективной, только если она проводится в рамках общей системы инфекционного контроля, охватывающей все элементы лечебно-диагностического процесса и направленной на профилактику различных типов ВБИ.
Специфические мероприятия профилактики внутрибольничной пневмонии представлены ниже.
Профилактика внутрибольничной пневмонии, связанной с искусственной вентиляцией и респираторной терапией
• Эффективное лечение основного заболевания:
• уменьшение длительности интубации;
• снижение длительности пребывания в отделениях высокого риска;
• устранение внутренних факторов, и т. д.
• Рациональный выбор оборудования для искусственной вентиляции.
• Оптимальный уход за трахеостомой и интубационными трубками:
• своевременное удаление накапливающегося секрета;
• обработка трахеостомы и прилегающих кожных покровов.
• Адекватное увлажнение воздуха для предотвращения высушивания слизистой оболочки, что может отрицательно повлиять на транспортную функцию реснитчатого эпителия.
• Профилактика и уход за трахеобронхиальным деревом в соответствии с требованиями асептики:
• мытье рук (применение антисептиков при обработке рук);
• применение стерильных перчаток;
• применение одноразовых чистых или стерильных аспирацион-ных катетеров;
• применение стерильных жидкостей для орошения.
• Уход за ротовой полостью и зубами.
• Адекватная обработка респираторного оборудования.
• Своевременная экстубация и удаление назогастрального зонда.
• Рациональное использование антибиотиков.
Профилактика послеоперационной пневмонии:
• Нормализация дыхания и предотвращение накопления секретов в нижних дыхательных путях:
• положение пациента (периодически — вертикализация);
• вспомогательный кашель и отхаркивание;
• вспомогательное глубокое дыхание;
• физиотерапия на грудь;
• подъем головного конца кровати (30°);
• ранний перевод на амбулаторный режим.
Меры профилактики внутрибольничной пневмонии, эффективность которых требует дальнейшего изучения
• Снижение числа замен дыхательного контура (замена не чаще чем 1 раз в 48 ч и не реже чем 1 раз в 7 дней).
• При назначении препаратов для профилактики стрессовых язв желудка предпочтение должно отдаваться лекарствам, блокирующим высвобождение кислоты путем блокады Нг-гистаминовых рецепторов (Н2-блокаторы, например, циметидин), а не антацидам.
• Селективная деконтаминация ЖКТ.
– Читать далее “Внутрибольничный сальмонеллез. Возбудитель внутрибольничного сальмонеллеза.”
Источник
О противоэпидемических мероприятияхв очагах внебольничной пневмонии
Управление Роспотребнадзора по Карачаево-Черкесской Республике сообщает, что по данным Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека в ноябре 2012 года в Московской области и в г. Москве среди учащихся школ зарегистрировано 2 очага внебольничной пневмонии (ВП), в которых пострадало около 50-ти детей. Всего было выявлено 129 случаев заболеваний инфекциями верхних и нижних дыхательных путей, включая, кроме ВП, острые респираторные вирусные инфекции (аденовирусные, метапневмовирусные) и бронхиты.
В ходе эпидемиологического расследования было установлено, что групповые заболевания связаны с распространением инфекции воздушно-капельным путем в условиях не соблюдения противоэпидемического режима учебных заведений.
Так, в гимназии Московской области было выявлено переуплотнение учеников по сравнению с проектной мощностью здания в 1,6 раза. Занятия в школе были организованы в 2 смены, превышение допустимых норм по площади на одного ребенка в классных комнатах составило более 40%. В учреждении не осуществлялся контроль за работой вентиляционной системы, что привело к нарушению системного воздухообмена в помещениях.
Одним из важнейших факторов, способствующих формированию очагов, в подобных случаях является позднее выявление больных острыми респираторными вирусными инфекциями и несвоевременное проведение противоэпидемических мероприятий. Так, в гимназии Московской области за 3 недели до регистрации случаев ВП начался подъем заболеваемости ОРВИ. Причем, количество отсутствующих в школе детей достигало 34%. Информирования со стороны лечебной сети, включая медицинских работников школы, в организации Роспотребнадзора не поступало. Дети с симптомами респираторных инфекций допускались к занятиям, учебный процесс, несмотря на большое количество больных ОРВИ, не прерывался.
Несвоевременное информирование и позднее начало проведения санитарно-противоэпидемических мероприятий привело к затягиванию сроков локализации и ликвидации очагов в Московской области – в течение месяца с начала подъема заболеваемости ОРВИ, в г. Москве – в течение 1,5 месяцев уже с начала регистрации случаев внебольничных пневмоний.
В обоих очагах медицинские пункты школы были укомплектованы только средним медицинским персоналом.
Исходя из изложенного, с целью предотвращения распространения ОРВИ в организованных коллективах, в т.ч. и пневмонии, Управление Роспотребнадзора по КЧР рекомендует провести ряд организационных мероприятий:
– руководителям лечебно-профилактических организаций необходимо обеспечить готовность лечебно-профилактических организаций к приему и оказанию медицинской помощи лицам с инфекциями верхних и нижних дыхательных путей
– обеспечить наличие неснижаемого запаса средств экстренной профилактики инфекций верхних и нижних дыхательных путей на курируемой территории
– взять на особый контроль медицинское наблюдение за детьми с хронической патологией верхних и нижних дыхательный путей: формы учета, периодичность медицинских осмотров, назначение терапевтических и иммуномодулирующих средств в период подъема заболеваемости ОРВИ
– совместно управлениями Роспотребнадзора по субъектам Российской Федерации организовать и провести обучение медицинского персонала по вопросам диагностики, лечения и профилактики инфекций верхних и нижних дыхательных путей
При регистрации случаев внебольничных пневмоний в организованных коллективах детей необходимо проводить комплекс санитарно-противоэпидемических (профилактических) мероприятий, включающий:
– активное выявление больных путем опроса и осмотра врачом-педиатром или врачом-инфекционистом,
– изоляцию из коллектива лиц с признаками инфекций верхних и нижних дыхательных путей
– выявление, учет и микробиологическое обследование (при необходимости) лиц с хронической патологией верхних и нижних дыхательных путей (как среди детей, так и среди персонала детских учреждений)
– назначение контактным лицам средств экстренной профилактики из числа противовирусных, иммуномодулирующих средств, поливитаминных препаратов
– организацию и проведение заключительной дезинфекции с ревизией вентиляционной сети и контролем, усиление режима текущей дезинфекции с применением кварцевания
– разобщение детей: более 2-х случаев в классах – закрытие классов, более 10-ти случаев в образовательном учреждении – временное приостановление деятельности учреждения сроком до 10-ти дней
– гигиеническую оценку условий размещения, питания, обучения детей
– выявление факторов, способствующих формированию очага – переуплотнение, не соответствие нормам площади на одного ребенка, проведение массовых мероприятий, переохлаждение, отсутствие вентиляции, а также плохое проветривание, низкое качество уборки и другие
– отмену кабинетной системы
– запрет на проведение массовых мероприятий
– обучающую работу с медицинским персоналом
– разъяснительную работу с родителями.
Также необходимо взять на контроль готовность лечебно-профилактических организаций к приему и лечению больных внебольничной пневмонией, а также поддержание запаса средств экстренной профилактики и индивидуальной защиты.
В целях недопущения формирования эпидемических очагов внебольничных пневмоний в организованных коллективах детей и взрослых, обеспечения санитарно-эпидемиологического благополучия среди населения Карачаево-Черкесской Республики издано постановление главного государственного санитарного врача по КЧР №27 от 19.11.2012 года О противоэпидемических мероприятиях в очагах внебольничной пневмонии.
РуководительС.В. Бескакотов
Источник
