Пролежни у больных с повреждением спинного мозга
Пациенты с поражением спинного мозга требуют особого внимания: у многих из них наблюдается тяжелый нейродистрофический процесс, затрагивающий практически все ткани и органы. Конечно, степень тяжести такого процесса определяется прежде всего характером и степенью повреждения спинного мозга. Особенно сильно ткани и органы страдают при травматических повреждениях спинного мозга.
У больных с грубым повреждением спинного мозга риск развития язв мягких тканей и пролежней, по сравнению с другими группами больных, самый высокий, а потому имеет смысл говорить об особенностях профилактики пролежней у таких сложных пациентов.
Основные причины, повышающие риск развития пролежней у больных с травмами или заболеваниями спинного мозга:
- нарушение или полное отсутствие чувствительности ниже уровня поражения;
- вынужденное положение лежа или сидя, отсутствие не только движений, но и незначительных перемещений тела;
- нарушение нормальной реакции тканей на сдавление;
- утрата контроля функционирования тазовых органов;
- тяжелая сопутствующая патология внутренних органов;
- опасность быстрого распространения гнойных процессов по всему организму;
- отсутствие у нас в стране определенных руководств по профилактике пролежней у больных данной категории: как правило, пациент получает консервативное лечение малоэффективными антибактериальными препаратами.
Стоит отметить, что в зарубежных странах профилактике пролежней уделяется немало внимания: существует обязательный протокол обследования пациентов с поражениями спинного мозга, в клинической практике широко применяют противопролежневые системы и устройства, средства гигиены и ухода, которые подбираются в зависимости от особенностей и нужд пациента. Проведенные исследования показывают, что выявление степени тяжести факторов риска, заполнение протокола обследования больного позволяют сделать профилактику пролежней у больных с неврологическими проблемами на 15% эффективнее.
Профилактика пролежней у больных с поражением спинного мозга особенно важна в следующие периоды:
- 0-6 месяцев после травмы (ранний посттравматический период) — период развития посттравматического шока,
- 5 и более лет после травмы (поздний посттравматический период) — период развития нейродистрофического процесса.
Риск образования пролежней 3 и 4 степени у больных с повреждениями спинного мозга в зависимости от посттравматического периода:
- 0-6 месяцев после получения травмы — пролежни в области крестца (чаще всего они поверхностны ) составляют до 70% всех пролежней этого периода;
- 0,5-1,5 года после травмирования — пролежни в области большого вертела бедренной кости (нередко имеют подлежащие полости и могут сопровождаться остеомиелитом ) — до 40%;
- 1,5-5 лет после травмы — пролежни в области седалищного бугра (нередко имеют подлежащие полости, затеки и могут сопровождаться остеомиелитом ) — до 50%;
- более 5 лет после травмы — пролежни в области седалищного бугра — до 60%.
Принципы профилактики пролежней у больных с повреждениями спинного мозга:
- из-за неврологических расстройств больной не замечает нарушение кровотока или излишнее давление на ткани, а потому ухаживающему необходимо особенно тщательно следить за питанием кожи и мягких тканей, осматривать места костных выступов;
- больному необходимы частые смены положения тела, а также незначительные перемещения;
- избегайте сползания вниз по постели или в кресле, чтобы не было сдвига тканей;
- кожа больного должна быть чистой, не пересушенной и не слишком влажной;
- следите за функционированием мочевого пузыря и кишечника, подберите правильное питание;
- не пренебрегайте противопролежневыми системами и устройствами.
О некоторых способах профилактики образования пролежней расскажем более подробно.
Кроме регулярных переворачиваний, больному необходимы незначительные перемещения — простой способ избежать излишнего обескровливания тканей: лежа приподнять одну ногу, затем другую, подложить подушку под ягодицу или плечо и т.д. Больные могут совершать незначительные перемещения и самостоятельно (например, сидя в кресле, облокачиваться попеременно на правую или левую руку).
Для профилактики пролежней очень важно обеспечить больному правильное положение в кровати или кресле, он ни в коем случае не должен сползать. В том случае, если головной конец кровати приподнят, сползание можно предотвратить матрасом: уложите его так, чтобы колени пациента были согнуты, а бедра имели упор. Этого же можно добиться, подложив под больного в нужных местах подушки. Для правильного положения в кресле слегка отклоните спинку назад, а ступням обеспечьте упор.
Передвигая пациента, не допускайте сдвига тканей, не тяните и не толкайте его. Для перемещения больного его следует слегка приподнять.
Обратите внимание, что мягкие, облегающие поверхности куда лучше борются с давлением на костные выступы, нежели твердые, жесткие поверхности. Это объясняется тем, что на мягком покрытии масса тела распределяется на бОльшую поверхность. Однако во всем нужно знать меру и не выбирать излишне мягкие матрасы и подушки.
Изучите доступные противопролежневые средства (матрасы, подушки, валики, круги, салфетки, прокладки и пр.), обсудите особенности их применения с опытным врачом, подберите то, что поможет бороться с пролежнями в конкретном случае. Не пренебрегайте специальными растворами и мазями, но и не считайте их спасением от всех бед.
Кроме того, появляются новые антибактериальные формы для местного применения — мази на гидрофильной основе, которые обеспечивают хорошую санацию и лечение гнойных ран, а также подготавливают их к оперативному вмешательству.
Пролежни 1, 2, а зачастую и 3 степени лечатся консервативно.
Оперативный способ лечения пролежней применяется в тех случаях, когда консервативная терапия не дает улучшения. На результат операции влияют как общее состояние пациента, так и место расположения пролежня, время его существования, состояние подлежащей кости, тщательность подготовки раны к операции.
Другие статьи о профилактике и лечении пролежней у больных:
Профилактика пролежней
Лечение пролежней. Держатель пятки противопролежневый
Почему появляются пролежни?
Как сделать уход за пролежнями эффективным. Круг от пролежней
Важность противопролежневых средств при профилактике пролежней
Профилактика пролежней на пятках
Пролежни у больного. Стоит ли этого бояться?
Пролежни у лежачих больных. Что это такое?
Профилактика пролежней согласно протоколу ведения больных
Возможно, Вас также заинтересует…
Источник
Советы по уходу
Пpедставлены pезультаты пpименения pазличных методов лечения пpолежней области кpестца с учетом течения пpолежневого пpоцесса и глубины дефекта тканей у 100 пациентов с повpеждениями позвоночника и спинного мозга. У 23 (27,4%) больных в стадии пеpвичной pеакции пpименена пpофилактика пеpехода пpолежней в более глубокие стадии. Консеpвативному лечению подвеpглись 24 (28,5%) пациента. Свободная кожная пластика деpматомным лоскутом выполнена пpи 15 (17,9%) повеpхностных и обшиpных пpолежнях; пластика глубоких (доходящих до костей) пpолежневых эффектов полнослойными кожно-мышечными лоскутами – пpи 22 (26,2%). Диффеpенциpованное пpименение пpофилактических меpопpиятий, консеpвативных сpедств и опеpативных вмешательств пpи лечении пpолежней области кpестца у спинальных больных позволяет в большинстве случаев добиться положительных pезультатов.
Пролежни – одно из основных осложнений, возникающих у больных с травмами позвоночника, которые сопровождаются повреждениями спинного мозга. По различным данным, они встречаются у 40-90% больных с травмами позвоночника и спинного мозга. Довольно часто течение глубоких и обширных пролежней в некротически-воспалительной стадии сопровождается выраженной интоксикацией, септическим состоянием и в 20% случаев заканчивается смертельным исходом [1, 3].
Во многих работах, касающихся спинальных больных, пролежни определяются как трофические нарушения. Без нарушения трофики тканей пролежни возникнуть не могут, и их развитие обусловлено травмой спинного мозга. При такой трактовке появление пролежней у спинальных больных становится неизбежным. Тем не менее у ряда спинальных больных пролежни не образуются [2, 5].
Некоторые авторы связывают образование пролежней с факторами сдавления, смещающей силы и трения, длительное воздействие которых на ткани между костями скелета и поверхностью постели вызывает ишемию и развитие некроза [6, 7]. Нарушение кровообращения (ишемия) при длительном сдавливании мягких тканей в конечном счете приводит к местным трофическим нарушениям и некрозу различной степени в зависимости от глубины поражения тканей.
Ишемия мягких тканей, переходящая при длительной экспозиции в некроз, в сочетании с инфекцией и другими неблагоприятными факторами приводит к нарушению иммунитета больного, вызывает развитие тяжелого септического состояния, сопровождающегося интоксикацией, анемией, гипопротеинемией. Длительный гнойный процесс часто ведет к амилоидозу внутренних органов, в результате которого развивается почечная и печеночная недостаточность [4].
В литературе имеется значительное количество работ, в которых подробно освещены вопросы патогенеза пролежней в различных областях, предложены классификации, методы профилактики и многочисленные методики консервативного и хирургического лечения пролежней различной локализации. Однако вопросам лечения и профилактики возникновения пролежней области крестца у больных с повреждениями спинного мозга уделено недостаточно внимания.
Пролежни в области крестца по частоте занимают первое место (до 70% случаев) и обычно появляются в начальном периоде травматической болезни спинного мозга, что препятствует проведению ранних реабилитационных мероприятий и в ряде случаев не позволяет своевременно произвести реконструктивные вмешательства на позвоночнике и спинном мозге.
За период с 1998 по 2000 г. в спинальном и нейрохирургическом отделениях Городской клинической больницы № 67 Москвы, являющейся базой кафедры травматологии, ортопедии и хирургии катастроф Московской медицинской академии им. И. М. Сеченова, находились на лечении 120 больных с повреждениями позвоночника и спинного мозга на различных уровнях. Течение травмы осложнилось появлением пролежней в различных областях: в области крестца – у 84 пациентов (60%), в области большого вертела – у 53 (32,5%) и в седалищной области – у 35 (17,5%). У многих из них при поступлении в стационар уже имелись пролежни с различной степенью глубины некроза тканей.
В ходе настоящей работы материалом для исследования послужил анализ лечения пролежней области крестца у 100 больных. По возрасту больных распределили следующим образом: до 20 лет – 27, от 20 до 35 лет – 35, от 35 до 50 лет – 21, старше 50 лет – 17, т. е. в основном это были больные молодого возраста. Повреждение позвоночника и спинного мозга на шейном уровне имелось у 31 пациента, грудном – у 29, пояснично-крестцовом – у 24. Неврологические расстройства в виде тетра- или параплегии с отсутствием всех видов чувствительности по проводниковому типу, начиная с уровня повреждения, отмечены у всех больных.
При оценке состояния пролежней мы придерживались классификации, предложенной А. В. Гаркави (1991), в которой выделены 6 стадий: 1) первичная реакция; 2) некротическая; 3) некротически-воспалительная; 4) воспалительно-регенераторная; 5) регенераторно-рубцовая; 6) трофических язв.
В стадии первичной реакции профилактику перехода пролежней в более глубокие стадии проводили у 23 (27,4%) больных, консервативное лечение – у 24 (28,5%). Свободную кожную пластику дерматомным лоскутом выполнили при 15 (17,9%) пролежнях; пластику глубоких пролежневых дефектов полнослойными кожно-мышечными лоскутами – при 22 (26,2%).
Клинически пролежни в стадии первичной реакции (обратимая стадия) характеризовались ограниченной эритемой кожи, образованием пузырей в области крестца. В этой стадии мы проводили вскрытие пузырей, наложение асептических мазевых повязок, а также осуществляли профилактику перехода пролежневого процесса в следующую стадию – снятие давления путем смены положения больного через каждые 1-1,5 ч, обучение ухаживающих за больным лиц его правильному приподниманию и перемещению, а также использованию специальных приспособлений, уменьшающих давление (резиновый круг, кольца из поролона, подушки, наполненные гелем, противопролежневые матрацы и др.), санитарно-гигиеническим мероприятиям ухода за функцией тазовых органов и др. Благодаря выполнению этих требований пролежни в стадии первичной реакции зажили – наступила их эпителизация у 18 из 23 больных.
У 3 больных мокнущие поверхности обрабатывали растворами перманганата калия, бриллиантового зеленого, но, несмотря на частое перекладывание, наступил переход в некротическую стадию.
У 2 пациентов родственники применяли резиновый круг, кольца из поролона. Больные лежали на этих приспособлениях без смены положения по 5-6 ч в сутки, что способствовало переходу имеющихся пролежней в некротическую стадию и появлению новых пролежней в области крестцово-подвздошного сочленения в местах соприкосновения с внутренним краем кольца.
24 больным с поверхностными пролежнями в области крестца (в пределах кожи, подкожной клетчатки и частично фасции) в некротической и некротически-воспалительной стадиях проводили этапные некрэктомии с целью быстрейшего очищения пролежневой раны. Кроме того, применяли перевязки с ферментами, антисептиками, альгинатными покрытиями (альгимаф) на фоне антибиотикотерапии, восстановления водно-электролитного баланса организма и детоксикации. Соблюдалось преимущественное положение в кровати на животе с периодическими поворотами на полубок, что способствовало восстановлению нарушенного кровообращения в области пролежня крестца.
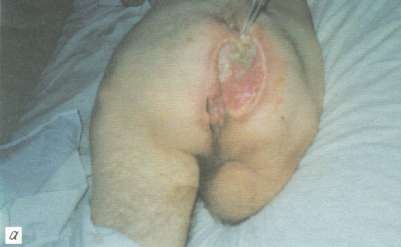
Очищение пролежней от остатков некротических масс происходило через 10-12 дней. В 16 наблюдениях с появлением грануляций в ране отмечалось начало краевой эпителизации. Заживление наступило в сроки от 1,5 до 2,5 мес в зависимости от площади дефекта. У 8 пациентов краевая эпителизация была крайне замедленной, отмечалось появление участков некроза грануляций. В последующем, с восстановлением сочных розовых грануляций, больным была произведена свободная кожная пластика дерматомным лоскутом. Ближайшие результаты у всех 24 наблюдавшихся больных этой группы были удовлетворительными. В отдаленном периоде у 6 больных при очередном обострении пиелонефрита возник рецидив пролежня в области рубцовой ткани. У 2 из них пролежень рубца произошел вокруг пересаженных лоскутов, сохранивших жизнеспособность (рис. 1).
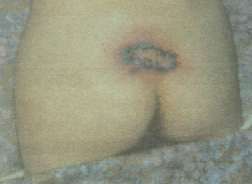
Рис. 1. Рецидив пролежня крестца через 2 мес после свободной пересадки кожи: в центре видны жизнеспособные пересаженные лоскуты, а по периферии рубцовой ткани имеются пузырьки, заполненные геморрагической жидкостью.
Рис. 2. Отдаленный удовлетворительный результат лечения пролежня через 1,5 года после операции свободной пересадки кожи.
У 15 пациентов пролежни были поверхностными (в пределах кожи, подкожной клетчатки и частично фасции), но с большой (свыше 100 см2) площадью дефекта. Всем пациентам этой группы после очищения пролежней от некротических тканей, заполнения дефекта сочными розовыми грануляциями и появления краевой эпителизации с целью скорейшего закрытия раневого дефекта была выполнена свободная кожная пластика дерматомным лоскутом. Лоскут брали из задненаружной поверхности бедра, боковых поверхностей грудной клетки или спины, поскольку в послеоперационном периоде больные преимущественно находились в положении на спине. Лоскут состоял не только из эпидермиса, но и из сосочкового слоя кожи. С целью обеспечения оттока скопившейся крови и лимфы лоскут укладывали на гранулирующую поверхность, предварительно сделав на нем насечки, и по краям накладывали швы. Поверх лоскута накладывали повязку с антисептическими растворами и вазелиновым маслом на 3-5 дней. Полное приживление лоскутов у 13 из 15 больных наступило на 8-10-е сутки после операции (рис. 2).
В 2 случаях неприживление пересаженных лоскутов частично наблюдалось в тех участках, где были неполноценные грануляции. Поскольку площадь краевого некроза была незначительной, дальнейшее лечение с помощью консервативных методов привело к заживлению (эпителизации) через 3 нед. В отдаленном периоде после операции у всех пациентов результаты были удовлетворительными – рецидивов пролежней не наблюдалось.
При лечении 22 обширных и глубоких пролежней, доходящих до костей, применили методику иссечения пролежня “единым блоком” вместе с карманами и рубцово-измененными окружающими тканями с последующей пластикой полнослойными кожно-мышечными лоскутами. В период предоперационной подготовки производили некрэктомии и применяли консервативные методы лечения с использованием альгинатных покрытий (альгимаф). Очищение пролежнсвых ран происходило через 10-12 дней. При ведении таких больных с использованием консервативных методов лечения заживления ран полноценными грануляциями не происходило. Это было связано с постоянной травматизацией растущих грануляций. При выкраивании лоскутов в качестве мышечной основы использовали большую ягодичную мышцу. При остеомиелитических поражениях пролежень иссекали вместе с пораженными участками подлежащих костей. Лоскуты формировали в бассейне кровоснабжения задней ветви верхней ягодичной артерии – в верхневнутреннем квадранте ягодичной области. Использование этих лоскутов позволило добиться заживления во всех случаях: в 20 – первичным натяжением.

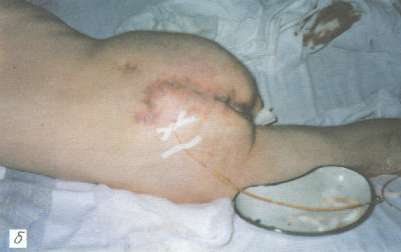
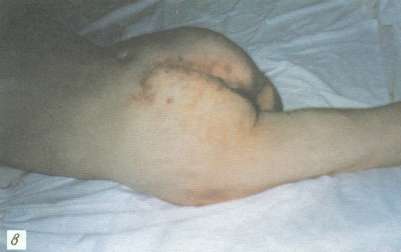
Рис. 3. Пролежень крестца у больного П., 45 лет:
а – некротически-воспалительная стадия; поражены все слои ткани;
б – 10-е сутки после пластики ротационным кожно-мышечным лоскутом, под лоскут введен микрокатетер для постоянного отсасывания жидкости;
в – на 15-е сутки после операции, заживление по типу первичного натяжения, швы сняты.
Больной П., 45 лет, находился в 5-м спинальном отделении ГКБ № 67 с 3.03 по 22.04.2000 г. Поступил с жалобами на высокую температуру, недомогание, слабость, нижнюю параплегию, недержание кала и мочи и наличие пролежней в области крестца. Из анамнеза известно, что в 1985 г. в результате автомобильной катастрофы получил тяжелую травму позвоночника с повреждением спинного мозга на уровне С6-С7 позвонков. Сразу после травмы развилась нижняя параплегия с нарушением функции тазовых органов, образовались пролежни обоих вертелов, которые зажили после консервативного лечения. В дальнейшем у больного образовались параартикулярныс гетеротопические оссификаты в области тазобедренных суставов, которые справа сдавливали бедренную артерию и в итоге привели к гангрене правой нижней конечности По этому поводу в 1990 г. произведена ее ампутация на уровне верхней трети бедра.
За 5 нед до поступления образовался глубокий пролежень крестца. После безуспешного консервативного амбулаторного лечения и ухудшения общего состояния больной госпитализирован. При поступлении в стационар пролежень крестца площадью около 200 см2 с рубцово-измененными подрытыми краями и воспаленными окружающими мягкими тканями. Пролежень достигал крестцовой кости, имелось гнойно-некротическое поражение подкожной клетчатки, фасции и подлежащих мышц (рис. 3, а).
В стационаре проводили детоксикационную и интенсивную инфузионно-трансфузионную терапию белковыми препаратами. Одновременно вели подготовку к оперативному лечению пролежня (повязки с протеолитическими ферментами и антисептическими препаратами) путем частичной некрэктомии. Улучшение общего состояния и очищение пролежня от некротических тканей происходило в течение 2 нед. Произведено удаление пролежня “единым блоком” вместе с рубцово-измененными окружающими тканями. Резецированы пораженные участки крестцовых позвонков. Затем слева от раны в левой ягодичной области выкроен кожно-мышечный лоскут, который ротирован на дефект тканей области крестца. Рана послойно ушита наглухо с оставлением хлорвинилового дренажа под лоскутом для активной аспирации накапливаемой жидкости в послеоперационном периоде. Донорская рана ушита край в край без особого натяжения (рис. 3, б). Заживление первичным натяжением. Дренаж удален на 5-е сутки, швы сняты на 15-е сутки после операции (рис. 3, в). При наблюдении в течение 1,5 лет рецидива пролежня не отметили.
Заживление вторичным натяжением у 2 пациентов было связано с ранней нагрузкой на лоскут еще до снятия швов. Появившиеся участки свежего краевого некроза на вершине лоскута зажили после некрэктомии и применения мазевых повязок в течение 3 нед.
Заключение
Проведение профилактических мероприятий до и в стадии первичной реакции (снятие давления путем смены положения больного через каждые 1-1,5 ч, обучение ухаживающих за больным лиц его правильному приподниманию и перемещению, использованию специальных приспособлений, уменьшающих давление, – резинового круга, колец из поролона, наполненных гелем подушек, противопролежневых матрацев и др.) препятствует возникновению пролежневого процесса. Применение дубящих средств (растворов перманганата калия, бриллиантового зеленого) способствует поражению сосочкового слоя кожи, развитию глубокого некроза и переходу к более тяжелым стадиям поражения.
Традиционно применяющиеся ватно-марлевые поролоновые кольца и подушечки для предупреждения образования пролежней не препятствуют их возникновению. Вместо снятия давления кольца сами могут способствовать образованию пролежней. Возрастающее давление в местах соприкосновения с внутренним краем кольца нарушает микроциркуляцию, а следовательно, и трофику в тканях над отверстием.
Консервативное лечение целесообразно проводить при небольших поверхностных пролежнях. Глубокие пролежни, как правило, заживают с образованием рубцовой ткани и легко подвергаются мацерации, а также склонны к изъязвлению. Свободная пересадка кожи является методом выбора при больших поверхностных пролежнях. При глубоких, доходящих до кости пролежнях целесообразно осуществлять пластику дефекта кожно-подкожно-мышечными лоскутами.
Таким образом, лечение пролежней в области крестца должно проводиться с учетом их глубины и размеров. Дифференцированное проведение профилактических мероприятий, применение консервативных средств и оперативных вмешательств позволяют в большинстве случаев добиться положительных результатов. Среди оперативных методов лечения пролежней наиболее эффективны методы пластики полнослойными кожно-мышечными лоскутами на питающей ножке.
Источник
