Признаки положительной динамики при лечении пневмонии

Ультразвуковая оценка размеров инфильтрации легкого. Положительная динамика пневмонии
Оценивать абсолютные размеры пневмонического инфильтрата необходимо как при первичном осмотре, так и в процессе динамического наблюдения. Для этого лучше измерять его наружно-внутренний размер и протяженность вдоль поверхности грудной стенки, т.е. высоту и основание соответствующей трапеции и пирамиды или короткий и длинный размеры овала. Можно определить площадь безвоздушной области с помощью трассировки по ее контуру. Эхографически судить об изменении размеров воспалительно-измененного участка по сравнению с нормальными не представляется возможным, поскольку невозможно определить его исходный размер из-за полного отражения ультразвука от поверхности воздушного легкого.
Пневмонический инфильтрат в ультразвуковом изображении представляет собой непостоянный, достаточно быстро меняющийся объект, что отличает его от других заболеваний легкого, в первую очередь от обтурационного ателектаза. Выделенные нами ультразвуковые формы пневмонии плавно переходят одна в другую, соответственно восстановлению или снижению воздушности легочной ткани при положительном или отрицательном течении воспалительного процесса. Однако существует еще много неясного в изучении ультразвуковой динамики пневмонического инфильтрата. Есть много неизученных вопросов, касающихся сроков существования и происходящих изменений при каждой ультразвуковой форме, их взаимосвязи с рентгенологическими и клиническими данными.
Положительная динамика проявляется в изменении эхоструктуры, контуров и размеров воспалительного инфильтрата, который в процессе рассасывания последовательно проходит все ультразвуковые формы пневмонии. При переходе долевой пневмонии в сегментарную, а сегментарной в кортикальную возможно появление промежуточных стадий, сочетающих в себе отдельные эхопризнаки этих форм.
В первую очередь в структуре инфильтрата увеличивается количество гиперэхогенных воздушных включений, которые появляются сначала преимущественно во внутренней приграничной области, а затем распространяются по всему объему безвоздушной зоны, увеличивая ее неоднородность. Восстановление пневматизации происходит за счет появления как гиперэхогеиных линейных сигналов от бронхов с формированием ветвистой воздушной эхобронхограммы, так и мелкоочаговых округлых включений, соответствующих свободным от экссудата легочным долькам.
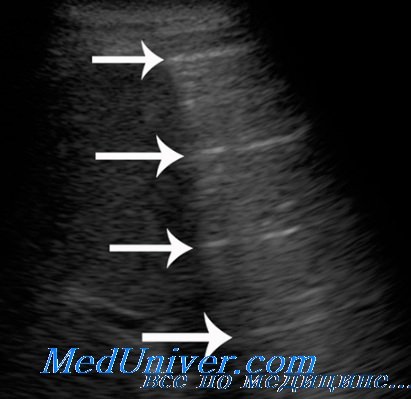
По мере нарастания воздушности внутрилегочная граница инфильтрата в прикорневой зоне становится все более неровной и нечеткой за счет увеличения числа и размеров воздушных участков. Сливаясь между собой, они приводят к уменьшению наружно-внутреннего размера зоны инфильтрации, и глубина распространения ультразвука в легкое постепенно снижается. Инфильтрат становится менее глубоким, хотя его поперечные размеры, а, следовательно, и площадь проекции на грудную стенку уменьшаются не так быстро. В результате форма инфильтрата из неправильно овальной становится близкой к треугольной, наблюдаемой при сегментарном поражении. Таким образом долевая ультразвуковая форма постепенно сменяется сегментарной.
Внутрилегочные контуры по всему периметру безвоздушного участка становятся все более неровными, ступенчатыми, местами прерываются гиперэхогенными воздушными фрагментами, клиновидно вдающимися вглубь оставшегося инфильтрата. Значительно возрастает количество реверберации и степень рассеивания ультразвука от увеличивающихся воздушных включений, что препятствует визуализации внутрилегочной границы. Инфильтрация становится все более поверхностной, медленно «тает», уступая место воздушной легочной ткани, и пневмония постепенно переходит из сегментарной формы в кортикальную.
После рассасывания инфильтративных изменений в кортикальном слое и полного восстановления воздушности легкого кортикальная форма пневмонии сменяется интерстициальной. В клиническом плане это соответствует периоду реконвалесценции.
Длительность существования интерстициального компонента, время окончательного восстановления нормальной эхокартины легкого и соотношение этих ультразвуковых проявлений с клинико-лабораторными и рентгенологическими данными пока находятся в стадии изучения.
Особый интерес представляет УЗИ легких при подозрении на пневмонию у групп больных, которым противопоказано проведение рентгенографии грудной клетки или ее выполнение невозможно по каким-либо техническим причинам. В этом случае эхография является высокоинформативным методом диагностики, который вполне может заменить традиционную рентгенографию.
– Также рекомендуем “Отрицательная ультразвуковая динамика пневмонии. УЗИ дифференциация пневмоний и ателектазов легкого”
Оглавление темы “УЗИ характеристика легочной инфильтрации”:
- Воздушная эхобронхограмма. Безвоздушный кортикальный слой легкого
- Кортикальная пневмония. УЗИ характеристика кортикальной пневмонии
- Интерстициальная пневмония. УЗИ характеристика интерстициальной пневмонии
- Абсцедирующая пневмония. УЗИ характеристика очагов деструкции легкого
- УЗИ характеристика полостей распада легкого. Ультразвуковая оценка распространенности инфильтрации легкого
- Ультразвуковая оценка размеров инфильтрации легкого. Положительная динамика пневмонии
- Отрицательная ультразвуковая динамика пневмонии. УЗИ дифференциация пневмоний и ателектазов легкого
- УЗИ дифференцация абсцедирующей пневмонии. Деструкция в обтурационном ателектазе легкого
- Гангренозный абсцесс легкого. Гангрена легкого
- УЗИ характеристика абсцесс легкого. УЗИ оценка эхоструктуры очага деструкции легкого
Источник
Пневмония – это инфекционное заболевание, поражающее воспалительным процессом один или несколько сегментов тканей легкого. Передается оно воздушно-капельным путем, а также может стать последствием других воспалительных процессов дыхательной системы. Пневмония является распространенным заболеванием, которое при несвоевременном или некачественном лечении может привести к более серьезным воспалениям или даже к летальному исходу.
Заметив несколько из перечисленных симптомов, необходимо немедленно обратиться к врачу, так как быстрое начало терапии избавит от осложнений и обеспечит кратковременное выздоровление. Врачи-пульмонологи Юсуповской больницы, базируясь на своем огромном опыте и знаниях, смогут точно определить стадию и форму пневмонии, а также назначить лечение, подходящее индивидуально каждому пациенту.

Симптомы и признаки
Во время первых 48 часов возбудитель пневмонии может проявлять себя как обычная простуда или грипп. Важно обратить внимание на каждый отдельный симптом и вовремя обратиться к доктору. К первичным симптомам пневмонии относят:
- повышенную температуру, которая держится 2-3 дня (до 40 градусов);
- отечность носа, цианоз (синюшность крыльев носа);
- бледность кожных покровов, отеки;
- боли в области грудной клетки, трахеи, горла;
- озноб;
- кашель (сухой, влажный, приступообразный, с отделением слизистой мокроты, гнойного секрета, с хрипами);
- отдышку, учащенное сердцебиение;
- общую слабость и сонливость.
Существуют следующие факторы, имеющие влияние на развитие и прогрессирование воспаления легких:
- болезни органов дыхания: бронхит, синусит, ларингит, тонзиллит, трахеит, сахарный диабет, онкологические болезни, СПИД, кариес, заболевания сердечно-сосудистой системы;
- авитаминоз (сезонный или хронический);
- переохлаждения, перегревание;
- стрессовые ситуации;
- вредные привычки (в особенности курение и чрезмерное употребление алкоголя);
- недавно пережитое оперативно вмешательство;
- возраст до 5 лет и после 65;
- отсутствие регулярной физической нагрузки;
- нахождение в плохо проветриваемых помещениях;
- контакт с инфицированными людьми;
- нахождение в общественных местах в условиях эпидемии;
- прием медикаментов, ослабляющих иммунную систему;
- несоблюдение гигиены, редкое мытье рук.
Возбудители пневмонии
Возбудители пневмонии всецело влияют на течение заболевания. Каждый инфекционный агент дает разную клиническую картину. По типу возбудителя пневмонию делят на несколько типов:
- вирусная пневмония (риновирусы, аденовирусы, вирусы гриппа, парагриппа, кори, краснухи, коклюша, цитомегаловирусная инфекция);
- бактериальная пневмония (стафилококки, пневмококки, хламидии, стрептококки, гемофильная палочка, микоплазмы пневмонии);
- грибковая пневмония (возбудителями являются грибки рода кандида, пневмоцист, аспергилл);
- гельминтовая пневмония (вызвана паразитами);
- смешанная (когда возбудителями являются сразу несколько болезнетворных агентов).
Классификация по клиническим признакам
Существует несколько основных разновидностей пневмонии. Каждая из них отличается не только возбудителями, но еще и клинической картиной. К числу основных видов воспаления легких относят:
- типичную пневмонию, которая характеризуется резким подъемом температуры, сильным кашлем с обильным выделением мокроты, болью и ощущением сдавленности в области грудной клетки. Диагностика данного типа заболевания показывает хрипы в плевральной полости, бронхофонию, затемнение на рентгенограмме и жесткое, сбитое дыхание;
- атипичную пневмонию. Симптоматика может быть слабо выраженной или вовсе отсутствовать. Больной может жаловаться на несильный сухой кашель, першение и боль в горле, головные боли или головокружения, миалгию, общую слабость и недомогание. Рентген или флюорография могут оказывать слабо выраженные признаки воспаления легких на снимке. Данную разновидность пневмонии очень часто можно спутать с другим недугом и начать неправильное лечение. Пульмонологи Юсуповской больницы, орудуя своими профессиональными навыками, поставят верный диагноз и, ссылаясь на все пройденные анализы, назначат грамотное решение, которое не повлечет за собой никаких последствий;
- крупозную пневмонию (плевропневмония). Одна из самых тяжелых разновидностей болезни. Характеризуется резким повышением температуры до 40 градусов, отдышкой, сильным кашлем с отделением мокроты зеленоватого оттенка, либо же с примесью гноя или кровяных сгустков, а также сильными болями в области пораженного участка легкого. Область поражения может занимать даже обе доли легкого, в зависимости от скорости распространения инфекции. Анализ на пневмонию и своевременное лечение в данном случае очень важен, так как в противном случае заболевание может перейти в абсцесс легкого, сердечно-легочную недостаточность.
Анализы
Быстрое выявление возбудителя воспаления легких ускорит процесс выздоровления, так как врачу будет проще ориентироваться, на что должна быть нацелена терапия (противогрибковая, противовирусная и т.д.) Чтобы определить возбудителя воспаления легких, необходимо пройти полное обследование, включающее в себя следующие анализы:
- рентген грудной клетки;
- флюорографию;
- компьютерную томографию;
- анализы крови и мочи.
Флюорография является, скорее профилактическим методом, так как более информативным способом принято считать рентген. Определенные виды пневмонии могут плохо читаться на снимке флюорографии. Более того, доза облучения, получаемая при флюорографии выше, чем при рентгене.
Какой анализ крови показывает воспаление легких?
Одним из решающих анализов в обследовании также является общий анализ крови (ОАК). Анализ крови при воспалении легких помогает определить интенсивность воспалительного процесса в организме. Особое внимание уделяется количеству лейкоцитов, скорости оседания эритроцитов (СОЭ) и установлению лейкоцитарной формулы, которая и помогает определить возможную этиологию заболевания (бактериальное оно или вирусное).
Общий анализ
Кровь при пневмонии может характеризоваться следующими показателями:
- лейкоциты при воспалении легких повышены, возникает лейкоцитоз. В норме содержание белых кровяных телец в крови здорового взрослого человека варьируется от 4 до 9 Г/л. Однако при пневмонии этот показатель может возрасти до 40-60 Г/л, поскольку начинается сопротивление организма инфекции;
- эритроциты находятся в пределах нормы или слегка уменьшаются. Значительное сокращение количества эритроцитов может быть только при условии тяжелого течения болезни в результате обезвоживания;
- снижение числа лейкоцитов (лейкопения) – характерна для вирусной пневмонии;
- в случае если лейкоцитарная формула показывает пониженное количество лимфоцитов и повышенное количество нейтрофилов – это в большинстве случаев обозначает наличие пневмонии вирусного характера;
- уменьшение процентного соотношения моноцитов, базофилов и эозинофилов;
- СОЭ при воспалении легких (или реакция оседания, РОЭ) превышает нормальные показатели. Нормой СОЭ для женщин является 2-15 мм/ч, для мужчин 1-8 мм/ч, в то время как при пневмонии этот показатель у обоих полов может превышать 30 мм/ч;
- тромбоциты, как правило, находятся в пределах нормы.
Показатели крови при заболевании и во время выздоровления
Сразу после выздоровления пациента показатели ОАК улучшаются, однако не приходят в норму полностью. Воспалительный процесс такого характера не проходит быстро, поэтому беспокоиться об изменениях ОАК после выздоровления не стоит, так как они будут сохраняться еще достаточно долго, пока иммунитет полностью не восстановится. Лейкоциты достигают нормы, но скорость оседания эритроцитов может оставаться на прежнем высоком уровне. Характерной чертой для нормального процесса выздоровления являются незначительное увеличение числа эозинофилов. Если же они уменьшены или вовсе пропали это, скорее всего, свидетельствует о развитии осложнений.
Пневмонию очень важно начать лечить вовремя, во избежание развития более серьезных вторичных патологий. Своевременное и качественное лечение определяет скорость выздоровления и легкость течения самой болезни. Компетентность докторов Юсуповской больницы неоднократно подтверждена мировыми сертификатами и доверием наших пациентов. Клиника терапии оснащена всем необходимым медицинским оборудованием, благодаря чему специалистам удается установить максимально точный диагноз и подобрать эффективную тактику лечения пневмонии. Запись на прием проводится по телефону клиники. Вы можете связаться с врачом-координатором через форму обратной связи на нашем сайте.
Источник
Слово фиброз пугает многих, кто пережил ковидную пневмонию. Добавляют тревоги и результаты КТ-исследований с описанием уплотнений и фиброзных изменений в легких. Почему не стоит сразу паниковать, кто в группе риска и что общего между ковидной пневмонией и винтажными украшениями из кожи, узнал «Доктор Питер».
О фиброзе «Доктор Питер» поговорил с заведующей пульмонологическим отделением №1 Городской многопрофильной больницы №2 Ириной Крошкиной. Стационар в Озерках только на прошлой неделе вернулся к обычному режиму работы, последние 4 месяца здесь принимали пациентов с ковидом.
– Ирина Юрьевна, одни говорят, что после коронавирусной пневмонии легкие полностью не восстанавливают свои функции. Другие, что представления о «рубцевании» или фиброзе после COVID-19 сильно преувеличены. Вам какая точка зрения ближе?
– Вторая. У подавляющего большинства перенесших вирусную пневмонию, вызванную вирусом COVID-19, функция легких восстановится полностью. В группе риска пациенты с тяжелым течением заболевания и находившиеся на искусственной вентиляции легких. Но нужно понимать, что нахождение в «группе риска» не равняется необратимым изменениям в легочной ткани.
– Почему тогда у перенесших ее КТ часто выявляет в легких фиброзные изменения, уплотнения? Это разве не говорит о формировании пневмофиброза?
– Настоящий фиброз после пневмонии формируется не сразу. Должно пройти не меньше трех месяцев. Поэтому о фиброзе после ковидной пневмонии говорить еще рано – пандемия не закончилась. Для анализа реальных последствий пневмонии прошло мало времени и мы только приступаем к накоплению данных для их дальнейшего анализа. Достоверные выводы можно будет делать не ранее, чем через 6 месяцев, применительно к Петербургу в октябре-ноябре. С другой стороны, уже сейчас понятно, что ковидная пневмония не похожа на обычную, внебольничную пневмонию – она отличается по клинике, на рентгене выглядит иначе и разрешается по-другому. К примеру, после неосложненной бактериальной пневмонии ближе к выписке у пациентов зона воспалительного процесса в легких постепенно уменьшается по площади, интенсивности. Есть такой термин «рассасывание» или обратная динамика. Так вот, обратная динамика при ковидной пневмонии на КТ-исследовании выглядит чрезвычайно необычно. Красивые «матовые стекла» начинают сжиматься, уплотняться, консолидироваться и рентгенологически действительно напоминают фиброзные изменения. Эти изменения похожи на поствоспалительный пневмофиброз у пациентов, перенесших очень тяжелую бактериальную пневмонию. Только здесь так выглядит на КТ практически любая ковидная пневмония в определенной стадии, что пугает пациентов и настораживает врачей. На «картинке» это очень некрасиво, но, по сути, фиброза там еще нет, потому что не прошло достаточно времени для его формирования.
– Вы сказали про консолидацию на определенной стадии болезни. Когда она наступает?
– Появление всем уже известных «матовых стекол» в легких – это начало болезни. Напомню, «матовое стекло» – не симптом, не синдром, это просто рентгенологический термин. Далее в разгар болезни «стекла» увеличиваются в объеме, количестве, растет зона поражения. Когда же дело идет ближе к выздоровлению появляются как раз зоны консолидации. Помните, раньше, во времена дефицита, рукодельницы делали разные украшения, в том числе из кожи. Это было очень популярно. Они брали кусок голенища от кожаного сапога и ставили на него горячий утюг. Кожа под воздействием температуры сжималась и приобретала причудливую форму – узор. Так вот участки, которые принимают за фиброз, чем-то похожи на такой узор.
– Что происходит с «картинкой» на КТ дальше, через пару месяцев после выписки?
– Через 1-2 месяца мы видим у таких пациентов положительную динамику. Участки легочной ткани, уплотнения, которые мы раньше принимали за фиброз, уменьшаются по площади, некоторые из них исчезают, легочная ткань постепенно приобретает нормальный вид. Мы уже понимаем, что при ковидной пневмонии люди болеют и поправляются по-другому. Сейчас можно сказать, что в зоне риска по формированию поствоспалительного пневмофиброза пациенты, переболевшие тяжело и/или находившиеся на искусственной вентиляции легких.
– Если даже у человека было поражено 70-80% легких, но он не был на аппарате ИВЛ, риск формирования фиброза у него будет меньше?
– Шансов, что все полностью нормализуется, у него намного больше, чем у тех, кто был на ИВЛ.
– Как часто после обычных пневмоний формируется фиброз?
– Например, свиной грипп – А(H1N1), эпидемии которого мы пережили в 2009-2010 годах и в 2015-2016-м, тоже вызывал тяжелые пневмонии. Анализ данных тех эпидемий показал, что при вирусных пневмониях формирование фиброзов было нечастым явлением.
После тяжелых бактериальных пневмоний с деструкцией пневмофиброз образуется чаще. Насколько он выражен, зависит от тяжести воспалительного процесса, объема поражения легких и его локализации. Что будет с нашими сегодняшними пациентами, говорить все же преждевременно. Но даже в рамках одной госпитализации мы наблюдали тенденцию к улучшению у многих из тех, кто болел тяжело. За длительное время пребывания в стационаре мы имели возможность проследить положительную динамику рентгенологических изменений в легких.
– Многие пациенты жалуются, что после выздоровления испытывают одышку, боли в ребрах, у некоторых не одну неделю сохраняется субфебрильная температура. Как долго в норме могут продолжаться такие нарушения после пневмонии? Или сразу есть повод тревожиться?
– Если говорить в целом, то любое сомнение пациента насчет собственного самочувствия трактуется в его сторону. Если у человека есть необъяснимые с его точки зрения жалобы, то лучше побеспокоить доктора. Врачи для того и существуют, чтобы выслушать пациента, назначить необходимое дополнительное обследование и подтвердить или опровергнуть его опасения.
Что касается субфебрильной температуры. После любых пневмоний она может еще какое-то время держаться, но это все-таки нечастые случаи. Процесс выздоровления зависит во многом от того, какой человек болел. Если молодой, с хорошим здоровьем, то, конечно, он поправляется достаточно быстро. Если пожилой, тем более с отягощенным пульмонологическим или кардиологическим анамнезом, с сахарным диабетом, то ему, скорее всего, не удастся быстро достигнуть «идеального» самочувствия. Более того, у пожилых есть так называемый «step down» или «шаг вниз». После серьезного воспалительного процесса больной поправляется, но к прежнему самочувствию не возвращается, не хватает резервов организма.
– Говорят, что достоверно установить фиброз может только патологоанатом на вскрытии. Это шутка?
– Нет, не шутка. Фиброз – исход любого воспалительного процесса. Если сильно порезать палец, на нем навсегда останется шрам. Чтобы рана на пальце зажила, должна образоваться соединительная ткань. Сначала в очаг воспаления «прибегают» лейкоциты, которые должны держать «оборону» от возможных врагов – бактерий, вирусов, токсинов. Потом «приходят» макрофаги (клетки, способные поглощать и переваривать чужеродные или вредные для организма частицы – Прим. ред.), которые удаляют погибшие клетки и стимулируют клетки-фибробласты (клетки соединительной ткани организма – Прим. ред.), чтобы вырабатывалась эта самая соединительная ткань. Как правило, если воспалительный процесс небольшой, не тяжелый, то функция органа полностью сохраняется. При выраженном воспалении, например, как при тяжелой аспирационной или деструктивной пневмонии, когда в легком образуется полость, на месте воспаления остается шрам или как его называют рубец из соединительной ткани – фиброз. Сам по себе фиброз – не болезнь, он не опасен, но останется на всю жизнь и увидеть его сможет рентгенолог на КТ-исследовании или патологоанатом на вскрытии.
– А как повлияет рубец на функциональные возможности легких?
– Если он маленький, то никак не повлияет. Большие по распространенности пневмофиброзы, действительно, могут повлиять на функции органа – могут уменьшить жизненную емкость легких, повлиять на газообмен.
– Как это проявится в обычной жизни? Человек будет задыхаться при подъеме на лестницу, не сможет поднимать тяжелые вещи?
– У таких пациентов снижается толерантность к физическим нагрузкам, и этот процесс может прогрессировать со временем. Если раньше человек с сумкой спокойно поднимался на 5-й этаж, то теперь даже без сумки вынужден будет по дороге отдыхать 1-2 раза. Или не побежит за троллейбусом, а подождет следующего. Но опять же, это в тяжелых случаях при большой площади поражения легких.
– За время пандемии сообщалось о спасении ковидных пациентов с поражением легких по результатам КТ от 90 до 100 процентов. Как это можно объяснить, за счет чего происходит выздоровление? У вас такие случаи были?
– Случаи были, но объяснить их практически невозможно. COVID-19 – болезнь, к которой очень много вопросов без ответов. Она часто протекает непредсказуемо. К нам поступали пациенты, которые должны были вылечиться и выписаться, но происходило все по другому сценарию. И были очень тяжелые больные, у которых прогноз на ближайшие дни был очень печальным, а они «цеплялись» за жизнь и с нашей помощью поправлялись. Были пациенты практически с тотальным поражением легких. Одна из пациенток, к примеру, заболела 14 апреля, долго была на ИВЛ, ей была установлена трахеостома – выписали ее только в июне, в общей сложности она провела в больнице 55 дней! У нее при поступлении на КТ легких были минимальные изменения, расцененные как КТ-1. Через 5 дней на фоне адекватного лечения наступило ухудшение самочувствия, появилась выраженная отрицательная динамика по КТ, еще через месяц в процессе лечения описание было «КТ-4», а через 10 дней после этого при описании КТ «отмечается положительная динамика в виде снижения интенсивности ранее выявленных инфильтративных изменений за счет снижения консолидации. Новых участков по типу «матового стекла» не выявлено». Это хороший пример того, о чем мы говорили ранее. Даже самые выраженные изменения носят обратимый характер. При выписке мы довезли пациентку до выхода из больницы в кресле, а дальше она встала и сама пошла. Кстати, скоро она должна к нам прийти на контрольную томографию.
– Еще всегда страшно видеть в списках умерших от ковида молодых, 30-40-летних. У них были тяжелые сопутствующие заболевания?
– Молодой возраст и отсутствие хронических заболеваний не защищают от заражения вирусной инфекцией и тяжелого течения пневмонии, хотя риск смерти в этой группе больных действительно ниже. Я хорошо помню двух пациентов: женщину 28 лет и мужчину 39 лет, умерших в реанимации. У них не было тяжелой сопутствующей патологии. Все же это исключение из правил. Конечно, тяжелее болеют пожилые люди, особенно имеющие проблемы с сердцем или страдающие сахарным диабетом, с избыточным весом. Практически у всех пациентов с ранее диагностированным диабетом на фоне ковида он ухудшился. Были у нас и пациенты, у которых диабет 2-го типа впервые был диагностирован во время болезни. Причем сразу с достаточно высоких показателей уровня глюкозы – 23-27 ммоль/л (норма 4–5,9 ммоль/л).
– Возвращаясь к теме пневмофиброза. Компьютерная томография как метод исследования точный, но дает достаточно большую лучевую нагрузку – каждый день ее делать не будешь. Есть еще какие-то методы, которые могут определить маркеры фиброза? Например, спирометрия может?
– Спирометрия – один из самых простых методов обследования. Она показывает жизненную емкость легких и проходимость бронхов, а также обратимость бронхоспазма – когда пациенту после процедуры дают подышать специальным лекарством, а потом повторяют исследование. Но к фиброзу это мало имеет отношения, если только принять за косвенный признак уменьшение жизненной емкости легких.
Есть более информативные методы диагностики – бодиплетизмография (показывает соотношение разных объемов легких) и исследование диффузионной способности легких (показывает, есть ли нарушения при диффузии газов через мембрану альвеолоцита — клетки плоского эпителия, выстилающего стенки лёгочных альвеол). Такие исследования стоит делать только после консультации пульмонолога, когда заподозрено серьезное поражение легких.
Петербургский пульмонолог: Что скрывается за матовым стеклом – признаком «ковидной» пневмонии
– Фиброз обратим?
– Уже сформировавшийся фиброз мало обратим. На стадии формирования на него можно подействовать, чем собственно и занимаются реабилитологи. Пульмонологическая реабилитация бывает медикаментозная и немедикаментозная. Есть препараты, которые уменьшают риск фиброзообразования. Есть физиотерапевтическое лечение – к примеру, электротерапия (лечение при помощи воздействия электрического тока или электромагнитного поля – Прим. ред.), массажи, дыхательная гимнастика. На сегодняшний день идет накопление опыта реабилитации пациентов, перенесших вирусную пневмонию. По поводу дыхательной гимнастики после ковидной пневмонии сейчас высказывают разные мнения. Одни специалисты считают, что более полезны дыхательные упражнения с резким коротким вдохом и выдохом. Китайские коллеги, наоборот, говорят, что больше пользы будет от глубокого, медленного дыхания. Поэтому специалисты по реабилитации подбирают для каждого пациента индивидуальный комплекс упражнений с учетом возраста, сопутствующей патологии и ее выраженности. И насколько я знаю, многие пациенты после этого чувствуют себя лучше.
– В интернете дают разные советы по восстановлению легких после ковидной пневмонии. Например, надувать воздушные шарики, дуть через соломинку в воду. Это может помочь?
– Шарики надувать не советую, так как при таком занятии требуется прилагать большое усилие. Если легочная ткань не пришла в норму, то вместо восстановления можно реально получить пневмоторакс (скопление воздуха в плевральной полости, что приводит к частичному или полному коллапсу легкого – Прим. ред.).
А вот от дыхания через трубочку ничего кроме пользы не будет. Главный принцип действия – создать сопротивление на выдохе. Выбираете соломинку – не очень узкую и с гладкими стенками (не гофрированную), наливаете воду в большой стакан до половины (чтобы не расплескалась), опускаете в воду трубочку, делаете медленный вдох, считая до четырех, а потом выдыхаете через соломинку – выдох должен быть в 1,5 раза длиннее вдоха. Считать надо уже до шести.
Очень полезно ходить пешком. Не надо бегать, ускоряться – ходите так, чтобы чувствовать себя комфортно. Начинайте с маленьких дистанций, по мере восстановления сил увеличивайте маршрут и интенсивность. Также можно рекомендовать дозированную ходьбу с палками, при которой задействованы все группы мышц: плечевого пояса, грудной клетки, рук и ног.
«Коронавирус вызывает химический пожар в легких. Это несколько заболеваний в одном»
– Кроме шариков, есть еще что-то такое, что точно делать нельзя?
– Не стоит делать масляные ингаляции. Не только после ковидной пневмонии, а в принципе никогда. Некоторые добавляют эфирные масла прямо в небулайзер, после чего аппарат можно выкидывать. Другие капают масло в горячую воду и дышат им, накрывшись полотенцем. Пациенты считают, что при вдыхании эфирного масла происходит «обеззараживание» бронхов, уменьшается отек слизистой, воспаление. На самом деле, масляные растворы испаряются плохо и глубоко в дыхательные пути испарившееся масло не проникает, в основном оседает в начальных отделах. Но если эфирное масло все-таки попадает в респираторный тракт, оно само может спровоцировать заболевание – альвеолит (воспалительное поражение легочных пузырьков – альвеол с тенденцией к формированию фиброза – Прим. ред.). В медицинской литературе описаны «масляные пневмонии», которые, кстати, протекают тяжело. В дыхательные пути не должно попадать ничего, кроме воздуха. Длительное постоянное вдыхание чужеродных агентов вызывает заболевание – так угольная пыль у шахтеров вызывает профессиональный силикоз.
Надежда Крылова
© Доктор Питер
Источник
