Прививка от пневмонии отита менингита и пневмонии отзывы
Ваш регионМосква и Московская область
Наверх
В 2020 году данной прививкой, привила перед пандемией свою семью и себя. Не знаю, то ли прививка помогла, то ли организм сам справился с Ковидом, но переболели мы в лёгкой форме ( слава богу) без пневмонии. Все таки склоняюсь больше в пользу прививки.
Наш Мишенька родился очень слабеньким ребёнком. Он так часто болел у нас, что я даже забыла, как он выглядел здоровым. Хотя, ему уже исполнилось четыре годика. Ходили в детскую клинику и опытный педиатр посоветовала сделать прививку вакцины превенар. Мы согласились сразу же. И вот уже прошёл год, как мальчик перестал болеть. Не можем нарадоваться на него.
Вакцина превенар оказался хорошим помощником от простуды. Ребенок иногда приходил из садика больной, вот врач и решила подлечить. Укол дался не просто, но ребенка можно было завлечь игрушками и все потом прошло. От инфекций мы избавились, теперь самочувствие пошло в гору и вес начал подниматься. Цена на препарат не большая сравнительно, а действие от него есть.
Эту вакцину рекомендовал поставить сыну участковый педиатр после того, как сын начал ходить в садик и бесконечно болеть бронхитами и пневмониями. Про ОРЗ и говорить не надо, они были каждые 2 недели. В перечень национальных прививок Превенар не входит, поэтому нам предложили самостоятельно купить вакцину и поставить в поликлинике. Цена оказалась вполне доступной, поэтому я согласилась и не пожалела, сын стал болеть намного реже и без осложнений.
У меня ребенок к первому году жизни болел отитом, и достаточно часто простудами. Участковый педиатр посоветовала использовать Вакцина превенар для профилактики заболевания, которые может вызвать стрептококковая инфекция. Ребенок вакцинацию перенес нормально, были небольшие болезненные ощущения в месте введения, но они быстро прошли. Цена конечно не низкая, но по крайней мере мой ребенок пока защищенных от страшных болезней.
Сделали прививку Превенар сыну в 1 годик. Хотелось как то обезопасить ребенка от пневмонии, менингита и прочих очень неприятных заболеваний. Тем более цена у препарата невысокая. Успокаивало то что это импортный препарат, известной фирмы. Ребенок легко перенес прививку, температура и общее состояние были в норме, даже следа там куда производился укол, не осталось.
Мой ребёнок часто болел всякими простудными заболеваниями. Я, как мать, очень переживала, потому что самое страшное – это осложнения и инфекции на фоне снижения иммунитета. Наш врач рекомендовал сделать прививку вакцины Превенар, Я сначала отказалась, потом стала искать информацию об этой вакцине в Интернете. Оказывается, во многих странах, это основное и, фактически, единственное средство профилактики пневмококковых инфекций. Сын перенёс прививку хорошо. После этого не болели ни разу, только насморк был. Цена, конечно, немаленькая, но эффективная забота о здоровье того стоит.
Источник
Менингит ежегодно уносит жизни десятков россиян, в Москве с начала года погибли уже два ребенка. После появления в Facebook рассказа женщины, потерявшей пятилетнюю дочь, в сети началось активное обсуждение того, почему в российском Нацкалендаре нет прививок от менингита, и дети гибнут от вакциноконтролируемой инфекции. Медновости задали эти вопросы специалистам
Менингит ежегодно уносит жизни десятков россиян, сотни получают тяжелейшие осложнения. Не стал исключением и нынешний сезон: в Москве с начала года погибли два ребенка. После появления в Facebook рассказа женщины, потерявшей пятилетнюю дочь, в сети началось активное обсуждение того, почему в российском Национальном календаре нет прививок от менингита, и дети гибнут от считающейся вакциноконтролируемой инфекции. Медновости задали эти вопросы специалистам.
Менингит – заболевание, при котором происходит воспаление оболочек спинного и головного мозга. Болезнь развивается очень быстро, и в некоторых случаях может вызывать серьезное поражение мозга и даже привести к смерти. Менингиты делятся на два основных вида:
- серозные, вызываемые попаданием в организм вирусной инфекции
- гнойные, возбудителями которых являются бактерии – менингококки, пневмококки и гемофильная палочка
В России среди возбудителей гнойных менингитов самыми распространенными являются менингококки типа A и С – они “ответственны” примерно за 54% гнойных менингитов. Еще около 39% случаев гнойных менингитов приходится на гемофильную палочку типа В, а примерно 2% – на пневмококковую инфекцию.
Менингококковая инфекция – смертельно опасна и всегда должна рассматриваться как медицинская чрезвычайная ситуация. При отсутствии лечения 50% случаев заканчивается смертельным исходом. Но даже в случаях раннего диагностирования и лечения до 16% пациентов умирают, как правило, через 24-48 часов после появления симптомов.
Почему в Национальном календаре нет прививки от менингита
Как объяснил заведующий лабораторией вакцинопрофилактики и иммунотерапии НИИ вакцин и сывороток имени И.И. Мечникова, профессор Михаил Костинов, в России вакцинация против менингококковой инфекции входит в Календарь прививок по эпидемическим показаниям. То есть, в случае необходимости предотвращения эпидемии регионы могут закупать вакцину и делать прививки массово, особенно детям. В Национальный календарь прививка вносится тогда, когда заболеваемость превышает два случая на 100 тысяч населения. В России этот показатель почти на порядок ниже, а также значительно ниже, чем в странах Европы, в которых такая прививка считается обязательной.
Что считается эпидемическими показаниями
Такие показания появляются, когда где-то официально зафиксирована вспышка менингита или уровень заболеваемости выше, чем в целом по России, рассказал Костинов. Кроме того, санитарно-эпидемиологическая обстановка обостряется при стихийных бедствиях, крупных техногенных авариях. Так, четыре года назад массовую вакцинацию от основных инфекций проводили на подвергшихся наводнению территориях Дальнего Востока (и, кстати, после этого в последующие 2-3 года здесь резко упала заболеваемость, вызванная пневмококковой инфекцией).
Впрочем, Министерство здравоохранения признает, что Нацкалендарь прививок необходимо редактировать. Есть надежда, что изменения коснуться и профилактики менингита. Так, на прошедшем на днях в Москве Гайдаровском форуме, Минздрав сообщил об инициативе создания независимой группы экспертов по развитию Национального календаря профилактических прививок. Проблема несовершенства Нацкалендаря обсуждалась в ходе дискуссии форума «Повышение эффективности национальной системы иммунизации населения». О желании войти в независимый экспертный орган уже заявили российские производители вакцин.
Кому делаются прививки без учета эпидситуации
Такая вакцинация проводится в так называемых группах риска (люди с удаленной селезенкой, с врожденной иммунной недостаточностью, студенты, призывники и новобранцы), говорит врач-инфекционист, д.м.н. Андрей Девяткин. К счастью, эпидемии менингококковой инфекции у нас нет, бывают единичные и групповые случаи заболевания в каких-то закрытых коллективах – воинских казармах, студенческих общежитиях. Болеют, в основном, дети и молодые люди, которым не пришлось еще проконтактировать с менингококком и приобрести иммунную защиту.
Несмотря на отсутствие эпидситуации, случаев менингита во всех регионах страны все равно очень много, считает Костинов. Поэтому, по его мнению, желательно было бы вакцинировать и детей. К сожалению, вакцинацию придется проводить за свой счет, но безопасность – превыше всего.
Кроме того, рекомендуется сделать прививку людям (в том числе детям старше двух лет), отправляющимся в страны эндемичные по менингококковой инфекции. Кстати, страны на пути проведения хаджа, где очень высокая заболеваемость, не дают визу паломникам без справки о вакцинации.
Какова ситуация в Европе
Согласно данным, которые привел, Михаил Костинов, в Европе менингококковой инфекции намного больше, чем в России, поэтому там прививки делают всем детям, начиная с трехмесячного возраста. Объясняется это генетическими и климатическими особенностями – у нас все-таки холоднее. А, например, Италии, с ее теплым климатом, вакцинация от менингококковой инфекции, в том числе, от серотипа В, который почти не встречается в России, проводится всем детям за счет государства трижды, на первом и втором году жизни.
Какие серотипы характерны для нашей страны
По словам Костинова, у одного из недавно скончавшихся в Москве детей был менингококк серотипа C, у другого W-135. Но в целом в России наибольшую эпидемическую опасность представляет менингококк серотипа А. Другие серотипы менингококка, обозначающиеся по буквам английского алфавита, как правило, вызывают спорадические случаи заболеваний, объясняет Девяткин. Однако в последние годы в стране возрастает число тяжелых случаев менингококковой инфекции, вызванных менигококком серогруппы W-135 (африканского происхождения).
Как рассказал Девяткин, в мире существует эндемичный район по менингококковой инфекции, так называемый менингитный пояс Африки (к югу от Сахары, протянувшийся от Сенегала на западе до Эфиопии и Египта на востоке). Высокая заболеваемость менигококковой инфекцией отмечается в Канаде, вспышки происходят во Франции и США. Особенно уязвимы учащиеся закрытых учебных заведений и колледжей. Для нас штамм мененигококка серогруппы W-135 еще новый, и будет ли при нем работать перекрестная защита при применении отечественных полисахаридных вакцин (группы А и С), пока непонятно, отмечает Девяткин.
Какие менингококковые вакцины есть в России
Самый бюджетный вариант – менингококковая полисахаридная вакцина, которая применяется для выработки иммунитета к серотипу А и С. Но импортная вакцина «Менактра» имеет перед ней несколько преимуществ. Во-первых, она содержит полисахариды четырех серогрупп – A, C, W и Y. А, во-вторых, может применяться у детей с 8 месяцев, рассказал Костинов. Это так называемая, конъюгированная вакцина нового поколения (представляющая собой комплексы бактериальных полисахаридов и токсинов), которую, в отличие от полисахаридных вакцин, «видит» иммунная система ребенка первого года жизни. Импортная полисахаридная четырехвалентная вакцина «МенцеваксACWY», относится к вакцинам старого поколения, и, как и российская, используется только с двух лет. Раньше делать это нет смысла – у ребенка просто не сформируется иммунитет.
Отдельный вопрос – вакцинация от менингококка серотипа B. Сейчас в России не зарегистрировано вакцины от инфекции этого типа, и некоторые пациенты, желающие привиться, отправляются за границу, где получают препарат под названием Bexsero. Но преувеличивать роль вакцины от менингококка B не стоит: по словам профессора Костинова, в нашей стране он встречается очень редко, и врачи его практически не знают.
По той же причине зарубежные компании не спешат продвигать такие вакцины на российский рынок – ведь препараты должны пользоваться спросом. Как объяснили в GlaxoSmithKline, компании-производителе Bexsero, действительно, на данный момент эта вакцина в России не зарегистрирована. «Мы пока еще не подавали его на регистрацию в России. Но рассматриваем эту возможность», – рассказал представитель компании. Производить вакцины сложно и дорого, но по тем препаратам GSK, которые пользуются в России спросом, компания, как правило, потребность закрывает.
В связи с тем, что массовая бесплатная вакцинопрофидактика менингита в России в настоящее время не проводится, врачи рекомендуют позаботиться о прививке самостоятельно. В списке рекомендаций, как минимум, препарат «Менактра». Вот, например, рекомендация педиатра Центра врожденной патологии GMS Clinic Фёдора Катасонова:
“Чтобы менингококк не убивал, мы прививаем своих пациентов. Примерно 98% моих пациентов получают Менактру – вакцину, которая хорошо защищает примерно от половины менингококков и умеренно защищает от другой половины. Некоторые из них, кто ездит в Европу, по моей рекомендации делают там Bexsero – вакцину, которая уверенно защищает от второй половины (и ещё немного – от гонореи). Эти вакцины не входят и не войдут в наш грешный календарь, делать их надо за свой счет, но уж простите. Бесплатная медицина – это вообще вредный миф“.
Кроме того, эксперты в сфере инфекционных болезней убеждены, что пациенты должны иметь доступ ко всем соверменным вакцинам, даже если чиновники Минздрава не считают какие-то из них необходимыми для населения. Вот как этот вопрос прокомментировал Василий Шахгильдян, кандидат медицинских наук, врач-инфекционист клиники «H-Clinic»:
“Я считаю, что вопрос регистрации и наличия европейских и североамериканских медицинских препаратов в России необходимо упростить. И, соответственно, сделать возможным их приобретение на территории РФ. Это относится и к вакцине «Менактра», и к вакцине «Bexsero». Желающие провести вакцинацию против менингококковой инфекции вакциной нового поколения и вакциной против менингококка серотипа В должны иметь такую возможность. Да, вопрос включения вакцинации против менингококковой инфекции в официальный календарь прививок (и, соответственно, делать ее за государственный счет) требует обсуждения. Но, повторяю, возможность приобрести ту или иную вакцину за свой счет и провести вакцинацию ребенку, защитив его от менингококковой инфекции, у российских граждан должна быть“.
Насколько эффективны вакцины
Как объяснил Девяткин, вакцины от менинингокковой инфекции не гарантируют длительной защиты. Дело в том, что эффективность вакцин связана с видом возбудителя. Наибольшую эффективность демонстрируют вакцины против вирусных инфекций, особенно когда используются живые вирусы (например, вакцины против кори, краснухи, оральная полиомиелитная вакцина). Что же касается менингококка, то это не вирус, а микроб (бактерия Neisseria meningitides), и прививка от него направлена на выработку иммунитета к определенному штамму серотипа возбудителя, который вызывает тяжелый патологический процесс.
В качестве антигена для создания менингококковых вакцин используется полисахарид защитной капсулы возбудителя, специфичный для каждого серотипа. Такой иммунитет не стоек, в лучшем случае он будет сохраняться 3-5 лет. Практически все применяемые бактериальные вакцины гарантированно защищают лишь на ближайший годичный период, а далее иммунитет снижается. Основная же проблема специфической (вакцинальной) профилактики менингококковой инфекции заключается в том, что ее могут вызвать 12 серотипов возбудителя, а универсальной вакцины против них пока нет.
Насколько велика вероятность заболеть менингитом
К счастью, менингококковая инфекция – это не высококонтагиозное инфекционное заболевание, которое легко передается от человека к человеку при мимолетном контакте, как, например, корь или ветряная оспа, отмечает Девяткин. Менингококковая инфекция встречается только у людей, возбудитель не устойчив во внешней среде. Источник инфекции – бактерионоситель или больной менингококковый назофарингитом, механизм передачи инфекции воздушно-капельный. Поэтому для заражения нужен, во-первых, достаточно длительный и тесный контакт, близкое общение в замкнутом пространстве с кем-то легко болеющим либо носителем микроба.
А во-вторых, для развития заболевания – восприимчивый, неиммунный человек, который раньше с менингококком не встречался. Поэтому, считает эксперт, не следует бояться сезонных респираторных инфекций. Повторные ОРЗ – это возможность создания прочного иммунитета, в том числе и естественного проэпидимичивания против менингококка. Если человек переболеет менингококковым назофарингитом, у него выработается специфический иммунитет против менингококка. Таким образом, повторно заразившись менингококком, он уже не заболеет в тяжелой форме, а может, и не заболеет вообще.
Однако нельзя легкомысленно относиться к каждому случаю заболевания ОРЗ, потому что респираторные симптомы могут быть дебютом тяжелой менингококковой инфекции, подчеркивает Девяткин. Поэтому каждого заболевшего надо изолировать и обязательно немедленно показать врачу. Основное в борьбе с менингококковой инфекцией – своевременное выявление и изоляция всех больных и носителей возбудителя, немедленное лечение всех заболевших.
Источник
Что такое пневмококковая инфекция?
Пневмококковая инфекция — это заражение человеческого организма пневмококком, бактерией Streptococcus pneumoniae. Всего существует больше 90 серотипов этих бактерий. При этом 90% случаев тяжелой пневмококковой инфекции у детей и 60% случаев заражения взрослых вызывает 8 серотипов, включенных в вакцину против пневмококка.
Далеко не всегда бактерия вызывает заболевание. Человек может быть носителем S.pneumonia и не знать об этом. Особенно часто пневмококк переносят дети.
В детских садах доля носителей пневмококковой инфекции может достигать 60%, в начальных классах школы — 35%. У взрослых частота носительства составляет 5-7%, но при проживании с детьми она вырастает до 30%.Носительство подразумевает наличие возбудителя в микрофлоре верхних дыхательных путей. Важно помнить, что даже бессимптомные носители могут распространять инфекцию и заражать других людей.
Носительство пневмококка может перейти в болезнь при определенных условиях. Это может быть снижение иммунитета, низкая сопротивляемость организма, переохлаждение, переутомление и стресс. Часто пневмококковая инфекция становится осложнением другого заболевания: например, ОРВИ или простуды. То, как заболевание будет развиваться, зависит от спровоцировавших его факторов. Если снижен местный иммунитет, инфекция вызовет воспаление легких. Если бактерии попадут в кровь, возможно развитие бактериемии.
По данным ВОЗ, до 5%случаев детской смертности в возрасте до 5 лет связаны с пневмококком.
Причины пневмококковой инфекции
Пневмококковая инфекция развивается из-за заражения Streptococcus pneumoniae. После инфицирования бактерии размножаются на слизистых оболочках верхних дыхательных путей. Пневмококк может вызывать серьезные заболевания сразу же после завершения инкубационного периода или спустя некоторое время, при появлении дополнительных провоцирующих факторов: сезонная простуда, ослабление иммунитета, переутомление, стресс.
Пути передачи
Заразиться пневмококком можно от его носителя, даже если у него нет симптомов болезни. Болезнь передается в основном воздушно-капельным путем: во время разговора, при кашле или чихании. Человек легко заражается пневмококком, особенно при тесном контакте с тем, кто уже заболел (рис. 1).
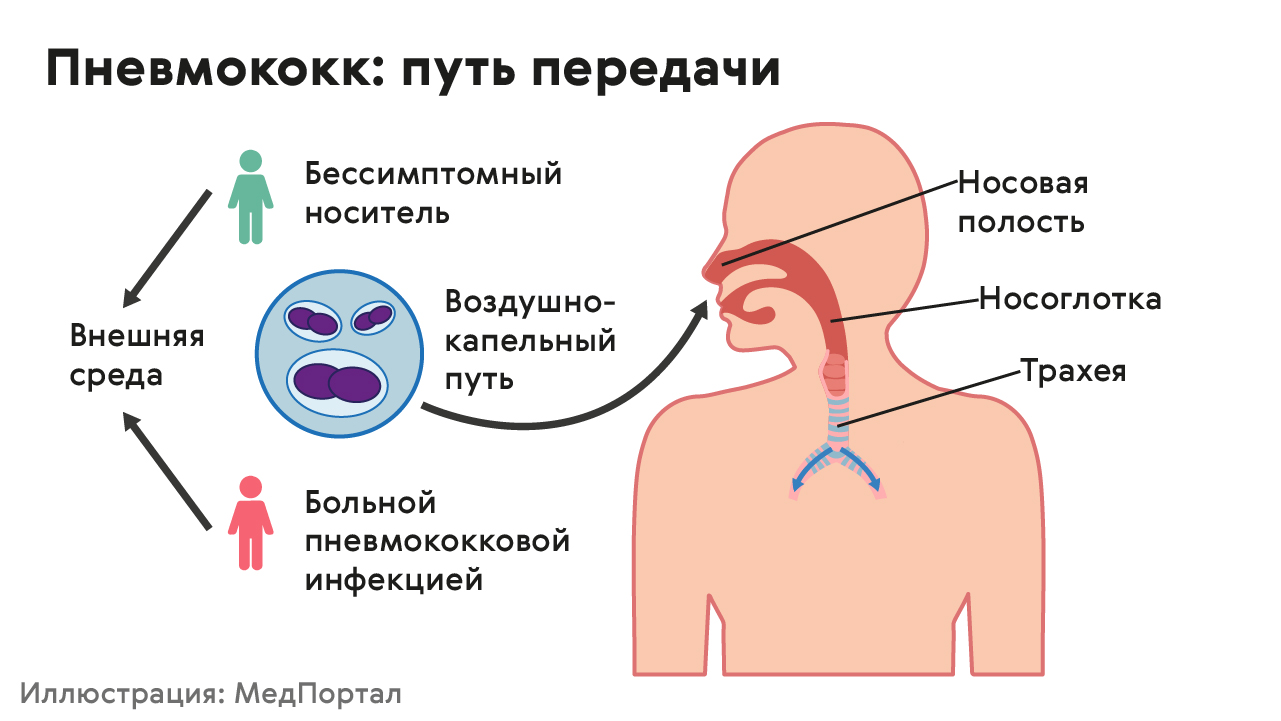 Рисунок 1. Пути передачи пневмококка. Источник: МедПортал
Рисунок 1. Пути передачи пневмококка. Источник: МедПортал
Кто в группе риска?
Любой человек может заразиться пневмококковой инфекцией. Для некоторых людей выше и опасность заражения пневмококком, и риск появления тяжелых заболеваний из-за него. В группе риска по пневмококку:
- Дети младшего возраста. Инфекция особенно опасна для детей младше 2 лет и часто провоцирует у них воспаление легких, менингит в тяжелой форме, острый отит.
- Пожилые люди переносят пневмококковую инфекцию тяжелее, даже если у них нет хронических болезней.
- Люди с бронхитом, хронической обструктивной болезнью легких, другими заболеваниями органов дыхания чаще заболевают пневмонией в случае заражения пневмококком.
- Люди со сниженным иммунитетом. Инфекция опасна для больных ВИЧ, пациентов стационаров, которые проходят долгое лечение, для людей с сахарным диабетом, болезнями печени, сердечно-сосудистой системы, другими хроническими заболеваниями, а также для тех, кто проходит курс химиотерапии при лечении онкологических заболеваний.
- Курящие. Курение снижает местный иммунитет, что увеличивает риск заразиться и делает течение болезни более тяжелым.
Заболевания, которые способны вызвать пневмококки
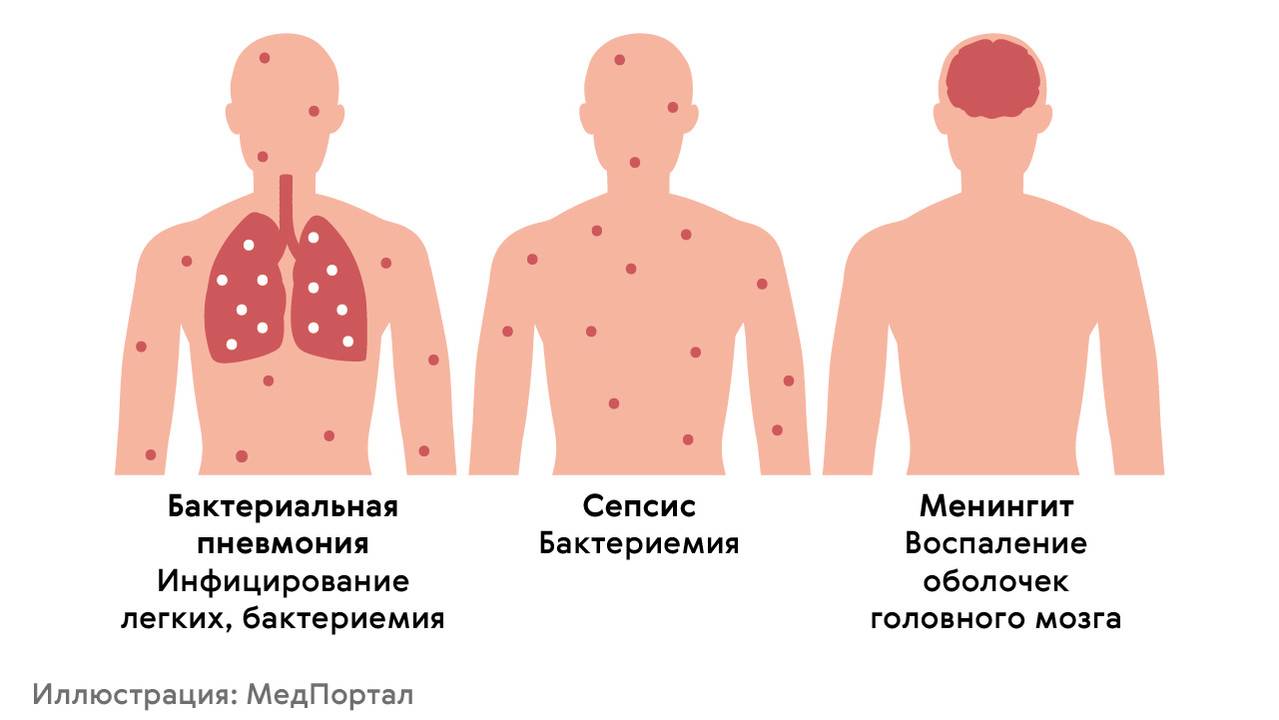
Пневмококковая инфекция может быть причиной различных заболеваний (рис. 2), как относительно легких (отит, внебольничная пневмония, бронхит), так и тяжелых, угрожающих жизни (менингит, бактериемия, тяжелая пневмония). До 2020 года пневмококковая инфекция становилась причиной до 70% от общего числа пневмоний. Также она вызывает средний отит (25% от всех случаев отита), гнойный менингит (до 15% случаев заболевания), эндокардит и перикардит, артрит, сепсис и другие тяжелые болезни.
 Рисунок 2. Заболевания, вызываемые пневмококком. Источник: МедПортал
Рисунок 2. Заболевания, вызываемые пневмококком. Источник: МедПортал
Бактериальная пневмония
Бактериальная пневмония — это воспаление легких, которое может сопровождаться дыхательной недостаточностью, лихорадкой, тяжелым кашлем. До 2020 года заражение пневмококком являлось самой частой причиной пневмоний: на него приходилось 38% от общего числа амбулаторных случаев. Воспаление легких опасно тяжелыми осложнениями: образованием гноя в легких и скоплением жидкости в плевральной полости, развитием заболеваний сердца, вторичного менингита, бактериемии.
Важно! Бактериальная пневмония, вызванная пневмококком или другими бактериями, отличается от вирусной. Вирусная форма может развиваться как осложнение гриппа или парагриппа, аденовирусной или новой коронавирусной инфекции. При лечении вирусной пневмонии не используют антибиотики — они неэффективны и могут быть опасными. Исключение — случаи, когда вирусная пневмония осложняется бактериальной инфекцией. Обычно вызванное вирусами воспаление легких протекает легче, реже требует госпитализации. При любом виде пневмонии, и при вирусной, и при бактериальной, необходимо сразу же обращаться к врачу, выполнять все его назначения и рекомендации, связанные с лечением.
Пневмококковый острый средний отит
В 30-40% случаев острый средний отит у детей вызван пневмококковой инфекцией. При этом заболевании инфицированная жидкость скапливается в среднем ухе, а его слизистая оболочка воспаляется. Острый средний отит может вызывать тугоухость, перфорацию барабанной перепонки, нарушение вестибулярного равновесия. Он также опасен распространением воспаления.
Пневмококковый менингит
Опасное заболевание, при котором воспаляются оболочки головного мозга. Вторичный менингит возникает из-за распространения инфекции от других очагов. Даже при своевременном лечении менингита высок риск смерти и опасных осложнений, среди которых: потеря слуха, парезы, параличи, нарушения умственного развития.
Бактериемия
При бактериемии бактерии распространяются с кровью, поражая органы и ткани. Она может быть первичной или развиваться на фоне любых других заболеваний, связанных с пневмококковой инфекцией. Бактериемия может привести к смерти, особенно у детей (показатель летальности — 15-20%, риск крайне высок среди детей с ослабленным иммунитетом и менингитом) и у пожилых людей (в этой группе летальность составляет 30-40%).
Параназальный синусит
При поражении пневмококком может воспаляться слизистая оболочка околоносовых пазух. Воспаление может стать хроническим, и на его фоне могут развиваться абсцессы, тромбофлебит, тромбоз.
Пневмококковый сепсис
Опасное осложнение, при котором развивается заражение крови и есть риск тяжелого повреждения органов. Риск развития сепсиса особенно высок для детей в возрасте до 5 лет. Состояние может проявляться снижением температуры, слабостью и заторможенностью, рвотой, неспособностью принимать пищу. По данным ВОЗ, показатель смертности среди детей при развитии пневмококкового сепсиса может достигать 20%.
Симптомы
Течение пневмококковой инфекции может быть бессимптомным или легким. Болезнь становится опасной, если она вызывает воспаление легких, менингит, бактериемию или другие осложнения. Независимо от того, какими они будут, в начале болезни может появляться сильная лихорадка с ознобом, одышка и кашель, боль в груди. У пожилых людей симптомы могут быть менее выраженными, и поэтому им особенно важно контролировать самочувствие и вовремя обращаться к врачу.
Точные проявления пневмококковой инфекции зависят от того, какое именно заболевание развивается на ее фоне:
- Пневмония: температура повышается до 38-39°C, появляется слабость, озноб, возможны мышечные боли, боль в груди, одышка. Сопровождается влажным кашлем с отделением мокроты.
- Менингит: начинается с резкого повышения температуры до 40°C и постоянной головной боли (ощущения могут быть распирающими). Позже может появиться рвота, высокая чувствительность к свету, звукам, запахам и другим раздражителям. Изменяется психическое состояние: человек может казаться оглушенным, заторможенным, впадать в ступор, а затем в кому. У маленьких детей при бактериальном менингите возникает сильная раздражительность. Возможно появление судорог.
- Острый средний отит: при заболевании повышается температура тела, появляется боль в области уха, чувствительность к звуковым раздражителям становится более острой.
- Сепсис: при заражении крови повышается температура тела, появляются головные боли, слабость. Симптомы могут зависеть от того, какие именно органы поражены (сердце, легкие, кишечник, почки, головной мозг и другие). У маленьких детей сепсис может проявляться снижением температуры тела, сильно выраженной слабостью, отказом от еды и рвотой.
Диагностика
Основной способ диагностики пневмококковой инфекции — лабораторные исследования. Для анализа чаще берут кровь или спинномозговую жидкость. Возможно исследование мокроты, гнойного отделяемого, полученных с помощью пункций жидкостей при отите, синусите, отделяемого из ран, других биологических материалов. Пневмококк выявляют путем микроскопии, бактериологического посева, теста на специфические антитела, на наличие генетических фрагментов пневмококка. Возможно проведение тестов для определения чувствительности к антибиотикам.
Врач проведет осмотр и опрос, оценит симптомы. Он может назначить дополнительные обследования:
- При подозрении на бактериальный менингит. Если у ребенка младше 5 лет температура тела повышается до 38°C и есть хотя бы один менингиальный признак (нарушенное сознание, повышенный тонус и болезненность затылочных мышц), назначают анализ спинномозговой жидкости. Если она мутная или есть лейкоцитоз, диагноз подтверждают, выполняя посев или идентификацию пневмококка с помощью ПЦР-диагностики и лабораторных тестов.
- При подозрении на пневмонию. При появлении лихорадки, кашля, затруднения дыхания назначают рентгенографию или флюорографию, чтобы оценить состояние органов грудной клетки. Для подтверждения пневмококковой пневмонии проводят бактериологический посев крови или плевральной жидкости.
- При подозрении на сепсис. Заражение крови у взрослых может проявляться лихорадкой, ухудшением общего самочувствия, одышкой, снижением артериального давления, спутанностью сознания. У детей в возрасте до 5 лет сепсис проявляется снижением температуры, слабостью, рвотой, конвульсиями (наличие как минимум двух из этих признаков позволяет поставить диагноз). Для его повреждения выполняют бактериологический посев.
Лечение
Для лечения пневмококковой инфекции используется антибактериальная терапия. Ее дополняют симптоматическим лечением, которое зависит от появившихся из-за пневмококка заболеваний и их осложнений.
Важно! Пневмококк становится все более устойчивым к антибактериальной терапии. Это может делать его лечение неэффективным. Причина роста устойчивости к антибиотикам в их неправильном приеме, в использовании лекарств без назначения врача, в несоблюдении назначенной дозировки или продолжительности курса. Всего за 7 лет, в период с 2004 по 2011 год, устойчивость штаммов пневмококка к антибиотикам значительно выросла: к пенициллинам с 11 до 29%, к макролидам с 7 до 26%, к ко-тримоксазолу с 40,8 до 50%. Это ухудшает прогноз лечения для тех, у кого пневмококковая инфекция протекает в тяжелой форме.
Антибиотики назначают с учетом данных о резистентности к ним штаммов пневмококка, распространенных в конкретном регионе. Для антибактериальной терапии могут применяться бета-лактамные антибиотики, макролиды, тетрациклины, респираторные фторхинолоны. Предпочтительными являются бета-лактамные и макролидные антибиотики, но есть много распространенных по всему миру штаммов пневмококка, устойчивых к ним. Врач учитывает это, а также особенности течения болезни, назначая антибактериальную терапию.
Для симптоматического лечения могут использоваться:
- жаропонижающие,
- обезболивающие,
- нестероидные противовоспалительные,
- антигистаминные средства.
В случае развития бактериальной пневмонии врач может назначить муколитики — препараты, которые разжижают мокроту и упрощают ее выведение из легких при кашле. Также могут использоваться бронхолитические, кардиопротекторные, мочегонные препараты. Параллельно с антибиотиками врач назначит пробиотики для сохранения нормальной микрофлоры органов пищеварения.
В период лечения важно соблюдать постельный режим, пить больше жидкости, сбалансированно питаться. Лечение на дому возможно только при легком течении болезни. Если пневмококковая инфекция провоцирует тяжелое заболевание (тяжелую бактериальную пневмонию, менингит, бактериемию, сепсис и другие), необходима госпитализация. Она также рекомендована тем, кто находится в группе риска: детям в возрасте до 5 лет, пожилым людям, тем, у кого ослаблен иммунитет и людям с тяжелыми хроническими заболеваниями.
Профилактика
Главный способ профилактики пневмококковой инфекции — вакцинация (рис. 3). В России с 2014 года вакцинопрофилактика от пневмококка внесена в Национальный календарь прививок и проводится для детей в возрасте старше 2 месяцев. Иммунизация выполняется двумя вакцинами:
- Превенар-13. Защищает от заражения 13 наиболее опасными серотипами пневмококка, включая устойчивые к антибактериальной терапии. Иммунизация вакциной Преванар-13 проводится в 2 месяца с последующей ревакцинацией в 4,5 и в 15 месяцев. Вакцина может использоваться для детей в возрасте до 5 лет. Если первая прививка выполняется позже, чем в 2 месяца, схему вакцинации врач назначает индивидуально.
- Пневмо-23. Используется для вакцинации людей из групп риска: часто и подолгу болеющие дети старше 2 лет, взрослые старше 65 лет, люди с ослабленным иммунитетом, с тяжелыми хроническими болезнями.
Вакцина Пневмо-23 является полисахаридной. Это значит, что антитела вырабатываются в результате реакции на полисахариды, покрывающие пневмококк. Сама бактерия в составе вакцины отсутствует — ее имитируют полисахариды, являющиеся частью ее оболочки. Конъюгированная вакцина Превенар-13 для формирования иммунного ответа кроме полисахаридов использует белок-носитель, и это ускоряет реакцию, помогает дольше сохранять эффект иммунизации. Однако она защищает от меньшего числа серотипов возбудителя.
Важно! Детей чаще прививают конъюгированными вакцинами, они формируют более устойчивый иммунитет и защищают на более долгий срок. Взрослых вакцинируют полисахаридными вакцинами, ревакцинация взрослых против пневмококка проводится каждые 5 лет.
Для профилактики пневмококковой инфекции и ее осложнений также могут использоваться неспецифические меры: укрепление иммунитета, прием витаминов, ведение здорового образа жизни, исключение контактов с болеющими людьми.
 Рисунок 3. Профилактика пневмококка. Источник: МедПортал
Рисунок 3. Профилактика пневмококка. Источник: МедПортал
Заключение
Пневмококковая инфекция может быть опасной для маленьких детей, пожилых людей, людей с хроническими болезнями или сниженным иммунитетом. Чтобы не заразиться ею, важно проходить вакцинацию. Чтобы вылечить инфекцию без тяжелых последствий, необходимо вовремя обращаться к врачу и соблюдать его назначения, и, особенно, в отношении антибактериальной терапии.
Источники
- Larry M. Bush , MD. Pneumococcal Infections // MSD -2019
- Yaprivit. Пневмококковая инфекция.
- Всемирная организация здоровья. Стандарты организации эпиднадзора за управляемыми инфекциями. Пневмококковая инфекция. – 2018
Источник
