Подвижность нижнего легочного края при пневмонии

Различают
активную и пассивную подвижность нижнего
легочного края.
Активная
подвижность – это способность легочных
краев менять свое положение в зависимости
от фаз дыхания.
Пассивная
подвижность – это способность легочных
краев смещаться в зависимости от перемен
положения тела.
Под
величиной дыхательной подвижности
(экскурсии) легочного края подразумевается
расстояние между положениями края
легкого при максимально глубоком вдохе
и выдохе. Справа экскурсия нижнего края
легкого определяется по срединно-ключичной,
средней подмышечной и лопаточной, а
слева – по средней подмышечной и
лопаточной линиям.
Наибольшую
дыхательную подвижность нижний край
легкого имеет по средней подмышечной
линии. На этой линии в норме нижний край
легкого опускается вниз при глубоком
вдохе на 4 см от того положения, которое
он занимает при спокойном дыхании. При
глубоком вдохе он поднимается на 4 см.
Величина дыхательной экскурсии по этой
линии составляет 8 см.
На
уровне срединно-ключичной и лопаточной
линий дыхательная экскурсия равна 4-6
см.
Подвижность
нижнего края легких определяется
следующим образом. Вначале перкуторно
определяют нижнюю границу легких при
обычной глубине дыхания и ее отмечают.
Затем больному предлагают сделать
глубокий вдох и задержать дыхание. После
этого вновь определяют нижнюю границу
легкого и отмечают ее точкой. Далее
больной делает максимальный выдох и
задерживает дыхание. При этом проводят
перкуссию кверху до появления ясного
легочного звука. На границе – делают
третью отметку. Расстояние между второй
и третьей точкой и составляет величину
дыхательной экскурсии легочного края.
Уменьшение
подвижности нижнего края легкого
наблюдается при:
эмфиземе
легких;воспалительной
инфильтрации легких;наличии
большого количества жидкости в
плевральной полости;сращении
плевральных листков.
6. Вопросы для самоконтроля знаний.
Задания
для тестового контроля.
1.
Смещение книзу нижней границы обоих
легких наблюдается при:
1)
верхнедолевой пневмонии;
2)
эмфиземе легких;
3)
асците;
4)
гидротораксе справа;
5)
пневмотораксе слева.
2.
Смещение
границы нижнего
края
обоих легких кверху наблюдается при:
1)
увеличении печени;
2)
асците;
3)
верхнедолевой пневмонии;
4)
гидротораксе справа;
5)
пневмотораксе слева.
3.
Характеристиками
тупого перкуторного звука являются:
1)
громкий, продолжительный, низкий;
2)
тихий, короткий, высокий;
3)
тихий, короткий, низкий;
4)
тихий, продолжительный, высокий;
5)
громкий, продолжительный, высокий;
4.
Характеристиками
ясного легочного перкуторного звука
являются:
1)
громкий, продолжительный, низкий;
2)
тихий, короткий, высокий;
3)
тихий, короткий, низкий;
4)
тихий, продолжительный, высокий;
5)
громкий, продолжительный, высокий;
5.
У
здорового человека
тимпанический звук выявляется
над
областью:
1)
почек;
2)
печени;
3)
селезенки;
4)
легких;
5)
кишечника.
6.
Расширение полей Кренига наблюдается
при:
1)
гидротораксе;
2)
туберкулезе легких;
3)
эмфиземе легких;
4)
верхнедолевой пневмонии;
5)
нижнедолевой пневмонии.
7.
В патологических условиях притупленный
перкуторный звук над легкими не выявляется
при:
1)
эмфиземе легких;
2)
наличии жидкости в плевральной полости
3)
опухоли легкого;
4)
ателектазе;
5)
большом невскрывшемся абсцессе легкого.
8.
При перкуссии легких ” металлический
” звук выявляется при:
1)
гидротораксе;
2)
пневмонии;
3)
крупных гладкостенных кавернах;
4)
раке легкого;
5)
инфильтративном туберкулезе легких.
9.Притупленно-тимпанический
звук при перкуссии легких не выявляется
при:
в
начальной стадии и стадии разрешения
крупозной пневмонии;при
бронхопневмонии, когда участки
уплотнения легочной ткани чередуются
с участками, содержащими нормальное
количество воздуха;при
выпотном плеврите, в участке легкого
над экссудатом, где легочная ткань
маловоздушна из-за ее сдавления;эмфиземе
легких;при
частичном сдавлении легкого воздухом,
опухолью, высоко стоящей диафрагмой.
10.
Укажите главные
перкуторные
звуки:
1)
притупленно-тимпанический, тупой,коробочный
2)
притупленный, тупой, коробочный;
3)
ясный легочный, тупой, тимпанический;
4)
тимпанический, коробочный, ясный
легочной;
5)
коробочный, притуплено-тимпанический,
ясный легочный;
11.
Тимпанический перкуторный звук над
легкими
выявляется
при:
1)
выпотном плеврите;
2)
эмфиземе легких;
3)
опухоли плевры;
4)
большой каверне легких;
5)
пневмонии.
12.
Притупление
перкуторного звука над легкими характерно
для всего
указанного,
кроме:
1)
уменьшения воздушности легкого;
2)
ателектаза;
3)
эмфиземы легких;
4)
кровоизлияние в ткань легкого;
5)
инфильтративный туберкулез.
13.
Условием
возникновения
коробочного
перкуторного звука над легкими являются:
1)
воздух в плевральной полости;
2)
уплотнение легочной ткани;
3)
плевральный выпот;
4)
воздушная полость легкого, окруженная
уплотненной легочной тканью;
5)
повышение воздушности легких.
14.
У больного с бочкообразной грудной
клеткой над легкими определяется
следующий перкуторный звук:
1)
тимпанический;
2) притупленный;
3)
притупленно-тимпанический;
4) коробочный;
5) металлический.
15.
При эмфиземе легких определяется
следующий перкуторный звук:
1)
тупой;
2) тимпанический;
3)
коробочный;
4) притупленно-тимпанический;
5) звук треснувшего горшка.
Соседние файлы в папке Мет.студ.ЛФ 3 к.15-16
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Определение подвижности нижнего легочного края относится к топографической перкуссии грудной клетки.
Различают активную и пассивную подвижность нижнего легочного края. Активная подвижность — это способность легочных краев менять свое положение в зависимости от фаз дыхания. Пассивная подвижность легочных краев заключается в их способности смещаться в зависимости от перемены положения тела.
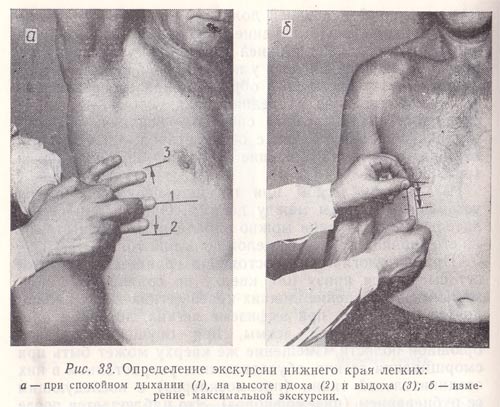
Рис. 33. Определение экскурсии нижнего края легких:
а — при спокойном дыхании (1), на высоте вдоха (2) и выдоха (3);
б — измерение максимальной экскурсии.
Обычно определяют подвижность только нижнего края легких (причем справа) по трем линиям — срединно-ключичной, средней подмышечной и лопаточной (слева—по двум последним). При определении активной подвижности нижнего легочного края вначале находят нижнюю границу легкого при нормальном дыхании и отмечают ее на коже дермографом. Затем исследуемому предлагают сделать максимальный вдох и на высоте его задержать дыхание, после чего приступают к перкутированию вниз от первоначально найденной границы легких до появления абсолютно тупого звука и делают вторую отметку по верхнему краю пальца-плессиметра, обращенному к ясному легочному звуку. Далее исследуемого просят сделать максимальный выдох, задержать дыхание и вновь определяют положение края легкого, перкутируя снизу вверх от первоначально найденной границы до появления ясного легочного звука; третью отметку делают по нижнему краю пальца-плессиметра (рис. 33, а). Подвижность нижнего легочного края на выдохе можно определить, перкутируя сверху вниз, т. е. от ясного легочного звука к тупому.
Расстояние между средней и нижней отметками (подвижность нижнего края на вдохе), а также между средней и верхней (подвижность нижнего края на выдохе) измеряют в сантиметрах. Подвижность нижнего легочного края по линиям срединно-ключичной (справа) и лопаточной в среднем составляет 2—3 см, по средним подмышечным линиям — 3—4 см как на вдохе, так и на выдохе.
Расстояние между крайними отметками (верхней и нижней) составляет максимальную (дыхательную) экскурсию нижнего края легкого (рис. 33, б). По срединно-ключичной (справа) и лопаточным линиям она составляет 4—6 см, по средним подмышечным 6—8 см. У женщин величина дыхательной экскурсии нижнего легочного края несколько меньше, чем у мужчин, поскольку диафрагма меньше участвует в акте дыхания.
Когда из-за тяжести состояния больной не может задерживать дыхание, определяют пассивную подвижность краев легких. При этом следует помнить, что при смене вертикального положения больного на горизонтальное (на спине) передний край печени смещается кзади. В результате в костно-диафрагмальном синусе создается отрицательное давление и нижний край легкого опускается на 1—2 см.
При эмфиземе легких, очагах уплотнения в области легочных краев и сморщивании их активная и пассивная подвижность краев легких частично или полностью отсутствует, что связано с изменением способности легочной ткани к расправлению и эластическому спадению. Это может быть при высоком стоянии диафрагмы (асцит, метеоризм, беременность), плевральных сращениях (спайках), при заполнении плеврального синуса экссудатом, транссудатом или кровью и вызывается не патологическими изменениями легочной ткани, а препятствием к ее расправлению при вдохе.
Источник
Инфекционное заболевание, которое отличается поражением легкого, образованием в нем отдельных воспалительных участков, — это очаговая пневмония. Она бывает первичной или вторичной, развивается у людей любого возраста и разного пола. Пневмония по-разному проявляется и способна вызывать серьезные осложнения.
Почему возникают очаги поражения легких
Чаще всего, как показывает медицинская статистика, очаговая пневмония возникает на фоне других хронических или тяжелых острых патологических процессов. Среди проблем, которые могут ее спровоцировать, следует назвать:
- бронхит;
- ОРЗ;
- инфаркт миокарда;
- инфекционные болезни — корь, скарлатина, менингит, коклюш;
- грипп;
- перитонит;
- гнойный отит;
- хламидиоз;
- злокачественные или доброкачественные новообразования;
- любые гнойные процессы;
- любые заболевания легких.
Доказанным фактом является то, что причиной воспалительного процесса легких становятся: сильный стресс, длительное нервное напряжение. Другими причинами очаговой пневмонии есть:
- травмы легочных тканей, полученные в результате попадания в дыхательные пути инородных предметов;
- переохлаждение;
- длительный контакт с ядовитыми, радиационными или токсичными веществами.

Переохлаждение влечет за собой очаговую пневмонию
Главные факторы заболевания
Врачи уверяют, что один негативный процесс не всегда вызывает воспаления легких. Развивается очаговая пневмония еще и благодаря дополнительным факторам воздействия. К таким относятся:
- неспособность иммунной системы оказать эффективное сопротивление бактериям и вирусам;
- гиповитаминоз или, наоборот, авитаминоз;
- длительное перегревание организма;
- курение;
- алкоголизм;
- нехватка физической активности человека;
- хирургические вмешательства (совершенно неважно, какой именно системы касаются перенесенные манипуляции);
- некачественное питание;
- хроническое недосыпание;
- длительное физическое или нервное истощение;
- метеорический фактор — когда часто колеблется влажность или температурный режим.
Возбудители болезни
Воспалительные очаги иногда возникают и в результате прямого воздействия патогенных микроорганизмов на слизистую оболочку легких. Это первичная очаговая пневмония легких. В 70–80% случаев возбудителями воспаления выступают разного вида пневмококки. Болезнь, вызванная ими, проявляется в постоянной гипертермии, кашле с обильными выделениями мокроты. Среди других болезнетворных агентов врачи называют:
- стрептококки;
- стафилококки;
- аденовирусы;
- микроскопические грибки;
- менингококки — приводят к особенно быстрому развитию очаговой пневмонии легкого, отличаются особо опасными симптомами;
- кишечная палочка — случается у людей разного возраста, развивается при несоблюдении правил гигиены или употреблением некачественной пищи;
- палочка Фридлендера — в большей степени касается лиц старше 35-ти лет, которые к тому же плохо питаются или злоупотребляют спиртным;
- респираторно-синцитиальные вирусы — способствуют носовым кровотечениям, иногда желудочным или легочным кровотечениями;
- микроплазмы — вызывают атипичные пневмонии легких, что сопровождаются респираторными и катаральными проявлениями, интоксикацией;
- ротавирусы — диагностируются в основном в возрасте от 6-ти месяцев до 2-х лет, взрослый организм сравнительно быстро борется с ними.
Стрептококки и стафилококки
Стрептококки становятся причиной появления воспалительных очагов, но не влияют на появление септической инфекции легких или плеврита, проявляются в виде сильной потливости, озноба.
Стафилококки вызывают особенно опасную разновидность очаговой пневмонии, которая часто сопровождается:
- кровохарканьем;
- спутанным мышлением;
- может переходить в сепсис, перикардит.
Аденовирусы — поражают человеческий организм во время сезонных вирусных заболеваниях, когда на улице высокая влажность, воспаление этого типа отличается выраженной интоксикацией, постоянным сухим кашлем.
Заболевание, вызванное микроскопическими грибками, трудно диагностируется и относится к особо сложным, сопровождается кровохарканьем, миалгией.
Особенности проявления
Начало болезни бывает разным:
- острым;
- манифестирующим;
- постепенным (планомерным).
На поражение бронхов указывают следующие признаки:

Лихорадка при очаговой пневмонии
- болевые ощущения в голове;
- общая болезненность;
- повышенное потоотделение;
- лихорадка;
- дышать и кашлять также больно.
Температура тела зависит от возраста и здоровья человека. Так, у молодых и сильных личностей температура резко поднимается до 39оС, а вот у стариков или, вообще, слабых людей отметка термометра держится на уровне субфебрильной температуры.
Кашель имеет сухой характер, реже — влажный. Вместе с выделением мокроты иногда замечаться гной, примеси крови.
 Отдельными симптомами очаговой пневмонии легкого, на которые пульмонологи всегда обращают внимание, есть: сердечный ритм и наличие одышки. Первый при очаговой пневмонии указывает на тахикардию: до 110 ударов всего за 60 секунд.
Отдельными симптомами очаговой пневмонии легкого, на которые пульмонологи всегда обращают внимание, есть: сердечный ритм и наличие одышки. Первый при очаговой пневмонии указывает на тахикардию: до 110 ударов всего за 60 секунд.
Одышка становится следствием чрезмерного накопления экссудата в альвеолах. Такое положение приводит к нарушению обмена кислорода и углекислого газа во всех сосудах. Диспное (одышка) сопровождается дополнительными признаками очагового поражения легкого: артериальной гипертензией, раздражительностью, жестким дыханием.
В более сложных и запущенных случаях наблюдается цианоз носогубной складки.
Яркие проявления имеет заболевание в детском возрасте. Почти всегда есть такие симптомы:
- особенно высокая температура — до 40–41°С;
- выраженная апатия;
- посинение носогубной части;
- межреберные участки кожи втянуты внутрь (специфический симптом);
- тошнота.
Высокая температура у детей при очаговой пневмонии
Стадии и формы пневмонии очаговой
По типу воспаление могут диагностироваться следующие формы:
- аспирационная;
- застойная очаговая.
Аспирационная пневмония легкого становится следствием травмирования дыхательных путей посторонним предметом или сильного опьянения, негативного воздействия на организм токсинов;
Застойная очаговая случается у тяжелобольных, которые фактически прикованы к постели, редко встают. Такое часто имеет место на фоне запущенного сахарного диабета, травм позвоночника или головы, инсультов, сердечных патологий.
Очаговая пневмония бывает бактериальной, вирусной или вирусно-бактериальной.
Определяя место поражения легких, врачи диагностируют:
- правостороннюю очаговую пневмонию;
- левостороннюю;
- двустороннюю;
- нижнедолевую;
- верхнедолевую.
Правосторонняя очаговая пневмония — частично объясняется анатомическим строением человека: правое легкое несколько шире, чем левая часть.
Классификация пневмонии по степени тяжести протекания
В зависимости от течения заболевания могут диагностировать 3 степени тяжести болезни.
- легкая;
- среднетяжелая;
- тяжелая.
Легкая лобулярная пневмония. Симптомы слабо выражены или, вообще, отсутствуют. На этом этапе заболевание редко диагностируется правильно, часто путается с обычной простудой.
Среднетяжелая. Появляется признаками, позволяющими заподозрить проблемы с легкими.
Тяжелая. Отличается ярко выраженными симптомами, общим плохим самочувствием больного, иногда опасными для жизни симптомами — обморок, длительная гипертермия, легочное кровотечение.
Медики классифицируют воспаление легких, учитывая условия протекания болезни и особенности оказания медицинской помощи:
- домашняя — когда больной имеет возможность проходить курс лечения амбулаторно;
- нозокомиальная — требует лечения под наблюдением медицинского персонала;
- очаговая — должна лечиться в стационаре, требует оказания медицинской помощи.
Развиваясь, болезнь проходит 3 стадии.
- Прилив. Длится всего лишь 2–3 суток. Начинают возникать первые признаки.
- Опеченение. Длится с 4-го по 7-й день. Легкие начинают местами менять свой цвет.
- Выздоровление. Длится с 8-го дня и до полного восстановления организма.
Как обнаружить заболевание
Если симптомы воспаления легких заставили больного обратиться к специалисту, то обязательно выполняется опрос и физический осмотр. Доктору важно знать, какие факторы вызвали заболевание, ведь от этого напрямую зависит метод лечения очаговой пневмонии.
Физический осмотр предусматривает прослушивание дыхания с помощью стетоскопа, измерение пульса, температуры, осмотр кожных покровов, глазных яблок.
Обязательно больной должен сдавать анализ крови. Как правило, в нем выявлено:
- диспротеинемию — то есть нарушение нормального соотношения белков в крови;
- отклонения от нормы СОЭ;
- лейкоцитоз;
- нарушение нормального соотношения фибриногена и кислот.
Для выявления возбудителя проводится лабораторное исследование мокроты из легкого. В особо сложных случаях имеет место анализ газов в артериальной крови.
Инструментальными методами, которые помогут установить точный диагноз пневмонии, являются:
- рентгенография грудины;
- КТ;
- МРТ;
- фибробронхоскопия.

Специфика лечения
Основным методом борьбы с болезнью до сих пор остается медикаментозная терапия. Никогда лечение очаговой пневмонии легкого не обходится без антибактериальной терапии. Свою эффективность доказали такие антибиотики, как:
- цефалоспорины — Аксетилом, Цефоперазон, Цефепим, Клафоран;
- макролиды — используется чаще Фромилид, Клацид и другие;
- полусинтетические пенициллины — Ампиокс, Тазоцин, Амоксициллин и другие;
- карбапенемы — Циластатин, Имипенем т. д.;
- фторхинолоны — Авелокс, Таваник, Левофлоксацин.
Также больному выписываются следующие препараты:
- противовоспалительные;
- кортикостероиды;
- муколитические;
- дезинтоксикационные;
- бронхолитики;
- средства для разжижения жидкости в бронхах;
- иммуномодуляторы;
- жаропонижающие;
- витаминные комплексы.
Побороть воспалительные очаги можно и с помощью некоторых физиотерапевтических процедур, в частности, благодаря:
- УВЧ;
- электрофорезу;
- ДМВ-терапии.

Особенно полезным для продуктивного откашливания и отхождения мокроты является лечебный массаж. В сложных случаях выполняется хирургическое вмешательство. После консультации с врачом для лечения легких могут использоваться некоторые методы народной медицины, например, ингаляции либо чаи.
Возможные осложнения
Игнорирование симптомов очаговой пневмонии и несвоевременная антибактериальная терапия способствуют появлению особенно опасных для здоровья, а иногда и жизни человека, осложнений. Есть риск возникновения над поверхностью легких абсцессов, которые приводят к гангрене органа.
Другими последствиями запущенной очаговой пневмонии могут стать:
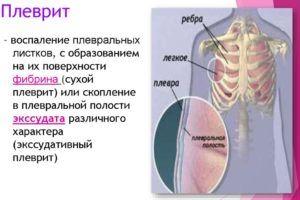
Осложнением очаговой пневмонии является плеврит
- эмпиема плевры;
- сепсис;
- миокардит;
- сердечная либо дыхательная недостаточность;
- легочные кровоизлияния;
- амилоидоз;
- анемия;
- менингоэнцефалит;
- плеврит;
- токсический шок.
Как уберечься
Очаговая пневмония легких не возникнет, если избегать всех основных причин заболевания. Нужно своевременно лечить не только негативные процессы в дыхательной системе, но и в организме в целом. Никак нельзя допускать появления хронических форм.
Обязательно нужно:

Проводить больше времени на свежем воздухе для профилактики пневмонии
- всячески способствовать улучшению иммунных способностей;
- правильно питаться;
- избегать переутомления и переохлаждения;
- больше времени проводить на свежем воздухе и заниматься физкультурой;
- заниматься гимнастикой;
- исключать токсичные и радиационные поражения;
- следить за жильем: проветривать и убирать его.
Очаговая пневмония легких — это не та болезнь, которая способна пройти самостоятельно. Не стоит полагаться только на народную медицину, заниматься самолечением или использовать препараты без надлежащего предварительного обследования.
Видео по теме: Очаговые образования в легких
Источник
