Пневмония жидкость в легких у ребенка

В плевральном районе жидкость может скапливаться только при развитии патологических состояний. Провоцирует ее накопление в легких чрезмерная сосудистая проницаемость наряду с выраженной сердечной недостаточностью, циррозом печени и так далее. Проницаемость плевральной сосудистой системы ведет к накоплению транссудата, а воспалительные процессы к формированию экссудата.
Причины
Данное отклонение вызывают следующие факторы:
- Присутствие воспалительных заболеваний разной этиологии в зависимости от характера течения.
- Возникновение проблем сердечной и сосудистой системы, к примеру, аритмия наряду с пороками сердца, что приводит к легочной недостаточности.
- Получение травм легких и грудной клетки.
- Развитие инфекционных и воспалительных заболеваний мозга.
- Влияние злокачественных образований, вне зависимости от района локализации.
- Пневмотракс, когда скапливаются газы в районе, окружающем легкие.
Действие на организм токсических соединений также может провоцировать накопление жидкости в легких при пневмонии, в особенности в случаях, когда отравляющий компонент контактирует с организмом продолжительное время. Скопление жидкости в легких провоцирует дыхательную прогрессирующую недостаточность.
Симптоматика
Первыми признаками при проявлении жидкости в легких при пневмонии выступают развитие одышки наряду с возникновением слабости и усталости, что наваливается на больного внезапно. При этом возникновение одышки никак не зависит, выполняет ли больной определенные действия, или пребывает в состоянии покоя. Симптоматика заболевания легких напрямую зависит от количества скопившейся жидкости и от того, сопровождается ли данное состояние отеком.

В случае утяжеления общего состояния, как правило, возникает кашель, поначалу надсадный и глубокий, потом начинает продуцироваться мокрота, отличающаяся слизистым характером, в грудной клетке ощущается боль, которая усиливается на вдохе. Кожа быстро бледнеет. В моменты появления одышки можно заметить побледнение покровов лица с выраженным цианозом.
У больного с жидкостью в легких при пневмонии возникают приступы головокружения, помимо прочего, дыхание учащается, периодически может возникать расстройство сознания, увеличивается температура и пациента начинает лихорадить. Могут выявляться нервные расстройства, такой человек беспричинно раздражается на обстоятельства. В особенности часто приступ одышки с чувством нехватки воздуха возникает в утренние часы. Также провоцировать удушье может стресс, переохлаждение, учащение сердцебиения, а, кроме того, курение.
Жидкость в легких при пневмонии у ребенка
Хорошо известно, что маленькие дети подвержены пневмонии намного чаще, чем взрослые. У этого факта имеется несколько причин. Прежде всего, у малышей довольно слабый иммунитет в сравнении со взрослыми. А вторая причина кроется в том, что органы дыхания у детей не столь развиты. Кроме этого, узость дыхательных каналов у них обуславливает застой слизи, затрудняя ее выведение.
Также у грудных деток обычно осуществляется дыхание с помощью движений диафрагмы, на что оказывает влияние состояние пищеварительной системы. Нарушение работы, выражающееся, к примеру, во вздутии, немедленно отражается и на состоянии легких, так как в них возникает застойное явление, приводящее к повышению объема болезнетворных микроскопических организмов. У грудничков слабая дыхательная мускулатура, не позволяющая им откашливать мокроту эффективно.
В случае резко наступившего ухудшения у детей при скоплении жидкости в легких при пневмонии температура повышается до высоких цифр. При наличии гнойного процесса она может быть высокой и сопровождаться ознобами. У ослабленных деток температура лишь незначительно повышается.
Выраженная боль в груди во время дыхания заставляет ребенка щадить сторону поражения. При этом половина грудной клетки почти не принимает участия в дыхании. Дыхание обычно поверхностное, а вместе с тем учащенное и стонущее. Глубокие вдохи при наличии в легких жидкости усиливают боль.
Усиливается одышка. На фоне этого частота дыхания достигает восьмидесяти раз в минуту. Кожный покров приобретает синюшный оттенок. Усиливается болезненный мучительный кашель. Чувство недостаточности воздуха вызывает беспокойство. Дети отказываются от еды. При воспалении нижней доли легкого могут присутствовать выраженные болевые ощущения в животе.
Диагностика
Опытные врачи могут определить очаг воспаления с помощью прослушивания хрипов и шумов в легких и простукивания груди. Также для распознавания заболевания используют и прочие диагностические признаки в виде дыхательной недостаточности, характера гипертермии, поражения верхних дыхательных каналов и так далее.
Однако, чтобы однозначно выставить диагноз и определить положение очага недуга в большинстве ситуаций требуется рентгенография. На рентгеновских снимках прекрасно видна степень поражения легких и район распространения патологических процессов. Именно такой признак выступает наиболее важным в процессе диагностики.
Но, тем не менее, рентген не всегда дает возможность определять возбудителя заболевания. А ведь именно от этой информации зависит во многом стратегия лечения. Для этих целей используют бактериологические анализы. Правда, далеко не всегда врачам удается определить возбудителя однозначно, так как в мокроте может содержаться несколько потенциальных патогенных микроскопических организмов.
Лечение пневмонии с жидкостью в легких
В целях устранения жидкостного накопления проводится специальная процедура под названием “плевродез”. В легкие между плевральными слоями пациенту вводят специальный тальк, который препятствует слипанию тканей, предотвращая скапливание жидкости. Процедура, как правило, помогает в 70 % случаев. В рамках улучшения состояния остальных пациентов может понадобиться и хирургическое вмешательство, а именно плеврэктомия. На фоне этого часть плевры во время операции удаляют.

Когда отек возникает спонтанно, а состояние в свою очередь резко ухудшается, пациента требуется срочно госпитализировать. Восстановление больного включает в себя ввод препаратов, которые снимают воспалительный процесс, и производится откачивание жидкости из легких. При пневмонии незначительные отеки, не увеличивающиеся и не вызывающие цианоза ткани и приступов удушья, разрешается снимать дома. Контроль доктора и периодические визиты в целях наблюдения крайне необходимы.
Как откачивают жидкость из легких при пневмонии?
Для этого используют “Новокаин”, раствор йода, этиловый спирт. Пациента сажают на стул, при этом он должен опереться на стол и наклониться вперед. На основе УЗИ и рентгена грудной клетки в двух проекциях врачом находится необходимое место. Как выкачивают жидкость из легких при пневмонии, важно выяснить заранее.
Производят прокол по верхнему краю легкого, затем с помощью шприца производят откачку накопившейся жидкости. Если выделяется гнойный экссудат, то рекомендуется промывание полости плевры.
Меры профилактики
Как предотвратить образование жидкости в легких после пневмонии?
В том случае, если в легких уже фиксировалось скопление жидкости, то исключать повторение подобного состояния, к сожалению, невозможно. Для понижения рисков страдающие заболеваниями сердечно-сосудистой системы или недостаточностью почек должны обязательно время от времени проходить обследование, выполняя все назначения врача. Аллергикам требуется при себе иметь антигистаминные средства, отличающиеся быстрым действием, нужно стараться себя оградить от контакта с аллергенами.
Соблюдение постельного режима
В случае возникновения воспалительных и инфекционных заболеваний дыхательных органов нужно стараться обязательно соблюдать постельный режим, ограничивая нагрузки и начиная интенсивные терапевтические мероприятия. В случае работы в условиях, где в составе воздуха присутствуют токсические вещества наряду с частицами пыли или в помещении повышенная влажность, требуется пользоваться респиратором.

Важно отказаться от курения, так как частота накопления жидкости в легких у курящих в сравнении с некурящими людьми при пневмонии, удвоена. Стоит отметить, что заболевания системы дыхания возникают у 80 % курильщиков.
Небольшое скопление экссудата
С небольшим скоплением экссудата организм вполне способен самостоятельно справиться. Большой объем экссудата способен вызвать отек легких, провоцируя в организме нарушение газообмена, и приводя к кислородному голоданию мозга. Подобное состояние может провоцировать тяжелое вегетативное расстройство с поражениями нервной системы. Быстро развивающиеся отеки легких нередко заканчиваются летально.
Последствия
Запущенный процесс может иметь тяжелые последствия при жидкости в легких и пневмонии:
- Появление спаек плевры.
- Возникновение бронхоплевральных свищей.
- Наличие нарушения кровообращения по причине сдавливания сосудов.
В процессе усугубления патологии под давлением жидкости, вены и даже сердце могут смещаться в противоположную сторону, что ведет к росту внутригрудного давления, а вместе с тем и к нарушению кровяного притока к главному органу. На фоне этого недопущение легочной сердечной недостаточности является центральной задачей всех терапевтических мероприятий.
В случае обнаружения смещения больному назначают экстренный плевроцентез. Крайне опасным осложнением считается эмпиема, при которой формируется карман с гноем, что, в конечном счете, приводит к рубцеванию и замуровыванию легкого. Прорыв экссудата в легочную ткань угрожает летальным исходом. Возможен также амилоидоз паренхиматозных органов.
На фоне сдавливания сосудов нарушается вентиляция тканей. Учитывая иммунные нарушения, это создает благоприятную среду для дальнейшего распространения вирусов и бактерий.
Заключение
Последствия патологии и шансы на выздоровление зависят от оперативности принятых мер. Если жидкость вовремя удаляют и назначают адекватное лечение, тогда угроза для жизни пациента отсутствует. Однако больные нуждаются в регулярном наблюдении для того, чтобы вовремя диагностировать рецидивы при их появлении.
Источник
Жидкость в легких при пневмонии является одним из самых распространенных осложнений. Воспаление легких – одно из самых грозных заболеваний, так как достаточно тяжело протекает, а также приводит к различным осложнениям.
Причины
Сначала следует разобраться в том, почему же происходит образование жидкости в легких. Пневмония – это воспалительный процесс, протекающий в легочной ткани. Во время заболевания под воздействием микроорганизмов происходит нарушение протекания всех обменных процессов, а также лифмо- и плазмооттока от клеток легких.
В результате изменяется естественная проницаемость клеток, что приводит к их уплотнению и развитию типичного воспалительного процесса, то есть развивается классическое воспаление легких. При адекватном лечении удается достигнуть восстановления гомеостаза и улучшения кровотока в ткани легких, элиминации вызвавшего заболевание микроорганизма.
Однако, как часто наблюдается, если не было проведено качественное и правильное лечение, возможно развитие различных осложнений, к которым относится образование различных выпотов.
Жидкость в легких может образовываться в двух случаях: на фоне протекающего воспалительного процесса или же после его лечения.
Достаточно легко протекает образование жидкости на фоне развивающейся пневмонии – парапневмонический выпот. Обычно его развитие протекает на фоне активности стафилококка или стрептококка и не приводит к образованию достаточно большого количества жидкости. Жидкость может иметь преимущественно серозный характер и чаще всего рассасывается еще до полного выздоровления. Легочную ткань она не затрагивает, так как не выходит за пределы плевральных карманов. Чаще всего после подобного выпота развиваются спайки плевральных карманов.
Жидкость в легких после лечения воспалительного процесса (метапневмонический плеврит) протекает тяжелее. Развитие патологии обусловлено попаданием вызвавших пневмонию микроорганизмов в плевральную полость.
Тяжелой формой развития легочного выпота является отек легких. Данное состояние при неоказании квалифицированной врачебной помощи может привести к тяжелым последствиям, вплоть до летального исхода.
Основные причины, провоцирующие их развитие, – тяжелое течение заболевания, хронические болезни сердечно-сосудистой и мочевыделительной системы, вредные привычки и слабость защитных и метаболических систем организма.
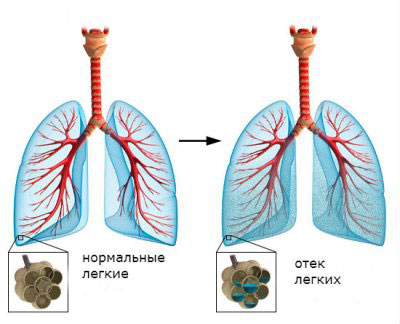
Симптомы
Как же проявляется наличие жидкости в легких? Вода в легких может проявлять себя по-разному. Если это плевральный выпот, то его клинические проявления зависят от того, какое количество жидкости вышло в полость плевры. Малое количество жидкости может протекать бесследно, так как со временем происходит ее рассасывание.
Если жидкости много, может ухудшаться функция внешнего дыхания. Происходит смещение органов средостения, сдавливание легких, что провоцирует развитие одышки, цианоза.
Вода в легких может провоцировать развитие отека сердечной сумки, приводя к сердечной недостаточности. Если наблюдается развитие отека легких, то клиника значительно меняется. В первую очередь пациента беспокоит затруднение дыхания, падение артериального давления, тахикардия. Развивается интенсивный кашель, сопровождающийся чувством боли в грудной клетке. Возможно отделение большого количества мокроты и слизи.
Грозным симптомом является удушье, вызванное массивным пропитыванием легочной ткани.
Диагностика
Как же диагностируется наличие жидкости в легких? Заподозрить наличие жидкости можно во время проведения объективного обследования и инструментальной диагностики.
Воспаление легких, как упоминалось выше, диагностируется на основании наличия зоны затемнения или усиления легочного рисунка в легочной ткани. Жидкость в легких, в отличие от воспаления, на снимке выглядит, как массивное затемнение с горизонтальным уровнем жидкости, что является характерным признаком заболевания. Кроме того, характерным рентгенологическим признаком является смещение органов средостения в противоположную от выпота сторону.
При объективном обследовании у пациента выслушиваются влажные хрипы (при отеке легких) по всей поверхности органа. При перкуссии удается определить притупление, соответствующее зоне выпота.

Лечение
Каким же образом проводится лечение жидкостного выпота? Тактика лечения зависит от того, куда проникает жидкость и в каком количестве. В первую очередь проводится адекватное лечение воспаления, так как именно оно является условием развития выпота.
Если жидкости мало и она локализуется в плевральных синусах (на снимке ее приблизительное количество оценивается меньше чем 50 мл), то специфическое лечение не проводят, так как она может самостоятельно резорбироваться.
Если же количество значительно превышает 50 мл, необходимо провести плевральную пункцию. Проводят прокол на уровне 7-8 межреберья по среднеключичной линии и шприцем откачивают практически всю воду.
Если же наблюдается легочное пропитывание, то в данном случае необходимо провести комплекс экстренных мероприятий. Для уменьшения количества жидкости в легочной ткани необходимо дать пациенту сильные мочегонные средства. Для этой цели прекрасно подходит Фуросемид, введенный внутривенно.
Далее необходимо обеспечить ингаляцию кислорода, пропущенного через раствор этилового спирта. Она позволяет уменьшить пенообразование в легких и улучшить функцию внешнего дыхания, обеспечив достаточное снабжение крови кислородом.
В некоторых случаях для подавления активности дыхательного центра используют раствор Морфина, однако его применение должно проводиться под тщательным контролем состояния дыхания и с соблюдением необходимой дозы.
Все мероприятия необходимо проводить на догоспитальном этапе с целью сохранения жизни пациента.
Профилактика
Появление жидкости в легких и прилежащих полостях довольно опасно и может привести к смерти пациента.
Для того чтобы не дать им развиться, необходимо выполнять некоторые обязательные мероприятия:
- В первую очередь, учитывая, что первопричиной выпота является пневмония, необходимо ее адекватное лечение в наиболее эффективных дозах. Уменьшение рекомендуемой дозы несет за собой риск развития рецидива заболевания и различных осложнений.
- Как показывает практика, появление жидкости в легких чаще наблюдается у лиц, злоупотребляющих курением. Именно поэтому для профилактики жидкостного пропитывания и пневмонии рекомендуется отказаться от пагубной привычки.
- Довольно часто накопление жидкости в легких и прилежащих полостях после перенесенной пневмонии может развиваться из-за заболеваний других органов (в частности, сердца и почек). Именно поэтому для профилактики отека следует своевременно диагностировать и лечить заболевания сопутствующих систем организма.
- Иммунотерапия. Для того чтобы предотвратить пневмонию – главный провоцирующий фактор постпневмонийного отека легких, необходимо постоянно стимулировать свой организм и иммунную систему.
Развитие жидкости в легких очень опасно. Необходимо выполнять меры по ее профилактике, ведь проще предотвратить развитие процесса, чем после проводить его лечение и подвергать свое здоровье риску.
Источник
Пневмония у детей — острый инфекционно-воспалительный процесс различной этиологии. Механизмы развития заболевания связаны с преимущественным поражением респираторных отделов легких.
Респираторными отделами легких являются анатомические структуры, расположенные за терминальными бронхами, — респираторные, альвеолярные ходы и альвеолы. Заболеваемость пневмонией у детей на первом году жизни составляет 15-20 на 1 000 детей, от 1 года до 3 лет — 5-6 на 1000 детей.Предрасполагающими факторами у детей могут быть следующие заболевания: перинатальная патология аспирации, гипотрофия, врожденный порок сердца с недостаточностью кровообращения, иммунодефицитные состояния.
У более старших детей предрасполагающими факторами являются очаги хронической инфекции, пассивное и активное курение, переохлаждение организма.
По этиологии острые пневмонии подразделяют на:
- бактериальные;
- вирусные;
- микоплазменные;
- риккетсиозные;
- грибковые;
- аллергические;
- пневмонии, возникающие при инвазиях гельминтами;
- пневмонии, возникающие при воздействии физических и химических факторов.
Различают семь форм бактериальной пневмонии:
- пневмококковая;
- фридлендеровская;
- синегнойная;
- гемофильная;
- стрептококковая;
- стафилококковая;
- группа пневмоний, вызванных протеем и кишечной палочкой.
Из вирусных пневмоний чаще всего встречаются:
- гриппозная пневмония;
- аденовирусная пневмония;
- парагриппозная пневмония;
- респираторно-синтициальная пневмония.
В соответствии с причинами и механизмами возникновения различают первичные и вторичные пневмонии. Последние возникают на фоне обострений хронических заболеваний бронхо-легочной системы и других соматических заболеваний ребенка.
Для возникновения пневмонии у ребенка, кроме бактериальных или вирусных агентов, необходим определенный комплекс факторов:
- попадание слизи в легкие из верхних дыхательных путей — аэрогенный путь;
- попадание микроорганизма в бронхи;
- разрушение защитных механизмов дыхательных путей;
- гематогенный, лимфогенный пути распространения инфекции.
При возникновении пневмонии у детей нарушаются вентиляция легких и газообмен, снижается питание миокарда желудочков. По протяженности поражения пневмонии могут быть сегментарными, долевыми, тотальными, одно- и двусторонними. В механизме развития пневмонии большую роль играет гипоксия с гиперкапнией, развивающиеся в результате нарушения как внешнего, легочного, так и тканевого дыхания.
Клинические симптомы пневмонии зависят от вида пневмонии, величины и распространенности процесса. При очаговой пневмонии (бронхопневмонии) процесс идет остро или подостро и развивается на 5-7-й день острого респираторного заболевания в виде его второй волны.
Характерными являются следующие симптомы:
- повышение температуры;
- слабость;
- головная боль;
- боль в груди или под лопатками;
- кашель;
- усиление интоксикации.
Над зоной поражения отмечается укорочение перкуторного звука, при аускультации — бронхофония, ослабленное дыхание, иногда крепитация. Рентгенологически определяется усиление легочного рисунка между очагами воспаления и корнями легкого. В анализе крови определяется нейтрофильный лейкоцитоз со сдвигом влево, повышение СОЭ.
Сегментарная пневмония
В случае гематогенного пути распространения поражаются один или несколько сегментов легкого. Обычно чаще поражаются правые сегменты. Сегментарная пневмония начинается остро с повышения температуры, обычно выражены симптомы интоксикации, появляются боли в области грудной клетки, иногда — в животе, кашель — редкий. Появляются симптомы дыхательной недостаточности, объективные данные выражены слабо. Вторичная сегментарная пневмония развивается на фоне протекающей респираторной инфекции, при этом симптомы интоксикации выражены слабо. Сегментарная пневмония рентгенологически проявляется в отдельных очагах, которые сливаются, а затем захватывают целый сегмент.
Крупозная пневмония
Воспалительный процесс захватывает долю легкого или его часть и плевру. Встречается редко. Часто вызывается пневмококком. Начало острое. Заболевание начинается с головокружения, ухудшения самочувствия, резкой головной боли. Отмечается температура до 40-41 °С, часто больные жалуются на озноб. Кашель в первые три дня редкий, сухой, затем — с выделением ржавой мокроты. Быстро появляются цианоз, одышка. Часто у детей появляется абдоминальный синдром, проявляющийся болями в области пупка, метеоризмом, рвотой. Различают четыре стадии в течении крупозной пневмонии.
При первой стадии — стадии прилива, — определяется укорочение перкуторного звука с тимпаническим оттенком, ослабленное дыхание, периодически прослушивается крепитация. Во второй стадии развивается гиперемия лица, часто — на стороне поражения, тяжелое состояние. На стороне поражения определяются укорочение перкуторного звука, бронхиальное дыхание, бронхофония. Хрипы не прослушиваются. Третья стадия развивается на 4-7-й день — усиливается кашель, температура падает, часто критически. Перкуторный звук принимает тимпанический оттенок, появляется крепитация.
В четвертой стадии — стадии разрешения, — снижается температура, появляется частый кашель, появляются обильные разнокалиберные хрипы. На рентгенограммах также определяется стадийность процесса: в первой стадии — усиление сосудистого рисунка, ограничение подвижности диафрагмы; во второй стадии появляются плотные тени, соответствующие долям с вовлечением корня и плевры; в третьей и четвертой стадиях инфильтрация исчезает постепенно.
При крупозной пневмонии отмечается резкий нейтрофильный лейкоцитоз со сдвигом влево, ускорение СОЭ. Атипично протекает крупозная пневмония у детей раннего возраста. Обычно нечетко выражены основные симптомы заболевания. Под влиянием антибактериальной терапии укорачиваются стадии воспалительного процесса. В случае нерациональной терапии возникает затяжное течение заболевания.
Интерстициальная пневмония
Интерстициальная пневмония возникает при вирусной, микоплазменной, пневмоцистной, грибковой и стафилококковой инфекциях. Чаще эта пневмония регистрируется у недоношенных и новорожденных детей, а также на фоне дистрофии, иммунодефицитных состояний у детей. Заболевание может сопровождаться выраженной интоксикацией, возможно падение артериального давления, кроме этого, часто отмечаются изменения со стороны центральной нервной системы, а также желудочно-кишечного тракта. Отмечается изнурительный кашель со скудной пенистой мокротой. При интерстициальной пневмонии отмечается вздутие грудной клетки. Перкуторно — тимпанит. Прослушиваются единичные крепитирующие и сухие хрипы на фоне ослабленного дыхания. Рентгенологически выявляются эмфизема, перебронхиальная инфильтрация, ячеистость интерстициально-сосудистого рисунка. Со стороны крови выявляется лейкоцитоз, повышение СОЭ.
Диагностика пневмонии
Диагностика проводится на основании клинико-рентгенологических данных.
Клиническими симптомами являются:
- температурная реакция;
- признаки дыхательной недостаточности: одышка, цианоз, участие в дыхании вспомогательной мускулатуры;
- стойкие аускультативные и перкуторные отклонения со стороны легких;
- рентгенологически — очаговые, сегментарные, лобарные инфильтративные тени;
- со стороны крови: лейкоцитоз, нейтрофилез, повышение СОЭ;
- эффект от проводимой этиологической терапии.
Течение пневмоний у детей зависит от этиологии, возраста и наличия различных сопутствующих заболеваний. Особенно тяжело протекают пневмонии, вызванные госпитальными штаммами золотистого стафилококка или грамотрицательными бактериями. Течение пневмоний в этих случаях характеризуется ранним абсцедированием, быстрым прорывом воспалительного очага в плевру и возникновением пиопневмоторакса с бурным течением заболевания.
В периоде новорожденности пневмония имеет серьезный прогноз. Различают приобретенные и внутриутробные пневмонии новорожденных. Внутриутробные пневмонии возникают в результате инфицирования плода во время беременности или аспирации инфицированными околоплодными водами, при этом аспирация может быть как внутриутробной, так и интранатальной. У новорожденных пневмонии часто сопровождаются ателектазами, а также деструкцией легочной ткани.
Важную роль в развитии пневмонии могут играть предрасположенность к аллергическому воздействию внешних факторов и возникновение катарального воспаления слизистых оболочек. При данных пневмониях характерным является присоединение астматического синдрома. Течение пневмонии в этих случаях принимает рецидивирующий характер. У детей, страдающих рахитом, пневмония развивается чаще и имеет затяжное течение. У детей с гипотрофией возникает чаще в связи со значительным снижением иммунитета, отмечается слабая выраженность симптомов пневмонии.
Лечение пневмонии у детей
В случае среднетяжелых и тяжелых форм дети подлежат стационарному лечению. Дети первого года жизни — при любых формах.
Лечение пневмоний проводится комплексно и состоит в:
- применении этиотропных средств;
- оксигенотерапии при развитии дыхательной недостаточности;
- назначении средств, улучшающих бронхиальную проводимость;
- применении средств и методов, обеспечивающих транспорт кислорода крови;
- назначении препаратов, улучшающих процессы тканевого дыхания;
- использовании средств, улучшающих обменные процессы в организме.
Питание ребенка должно соответствовать возрасту и потребностям детского организма. Однако в период интоксикации пища должна быть механически и химически щадящей. В связи с кашлем из рациона исключаются продукты, содержащие частицы, которые могут аспирироваться. Назначается дополнительно жидкость в виде питья. Для этого используются отвары шиповника, черной смородины, соки.
Сразу после поступления в стационар производятся забор мокроты, смывы для бактериологического обследования, затем назначается этиотропное лечение, которое проводят под контролем клинической эффективности, в последующем — с учетом полученных результатов чувствительности мокроты к антибиотикам. В случае внебольничной пневмонии назначаются макролиды нового поколения. В случае внутрибольничных пневмоний назначают цефалоспорины второго, третьего поколений и антибиотики группы резерва.
При пневмониях у детей, возникших в результате внутриутробной инфекции, назначают новое поколение макролидов — спиромицин, рокситромицин, азитромицин. В случае пневмонии у детей с иммунодефицитами назначаются цефалоспорины третьего, четвертого поколений. При смешанной инфекции, взаимодействии возбудителя гриппа и стафилококка наряду с введением антибиотиков широкого спектра действия вводится противогриппозный у-глобулин по 3-6 мл.
Антибиотики применяют комплексно по следующей схеме:
- цефалоспорины;
- цефалоспорины плюс аминогликозиды.
Назначаются муколитическая терапия, бронхолитические средства, физиотерапия, иммунокоррегирующее лечение. При скоплении секрета в дыхательных путях необходимо удалять содержимое носоглотки, гортани, крупных бронхов. При выраженных симптомах дыхательной недостаточности применяется оксигенотерапия.
При признаках сердечной недостаточности назначают сердечные гликозиды — строфантин, а также сульфокамфокаин. Применяются и средства иммунотерапии. При лечении пневмонии проводят симптоматическую и посиндромную терапии. В периоде выздоровления большое значение имеют дыхательная гимнастика, физиотерапевтические методы лечения. Для улучшения дренажной функции бронхов применяются средства, способствующие повышению секреции мокроты или ее разжижению.
Отхаркивающие средства:
- Натрия бензоат
- Аммония хлорид
- Калия йодид
- Бромгексин
- Терпингидрат
- Термопсис
- N-ацетилцистин
- Мукалтин
- Пертусин
- Корень алтея
- Лакричный корень
- Эликсир грудной
- Плод аниса
- Листья мать-и-мачехи
Применяются средства, уменьшающие спазм бронхов. К ним относится эуфиллин.
Прогноз
Прогноз при своевременном применении антибактериальной терапии благоприятный. Выписанные из стационара в период клинического выздоровления берутся на диспансерный учет. После выписки из стационара 2-4 недели ребенок не должен посещать детские учреждения. Дети до шести месяцев первый месяц осматриваются раз в неделю, затем — два раза в месяц; с шести до двенадцати месяцев — раз в десять дней в течение первого месяца, затем — раз в месяц. После одного года до трех лет — раз в первый месяц, затем — раз в три месяца.
Дети осматриваются отоларингологом и пульмонологом после трехлетнего возраста — через месяц после выписки из стационара, затем — раз в квартал. Оптимальной является реабилитация в отделениях больниц или в санаториях. Режим назначается с максимальным использованием свежего воздуха. Назначаются ежедневно дыхательная гимнастика, ЛФК с постепенным повышением физических нагрузок. Питание должно быть рациональным для соответствующего возраста. Медикаментозная реабилитация осуществляется по индивидуальным показаниям. Стимулирующая терапия проводится повторными 2-3-недельными курсами: нуклеинат натрия, метилурацил, дибазол, женьшень, алоэ, настой элеутерококка, витамины B этих целях используется и фитотерапия. Она применяется для санации бронхов и успокаивающего влияния на центральную нервную систему: корень алтея, лист мяты перечной, трава шалфея, корень девясила, мать-и-мачеха, липовый цвет, сосновые почки, чабрец и др. У детей, склонных к аллергическим реакциям, применяется с большой осторожностью. Широко используется физиотерапия. Применяются горчичники, щелочные и фитоингаляции, компрессы, озокеритовые аппликации на грудную клетку. Широко применяется массаж грудной клетки. После пневмонии рекомендуется санаторное лечение в местных санаториях, а также на курортах Гагра, Нальчик, Геленджик, Новый Афон, Южного берега Крыма.
Противопоказаниями к санаторному лечению являются:
- активность воспалительного процесса в бронхо-легочной системе;
- признаки астматического состояния;
- наличие «легочного сердца».
К первичной профилактике относятся здоровый образ жизни родителей, исключающий воздействие вредностей на плод во время беременности, рациональное вскармливание детей, закаливающие процедуры.
Вторичная профилактика включает:
- профилактику и лечение ОРВИ;
- раннюю госпитализацию больных пневмонией детей с отягощенным преморбидным фоном;
- своевременное лечение гипотрофии, рахита, иммунодефицитных состояний;
- санацию хронических очагов инфекции.
Источник…
Источник
