Пневмония острое инфекционное заболевание преимущественно
1
Пневмонии
2
Пневмония – острое инфекционное заболевание, преимущественно бактериальной этиологии, характеризующееся очаговым поражением респираторных отделов легких, наличием внутри альвеолярной экссудации, выявляемой при физикальном и/или инструментальном обследовании, выраженными в различной степени лихорадочной реакцией и интоксикацией
3
Распространенность пневмонии В Российской Федерации заболеваемость составляет 10-15%. Смертность от пневмонии составляет: 18/ Летальность при внебольничной пневмонии: у молодых – 1-3% у пожилых – 30% Летальность при госпитальной пневмонии – 20% В США – заболеваемость случаев в год смертность в год Правильная диагностика на амбулаторном этапе – 20% Диагностика в первые 3 дня болезни – у 35% пациентов
4
Классификация пневмоний I. Этиологическая. Основана на микробиологическом анализе. В реальной практике мало реальна из-за продолжительности исследования Бактериальная: – Streptococcus pneumoniae – 30-50%, Haemophilus influenze – 1-3% – Staphylococcus aureus – Микаплазменная – Легионеллезная – Хламидиозная Грибковая Паразитарная Пневмония смешанной этиологии Пневмония без уточнения возбудителя (только 20-30% из всех пневмоний) 8-25%
5
Классификация пневмоний II. По месту возникновения заболевания с учетом особенностей инфицирования и состояния иммунологической реактивности организма Внебольничная. Возникла вне лечебного учреждения. Синонимы – домашняя, амбулаторная. Госпитальная. Возникла в лечебной учреждении. Синонимы – внутрибольничная, нозокомиальная. ВАП (ранняя и поздняя) Аспирационная пневмония Пневмония у лиц с дефицитом иммунитета. (ВИЧ инфекции, хронический гепатит, ятрогенная иммуносупрессия, пожилой возраст)
6
Классификация пневмоний III. По распространенности очага поражения Лобулярная Субсегментарная Сегментарная Долевая Односторонняя Двусторонняя Плевропневмония
7
Сегментарное строение легких. Передняя и задняя проекции
8
Сегментарное строение легких. Боковые проекции.
9
Причины возникновения пневмонии Снижение эффективности защитных сил макроорганизма Массивность дозы микроорганизма Повышенная вирулентность
10
Патогенез развития пневмонии Аспирация секрета ротоглотки Вдыхание аэрозоля, содержащего микроорганизмы Гематогенный путь (Распространение гематогенным из внелегочного очага – эндокардит трикуспидального клапана, септический тромбофлебит вен таза) Транслокационный путь: непосредственное распространение инфекции из соседних пораженных тканей (абсцесс печени) или проникающих ранений грудной клетки. Лимфогенный (из очагов инфекции – миндалины)
11
Этиология пневмонии непосредственно связана с нормальной микрофлорой, колонизующей верхние отделы дыхательных путей Видовой состав микрофлоры верхних дыхательных путей зависит от характера окружающей среды, возраста пациента, иммунитета. Это обусловило деление пневмоний на внутри и внебольничные.
12
Типичные возбудители внебольничной пневмонии Moraxella catarrhalis Грам – коккобациллы, 1-2% всех заболеваний. Чаще у больных с выраженной ХОБЛ Mycoplasma pneumoniae Лишен внешней мембраны, устойчив к β-лактамным антибиотикам % заболеваний у лиц моложе 35 лет. У лиц старше 35 лет – 1-9%. Chlamydia pneumoniae Внутриклеточный паразит. 2-8% всех заболеваний Streptococcus pneumoniaе Грам + кокки, 30% всех внебольничных пневмоний Haemophilus influenzae Грам – палочки, 5-15% заболеваний. Чаще встречается у курильщиков и больных ХОБЛ. Продуцируют β-лактамазы
13
Основные осложнения пневмонии Экссудативный выпот Эмпиема плевры Деструкция легочной ткани, абсцедирование Инфекционно-токсический шок Острый респираторный дистресс синдром Острая дыхательная недостаточность Септический шок Бактериемия, сепсис Миокардит, перикардит, нефрит Бронхоспастический синдром
14
Осложнения пневмонии 1. Э кссудативный плеврит. Требует пункции при уровне жидкости выше IV-V ребра и идентификации характера жидкости. Обсуждается вопрос о внутриплевральном введении антибиотиков. 2. А бсцесс легкого. Неэффективность антибактериальной терапии. Выраженная интоксикация. Формирование округлой тени. Обсуждается вопрос дренирования. При прорыве в бронх – лечебная бронхоскопия. 3. Гангрена легкого. Крайне тяжелый прогноз. Характерна для пациентов с предшествующей патологией. Обсуждается вопрос резекции легкого.
15
16
Течение пневмонии I.Острое течение При начале терапии в 1 сутки заболевания рентгенографический выявляемая инфильтрация легочной ткани исчезает на 21 день. Клинические симптомы стихают на 4-7 день. II. Затяжное течение клинические и рентгенографическийе признаки сохраняются более 4 недель. Характерно для пожилых больных, алкоголиков, курильщиков и при неэффективности антибактериальной терапии.
17
Средние сроки временной нетрудоспособности при лечении пневмонии Легкое течение пневмонии минимальный срок стационарного лечения 15 дней, период реконвалесценции в амбулаторных условиях – 6-7 дней. Т.о. общий период трудопотерь – дня Течение пневмонии средней тяжести сроки стационарного лечения дня, период реконвалесценции в амбулаторных условиях – 5-6 дней. Т.о. общий период трудопотерь – 28 дней Течение пневмонии тяжелой степени тяжести сроки стационарного лечения дней, период реконвалесценции в амбулаторных условиях – дней. Т.о. общий период трудопотерь – дней
18
Диспансеризация пациентов после перенесенной пневмонии Пациенты после перенесенной пневмонии активно наблюдаются в течении 6 месяцев, осматриваясь за это время дважды: на 1-м и 6-м месяце после выписки из стационара. На данных визитах контролируются – 1. Клинический анализ крови 2. Клинический анализ мокроты 3. Спирография 4.Флюрография
Источник
Пневмония относится к числу наиболее распространенных острых заболеваний, это – группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации.
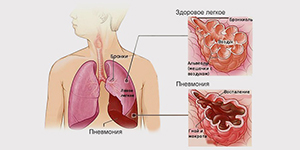 Внебольничная пневмония (синонимы: домашняя, амбулаторная) – это острое заболевание, возникшее во внебольничных условиях, сопровождающееся симптомами инфекции нижних дыхательных путей (температура, кашель, боли в груди, одышка) и “свежими” очагово-инфильтративными изменениями в легких при отсутствии очевидной диагностической альтернативы.
Внебольничная пневмония (синонимы: домашняя, амбулаторная) – это острое заболевание, возникшее во внебольничных условиях, сопровождающееся симптомами инфекции нижних дыхательных путей (температура, кашель, боли в груди, одышка) и “свежими” очагово-инфильтративными изменениями в легких при отсутствии очевидной диагностической альтернативы.
Причинами развития воспалительной реакции в респираторных отделах легких могут быть как снижение эффективности защитных механизмов организма, так и массивность дозы микроорганизмов и/или их повышенная вирулентность. Аспирация содержимого ротоглотки – основной путь инфицирования респираторных отделов легких, а значит и основной патогенетический механизм развития пневмонии. В нормальных условиях ряд микроорганизмов, например Streptococcus pneumoniae, могут колонизировать ротоглотку, но нижние дыхательные пути при этом остаются стерильными.
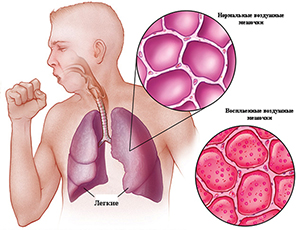 В случаях же повреждения механизмов “самоочищения” трахеобронхиального дерева, например, при вирусной респираторной инфекции, создаются благоприятные условия для развития пневмонии. В отдельных случаях самостоятельным патогенетическим фактором могут быть массивность дозы микроорганизмов или проникновение в респираторные отделы легких даже единичных высоковирулентных микроорганизмов, устойчивых к действию защитных механизмов организма, что также приводит к развитию пневмонии.
В случаях же повреждения механизмов “самоочищения” трахеобронхиального дерева, например, при вирусной респираторной инфекции, создаются благоприятные условия для развития пневмонии. В отдельных случаях самостоятельным патогенетическим фактором могут быть массивность дозы микроорганизмов или проникновение в респираторные отделы легких даже единичных высоковирулентных микроорганизмов, устойчивых к действию защитных механизмов организма, что также приводит к развитию пневмонии.
Этиология внебольничной пневмонии непосредственно связана с нормальной микрофлорой, колонизующей верхние отделы дыхательных путей. Из многочисленных микроорганизмов лишь некоторые, обладающие повышенной вирулентностью, способны при попадании в нижние отделы дыхательных путей вызывать воспалительную реакцию.
Такими типичными возбудителями внебольничной пневмонии являются:
- Streptococcus pneumoniae;
- Haemophilus influenzae.
Определенное значение в этиологии внебольничной пневмонии имеют атипичные микроорганизмы, хотя точно установить их этиологическую значимость сложно:
- Chlamydophila (Chlamydia) pneumoniae;
- Mycoplazma pneumoniae;
- Legionella pneumophila.
К типичным, но редким возбудителям внебольничной пневмонии относятся:
- Staphylococcus aureus;
- Klebsiella pneumoniae, реже другие энтеробактерии;
- Streptococcus pneumoniae – самый частый возбудитель внебольничной пневмонии у лиц всех возрастных групп.
Препаратами выбора при лечении пневмококковой пневмонии являются беталактамные антибиотики – бензилпенициллин, аминопенициллины, в том числе защищенные; цефалоспорины II-III поколения. Также высокоэффективны новые фторхинолоны (левофлоксацин, моксифлоксацин).
Достаточно высокой антипневмококковой активностью и клинической эффективностью обладают макролидные антибиотики (эритромицин, рокситромицин, кларитромицин, азитромицин, спирамицин, мидекамицин, ) и линкозамиды. Но все же макролидные антибиотики при этой пневмонии являются резервными средствами при непереносимости бета-лактамов.
клинически значимый возбудитель пневмонии, особенно у курильщиков и больных ХОБЛ (хроническая обструктивная болезнь легких). Высокой природной активностью в отношении гемофильной палочки обладают аминопенициллины (амоксициллин), “защищенные” аминопенициллины (амоксициллин/ клавуланат), цефалоспорины II-IV поколений, карбапенемы, фторхинолоны (ранние – ципрофлоксацин, офлоксацин и новые – левофлоксацин, моксифлоксацин, гатифлоксацин).
Chlamydophila (Chlamydia) pneumoniae и Mycoplazma pneumoniae
обычно характеризуются нетяжелым течением. Микоплазменные пневмонии – чаще встречается у лиц моложе 40 лет. Средствами выбора для лечения этих пневмоний являются макролиды и доксициклин. Также высокоэффективны новые фторхинолоны.
обычно характеризуется тяжелым течением. Препаратом выбора для лечения легионеллезной пневмонии являются макролидные антибиотики (эритромицин, кларитромицин, азитромицин). Высокоэффективны также ранние и новые фторхинолоны.
нечастый возбудитель внебольничной пневмонии, однако его значение возрастает у пожилых людей, у лиц принимающих наркотики, злоупотребляющих алкоголем, после перенесенного гриппа. Препаратами выбора при стафилококковых пневмониях являются оксациллин, также эффективны амоксициллин/клавуланат, цефалоспорины, фторхинолоны.
и другие энтеробактерии очень редкие возбудители внебольничной пневмонии, имеют этиологическое значение лишь у некоторых категорий пациентов (пожилой возраст, сахарный диабет, застойная сердечная недостаточность, цирроз печени). Наиболее высокой природной активностью в отношении этих возбудителей обладают цефалоспорины III-IV поколений, карбапенемы, фторхинолоны.
Подозрение на пневмонию должно возникать при наличии у больного лихорадки в сочетании с жалобами на кашель, одышку, отделение мокроты и/или боли в груди. Больные часто жалуются на немотивированную слабость, утомляемость, сильное потоотделение, особенно по ночам.

Если у вас наблюдаются подобные
симптомы, советуем
Такие признаки пневмонии, как остролихорадочное начало, боли в груди и.т.д. могут отсутствовать – особенно у ослабленных больных и лиц пожилого возраста.
 При нетяжелой пневмонии антибактериальная терапия может быть завершена по достижении стойкой нормализации температуры тела в течение 3-4 дней. При таком подходе длительность лечения обычно составляет 7-10 дней. В случаях наличия клинических и/или эпидемиологических данных о микоплазменной или хламидийной этиологии пневмонии продолжительность терапии должна составлять 14 дней. Более длительные курсы антибактериальной терапии показаны при пневмонии стафилококковой этиологии или вызванной грамотрицательными энтеробактериями – от 14 до 21 дня.
При нетяжелой пневмонии антибактериальная терапия может быть завершена по достижении стойкой нормализации температуры тела в течение 3-4 дней. При таком подходе длительность лечения обычно составляет 7-10 дней. В случаях наличия клинических и/или эпидемиологических данных о микоплазменной или хламидийной этиологии пневмонии продолжительность терапии должна составлять 14 дней. Более длительные курсы антибактериальной терапии показаны при пневмонии стафилококковой этиологии или вызванной грамотрицательными энтеробактериями – от 14 до 21 дня.
При указании на легионеллезную пневмонию длительность антибактериальной терапии составляет 21 день. При внебольничной пневмонии крайне важным является проведение быстрой оценки тяжести состояния больных с целью выделения пациентов, требующих проведения неотложной интенсивной терапии. Выделение больных с тяжелой пневмонией в отдельную группу представляется крайне важным, учитывая высокий уровень летальности, наличие, как правило, у пациентов тяжелой фоновой патологии, особенности этиологии заболевания и особые требования к антибактериальной терапии.
Поздняя диагностика и задержка с началом антибактериальной терапии (более 8 часов) обусловливает худший прогноз заболевания.
К сожалению, пневмония может иметь различные осложнения, такие как:
- плевральный выпот;
- эмпиема плевры (скопление гноя в плевральной полости);
- деструкция/абсцедирование легочной ткани (формирование ограниченных полостей в легочной ткани);
- острая дыхательная недостаточность;
- инфекционно-токсический шок;
- сепсис;
- перикардит, миокардит (заболевания сердца);
- нефрит (заболевание почек) и другие.
При пневмонии нужно проводить дифференциальный диагноз с такими заболеваниями как:
- туберкулез легких;
- новообразования (первичный рак легкого, эндобронхиальные метастазы, аденома бронха, лимфома);
- тромбоэмболия легочной артерии и инфаркт легкого;
- иммунопатологические заболевания (идиопатический легочный фиброз, эозинофильная пневмония, бронхоцентрический гранулематоз, облитерирующий бронхиолит с организующейся пневмонией, аллергический бронхолегочный аспергиллез, волчаночный пневмонит, системные васкулиты);
- прочие заболевания/патологические состояния (застойная сердечная недостаточность, лекарственная (токсическая) пневмопатия, аспирация инородного тела, саркоидоз, легочный альвеолярный протеиноз; липоидная пневмония, округлый ателектаз).
В заключении надо сказать, что поставить диагноз, определить степень тяжести заболевания и прогноз может только врач. При наличии у больного повышенной температуры тела, сухого кашля или кашля с отделением мокроты, одышки, боли в груди, немотивированной слабости, утомляемости, сильном потоотделении, особенно по ночам, обратитесь к врачу-терапевту.
Собственная лаборатория и инструментальная база «СМ-Клиника» позволяет быстро провести диагностику и поставить диагноз пневмонии. Вам будет назначено своевременное лечение пневмонии, индивидуальное для каждого, с учетом тяжести заболевания, возраста, сопутствующих заболеваний. Врач-терапевт поможет Вам снова стать здоровым.
Источник
