Ожог от лазера на слизистой
Ожоги после лазерной эпиляции – один из самых распространенных побочных эффектов. В большинстве случаев травмирование кожного покрова происходит вследствие нарушения методики или неправильной настройки аппарата специалистом.
Но даже несмотря на такой нежелательный эффект, удаление волос лазером до сих пор остается самым популярным и востребованным способом борьбы с лишней растительностью. Как устранить ожоги от лазерной эпиляции на ногах и в зоне бикини, должна знать каждая девушка, которая решила посетить данную процедуру.
Суть процедуры
Лазерная эпиляция – одна из немногих процедур, которая позволяет на длительное время остановить рост волосков и сохранить гладкость кожного покрова. Если пройти полный курс, волоски могут не расти вплоть до 6-7 лет. Несмотря на кажущуюся сложность, данная методика является довольно простой и основана на обработке стержней тепловой энергией.
Энергия лазерного луча поглощается меланином, который находится в стержнях, после чего он доходит до фолликула. Повышенная температура губительно сказывается на состоянии луковицы, вследствие чего она отмирает. Но специалисты предупреждают, что фолликул полностью разрушится только через несколько сеансов.
Длительность курса подбирается индивидуально для каждого клиента, с учетом толщины и структуры волосков. Как показывает косметологическая практика, лучший результат бывает у девушек, у которых от природы светлая кожа и темные волоски.
Почему могут появиться ожоги
Если лазерное удаление волос является одним из самых безопасных методов, а луч воздействует только на стержни, но не затрагивает кожу, действительно ли можно получить ожог от лазерной эпиляции? Специалисты уверяют, что такое поражение обычно возникает из-за таких факторов:
- использование лазера на слишком смуглой коже. За месяц до процедуры специалисты категорически не советуют посещать пляжи, поскольку при загаре на коже вырабатывается меланин, притягивающий лазерную энергию;
- слишком высокая плотность луча;
- неправильная настройка аппарата;
- неправильное осуществление методики (неполноценный контакт аппликатора с эпидермисом, наложение импульсов);
- неправильная настройка охлаждающей системы;
- неисправная работа аппарата.
Чтобы снизить вероятность ожогов от лазерной эпиляции к минимуму, прежде чем приступать к обработке, косметолог должен поинтересоваться, нет ли у клиентки дерматологических заболеваний, а также выяснить, насколько чувствительной является кожа.
Кроме того, ведущие мастера советуют для начала обработать небольшой участок кожи, и посмотреть, как эпидермис отреагирует на такое воздействие.
Виды ожогов
Ожоги после лазерной эпиляции бикини и ног могут проявляться по-разному. Как выглядит ожог после лазерной эпиляции можно увидеть на фото. Симптоматика напрямую зависит от чувствительности эпидермиса и от мощности световой обработки. Большинство клиенток сталкиваются с такими типами ожогов:
- покраснение эпидермиса, сопровождающееся незначительной отечностью. Такие пятна могут иметь разный диаметр, также отличаются выраженностью очертаний;
- покраснение с коркой. Такие ожоги практически всегда сопровождаются болезненными ощущениями и при отсутствии терапии могут не проходить в течение длительного времени. Опасность таких ожогов заключается в том, что после них нередко остаются темные пятна;
- появление волдырей с прозрачной жидкостью внутри. Появление таких новообразований свидетельствует о получении сильного ожога тканей. Если после лазерной эпиляции на коже появились волдыри, лечить их лучше всего под контролем специалиста.
Если после лазерной обработки появились ожоги, оптимальным решением является посещение косметолога или дерматолога, который скажет, какие действия нужно предпринять в конкретном случае.
Что запрещено делать после лазерной эпиляции
После того, как процедура будет окончена, мастер скажет, как нужно ухаживать за кожей и какие правила соблюдать, чтобы свести риск появления осложнений к минимуму. Игнорировать эти правила категорически нельзя, поскольку их несоблюдение также может негативно сказаться на окончательном результате процедуры.
- В течение 24 часов после лазерной эпиляции нельзя мочить обработанные участки (в этот день дерматологи даже не советуют принимать душ, а перетерпеть до следующего дня).
- Следующие 3 дня после сеанса нельзя тереть кожу мочалками.
- В течение 2 недель после лазерного удаления волос не рекомендуется загорать, а также посещать солярий. При склонности к формированию пигментных пятен отказаться от загара рекомендуется на 3-4 недели.
- После лазерной эпиляции не следует посещать сауны и бани, а также распаривать кожу в горячей ванне. Такие виды теплового воздействия необходимо исключить минимум на 10 дней.
- После эпиляции (вне зависимости от вида) стоит воздержаться от посещения бассейна минимум на полторы недели, поскольку это может спровоцировать инфицирование и начало воспалительного процесса.
- Любые виды физической нагрузки также стоит отложить минимум на неделю, поскольку интенсивная работа потовых желез также может спровоцировать развитие различных осложнений.
- В течение 2 недель запрещено пользоваться скрабами и осуществлять пилинг.
Справка! В большинстве случаев косметологи советуют женщинам пользоваться специальными восстанавливающими кремами после лазерной эпиляции.
Что делать при возникновении ожога
Если появился ожог после лазерной эпиляции, что делать? Если симптомы травмирования кожного покрова возникли во время обработки, оказать первую помощь клиентке должен мастер, осуществляющий процедуру. Если же сомнительная симптоматика проявилась позже, необходимо обратиться в салон и проконсультироваться с мастером.
Лечение ожогов после лазерной эпиляции проводится в 2 этапа:
- охлаждение. К пораженным тканям нужно приложить холодный компресс. В салонах, где проводится лазерная эпиляция, всегда имеются кубики со льдом. Чтобы снизить вероятность образования отека и уменьшить болезненные ощущения, компресс нужно оставить для воздействия минимум на 15 минут;
- наложение повязки с регенерирующей мазью. Лучше всего использовать Пантенол, Бепантен или Солкосерил. Если подобных препаратов не оказалось под рукой, их можно заменить другими восстанавливающими и противоожоговыми мазями. Современные регенерирующие мази не только ускоряют процесс восстановления тканей, но и обладают выраженным противомикробным действием, что сводит к минимуму развитие инфицирования и воспаления.
Через несколько дней пораженный участок покроется тонкой коркой. Нарост категорически нельзя пытаться убрать самостоятельно, поскольку это может спровоцировать появление пигментации или некрасивых рубцов.
В домашних условиях
Если симптомы ожога проявились дома, спустя несколько часов после процедуры, ухаживать за проблемным местом нужно таким образом:
- на протяжении последующих 5 суток на кожу нужно наносить Пантенол (2 раза в день). Чтобы средство успело впитаться, после обработки рекомендуется посидеть в течение 15-20 минут;
- когда ожог пройдет, кожа в проблемном участке может стать слишком сухой. Ее рекомендуется обрабатывать специальными увлажняющими и питательными кремами, до тех пор, пока ткани полностью не восстановятся.
Специалисты предупреждают, что лечить ожоги нужно грамотно, в противном случае они могут сохраняться на коже в течение длительного времени и оставить после себя шрамы.
Категорически запрещено проводить обработку жирными кремами и лосьонами, поскольку они создадут на поверхности кожи пленку, вследствие чего ткани могут «мокнуть».
Если в месте ожога появились волдыри, их нельзя прокалывать, так как это замедлит процесс заживления и увеличит вероятность инфицирования. Также дерматологи категорически не рекомендуют пользоваться народными средствами, поскольку они действуют недостаточно быстро, что нередко становится причиной появления рубцов.
Заключение
Несмотря на то, что лазерное удаление волос прекрасно себя зарекомендовало и на сегодняшний день является предпочтительной методикой, девушкам с очень чувствительным эпидермисом все-таки следует избегать такой процедуры.
Если же женщина мечтает о лазерной эпиляции, необходимо внимательно подойти не только к выбору салона, но также и мастера, поскольку результат от процедуры во многом зависит именно от стажа и профессионализма специалиста.
Косметолог со стажем 8 лет.
Образование: Диплом по специальности «Лечебное дело», Пермский государственный медицинский университет (2001 г.)
Специализация: Диагностика и лечение следующих заболеваний: акне, пигментные пятна, гемангиомы.
Источник
В последние годы в стоматологии произошёл некий сдвиг, в результате которого эстетика заняла более приоритетные позиции в структуре результатов лечения. Косметические ожидания пациентов постоянно растут и в таких условиях наличие пигментации десен, особенно в зоне визуализации при улыбке, требует соответствующей коррекции и нивелирования. Хотя подобные дисколорации слизистой наблюдается среди всего населения, но более часто – среди афроамериканцев. Это в принципе и логично, ведь выраженность пигментации слизистой зависит от количества меланина, а уровень последнего значительно выше у темнокожих людей. Диспозиция меланина происходит в меланоцитах, количество которых зависит от активности фермента тирозиназы. Учитывая эти факторы, становиться понятным почему пигментация десен приобрела в стоматологии столь значительное клиническое значение. С целью коррекции подобных проявлений используют процедуру депигментации, которая представляет собой пародонтологическое вмешательство, предусматривающее удаление пигментированного участка. Для подобной операции было разработано несколько хирургических техник и методов, включая электрохирургические и криохирургические, каутэризацию химическими агентами, лазеротерапию и подсадку десневого трансплантата. Депигментация посредством скальпеля и по сей день остается золотым стандартом для подобного рода вмешательств.
В ходе применения лазера чаще прибегают к С02-лазеру (10,600 нм) и лазеру на алюмоиттриевом гранате, легированном неодимом (Nd: YAG) (1 064 нм), хотя все большей популярности также приобретает лазер на иттрий-алюминиевом гранате с эрбием (Er: YAG) (2,940 нм). При действии лазера депигментированный участок слизистой удаляется посредством абляции эпителиальных тканей. Для успешности процедуры необходимо, чтобы меланоциты находились на глубине проникновения лазера, только тогда они могут поглощать и трансформировать энергию луча в тепловую энергию, индуцируя процесс фототермолиза. Уровни рецидива депигментации слизистой зависят от специфики проведенного лечения. В последнее время лазер становиться наиболее приемлемым и надежным методом для подобного вида вмешательств, который характеризуется также наименьшей степенью болезненности и дискомфорта в ходе выполнения процедуры.
В клиническом случае, который описан в данной статье, в ходе проведения процедуры депигментации слизистой произошёл ожог мягких тканей. Подобные случаи, согласно данным литературы, случаются на участках кожи или в области глаз, но в нашем случае ожог произошёл в зоне слизистой полости рта. Насколько известно авторам статьи, это первый такой случай, который будет проанализирован от момента формирования травмы до этапа полной коррекции профиля десен после ожога.
Клинический случай
28-летняя пациентка обратилась за помощью по поводу необходимости косметической коррекции области рецессии и изъязвления десен с обнажением кости на участке правого премоляра верхней челюсти. Поражение было спровоцировано неадекватным выполнением процедуры депигментации посредством лазера 2 месяца назад. Пациентка сообщила, что область ожога возникла сразу после выполнения манипуляции и оставалась обнаженной на протяжении всего этого периода времени. Поэтому она обратилась за помощью на кафедру пародонтологии стоматологического факультета при университете короля Абдулазиза в Джидде (Саудовская Аравия).
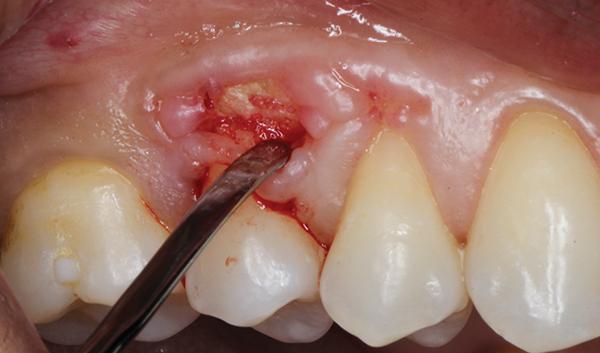
При осмотре наблюдалась область большого эллиптического изъязвления, которая продолжалась от мезиальной стороны 3 зуба до медиальной стороны 5 зуба (фото 1).
Фото 1. Вид перед началом лечения: обнажение костной ткани и воспаление десен в области премоляра верхней челюсти.
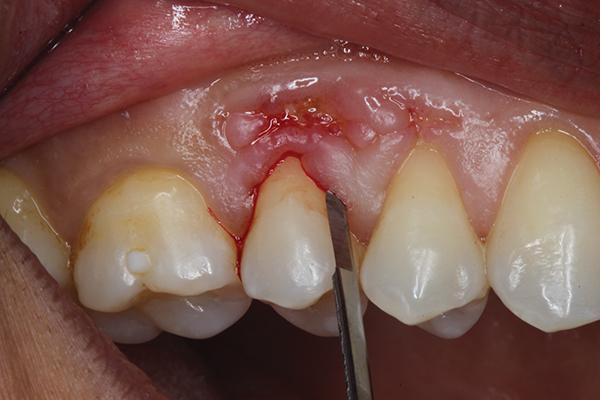
На данном участке отмечалось уже и обнажение костной ткани, а окружающие десны были воспалены. Лечение начали с процедуры удаления костного секвестра, аугментации костного гребня и дальнейшей реконструкции мягких тканей. Учитывая тонкий характер раны и сложность аугментации, пришлось прибегнуть к методам микрохирургического пародонтологического вмешательства. Сформировали внутрибороздковый разрез, который расширили до щечной стороны 3 зуба. Разрез формировали посредством микрохирургического лезвия (S-M Blade, Hartzell) (фото 2).
Фото 2. Проведение разреза.
Края раны осторожно освежали, используя то же лезвие. После этого использовали специальный микрохирургический периостальный распатор (Micro Elevator, Hartzell), которым аккуратно отслаивали корональные десна и таким образом формировали мешкообразное углубление (фото 3 – 4).
Фото 3 – 4. Сепарация десневого лоскута инструментами для микрохирургии.

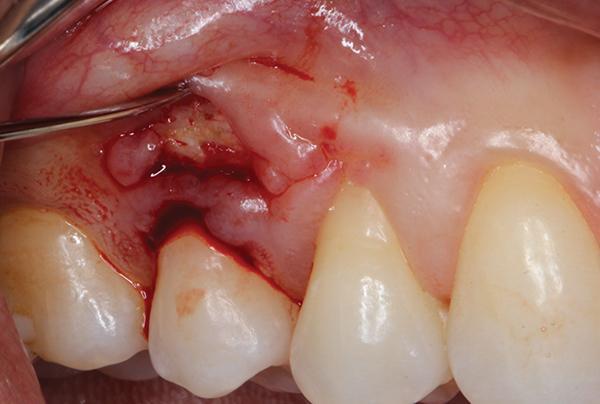
Затем удаляли образованный секвестр, и проводили контурирование альвеолярной костной ткани с использованием пьезоэлектрического ножа (Piezotome, Satelec Acteon) (фото 5). После того, как спровоцировали костное кровотечение, в область аугментации подсаживали 0,5 см3 деминерализованного лиофилизированного костного заменителя (Ace Surgical Supply), обеспечивая таким образом перекрытие обнаженной кости и области смежных корней (фото 6). В качестве мягкотканого лоскута использовали субэпителиальный соединительный тканевый трансплантат, собранный с области неба (фото 7), который упаковывали в область десневого мешочка и перекрывали им область костной ткани. Ушивание реципиетной области проводили 6-0 хромированной кетгутовой нитью прерывными швами (фото 8).
Фото 5. Реконтурирование костной ткани.
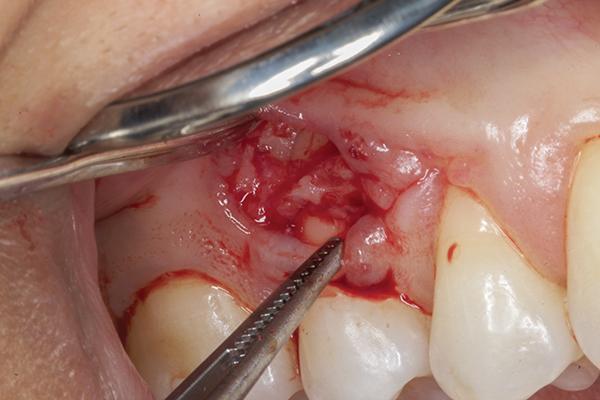
Фото 6. Проведение процедуры аугментации.
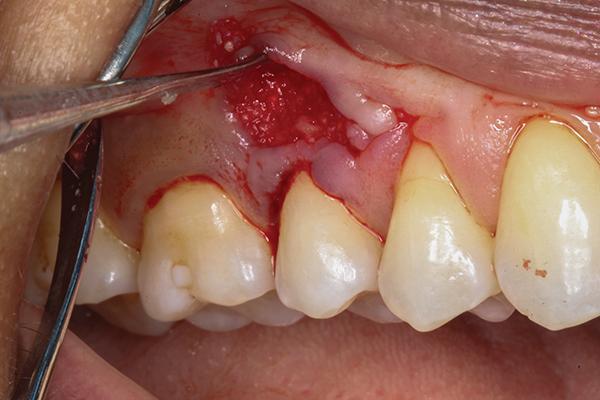
Фото 7. Вид после подсадки соединительнотканевого трансплантата.
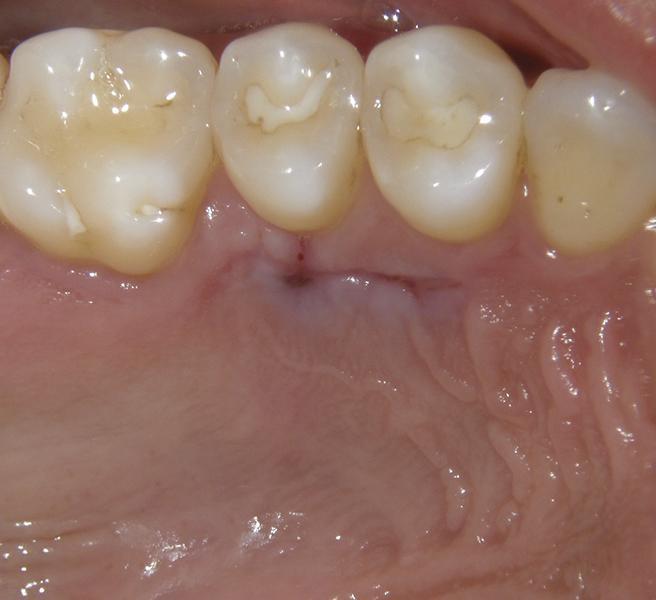
Фото 8. Вид после ушивания.

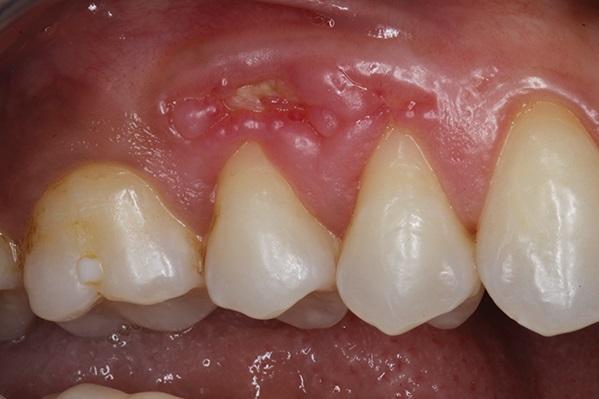
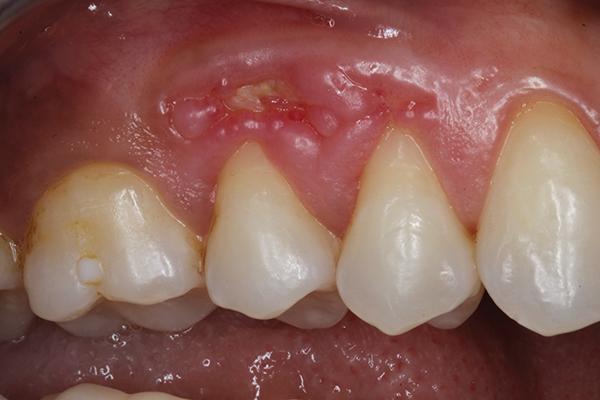
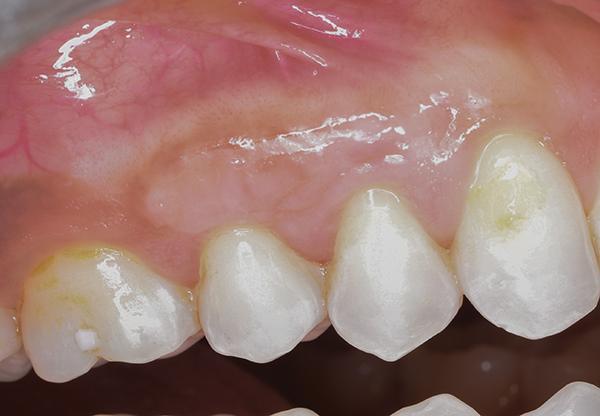
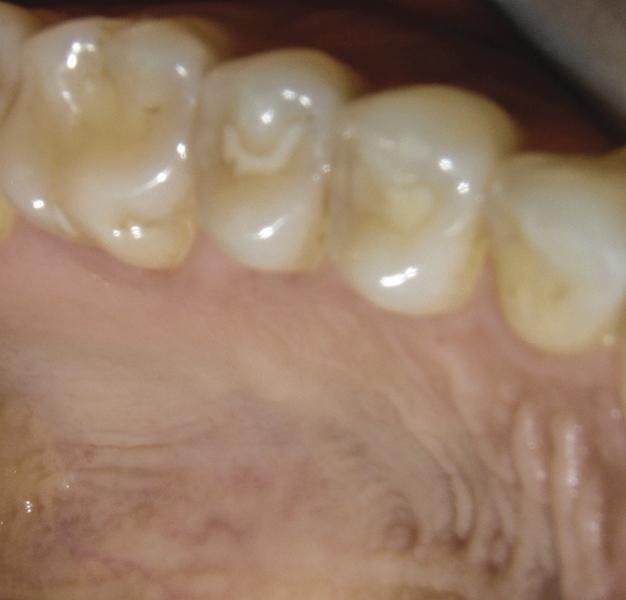
После ушивание донорской области, на реципиентную область накладывали пародонтальную повязку (COE-Pak, GC America). Пациенту был назначен курс антибиотиков (500 мг амоксициллина, три раза в день в течение 7 дней), чтобы свести к минимуму риск контаминации раны, а также нестероидные противовоспалительные препараты (400 мг ибупрофена) и полоскания хлоргексидином два раза в день в течение 2 недель. Мониторинг за пациентом проводили еженедельно в течение первых 2 недель (фото 9 – 10) и ежемесячно после этого до третьего месяца. В ходе осмотра через три месяца было отмечено полное заживление как реципиентной, так и донорской областей (фото 11 – 12).
Фото 9 – 10. Вид через 2 недели после лечения.
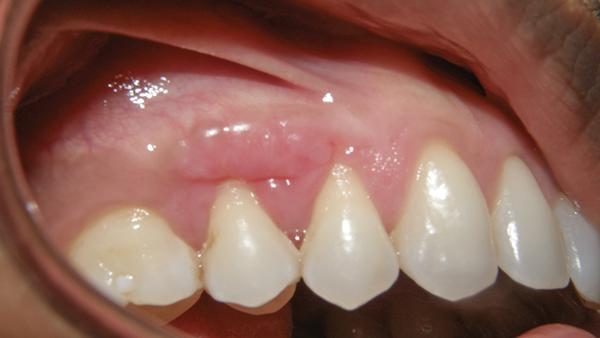
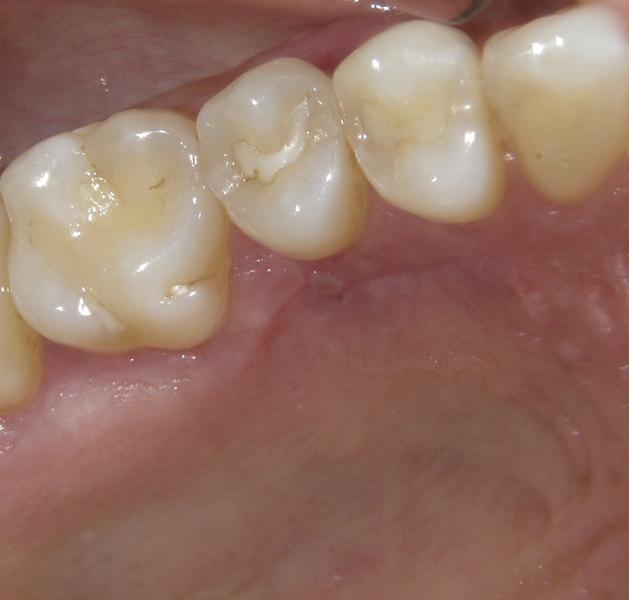
Фото 11 – 12. Вид через 3 месяца после лечения.
Обсуждение
Лазер представляет собой простое устройство, которое на самом деле спровоцировало революцию в клинической практике. Однако, учитывая, что разные типы лазеров отличаются по параметрам длины волны и энергии, для каждого из них разработан свой протокол работы. Таким образом, приступая к работе лазером, врачу надо быть полностью осведомленным о специфике используемого аппарата в клинической практике, чтобы минимизировать риск развития возможных осложнений. Прогноз лазерной депигментации обычно довольно благоприятный. По мере того, как использование лазеров становится все более распространенным и его применение становится все более гетерогенным, регулировка параметров аппарата лазера и мониторинг безопасности его действия являются важными аспектами работы врача-стоматолога. Ведь процедуры лазеротерапии, как и все другие в стоматологии, сопряжены с присущими рисками, что в случаях лазера чаще всего ассоциированы с ожогами.
Врач должен быть осведомлен о специфике и биофизических принципах применения лазера, его настройках для каждой отдельной процедуры, и протоколах коррекции потенциальных осложнений. Очевидно, что ожог мягких тканей пациента в описанном клиническом случае произошел из-за того, что врач не был полностью проинформирован о всех нюансах работы с лазерным аппаратом.
Giannelli и коллеги изучали клиническую эффективность двух разных видов лазеров для депигментации десны – диодного лазера и Er: YAG-лазера. Ученые установили, что диодный лазер обеспечивает лучшие результаты лечения. Они также пришли к выводу, что Er: YAG лазер следует использовать с осторожностью, поскольку его применение часто приводит к неполной абляции эпителия десны с ретенцией меланоцитов в глубоких слоях, что в дальнейшем аргументирует потребность в проведении повторных процедур, повышая риск повреждения собственной пластинки слизистой. Кроме того, применение эрбиевого лазера спровоцировало расширение кровеносных сосудов, что привело к задержке заживления ран. Эти и другие полученные данные подтверждают, что диодный лазер является более безопасным и успешным в случаях коррекции гиперпигментации десен с формированием минимальной интраоперационной и послеоперационной травмы.
Очевидно, травма после использования лазера у пациента, была спровоцирована непреднамеренно. К счастью, слизистая оболочка полости рта хорошо поддается лечению по сравнению с кожей. Гистологически фибробласты слизистой оболочки ротовой полости фенотипически отличаются от фибробластов кожи и более близки к фибробластам плода. Такие различия обеспечивают высший регенераторный потенциал слизистой. С другой стороны, слизистая оболочка полости рта постоянно покрыта слюной, которая содержит множество факторов роста и биологически активных пептидов и белков. Эти вещества способствуют росту и дифференцировке ткани, тем самым способствуя заживлению раны. Однако при глубоких поражениях с вовлечением в процесс костной ткани, показано проведение обработки раны и дальнейшей аугментации области вмешательства.
Другим важным элементом, связанным с нарушением заживления ран, является гипоксия. Минимальное кислородное напряжение в ране должно составлять 30 мм рт.ст. для обеспечения нормального протекания процесса деления клеток и минимум 15 мм рт. ст. для пролиферации фибробластов. Следовательно, достаточная оксигенация имеет решающее значение для ангиогенеза, синтеза коллагена синтез и повторной эпителизации. Поэтому тщательная обработка некротически пораженных участков кости является обязательной для процесса неоваскуляризации и обеспечения минимального напряжения кислорода в области вмешательства в процессе заживления.
Долгосрочное отсутствие заживления раны также, очевидно, было связано с хроническим протеканием процесса воспаления и отсрочкой заживления, в результате чего поражение расширилось до слоя базальной мембраны, и спровоцировало некроз костной ткани. Поскольку основные элементы базальной мембраны включают коллаген IV типа и адгезивные молекулы (ламинины и фибронектин), которые важны для фактора роста фибробластов и связывания фактора роста эндотелия сосудов, становиться понятным, почему так долго не мог реализоваться механизм ангигенеза и заживления раны.
Во избежание осложнений при использовании лазера, врач может применять параметры более длинной волны с низкой плотностью энергии и/или высокой длительностью импульса. Таким образом, обеспечивается консервативный принцип лечения. Но если ожог уже наступил, врач должен быть осведомлен о том, как правильно разобраться с последствиями. В данном клиническом случае сначала нужно было обеспечить адекватную обработку раны с удалением некрозных участков кости. После этого приступили к провоцированию кровотечения, необходимого для образования кости de novo. Часто в случаях больших ран в участках поражения могут отмечаться очаги повторного инфицирования, гноеотделения, неприятного запаха и болезненной чувствительности. В таких случаях перекрывать некротизированную кость лоскутом из мягких тканей попросту нецелесообразно, поэтому в начале нужно провести адекватную хирургическую обработку раны. В данном случае операцию проводили под увеличительными лупами, после чего хирург удалил всю некротизированную ткань до слоя витальной кости, и провел процедуру аугментации.
Выводы
В результате процедуры депигментации десен могут возникнуть различного рода осложнения. Практикующие врачи, использующие лазеры, должны проявлять предельную осторожность и понимать, как предотвратить описанный в данной статье тип ожоговой травмы. Необходимо также понимать, что риск лазерного ожога никогда не может быть устранен полностью; таким образом, всем врачам лучше быть осведомленными о соответствующих методах коррекции осложнений, с помощью которых можно устранить последствия ожогов в случаях их возникновения.
Автор: Maha A. Bahammam, BDS (Hons), MSc, DSc
Источник
