Острая гнойная деструктивная пневмония формы
Острая гнойная деструктивная пневмония у детей (ОГДП) это патологическое состояние, протекающее с образованием внутрилегочных полостей, склонное к присоединению плевральных осложнений. ОГДП составляют до 15% от общего числа пневмоний у детей. По типу поражения различают первичную деструкцию, – бронхогенную, и вторичную – гематогенную. У большинства детей развитию первичной деструкции легких предшествуют острые респираторные вирусные заболевания (ОРВИ), в связи с чем максимальная заболеваемость ОГДП приходится на осенне-зимний и весенний периоды.
Роль вирусной инфекции в развитии ОГДП у детей не однозначна: вирусы поражают слизистые оболочки дыхательных путей, разрушая реснички и мерцательный эпителий, что ведет к нарушению эвакуаторной функции «мукоциллиарного эскалатора» и колонизации бронхиального дерева микробами; вызывают отек интерстициальной ткани и межальвеолярных перегородок, десквамацию альвеолоцитов, диффузные и местные расстройства гемо- и лимфоциркуляции.
Нарушения сосудистой проницаемости, экссудация и кровоизлияния создают благоприятные условия для размножения бактериальной флоры в респираторном отделе легких и проявления ее патогенного воздействия. С другой стороны, ОРВИ угнетают общую резистентность организма в связи с иммунодепрессивным действием вирусов. Именно поэтому ОГДП наиболее часто осложняют гриппозную инфекцию (вирус гриппа в наибольшей степени угнетает клеточное звено иммунитета). Прослеживается отчетливая зависимость между интенсивностью иммунодепрессивного действия ОРВИ и развитием гнойных осложнений у детей с пневмониями. Установлено также прямое токсическое воздействие вируса гриппа на активность альвеолярных макрофагов, являющихся важнейшим фактором противомикробной устойчивости легких.
Таким образом, ОРВИ являются, по существу, “пусковым механизмом” острых бактериальных пневмоний.
Состав микрофлоры верхних дыхательных путей изучен достаточно хорошо. Прослеживается определенная тенденция: с нарастанием тяжести острого воспалительного бронхолегочного процесса происходит изменение микробного пейзажа верхних дыхательных путей — увеличивается удельных вес грамотрицательной условно-патогенной микрофлоры. Золотистый стафилококк является наиболее частым этиологическим агентом ОГДП.
Важным звеном в генезе ОГДП является широко практикуемая до настоящего времени антибактериальная химиотерапия детей с ОРВИ: Антибиотики, не влияя на вирус—возбудитель инфекции, подавляют прежде всего кокковую сапрофитную аутофлору ротоносоглотки, которая играет важную роль в естественной резистентности респираторного аппарата к условно патогенным микробам. Также антибиотикотерапия сама по себе может снижать резистентность макроорганизма. Сама деструкция легочной ткани, как главное звено в генезе ОГДП, обусловлена в первую очередь патогенными свойствами микробов, наиболее изученными у стафилококков и пневмококков, которые обладают набором ферментов и токсинов, повреждающих легочные структуры.
Синегнойная палочка, являющаяся наиболее частым возбудителем ОГДП среди грамотрицательных микроорганизмов, выделяет экзотоксин А, эластазу, протеазы, лецитиназу, фосфолипазу С и др. Особое значение в патогенезе грамотрицательных инфекций придают эндотоксину, который вызывает дистрофические изменения слизистых оболочек, множественные кровоизлияния в них и накопление геморрагического экссудата в серозных полостях.
Генез плевральных осложнений при грамотрицательных ОГДП принципиально такой же, как и при стафилококковых: прорыв кортикально расположенных абсцессов, через висцеральную плевру приводит к развитию пио-, пневмо- или септического шока, который в настоящее время и является, по-видимому, главной причиной летальных исходов у детей с ОГДП. Заболеванием страдают, преимущественно, дети первых 3-х лет жизни, которые составляют около 70% из общего количества таких больных.. Наиболее типичным фактором неблагоприятного преморбидного фона являются частые (5 и более раз в году) ОРВИ, сопровождающиеся применением антибиотиков. Значительная часть детей (20—30%) вообще не имеют в анамнезе указаний на неблагоприятный преморбидный фон.
Чаще всего (85%) острые гнойные деструкции легких являются непосредственным осложнением вирусно-бактериальной пневмонии и начинаются с ОРВИ. Примерно у 10% больных деструктивная пневмония развивается вследствие диссеминации хирургической инфекции из первичного гнойного очага (отит, омфалит, абсцессы мягких тканей, остеомиелит, деструктивный аппендицит). Иногда «пусковым механизмом» ОГДП служат детские инфекции (корь, ветряная оспа, краснуха) и профилактические вакцинации. Время от начала ОРВИ до развития первичных деструкции легких колеблется в широких пределах: от 3-х до 30 и более суток. Соответственно варьируют и сроки поступления больных в специализированный стационар.
Клиника
У большинства детей (70—80%) заболевание начинается остро: на фоне ОРВИ (насморк, кашель, подъем температуры, вялость) нарастают одышка и гипертермия, появляются боли в грудной клетке при кашле, цианоз носо-губного треугольника. У всех детей отчетливо выявляются признаки бактериального поражения легких: выраженная интоксикация (бледность кожного покрова, вялость, беспокойство, снижение реакции на внешние раздражители, тахикардия и приглушенность сердечных тонов, у части детей — метеоризм обложенность языка и т. д.), очаговая физикальная симптоматика и изменения в формуле крови.
Среди легочных форм поражения преобладают «лобиты»: перкуторно в проекции пораженной доли определяется укорочение звука, при аускультации — умеренное ослабление дыхания (часто с бронхиальным оттенком) и иногда крепитирующне хрипы
При верхнедолевой (наиболее частой) локализации воспаления зона физикальных изменений располагается впереди от среднеподмышечной линии; при нижнедолевой — преимущественно кзади от нее (соответственно в верхних и нижних легочных полях). Нижнедолевой лобит, как правило, сопровождается более или менее выраженным серозным плевритом, в связи с чем притупление перкуторного звука бывает более интенсивным, а границы его смещаются кпереди от среднемышечной линии. У 5% детей выявляются признаки внутрилегочных полостных образований (макроабсцесс).
Крупнокалиберные хрипы и резкое бронхиальное (иногда амфорическое) дыхание в проекции верхней доли (абсцессы нижнедолевой локализации физикально дифференцировать не удается). Инфильтративные формы характеризуются воспалительной инфильтрацией легочной ткани полисегментарного или очагового характера, с быстрым вовлечением в воспалительный процесс плевры.
При легочно-плевральных формах ОГДП признаки интоксикации выражены, как правило, сильнее, а физикальная симптоматика варьирует в широких пределах. Для фибриноторакса характерно укорочение перкуторного тона почти надо всей поверхностью гемиторакса, дыхание проводится резко ослабленным, хрипы обычно не выслушиваются, смещение средостения в здоровую сторону не отмечается. Припиотораксе определяется классическая симптоматика эмпиемы плевры.
В наиболее тяжелом состоянии поступают дети с пиопневмотораксом, у которых, как правило, выражен «синдром внутригрудного напряжения»: резкая бледность кожного покрова, цианоз носогубного треугольника, поверхностное дыхание с раздуванием крыльев носа и одышкой до 60—80 в минуту, тахикардия.
Дети беспокойны или, наоборот, заторможены, стремятся принять вынужденное положение — на больном боку. При осмотре отмечается снижение дыхательных экскурсий на стороне поражения, иногда отчетливо заметно расширение межреберных промежутков. Перкуторно над верхней частью гемиторакса выявляется тимпанический тон, в нижних отделах, наоборот, — укорочение тона. Дыхание резко ослаблено или не проводится вовсе, хрипы, как правило, не выслушиваются. Определяется смещение границ средостения в здоровую сторону.
У детей с правосторонним пиопневмотораксом нижняя граница печени может смещаться на 3—5 см. ниже реберной дуги (в отличие от действительного увеличения печени после разрешениявнутригрудного напряжения печень сразу «уменьшается»). У 4—5% детей с пиопневмотораксом быстро нарастающее внутригрудное напряжение приводит к развитию «плевро-пульмонального шока»: серость кожного покрова, нитевидный пульс, артериальная гипотония, набухание шейных вен, заторможенность, неадекватность.
У большинства детей, поступающих в поздние сроки от начала заболевания, последнее развивается постепенно: на фоне затяжной ОРВИ нарастают явления интоксикации и дыхательной недостаточности, в связи с чем дети госпитализируются первоначально в инфекционные отделения, где на фоне антибиотикотерапии (как правило — препаратами из группы полусинтетических пенициллинов и цефалоспоринов) состояние их прогрессивно ухудшается вплоть до развития клиники «плевропневмонии», по поводу чего и осуществляется перевод в специализированный стационар. Такие больные поступают к хирургам уже в тяжелом или очень тяжелом состоянии в связи с распространенным и, как правило, двусторонним поражением.
Диагностика
Наиболее информативным и объективным исследованием является рентгенография грудной клетки. Всем детям при подозрении на патологию органов дыхания, независимо от возраста и тяжести состояния сразу при поступлении в лечебное учреждение необходимо производить обзорные рентгенограммы грудной клетки в прямой (задне-передней) проекции в вертикальном положении на максимальном вдохе. При необходимости делают снимок в боковой проекции, что позволяет:
- точно локализовать патологический процесс,
- обнаружить деструктивные полости и газ в легких и в плевральных полостях,
- выявить полисегментарные инфильтраты, расположенные в одной или нескольких долях легкого,
- а также обнаружить проявления реактивного плеврита в виде уплотнения соответствующих участков плевры.
Пораженные сегменты в начальной фазе воспаления увеличиваются в объеме и деформируют ход междолевых щелей, частично коллабируя прилежащие интактные сегменты, сосудистый рисунок которых представляется сгущенным. По мере развития воспалительного процесса уже на 2—5 сутки заболевания па фоне воспалительной инфильтрации определяются округлые воздушные образования различной величины, возникающие вследствие некроза легочной панерхимы; количество их вариирует от 2 до 4 — реже они бывают единичными или множественными. Вокруг них прослеживается воспалительный вал.
Лечение
В настоящее время большинство детских хирургов пересмотрело свое отношение к радикальным операциям на легких у детей при острых гнойных деструктивных процессах. Наряду с усовершенствованием консервативной интенсивной и антибактериальной терапии, в последние годы предложен ряд модифицированных хирургических методов, направленных на санацию местного гнойно-деструктивного очага. Особое внимание хирурги-пульмонологи сосредоточили на разработке и внедрение в практику органосохраняющих методов эндоскопической хирургии, которые в сочетании со щадящими, малотравматическими хирургическими вмешательствами регламентируются в различных лечебных комплексах, как методы «малой хирургии». Выбор каждого из методов или их сочетаний определяется как формой легочного или легочноплевралыюго процесса, так и особенностями его клинического течения у ребенка.
При легочных формах ОГДП, наряду с консервативными мероприятиями, направленными на восстановление дренажной функции бронхов (стимуляция кашля, ингаляции, отхаркивающие и пр.) широко используют поднаркозную бронхоскопию (БС), показаниями к которой служат:
- Сегментарные или лобарные нарушения бронхиальной проходимости на фоне острой воспалительной инфильтрации доли легкого или мелкоочаговой внутрилегочной деструкции (острый гнойный лобит);
- Одиночные или множественные острые внутрилегоч-ные абсцессы без плевральных осложнений;
- Наличие в легком одной или несколько сухих напряженных полостей («булл»);
- Выраженный гнойный или катарально-гнойныи эндобронхит.
БС у детей с ОГДП проводят под наркозом бронхоскопом Шторца по общепринятой методике. При наличии распространенного гнойного или катарально-гнойного эндобронхита производят санацию бронхиального дерева: после удаления из просвета бронхов гнойной или слизисто-гнойной мокроты с помощью электроотсоса (применяют специальные пластиковые эндобронхиальные катетеры) в просвет бронхиального дерева инсталлируют 5—10 мл (в зависимости от возраста ребенка) 0,1% р-ра фурагина К (солуфара) с последующей его аспирацией. При наличии густого гнойного секрета процедуру заканчивают введением муколитиков (предпочтительнее 10% раствор ацетилцистеина: 2—10 мл в зависимости от возраста). Как показывает практика, у детей с легочными формами ОГДП бывает достаточно 2—3 процедур с интервалами 1—2 дня.
Однако ведущее место в эндоскопическом лечении детей с напряженными долевыми инфильтратами («лобитами») или полостными образованиями в легких занимает лечебная катетеризация бронхов, которую осуществляют во время бронхоскопии рентгеноконтрастными сосудистыми катетерами с наружным диаметром 0,1—0,2 см. Предварительно, по данным рентгенографии, уточняют локализацию патологического процесса в легком, дистальньй конец катетера изгибают под углом, соответственно архитектонике долевого или сегментарного бронха, который необходимо катетеризировать.
При периферической локализации гнойно-деструктивных полостей и наличии фибринозных спаек между висцеральной и париетальной листками плевры (которые образуются в относительно поздние сроки заболевания), возможна чрезторакальная санация одиночных блокированных абсцессов легких.
Пункцию абсцесса осуществляют в точке наиболее близкого прилегания к грудной стенке после четкой его локализации путем рентгенографии. Анестезию кожи, мягких тканей и париетальной плевры проводят 1% раствором новокаина. Иглу желательно вводить в полость абсцесса по верхней проекции уровня жидкости или чуть ниже него. Проникновение иглы в полость гнойника ощущается как характерное «проваливание», после чего в шприц свободно аспирируется гнои с воздухом.
После полного удаления гноя полость абсцесса многократно промывают адекватным количеству гноя физиологическим раствором до«чистой воды», а затем — раствором антисептиков (0,1% фурагин К, 1% р-р диоксидина, 0,02—0,05% р-р хлоргексидина и др.). Извлекать иглу из полости необходимо при разрежении в шприце, а лучше всего — подключив к игле электроотсос. Пункции легочных полостей производят обычно через день, в количестве 3—5 вмешательств. Если в результате их нет выраженной положительной динамики местного процесса, прибегают к дренированию полости гнойника путем торакоцентеза (по Мональди). В последние годы, однако, многие авторы предпочитают микродренирование.
При легочно-плевральных формах ОГДП основной задачей хирургического лечения является аспирация из плевральной полости гноя и газа, что способствует ее санации и расправлению коллабированного легкого. Эту задачу можно осуществлять с помощью плевральной пункции или дренирования плевральной полости.
Показанием к пункции плевральной полости служит выявленное или заподозренное по данным клинико-рентгенологического анализа, а также УЗИ наличие жидкости или газа в плевральной полости.
Пункция проводится по верхнему краю ребра в 5-6 межреберьях по средне- или заднеаксилярной линиям. У больных с серозным или серозно-фибринозном плеврите эта манипуляция является основным методом санации плевры. При распространенном пиотораксе, всех формах пиопневмоторакса, а также при неэффективности пункционного лечения проводится торакоцентез и дренирование плевральной полости в режиме активной аспирации. Для дренирования применяется силиконовая трубка с внутренним диаметром 0,4-0,5 см; режим аспирации 5-20 см водного столба. Аспирационное дренирование плевральной полости позволяет добится ее санации и расправления легкого у большинства больных.
При неэффективности лечения, образовании полилакунарных осумкований и обширном фибринотораксе проводят торакоскопию с закрытой декортикацией легкого.
Контрольные вопросы
1. Что такое «три М»?
2. Какие микробы являются возбудителями гнойной-хирургической инфекции у детей?
3. Какие анатомо-физиологические особенности являются причиной более высокой заболеваемости у детей по сравнению с взрослыми?
4. Какие факторы риска для развития госпитальной инфекции вы знаете?
5. Назовите основные составляющие патогенеза гнойной хирургической инфекции.
6. Какие формы гнойной хирургической инфекции вы знаете?
7. Каковы принципы диагностики гнойной инфекции?
8. Что такое псевдофурункулез?
9. Какова клиническая картина мастита новорожденных?
10. Какие формы омфалита вы знаете. Расскажите о каждой из них.
11. Какие особенности кожи новорожденных предрасполагают к развитию флегмоны новорожденных?
12. Что такое острый гематогенный остеомиелит?
13. Какие формы ОГО вы знаете?
14. Какова клиническая картина ОГО?
15. Какие основные этапы лечения острого гематогенного остеомиелита вы знаете?
16. Что такое лимфаденит? Перечислите основные формы и опишите их.
17. Какую роль ОРВИ играют в развитии бактериальных пневмоний?
18. Какие формы острой гнойно-деструктивной пневмонии вы знаете? Каковы их особенности?
19. Какова тактика лечения ОГДП?
Бычков В.А., Манжос П.И., Бачу М.Рафик Х., Городова А.В.
Опубликовал Константин Моканов
Источник
Деструктивная пневмония — это острая форма воспаления легких, которая характеризуется тяжелым гнойно-воспалительным процессом и большим количеством осложнений. Болезнь чрезвычайно опасна и требует срочной госпитализации и оперативного лечения.
- Опасность и профилактика заболевания
Причины и клиническая картина заболевания
Деструктивная пневмония чаще всего возникает осенью и весной, в период повышенной влажности и ослабленности иммунитета. Первичной причиной болезни служит патогенный штамм стафилококка и целый ряд микроорганизмов, которые, пользуясь уязвимостью тела, усугубляют воспаление легких. Бактерии проникают в орган, быстро размножаясь и образовывая гнойнички.
Помимо стафилококка, возбудителями являются:
-
 грипп,
грипп, - вульгарный протей,
- энтеробактерии,
- клебсиеллезная инфекция,
- парагрипп,
- синегнойная палочка,
- аденовирусы.
Особую опасность болезнь представляет для ребенка. Деструктивная пневмония составляет около 10% от всех детских видов воспалений легких. Две трети больных приходится на возраст до 5 лет.
Причинами развития заболевания у детей являются:
- Плохие условия проживания: сырость, недостаточная проветриваемость помещения, близость подвала.
- Частые и долгие периоды болезни ОРВИ: гриппом, респираторно-синцитиальной или риновирусной инфекцией.
- Недоношенность.
- Приобретенная или врожденная иммунная недостаточность.
- Неправильное лечение антибиотиками и лекарственными средствами.
- Прием синтетических глюкокортикостероидов.
- Сепсис и заражение крови.
- Антенатальная или интранатальная асфиксия.
- Родовая травма ребенка.
Факторы, влияющие на возникновение болезни у взрослых, почти не отличаются от детей. К ним только добавляются дополнительные:
- Частое употребление спиртных напитков.
- Курение.
- Травмы легких и грудины.
-
 СПИД и ВИЧ-инфекции.
СПИД и ВИЧ-инфекции. - Наркомания.
- Гепатит.
- Постоянные стрессы, усталость и нервное состояние.
- Прием гормональных средств.
- Общее ослабление организма после курса химиотерапии.
- Вредные условия труда и проживание возле заводов и фабрик, загрязняющих воздух.
- Сахарный диабет.
- Любые болезни, разрушающие иммунитет.
При возникновении воспаления происходит инфицирование легких через бронхи, при попадании микроорганизма в кровь или лимфу.
В легочной ткани образуются гнойные скопления и буллы (области, заполненные воздухом), которые при развитии болезни прорываются в плевральную полость, вызывая плеврит и пневмоторакс.
Иногда гнойники способствуют возникновению сепсиса, располагаясь возле сосудов и расплавляя их. Болезнь делится на две стадии. На первом этапе поражается одна сторона легких или распространяются несколько локальных воспалений. На второй стадии происходит развитие на фоне других инфекций. Воспаление поражает две стороны легких, вызывает сердечную и сосудистую недостаточность.
Симптомы развития
При возникновении первично-бактериальной деструктивной пневмонии, симптомы начинают проявляться уже на 2-3 день. У больных резко ухудшается состояние, воспаление легких стремительно набирает обороты.
Симптомы включают в себя:
- Быстрый рост температуры тела до 39-40 градусов в независимости от времени дня.
- Снижение работоспособности.
- Появление боли в костях и суставах.
- Проблемы со стулом.
-
 Тошнота и рвота.
Тошнота и рвота. - Сильные головные боли.
- Постоянная усталость.
- Гипертермия.
- Сухой кашель, перерастающий в мокрый или гнойно-слизистый.
- Кровохарканье.
- Возникновение сердечной и дыхательной недостаточности.
- Сильное потоотделение.
- Неадекватность поведения.
- Одышка.
- Частое дыхание.
Больные, особенно дети, плохо спят, мечутся по постели, стонут. Симптомы схожи с шоком, человек часто и быстро дышит, ускоряется сердцебиение, его знобит. Также для болезни характерен бледно-землистый цвет лица и холодный, липкий от пота лоб. Больному тяжело лежать, он всее чаще принимает сидячее положение.
Для вирусо-бактериальной деструктивной пневмонии характерно быстрое развитие легочной недостаточности, сильных болей в горле и бронхах, кашлем с мокротой.
Самая тяжелая форма заболевания — септическая деструктивная пневмония, при которой микроорганизмы попадают в кровь. Еее симптомы следующие:
-
 Температура тела 38-39 градусов.
Температура тела 38-39 градусов. - Легочная и сердечная недостаточность.
- Скопление газов в кишечнике.
- Неврологические расстройства.
- Нарушение микроциркуляции.
На самой тяжелой стадии, когда болезнь дает метастазы на соседние ткани происходит:
- Резкий сброс веса.
- Частые потери сознания.
- Нарушение обмена веществ организма.
- Диспепсические расстройства.
Дети переносят болезнь намного хуже взрослых, поэтому именно у них диагностируется большое количество тяжелых осложнений. При обнаружении воспаления, ребенка сразу доставляют в больницу.
Диагностика
Метод постановки диагноза включает в себя целый комплекс анализов и исследований. Ошибки быть не должно, от вида пневмонии зависит курс лечения, его неправильное назначение поставит здоровье и жизнь пациента под угрозу.
Методы определения данного заболевания включают:
- Физический осмотр больного. Простукивание и прослушивание легких, слышатся сильные влажные хрипы. Грудная клетка деформирована.
- Выявление симптомов.
- Изучение медицинской карты. Если человек уже болен другим видом пневмонии, но лечение не оказывает эффективного результата, это может означать, что первоначальный диагноз был поставлен неверно.
- Лабораторный анализ мочи, мокроты и крови. Исследуется концентрация белка, лейкоцитов, эритроцитов и других веществ. На основе данных делается вывод о наличии деструктивной пневмонии.
-
 Рентгенография. На ней четко просматриваются тени около сердца, видны очаги заболевания, буллы, воздух в легких.
Рентгенография. На ней четко просматриваются тени около сердца, видны очаги заболевания, буллы, воздух в легких. - Ультразвуковое исследование зоны плевры. Указывает на наличие жидкости, ее количество и расположение.
- Прокол в область плевры. Выполняется с помощью шприца с иглой и длинной трубки из резины. Вещество из плевральной зоны отправляется на бактериологический посев для дальнейшего исследования на микроорганизмы.
- Бронхоскопия. Через рот или нос пациенту под наркозом вводят специальный прибор в виде длинной трубки с камерой. Врач наглядно видит все произошедшие изменения в легких.
- Плевроскопия. Введение торакоскопа через разрез стенки грудной клетки для раскрытия легкого. Применяется при острой стадии заболевания.
- Бронхография. Исследование больных органов рентгеном с помощью контрастного раствора, помещенного в пациента.
Диагностика проводится на начальной стадии заболевания, на вторичной и после выздоровления. Таким образом, здоровье пациента всегда будет под контролем для избежания тяжелых осложнений. Также диагностика необходима для подбора методов восстановления после лечения.
С чем можно перепутать симптомы деструктивной пневмонии:
-
 Острый аппендицит.
Острый аппендицит. - Ложные диафрагмальные грыжи.
- Воспаление брюшины.
- Напряженный пневмоторакс.
- Непроходимость кишечника.
- Туберкулез.
- Кисты легких.
Большинство симптомов данных заболеваний совпадает с деструктивной пневмонией, что приводит к неправильному подбору плана лечения. Поэтому врач должен комплексно оценивать признаки болезни и внимательно обследовать пациента. Решающим фактором станет флюорография или рентген легких.
Лечение и реабилитация
При подтверждении диагноза, больного сразу направляют в больницу. Там врач индивидуально составляет долгосрочный план лечения. Как правило, он включает в себя:
- Системную антибактериальную терапию противомикробными препаратами.
-
 Дезинтоксикационное лечение, которое устраняет ядовитые вещества из организма. В нее входит кислородотерапия и гипербарическая оксигенация.
Дезинтоксикационное лечение, которое устраняет ядовитые вещества из организма. В нее входит кислородотерапия и гипербарическая оксигенация. - Хирургическую операцию паллиативного вида, помогающую устранить гной и очистить плевру и бронхи.
- Посиндромное лечение с учетом полиорганных нарушений.
- Восстановление иммунной системы организма.
- Лечение пациента в реанимации, затем его перевод в общую или отдельную палату.
- Реабилитационная терапия.
- Выписка пациента и дальнейший контроль его состояния здоровья.
На первом этапе заболевания назначают курс лечения антибиотиками широкого спектра действия. К ним относятся:
- Цефотаксим
- Гентамицин.
- Амовикомб.
- Цефтриаксон.
- Панклав.
- Метронидазол.
- Фибелл.
- Кламосар.
- Метрагил.
- Ампициллин с сульбактамом.
- Эритромицин.

Сначала их вводят внутривенно, затем, когда состояние пациента улучшается и температура падает, больной начинает принимать препараты в таблетках. Чаще всего это происходит через 3-4 дня после начала лечения.
Все препараты назначаются только после пробы на чувствительность, так как возбудитель болезни крайне восприимчив. Самостоятельно принимать лекарства нельзя.
Антибиотики не смешивают, если спустя 1-2 дня эффекта не наблюдается, его заменяют на другой. В редких случаях при тяжелой степени деструктивной пневмонии пациенту прописывают два вида лекарственных препаратов одновременно.
Затем проводят дезинтоксикационную и инфузионную терапию, которая насыщает организм глюкозой и белками. Лечение антибиотиками занимает 1-2 недели в зависимости от характера деструктивной пневмонии.
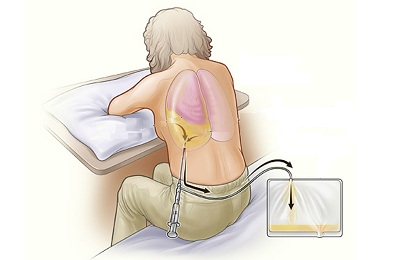 На вторичной стадии лечение становится более радикальным. Больному делают торакоцентез в плевральную область, то есть вставляют трубку между ребрами и выкачивают через нее, в зависимости от необходимости, гной, жидкость или воздух. Для контроля за правильным положением дренажа выполняют рентгенографию. Затем пациенту промывают полость бронхов и обрабатывают ее антисептиком.
На вторичной стадии лечение становится более радикальным. Больному делают торакоцентез в плевральную область, то есть вставляют трубку между ребрами и выкачивают через нее, в зависимости от необходимости, гной, жидкость или воздух. Для контроля за правильным положением дренажа выполняют рентгенографию. Затем пациенту промывают полость бронхов и обрабатывают ее антисептиком.
Если никакой метод не помогает, применяют видеоассистированное торакоскопическое лечение. Врач визуально контролирует процесс санации легких от жидкости и гноя. В течение данного способа лечения необходимо избавляться от мокроты, так как она затруднит работу специалиста. В крайнем случае применяют катетеризацию пораженного бронха, в который вводят раствор муколитических препаратов, например, Ацетилцистеин или Амбробене.
Эти меры применяют только если:
- возникли сильные кровотечения в легких,
- развилась киста,
- сформировался абсцесс органа,
- появился панцирный плеврит,
- лечение свищей в бронхах не привело к успеху.
Данные осложнения возникают лишь у 1% заболевших, а с развитием современной медицины риск их возникновения снижается с каждым годом.
Особенности:
-
 Если у пациента сформировалась сердечная или сосудистая недостаточность, то ему прописывают курс сердечными лекарственными препаратами: Дигитоксином, Строфантином и Коргликоном.
Если у пациента сформировалась сердечная или сосудистая недостаточность, то ему прописывают курс сердечными лекарственными препаратами: Дигитоксином, Строфантином и Коргликоном. - Для уменьшения риска возникновения тромбов назначают антикоагулянты.
- При развитии пиопневмоторакса, проводят полное дренирование плевры.
После того как пациент начал идти на поправку, начинается процесс реабилитации. Больному постепенно отменяют прием антибиотиков и назначают пробиотики для общего улучшения состояния организма. Затем прописывают физиотерапию, массаж, занятия дыхательной гимнастикой.
Общий срок лечения и нахождения в больнице составлять 1-4 недели.
В течение полугода после выписки пациенту необходимо каждые 3 месяца проходить профилактический осмотр. Для улучшения состояния пациента рекомендовано посещение специальных курортов и санаториев.
Опасность и профилактика заболевания
Осложнения деструктивной пневмонии включают в себя несколько тяжелых заболеваний. К ним относятся:
-
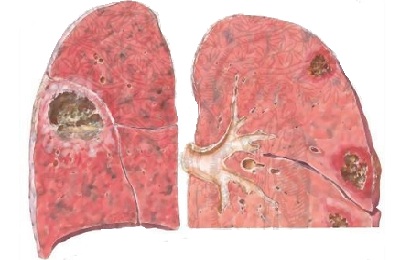 Возникновение легочной кисты.
Возникновение легочной кисты. - Хронические типы недостаточности. Сосудистая, сердечная, печеночная.
- Абсцесс легких.
- Пахиплеврит.
- Заражение крови, которое может привести к поражению органов и ампутации некоторых частей тела.
- Переход воспаления легких в хроническую форму.
Для того чтобы избежать возникновения деструктивной пневмонии требуется придерживаться некоторых предупреждающих мер. Профилактика делится на неспецифическую и специфическую.
К первой относится:
- Здоровое питание и активный образ жизни.
- Поддержка баланса витаминов и минералов в организме. Присутствие в ежедневном рационе белков, жиров и углеводов.
- Частое проветривание комнат в доме. По возможности не стоит покупать квартиру в близости от подвала.
- Укрепление иммунитета.
- Только профессиональное лечение антибиотиками. Назначать их самостоятельно не рекомендовано.
- Избежание контактов с больными вирусной инфекцией, ношение ватно-марлевых или медицинских повязок в период обострения гриппа и ОРВИ.
- Своевременное обращение к врачу при подозрении на любую болезнь.
 К специфической профилактике относят пневмококковую прививку, сделанную тем, кто часто болеет гриппом и ОРВИ. Она вырабатывает антитела, помогающие иммунитету бороться с возбудителем данного заболевания.
К специфической профилактике относят пневмококковую прививку, сделанную тем, кто часто болеет гриппом и ОРВИ. Она вырабатывает антитела, помогающие иммунитету бороться с возбудителем данного заболевания.
При соблюдении всех рекомендаций врача и своевременном лечении, организм человека полностью восстанавливается. Легкие и плевра сохраняют свою жизнедеятельность. Однако во избежание рецидива необходимо регулярно проходить обследование и делать флюорографию.
Загрузка…
Источник
