Описание рентгенограммы при пневмонии пример
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
Рентенография грудной клетки является наиболее информативным методом в диагностике пневмонии.
Можно ли обойтись без рентгеновского исследования легких при подозрении на пневмонию?
Рентгенография органов грудной клетки – стандарт диагностики пневмонии, обойтись без которого можно только в случае, если нет физической возможности его проведения (например, в районных участковых и сельских больницах). Однако пренебрежение рентгенографией может сослужить больному плохую службу – может оказаться, что назначенное лечение неверно, а пациента несколько месяцев безуспешно лечили стандартными антибиотиками от туберкулеза легких или опухоли.
Каковы показания к рентгенографии органов грудной клетки при пневмонии?
Показанием к проведению рентгенологического исследование служат следующие симптомы пневмонии: кашель с отделением мокроты, лихорадка, озноб, а также изменения в анализах крови. Повторные рентгеновские снимки легких необходимы в процессе лечения для контроля его эффективности, в конце – для того, чтобы судить о выздоровлении, и через некоторое время после окончания лечения – для наблюдения и выявления остаточных изменений в легких и окружающей их плевре.
Противопоказания к проведению исследования
Абсолютных противопоказаний для рентгенографии не имеется вовсе – исключением является беременность, особенно ее первый триместр. В том случае, если риск осложнений для матери в случае отказа от процедуры больше, чем риск негативного воздействия ионизирующей радиации на плод, исследование проводится, а область живота и таза беременной пациентки при этом тщательно экранируется (закрывается фартуком, не пропускающим рентгеновские лучи).
Как часто можно делать рентген?
Сейчас допустимой нормой облучения считается величина 4-5 мЗв в год. Некоторая часть этого облучения приходится на природные источники радиации (воздух, воду, почву, вдыхаемый радон и т.д.). На сегодня в России не рекомендовано превышать дозу 1 мЗв в год, полученную в результате медицинских исследований. Учитывая, что при однократной рентгенографии легких организм подвергается облучению величиной от 0,3 мЗв (в случае цифровой рентгенографии) до 3,0 мЗв (при использовании более старой – пленочной), безопасными можно считать в среднем до 3 исследований в год (цифровая РГ) и одно-единственное, если речь идет о пленочной.
Однако при пневмонии рентгеновское исследование проводится гораздо чаще – это правильно, ведь своевременное выявление осложнений и эффективный контроль лечения гораздо важнее, чем боязнь получить несколько «лишних» доз ионизирующей радиации.
Признаки пневмонии на рентгеновском снимке
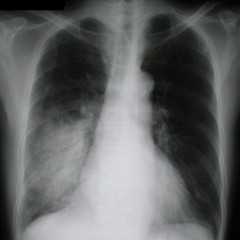
Признаки пневмонии на рентгенограмме не слишком специфичны, т.е. могут иметь место и при других заболеваниях. Достоверным признаком пневмонии является затемнение в каком-либо участке легочного поля (очаговое или распространенное) с нечеткими размытыми контурами, которое обусловлено инфильтрацией ткани легкого – пропитыванием его плазмой крови и клеточными элементами – лейкоцитами и другими (см. снимок 1). Пневмония может быть очаговой (занимающей небольшой участок ткани легкого), сегментарной (захватывающей один или несколько сегментов ткани), долевой или крупозной (см. снимок 2), тотальной (самый тяжелый вариант – в процесс вовлечено все легкое целиком).


Рентгенологические симптомы изменяются в зависимости от стадии болезни: в период разгара в пораженном участке ткани легкого можно отметить лишь некоторое снижение воздушности (на снимке проявляется как легкое неинтенсивное затемнение в виде дымки). Затем, когда под влиянием бактериальных токсинов происходит повышение проницаемости стенки капилляров, ткань легкого локально инфильтрируется, а на рентгенограмме появляется участок уже более интенсивного затемнения с нечеткими контурами (см. снимок 3). По мере разрешения болезни участок инфильтрации становится все более неоднородным, уменьшается в размерах, и, наконец, исчезает совсем. Часто, однако, после пневмонии остаются ее следы: участки склероза, спайки, соединительнотканные тяжи, легочный рисунок вследствие этого может быть деформирован.
Расшифровка рентгеновского снимка органов грудной клетки
Основные органы грудной клетки, поддающиеся рентгенодиагностике – костная основа (грудина, ребра, лопатки, позвоночный столб); непосредственно органы (легкие, плевра, сердце, сосудистый пучок, средостение, щитовидная железа, вилочковая железа).
Рентгеновское изображение легких и костной основы грудной клетки – плоскостное (оценить и увидеть объем органов на одном двухмерном снимке не представляется возможным – вот почему для получения объемной картины используется рентгенография в двух проекциях), суммационное (все ткани, что лежат по ходу движения рентгеновского луча, отображаются на снимке) и плотностное (различные оттенки серого цвета отражают различия в плотности тканей), чаще всего негативное. Просветления (в данном случае темного цвета) – соответствуют наименее плотной структуре – мягким тканям, воздуху, и наоборот.
Дополнительно к рентгенографии для диагностики пневмонии также используются: рентгеноскопия легких и ребер – исследование, которое применяется преимущественно для оценки подвижности легких. Линейная томография (рентгеновская) позволяет устранить суммацию (наложение) теней различных структур грудной клетки друг на друга. При этом на снимке в фокусе будет лишь тот слой, который задан изначально. Ткани, соответственно, отражаются послойно. Компьютерная томография в основном используется для оценки распространенности изменений в легких, для выявления патологии в лимфоузлах средостения, для диагностики болезней и патологии средостения.
При расшифровке рентгеновского снимка вначале нужно оценить его качество и правильность укладки пациента – если это условие не соблюсти, дать точное рентгенологическое заключение будет сложно. При оценке рентгенограммы нужно учитывать форму легких, их размеры, структуру ткани легкого (легочных полей), состояние воздушности, размер и расположение органов средостения.
Очаги воспаления на рентгенограмме
Основным признаком пневмонии на рентген снимке является наличие участков затемнения на рентген снимке. Эти очаговые затемнения свидетельствуют о наличии инфильтрата (отечного воспаленного очага) в ткани легкого.
При этом учитываются размеры затемнения, его форма, контуры, положение, структура, количество.
По размеру затемнения подразделяются на:
- мелкоочаговые (до 3 мм)
- среднеочаговые (3-7 мм)
- крупноочаговые (8-12 мм)
- фокусные, распространенные, субтотальные, тотальные
Форма тени может быть округлой, веретенообразной, неправильной, кольцевидной. Затемнения могут быть низкой (более темные, чем костная ткань на снимке), средней (как кость), высокой интенсивности (почти как металл. Повышение интенсивности затемнения говорит о снижении воздушности ткани – что говорит об активности воспаления. Оцениваются также границы затемнения (четкие или расплывчатые), структура (однородная или неоднородная).
Оценка корней легкого
Затем производится оценка корней легкого – теней больших и средних бронхов, лимфатических и кровеносных сосудов – структурны они или нет, определяются ли в корнях легкого лимфоузлы, изменены ли они в размерах.
После этого оценивается состояние плевральных синусов пространства между листками плевры, которая выстилает полость груди изнутри и покрывает легкие снаружи. В норме они должны быть свободны, что на снимке в прямой проекции проявляется как участок просветления с острым углом, образованным участком грудной стенки и диафрагмой (справа и слева). При наличии жидкости в них будет отмечаться интенсивное затемнение с верхним горизонтальным уровнем.
Оценка состояния диафрагмы
В заключение оценивается состояние диафрагмы (приподнята, опущена, с дефектами или нет), легочного рисунка, сердца.
Источник
Пневмонии
Пневмония – инфекционное заболевание, характеризующееся воспалением легочной паренхимы и накоплением экссудата в просвете альвеол. В пораженном участке легкого развивается уплотнение (инфильтрат), в случае благоприятного исхода восстанавливается нормальная структура легочной ткани. Основными возбудителями острых пневмоний являются прежде всего пневмококк, а также грамположительные кокки (золотистый стафилококк, В-гемолитический стрептококк), смешанная аэробная флора, грамотрицательные бактерии (кишечная палочка, палочка Пфейффера, протей) и др. Острые пневмонии могут быть вызваны вирусами (в частности, гриппа, респираторным синцитиальным вирусом), микоплазмами, грибами, риккетсиями, хламидиями. Возможно сочетание нескольких возбудителей, например вирусов и бактерий. Пути проникновения возбудителей в легкие различны: вдыхание из окружающего воздуха и аспирация носоглоточного содержимого, гематогенное распространение, травма грудной клетки или другое экзогенное повреждение легочной ткани (например, при бронхоскопии). После попадания в легкие на микроорганизмы действует комплекс защитных реакций, обеспечивающий их удаление. Пневмония развивается при наличии нарушений в системе легочной защиты или у ослабленных пациентов: стариков, алкоголиков, больных с сопутствующими болезнями сердца, легких, почек, иммунодефицитами, после переохлаждения и т. д.
Крупозная (долевая) пневмония характеризуется поражением доли или нескольких долей легкого и вовлечением в процесс плевры.
Этиология и патогенез
Наиболее часто (до 90 % случаев) крупозную пневмонию вызывают пневмококки всех типов; значительно реже – клебсиелла, стафилококк, стрептококк. Мужчины болеют в 1,5 раза чаще, чем женщины. В основе заболевания лежит гиперергическая реакция на пневмококки, которые присутствуют в носоглотке у 10-60 % здоровых людей. Для развития крупозной пневмонии необходимы предрасполагающие факторы, например, изменения в системе легочной защиты, а также переохлаждение, хронические заболевания легких, сердца, опухоли, грипп и т.д.
Заболевание проходит ряд стадий. В стадию прилива (1-3-й день болезни) экссудат, содержащий пневмококки и большое количество фибрина, заполняет альвеолы, распространяясь по всей доле вплоть до листков висцеральной плевры, которые и служат анатомическим барьером, для его дальнейшего продвижения. Отечная жидкость может попадать в бронхи, захватывая соседние доли легкого. Вовлечение в процесс плевры приводит к развитию плеврита. Стадия уплотнения разделяется на две фазы: 1) красного опеченения (4-5-й дни болезни) – альвеолы заполняются фибринозным выпотом, содержащим большое количество эритроцитов и нейтрофилов, последние фагоцитируют пневмококки или другие бактерии, предотвращая дальнейшее распространение инфекции; 2) серого опеченения (6-7-й дни болезни) – в уплотненном легком содержатся в основном лейкоциты. Процесс фагоцитоза завершается. Во время стядии разрешения мигрирующие в альвеолы макрофаги удаляют остатки бактерий, фибрина, нейтрофилов и т.д., что в сочетании с отделением альвеолярного содержимого при кашле приводит к исчезновению экссудата и восстановлению нормальной анатомической структуры легкого.
Клиника
Обычно заболевание начинается внезапно с сильного озноба, лихорадки, кашля, болей в грудной клетке, нередко после простудного заболевания. Озноб, длящийся несколько часов и сменяющийся жаром, больные переносят крайне тяжело, повторные ознобы свидетельствуют о развитии осложнений. Лихорадка высокая – от 39,5° до 40С постоянного характера, сопровождается миалгиями, недомоганием, слабостью. Нередко наблюдаются головная боль, беспокойство бессонница, бред. Мокрота вначале скудная, пенистая, беловатая, затем становится ржавой в результате примеси крови, поздней мутнеет от обилия лейкоцитов и фибрина. Ко времени разрешения пневмонии мокрота делается более жидкой и обильной, содержит мало лейкоцитов и эритроцитов. Боль в грудной клетке может быть очень интенсивной, колюще-режущего характера, локализуется над пораженной долей легкого и резко усиливается при глубоком дыхании, кашле, надавливании на грудную клетку. Пациент нередко лежит на больном боку, чтобы уменьшить экскурсию ребер над областью плеврита. Боль уменьшается также при сдавлении грудной клетки рукой или компрессом, разъединении листков плевры выпотом. Боль может иррадиировать в плечо или верхнюю область живота, в зависимости от локализации пораженного участка.
При осмотре нередко обнаруживают герпетические высыпания на губах “теплый” цианоз, увеличение частоты дыхания до 25 40 и даже 50 в минуту. Дыхание поверхностное, в акте дыхания участвуют дополнительные дыхательные мышцы. Грудная клетка на пораженной стороне отстает при дыхании, голосовое дрожание усилено, при перкуссии отмечается притупление перкуторного звука, во время стадии прилива – притупление с тимпаническим оттенком. В стадию прилива над пораженной стороной на фоне ослабленного дыхания выслушивается крепитация (crepitatio indux). В стадию уплотнения дыхание над пораженным легким становится бронхиальным, могут выслушиваться сухие хрипы, обусловленные сопутствующим бронхитом. С пораженной стороны усилена бронхофония. В стадию разрешения вновь появляется крепитация (crepitatio redux), дыхание становится жестким, а затем и везикулярным. В этот период могут выслушиваться влажные звонкие мелкопузырчатые хрипы. Вовлечение в процесс плевры сопровождается шумом трения плевры, при наличии выпота наблюдается ослабление или исчезновение дыхания. Пульс частый, в тяжелых случаях может развиться недостаточность кровообращения (острое легочное сердце). На аорте может выслушиваться систолический шум, обусловленный высоким ударным объемом сердца. В первые дни заболевания могут наблюдаться тошнота и рвота. Лихорадка сохраняется около недели и критически снижается на 5-9-й день. В это время больные жалуются на резкую слабость, изнуряющий пот, сердцебиение. После снижения температуры тела одышка, частота сердечных сокращений уменьшаются, улучшается сон. Применение антибиотиков резко изменило течение крупозной пневмонии. Описанная выше классическая ее форма с 7-10-дневной лихорадкой в настоящее время уступила место абортивным формам с более легким и быстрым течением, характерным для очаговой пневмонии.
Диагноз
Рентгенологически при крупозной пневмонии выявляют интенсивное гомогенное затемнение, занимающее долю или целое легкое. В результате лечения эти изменения исчезают, в некоторых случаях рентгенологическая динамика отстает от клинической на несколько недель. Лейкоцитоз крови может достигать 15-30109/л, в лейкоцитарной формуле преобладают нейтрофилы, в том числе незрелые формы, в которых обнаруживают токсическую зернистость. В тяжелых случаях возможна лейкопения, свидетельствующая о более серьезном прогнозе. СОЭ увеличена. При исследовании газового состава крови выявляют гипоксемию с гиперкапнией и респираторный алкалоз. В мокроте много белка, фибрина, эритроцитов, лейкоцитов, при окраске мазков мокроты по Граму можно обнаружить пневмококки.
При очаговой пневмонии (бронхопневмония) инфекционный воспалительный процесс локализуется в бронхах и окружающей паренхиме, захватывая от одного до нескольких сегментов легких. Бронхопневмония чаще возникает у больных, страдающих бронхоэктазами или хроническим бронхитом, а также пациентов с заболеваниями сердца, сахарным диабетом, опухолями. Наиболее частыми причинами бронхопневмонии являются золотистый стафилококк, палочка Пфейффера, пневмококк.
Клиника
Болезнь обычно начинается постепенно, нередко на фоне гриппа или простуды, – повышается температура тела до 38-38,5°С, появляются одышка, слабость, кашель с небольшим количеством слизистой или слизисто-гнойной мокроты. Лихорадка обычно кратковременная, имеет неправильный характер. Крайне редко больных беспокоят боли в грудной клетке, возникающие, как правило, при поверхностном расположении очага пневмонии и развитии плеврита. При физическом исследовании грудной клетки обнаруживают признаки легочного уплотнения (усиление голосового дрожания, притупление перкуторного звука, жесткое дыхание) и звонкие мелкопузырчатые Влажные хрипы, однако они могут отсутствовать при малых размерах или центральном расположении очага поражения. Наличие сухих хрипов – признак сопутствующего бронхита. Изменения со стороны сердечно-сосудистой и других систем обычно не выражены. При правильном подборе антибактериальных препаратов температура тела нормализуется на 3-5-е сутки лечения, вслед за этим исчезают и рентгенологические изменения. Возможно и затяжное течение пневмонии, особенно при неадекватном лечении (неправильно подобранном антибактериальном препарате или малых его дозах). Нередко затяжное течение бронхопневмонии объясняется наличием других хронических заболеваний, изменением свойств возбудителя и реактивности организма.
Диагноз
Рентгенологическое исследование выявляет гомогенное затемнение, соответствующее по размеру одному или нескольким сегментам легких, изредка обнаруживает несколько очагов воспаления. Воспалительный процесс чаще локализуется в нижних отделах легких. В крови отмечают умеренный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, увеличение СОЭ, при вирусных инфекциях иногда лейкопению. Мокрота слизистая или слизисто-гнойная; для определения природы возбудителя мазки мокроты окрашивают по Граму.
Источник
- Клиникам
- Работа врачам
- Примеры заключений
- Полезные материалы
- Врачи
- Отзывы
- Соглашение
Описание рентген снимка при пневмонии не позволяет установить этиологию заболевания (бактериальная, вирусная), что крайне важно при выборе тактики лечения воспаления легочной паренхимы
Описание рентген снимка при пневмонии: достоверность диагностики, обзор литературы Описание рентген снимка при неспецифической пневмонии не представляет сложностей для квалифицированного врача-рентгенолога. При воспалительном очаге в легочной ткани появляются затемнения инфильтративного генеза средней или высокой интенсивности, негомогенной структуры с неровными нечеткими контурами. Вокруг тени прослеживаются воспалительные очаги.
Статья не затрагивает классические аспекты описания рентгеновских снимков при пневмонии. Недавно автору попалась на глаза статья Roger Knapp о роли рентгена в диагностике воспаления легких.
Пневмония и рентген снимки – насколько достоверна диагностика
Проанализировав массу практической информации, Roger Knapp пришел к выводу о низкой полезности рентгенографии при лечении воспаления легких. Мнение можно оспорить, так как без рентгенограммы грудной клетки установить диагноз воспаления легких на ранней стадии сложно. При незначительном увеличении лейкоцитов, отсутствии выраженных хрипов возможны ошибки диагностики.

Фото цифровой рентгенограммы при пневмоцистной пневмонии
Массовая эпидемия свиного гриппа доказала важность рентгенологической диагностики заболеваний легких. Диагноз с помощью рентген снимков удавалось установить через 30 минут после обращения пациента, но несмотря на раннее получения заключения, большинство пациентов погибало. Не было действенных лекарств против нового мутированного вируса гриппа.
Зарубежные авторы указывают на ограниченные возможности рентгенограммы. Описание указывает на затемнение, просветление без четкого указания этиологии. Для клинициста информации мало. При пневмонии важна установка возбудителя (вирус, бактерии, грибы), чтобы оптимально подобрать лечение.
Бактериальный посев мокроты готов через 10-14 дней, когда без грамотной терапии при воспалении легких человек погибнет. Лечащему врачу важна информация о величине поражения легочной ткани, о чем не каждый рентгенолог указывает в описании снимка. Заключение специалиста о сегментарной пневмонии редко указывает объем достоверный объем поражения ткани, что затрудняет динамическую оценку активности воспалительного процесса на фоне лечения.
Статистика свидетельствует о большой частоте гипердиагностики воспалительного процесса легочной паренхимы у пациентов. Такой подход оправдан нежеланием конфликтных ситуаций. На практике сгущение легочного рисунка в нижних легочных полях с обеих сторон рентгенологи описывают, как пневмонию, чтобы «перестраховаться». Из 100 человек только у одного на фоне сгущения прослеживаются инфильтративные тени, но при последующем активном развитии воспаления легких пациент может подать в суд. В такой ситуации лучше сформировать заключение о пневмонии при сомнительных результатах рентгеновской картины, чтобы лечащий врач назначил антибиотики. Такой подход существует на практике в большинстве государственных больниц. Вот только от пневмоний вирусной этиологии антибактериальные препараты не помогают. Зачем тогда прием препаратов? Чтобы «перестраховаться».
Не будем затрагивать аспекты побочного действия различных фармацевтических средств. Возникают вопросы соответствия поведения врачей принципу «не навреди». Вернемся к статье зарубежного специалиста.
Нужно ли делать рентген снимок при подозрении на пневмонию
Кнапп считает, что рентгеновские лучи не помогают терапевту лечить пневмонии. При рентгенографии пациент получает радиационное облучение.
Если при аускультации выявляются хрипы в груди, прослеживается увеличение количества лейкоцитов, нужно предполагать пневмонии. Рациональность рентгенограммы легких в такой ситуации довольно низка. Даже при получении отрицательного описания, указывающего на отсутствие инфильтративных затемнений все равно человеку назначаются антибиотики, так как существует вероятность воспаления других органов. Лейкоцитоз свидетельствует о бактериальной инфекции.

Фото рентгеновского изображения – правосторонняя среднедолевая пневмония
Научные исследования указывают на отставание рентгенологических синдромов при пневмонии от клинического течения заболевания. Если пациент клинически излечивается, на протяжении месяца могут наблюдаться рентгенологические признаки пневмонии. Нужно ли делать рентген при подозрении на воспаление легких? Решение остается за лечащим врачом.
В Беларуси согласно стандартам Минздрава при подозрении на воспаление легких обязательно выполнение рентгенографии органов грудной клетки. Подход позволяет выявить нозологию на ранней стадии, создает предпосылки для избыточной антибактериальной терапии и радиационного облучения населения. На практике наблюдается снижение сроков сокращения госпитализации людей. Экономический эффект от подхода выше за счет уменьшения количества койко-дней.
Описание рентген снимка при воспалении легких – обзор медицинских статей Для установления важности рентгенограмм органов грудной клетки при воспалении легких проведем обзор медицинских статей о данной тематике:
1. Европейские педиатры провели исследования достоверности клинико-лабораторных методов в диагностике воспалительных процессов легочной ткани. Группа исследуемых включала 98 человек. Амбулаторно до назначения анализов и рентгенограмм диагноз установлен у 38 человек. После проведения данным пациента посева мокроты на возбудителей бактериальная инфекция была выявлена у 19%. У одного человека был подтвержден диагноз вирусной инфекции с помощью ПЦР. Лабораторными, рентгенологическими метода предположить характер возбудителя у детей не представлялось возможным. Вывод исследования – рентгенологические, лабораторные, клинические методы не позволяют разграничить бактериальную и вирусную инфекцию;
2. Рентгенограмма позволяет верифицировать пневмонию при крупных очагах. Диагностическую снимка повышает предварительное тщательного клиническое обследование пациента. Особо важно изучить состояние ребенка до назначения рентгенографии органов грудной клетки;
3. Для проверки диагностической ценности рентгенографии было отобрана группа из 128 детей с описанием пневмонии на снимке без изучения клинической информации. Задача врачей-рентгенологов, лучевой диагностики – предположить характер возбудителя воспаления легочной паренхимы. Результаты подтверждались бактериальным посевом мокроты, определением титра вируса. Правильная трактовка этиологии наблюдалось только у 3 пациентов. Опыт показывает, что рентген снимки легких при пневмонии не могут использоваться для верификации возбудителя, хотя профессиональная литература описывает признаки типичных, атипичных, вирусных, грибковых пневмоний на рентгенограмме;
4. По данным ВОЗ специфичность рентгенограммы у детей до 5 лет с подозрением на пневмонии составляет около 50%. Для подтверждения заключения было проведено обследование 108 детей. Снимки описывались квалифицированными врачами лучевой диагностики с научными степенями. Специалисты смогли описать 21 бактериальную и 87 вирусных пневмоний. Примерно в половине случаев отмечалось совпадение заключение с бактериологическими анализами;
5. У детей до 4 лет на рентген снимках сгущение легочного рисунка воспринимается некоторыми рентгенологами за проявления воспалительного процесса. При исследовании специалистам было предложено описать рентген снимки 34 детей с установленным диагнозом воспаления легких, аналогичного количества рентгенограмм здоровых пациентов. Анализ изображений без оценки клинической информации привел к совпадению рентгенологического заключения с клинической диагностикой лишь в 24% случаев;
6. Для практикующих специалистов будет интересно еще один эксперимент. После исчезновения клинических симптомов и проведения рентгенографии лучевые специалисты назначили контрольное обследование через 1 месяц 70 пациентам из 129. Остаточные инфильтраты было только у 20%, что подтвердилось увеличением лейкоцитов через 1-2 недели после прекращения терапии. У 2/3 детей даже через месяц после исчезновения клиники наблюдались остаточные изменения на снимке в течение 3 месяцев. Очевидно, повторные рентгенограммы на практике не требуются, если у ребенка клинические признаки в норме, отсутствует дыхательная недостаточность;
7. В заключение опишем еще одно интересное исследование. Было подобрано 5 групп детей: с бактериальной, вирусной, смешанной, микоплазменной пневмонией, здоровые пациенты. Диагнозы устанавливались терапевтами, а описание рентген снимков проводилось рентгенологами. Результат – практически полное совпадение предположений специалистов.
Приведенная информация заставляет задуматься о пересмотре показаний для рентгенографии при подозрении на воспаление легких у детей и взрослых.
Если есть альтернативное мнение, предлагаем обсудить. Наши квалифицированные специалисты готовы предоставить описание рентгеновских снимков при пневмонии, туберкулезе, другой патологии.
Как правильно посмотреть снимки – рентген в детской пульмонологии
Чтобы оценить, как правильно посмотреть снимки легких у детей предлагаем информацию, приведенную экспертами IDSA и PID (Общества инфекционных болезней, Общества педиатрических инфекционных болезней).

Фото снимка – правосторонняя нижнедолевая пневмония в 6 сегменте
Группа врачей-экспертов по педиатрии, общественному здоровью, пульмонологии, хирургии, инфекционных болезней разработала руководящие принципы диагностики и лечения внебольничных пневмоний (CAP) у детей. Создано 92 рекомендации, опубликованные Джоном Брэдли на сайте в октябре 2010 года. Приведем некоторые аспекты заключения специалистов.
Диагностические процедуры, работающие у взрослых (в том числе рентген), имеют низкую эффективность у детей. Лучшим средством профилактики пневмонии является вакцинация. Ненужные медицинские вмешательства представляют вред для ребенка. Назначение рентгенографии или необоснованное использование антибиотиков требует разработки тщательных показаний. Антибактериальные средства не уничтожают вирусы. Особо опасно их назначение у детей 3-6 месяцев.
Амоксициллины у детей при подтвержденной пневмонии на рентген снимке являются препаратами первой линии терапии. Другие сильные препараты не нужно. Для поставки диагноза воспаления легких у детей недостаточно описать рентгенограмму. Для верификации патологии требуется тщательное клиническое обследование. Лабораторные анализы проводятся для подтверждения предполагаемого заключения. Не нужно базироваться на показатели крови, описание рентгеновского изображения. Важны клинические результаты, а диагностические процедуры являются дополняющими. Доктор Брэдли пишет, что в США дети с пневмонией госпитализируются чаще, чем с другой патологией. При уходе за такими пациентами прослеживается нарушение диеты. Ребенок переедает, что снижает качество лечения.
Специалист подчеркивает, что не нужно базировать на результаты рентгенографии органов грудой клетки при определении возбудителя заболевания. Описание «пневмония» чаще направляет врача по ложному следу. Назначаются антибиотики, хотя воспалительный процесс легочной ткани у ребенка чаще обусловлен вирусами. Присоединение бактериальной инфекции прослеживается на 3-5 день при снижении иммунитета. Если начато лечение до этого промежутка, вероятность сопутствующего бактериального инфицирования низка.
На практике прослеживается динамика о назначении рентгеновского обследования пациентам с кашлем, чиханием. Брэдли не описывает вред от радиационного излучения. Специалиста больше волнуют вопросы ложноположительных диагнозов, которые заставляют врача идти по ложному следу. Назначение антибактериальных средств детям представляет большую опасность для всех внутренних органов. Увеличение числа аллергии среди населения также является последствием неправильной фармакотерапии. В заключение нужно выделить аспекты важно правильного назначение рентген снимков при пневмонии. Показания к рентгенографии легких у детей нуждаются в пересмотре.
Другие статьи из раздела «Общие вопросы рентген»
Проконсультируем бесплатно в мессенджерах
Источник
