Оперативное лечение ожогов во 2 периоде
Тяжесть ожоговой болезни зависит от площади и глубины поражения, наличия ожога верхних дыхательных путей, возраста и исходного состояния пострадавшего.
Классификация
Ожоги делят на термические, химические, лучевые и от поражения электрическим током.
Термические ожоги
По глубине поражения термические ожоги делят на 4 степени.
• При I степени возникают лёгкий отёк кожи и гиперемия.
• При II степени страдают более глубокие слои эпидермиса, поэтому, кроме отёка и гиперемии, возникают пузыри, заполненные прозрачной желтоватой жидкостью.
При Ш А степени развивается тотальное поражение эпидермиса, но сохранены волосяные луковицы, сальные и потовые железы, из ко
торых на ожоговой ране появляются островки эпителизации, и рана может зажить самостоятельно.
· III Б степень — поражение всех слоев кожи.
· IV степень — тотальное поражение кожи и подлежащих тканей.
Очевидно, что самостоятельной регенерации при ожогах IIIБ и IV степеней быть не может, поэтому эти ожоги называют глубокими, а ожоги I, II, IIIА степеней — поверхностными. На глубокие ожоги указывает отсутствие боли в ране при смачивании спиртом или выдёргивании волос (волосяная проба). Поставитьдиагнозожога дыхательных путей помогают анамнез и объективные данные: пожар в закрытом помещении, гиперемия слизистых оболочек губ и рта, опалённость волос и эпителия носовых ходов, осиплость голоса и нарастающая дыхательная недостаточность.
Площадь пораженияопределяют различными методами. Один из наиболее приемлемых — метод «девяток», когда голова и шея составляют 9% поверхности тела, рука — 9%, нога — 18%, передняя поверхность туловища— 18%, задняя поверхность туловища— 18%, промежность — 1 %. Площадь поражения можно определить, пользуясь «правилом ладони», которая составляет 1 % площади тела (ладонь пострадавшего!).
Фазы течения ожоговой болезни
В течении ожоговой болезни выделяют четыре стадии: шок, токсемия, септикотоксемия, реконвалесценция.
II период ожоговой болезни: острая ожоговая токсемия
Развивается на 2-3 сутки и продолжается до 10-14 суток с момента ожога. Возникает в результате всасывания токсических продуктов, которые образуются при распаде белков, поврежденных при ожоге тканей. Период токсемии, продолжительность и степень выраженности зависят от глубины и площади ожога. Велика роль в развитие острой токсемии олигопептидов, или молекул средней массы. Распад белков сопровождается повышением содержания в крови токсических продуктов: мочевины, мочевой кислоты, креатинина.
Период острой ожоговой токсемии обусловлен 2 факторами. Первый – всасывание из обожжённых ран продуктов распада тканей и токсинов бактерий, обладающих антигенными свойствами. Второй – главный, нарушение белкового обмена в организме больного. Синтез белка отстает от его распада в тканях, а также от выведение его из организма плазмой.
Клиника токсемии:
Повышениеto38-39ос, ремитирующего характера, нарушение ЦНС: головные боли, отсутствие аппетита, вялость, заторможенность, эмоциональные расстройства, нарушение сна, в тяжелых случаях заторможенность с дезориентацией, бред и галлюцинации.
Заторможенность временами сменяется периодами возбуждения, бессонницей, двигательными расстройствами, судорогами, бредом. Возможно развитие психических расстройств. Ps и дыхание частые. АД=N. Рвота.
Характерна анемия, ↑ лейкоцитоз с нейтрофильным сдвигом и ↑ СОЭ. Олигурия сменяется полиурией. В крови и моче – признаки нарушения белкового обмена (гиперпротеинеемия, ↑ остаточного азота, усиление выделения креатинина и креатина, нарушен азотистый баланс). Возможно развитие токсического гепатита, что подтверждается ↑ билирубина крови и ↑ трансаминаз.
III период ожоговой болезни – ожоговая септикотоксемия
Связан с развитием гнойно–некротических процессов в ране. Ведущую роль играет степень сопротивляемости организма, обширность и глубина ожогов и характер бактериальной флоры.
Подразделяют на 2 фазы:
1. Начало отторжения струпа до полного очищения раны (2-3 недели).
2. Образование гранулирующих ран до полного их заживления, в том числе и после кожной ауто- и аллопластики (несколько месяцев).
3. Огнестрельные травмы позвоночника и спинного мозга. Классификация, клиника, диагностика, лечение на этапах медицинской эвакуации. Осложнения боевых повреждений позвоночника.
Различаются изолированные, множественные и сочетанные травмы (ранения) позвоночника. Изолированной называется такая травма (ранение), при которой имеется одно повреждение. При этом, как при травме, так и при ранении позвоночника морфологический субстрат «повреждения» составляют и позвоночник, и спинной мозг с его оболочками и корешками. Поэтому применяемые в отдельных руководствах понятия «осложненные» травмы позвоночника (под этим понимаются травмы позвоночника, сопровождающиеся повреждением спинного мозга и его корешков) неправильны с точки зрения определения понятий и правил формулирования диагноза в военно-полевой хирургии. Одновременное повреждение (одним или несколькими РС при огнестрельных ранениях) позвоночника на нескольких уровнях называется множественной травмой (ранением) позвоночника. Одновременное повреждение (одним или несколькими РС при огнестрельных ранениях) позвоночника с другими анатомическими областями тела (голова, шея, грудь, живот, таз, конечности) называется сочетанной травмой (ранением) позвоночника. При огнестрельных ранениях наиболее часто ранения позвоночника и спинного мозга сочетаются с повреждениями органов груди (23%) и живота (8%).
Для правильного построения полного диагноза огнестрельного ранения позвоночника и спинного мозга используется нозологическая классификация огнестрельных ранений позвоночника и спинного мозга(табл. 15.1)
Огнестрельные ранения позвоночника и спинного мозга подразделяются по ряду признаков. По этиологии выделяются огнестрельные (пулевые, осколочные) ранения и МВР, отличающиеся объемом и характером повреждения. МВР часто бывают множественными, сочетанными, а по механизму — комбинированными поражениями или травмами.
Основным в классификации является разделение травм позвоночника и спинного мозга на паравертебральные, непроникающие и проникающие в зависимости от повреждения стенок позвоночного канала (Н.С. Косинская).
Паравертебральным называется ранение, при котором раневой канал проходит в непосредственной близости от позвоночника. При нем отсутствуют переломы отростков и дужек позвонков, и в большинстве случаев ранения не сопровождаются неврологическими расстройствами. Однако в отдельных случаях, вследствие высокой кинетической энергии пули, РС может опосредованно воздействовать на спинной мозг, вызывая неврологические нарушения различной выраженности (рис. 15.1; V).
Непроникающим является ранение, при котором РС повреждают отростки и тело позвонка, но неповрежденным остается спинномозговой канал (рис. 15.1; IV). Проникающим называется такое ранение позвоночника, при котором РС повреждает спинномозговой канал.
Такая трактовка проникающего ранения является исключением и применяется только в отношении ранений позвоночника (при других локализациях ранения, как известно, критерием проникающего ранения является повреждение твердой мозговой оболочки головного мозга или серозных оболочек полостей: брюшины или плевры), поскольку твердая мозговая оболочка спинного мозга тесно прилежит к стенкам спинномозгового канала; поэтому ранение костных стенок канала практически всегда сопровождается повреждением твердой мозговой оболочки ).
По характеру и ходу раневого канала проникающие ранения позвоночника и спинного мозга разделяются на касательные, слепые и сквозные (рис. 15.1).
Касательным является такое ранение позвоночника и спинного мозга, при котором РС проходит по касательной к спинномозговому каналу, повреждая его стенки, а костными осколками — и спинной мозг. Эти ранения встречаются наиболее часто (рис. 15.1; III).
Ранение называется слепым, когда раневой канал имеет только входное отверстие и слепо заканчивается в тканях позвоночника или в спинномозговом канале, а в конце раневого канала залегает пуля или осколок.
Ранение позвоночника называется сквозным, когда РС проходит через структуры позвоночника, имея в его тканях входное и выходное отверстия, при этом он может проходить через спинномозговой канал или вне его проекции.
Как следует из рис. 15.1, проникающие ранения позвоночника и спинного мозга бывают касательными (36%), слепыми (15%) и сквозными (11%), составляя основной контингент раненых с огнестрельными ранениями позвоночника — 62%. Летальность у них, по данным периода Великой Отечественной войны, была высокой — 52%. У остальных 38% раненых с паравертебральными и непроникающими ранениями летальность составляла 15%.
Важным при построении диагноза является определение локализации повреждения позвоночника — это возможно на основании локализации раны и при определении соответствующих неврологических синдромов. Диагностика характера повреждения позвоночника (переломы, вывихи и т.п.) на передовых этапах медицинской эвакуации возможна только в омедб при рентгенологическом обследовании, но нецелесообразна в условиях поступления больших потоков раненых, т.к. не влияет на сортировочное заключение.
Главным на этапах медицинской эвакуации является диагностика повреждения спинного мозга и, при возможности — его степени тяжести. С этих позиций выделяются три типа ранения позвоночника: без нарушения проводимости спинного мозга, когда при наличии признаков ранения позвоночника полностью отсутствует неврологическая симптоматика повреждения спинного мозга и его корешков. Ранения позвоночника с частичным нарушением проводимости спинного мозга — сопровождаются неравномерными расстройствами движений и чувствительности. Ранения позвоночника с полным нарушением проводимости спинного мозга — сопровождаются картиной полного анатомического перерыва спинного мозга.
Билет 28
Источник
Обязательным элементом лечения глубоких ожогов (IIIб-IV степени) является оперативное лечение. Все применяемые операции можно разделить на две группы:
· Удаление некротизированных тканей;
· Пластические операции, восстанавливающие кожный покров.
К первой группе относятся некротомия и некрэктомия.
Некротомия. Это рассечение ожогового струпа на всю глубину. Применяют в случаях образования плотного циркулярного некроза, сдавливающего ткани и вызывающего нарушение кровообращения. Некротомию производить можно без анестезии. Некротизированные ткани рассекают на всю глубину до появления капель крови. Разрезы проводят в продольном направлении, при этом края его расходятся.
Некрэктомия – операция, направленная на удаление некротизированных тканей, что позволяет в более короткие сроки подготовить ожоговую поверхность к пластике. Некрэктомия может производиться в первые дни после ожога (первичная) или уже при наличии признаков отторжения струпа (вторичная). Удалять омертвевшие ткани можно одномоментно или в несколько этапов. При выполнении одномоментной некрэктомии иссекаются ткани до жизнеспособных. Поэтапная чаще проводится послойно (тангенциально). Для этого некротизированние ткани рассекаются на всю глубину до появления капель крови, а затем снимаются поверхностные слои.
Второй вид операций включает различные виды кожной пластики.
Чаще применяется отсроченная кожная пластика. Она производится после отторжения некротизированных тканей, купирования инфекционного процесса и закрытия дефекта грануляционной тканью. Наиболее оптимальные сроки для выполнения кожной пластики- 2-4 неделя после травмы.
Можно применять свободную и несвободную кожную пластику. Виды кожной пластики будут рассмотрены в специальной лекции. Сейчас следует отметить, что наибольшее распространение при ожогах получила свободная кожная пластика расщепленным лоскутом. Дерматомами производят забор кожи с донорских участков, с помощью специальных перфораторов готовят сетчатые трансплантанты, которыми закрывают раневую поверхность. В качестве донорских участков используется боковая поверхность живота, передне-наружная поверхность бедер. Толщина кожного лоскута 0,4-0,5 мм. Такие лоскуты хорошо приживаются и позволяют закрывать большие по площади поверхности. Благодаря тому, что на донорских участках остаются элементы камбиального слоя и дериваты кожи они хорошо самостоятельно эпителизируются.
Для закрытия ожоговой поверхности можно использовать кожу труппа, животных или искусственную кожу. Следует отметить, что эти методы позволяют осуществить временное закрытие ожоговой поверхности, что позволяет уменьшить плазмопотерю и риск развития инфекционного процесса. Эти трансплантанты через некоторое время отторгаются, поэтому являются временными и дают возможность выиграть время, для подготовки к кожной пластике.
Если используется кожа человека, то это аллодермопластика. В случае пересадки кожи поросят или телят – ксенотрансплантация.
Используются также синтетические материалы гидрон, поликапролактон. Созданы модели искусственной кожи (эпигард, синкавер, аэропласт-специаль). Она близка по своим функциональным свойствам к коже человека и удобна для применения.
Для ускорения закрытия дефектов кожи можно применять культивированные фибробласты. Из клеток кожи эмбрионов выращивается клеточная культура, которая помещается на ожоговую поверхность. Благодаря отсутствию антигенных свойств они не подвергаются отторжению и стимулируют пролиферацию эпителиоцитов.
В заключении следует отметить, лечение ожогов, особенно обширных и глубоких, представляет трудную задачу. Успех достигается рациональным применением методов общего и местного лечения.
ЛЕКЦИЯ 23
Источник
Вторая степень ожогов регистрируется преимущественно в быту. Возникает в результате воздействия пламени, кипящей воды, соприкосновения с горячими предметами или химическими агрессивными соединениями.
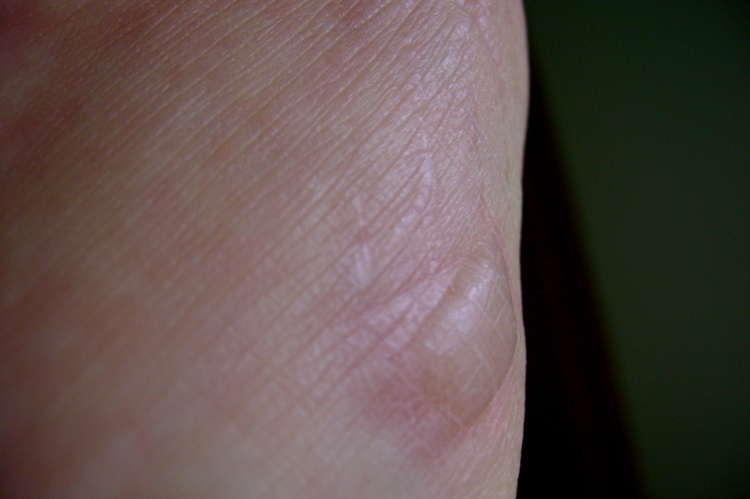 Фото 1. Характерный признак ожога второй степени – небольшие волдыри. Источник: Flickr (Ed Siemienkowicz).
Фото 1. Характерный признак ожога второй степени – небольшие волдыри. Источник: Flickr (Ed Siemienkowicz).
Что такое ожог 2 степени
Ожоги дифференцируются в зависимости от степени поражения.
Под ожогом 2 степени подразумевается полное повреждение верхнего слоя кожных покровов – эпителия.
При этом образуются характерные волдыри, наполненные прозрачной жидкостью, кожа краснеет и незначительно отекает.
Сопровождается значительными болезненными ощущениями.
Основные отличия от других степеней
При более легкой травме эпителий повреждается частично, без образования волдырей. Кожа просто краснеет и сильно болит. 3 или 4 степени повреждения кожных покровов – это уже повод для обращения в учреждение здравоохранения и госпитализации, поскольку кожные покровы травмируются до клетчатки, мышечной ткани или даже костей.
Правила оценки площади ожога
Значение при определении тяжести травмы имеет не только глубина повреждения, но и его площадь. Данный параметр определяется по нескольким методикам:
- Накладывание стерильного прозрачного полиэтилена – раны обводятся, затем их площадь вычисляется с помощью расчерченной миллиметровой бумаги.
- «Правило ладони». Соответственно ему одна ладонь – это 1% поверхности тела.
- «Правило девяток». По 9% площади кожных покровов составляют голова с шеей, грудь, живот, рук, бедро, голень. Спина и ягодицы – 18%, промежность – 1%.
В зависимости от площади поврежденной ткани определяется необходимость госпитализации при ожоге 2 степени.
Причины возникновения
Ожог вызывается разными факторами. Различают травмы от термического, химического, лучевого или электрического воздействия. Повреждение кожи можно получить, подвергшись воздействию тока под высоким напряжением, ионизирующего излучения, кипятка, пара или агрессивных химических соединений (щелочь или кислота).
Симптомы ожога 2 степени
Определить степень поражения помогут несколько признаков. Во-первых, это резкая боль в месте повреждения, во-вторых – образование характерных волдырей. Они могут быть единичными или сливаться в один большой пузырь, наполненный жидкостью прозрачного цвета. Кроме того, краснеют прилегающие ткани, наблюдается небольшой отек.
Первая помощь
Первым делом следует прекратить воздействие травмирующего фактора: удалить пострадавшего из зоны воздействия пламени, кипящей жидкости, химических соединений или электроприборов. В дальнейшем последовательность действий включает такие этапы:
- Охлаждение. Оно снижает интенсивность болевых ощущений и уменьшает степень повреждения тканей (накопившееся тепло продолжает разрушать их даже после устранения источника нагревания).
- Для обезвреживания ожогов химического происхождения может потребоваться применение растворов кислоты или щелочи. Подходят пищевой уксус и содовый раствор.
- Удаление одежды с поврежденной области и наложение стерильной повязки. Мазать кожу ничем на данном этапе нельзя, особенно животными или растительными жирами.
- Обратиться за квалифицированной медпомощью, особенно если ожог занимает значительную площадь поверхности тела.
Обратите внимание! Самостоятельно лечить ожог второй степени можно только при наличии спецобразования. Во всех остальных случаях нужно обратиться к специалисту, особенно если пострадал ребенок.
Что делать с волдырями
Пузыри с жидкостью служат защитой для эрозивной поверхности кожи под ним, предохраняя от инфицирования и последующих осложнений.
Волдыри вскрываются сами через несколько суток, когда кожа под ними заживает. Слишком массивные образования может подрезать врач, используя стерильный инструмент и наложив после процедуры повязку с бактерицидной мазью.
Диагностика
Определить ожог именно второй степени несложно. Врач ориентируется по коэффициенту поражения тканей (поврежден только верхний слой кожи), наличию отека, гиперемии и волдырей.
Тяжесть полученной травмы определяется не только по глубине, но и по площади травмированного участка. Чем она больше – тем выше необходимость госпитализации и стационарного лечения пострадавшего.
Лечение ожогов 2 степени
Обычно проводится амбулаторно, если поврежден незначительный участок кожи. В стационаре лечатся обширные ожоги 2 степени, когда травмирована значительная часть поверхности тела. Терапия направлена на обезболивание, ускорение регенерации тканей и профилактику присоединения инфекций.
Медикаментозное лечение
Прежде всего, назначаются анальгетики, купирующие болевой синдром. Обычно это Анальгин, Ибупрофен, в более тяжелых случаях – Кеторол. Показаны также ранозаживляющие препараты на основе пантенола – Бепантен, Декспантенол и прочие.
Если присоединяется инфекция, назначаются антибиотики, обычно из групп макролидов или пенициллинов (как наиболее безопасные) внутрь, а также противомикробные наружные средства.
Оперативное вмешательство
При ожоге второй степени на начальном этапе лечения хирургическое вмешательство сводится к вскрытию волдырей. Они могут занимать значительную область и мешать нормальному функционированию конечности. Хирург подрезает волдыри, не удаляя их полностью, дает стечь жидкости и накладывает стерильную повязку с бактерицидной мазью.
Правила лечения при воспалении
Нередко ожоги второй степени воспаляются вследствие инфицирования раневой поверхности под волдырями. Образуются гнойники, общее самочувствие пациента ухудшается, возникает лихорадка.
При таком состоянии показаны системная антибиотикотерапия (прием лекарств внутрь) и применение наружных противомикробных препаратов. Обычно назначаются мази Левомеколь, Левомицетин, линимент Вишневского.
Последствия ожогов второй степени
Если в процессе лечения травмы не присоединилась бактериальная инфекция, то ожог заживает быстро и без последствий в виде шрамов. В противном случае требуется лечение в виде накладывания специальных мазей.
Это важно! При несвоевременном оказании медпомощи, присоединении бактериальной инфекции возможно глубокое изъязвление тканей с последующим образованием рубцов и шрамов.
Реабилитационный период
Сроки восстановления напрямую зависят от степени повреждения, обширности травмы и наличия или отсутствия бактериальной инфекции.
Как долго проходит восстановление
Если ожог не инфицируется, то для полного его заживления требуется около 3 недель. За это время под волдырями образуется новая эпителиальная ткань, пузыри с жидкостью вскрываются, отмершая кожа удаляется. Последствий в виде рубцов обычно не остается. В том случае, когда присоединяется инфекция, заживление длится дольше.
Стадии заживления
Этапы восстановления кожных покровов после ожога 2 степени:
- ослабление болевых ощущений и отека;
- самопроизвольное вскрытие пузырей;
- полное заживление без остаточных явлений в виде шрамов.
Перечисленные стадии характерны для ожога без осложнений в виде инфекции. Если она присоединяется, то третий этап – продолжительное лечение противомикробными средствами.
Медикаменты для ухода за кожей
Когда ожог 2 степени проходит без осложнений, специальных медикаментов обычно не требуется. Если присоединяются бактериальные инфекции, показаны мази Левомеколь, Стрептомицин и другие, назначенные врачом, а также антибиотики системного действия (таблетки или уколы).
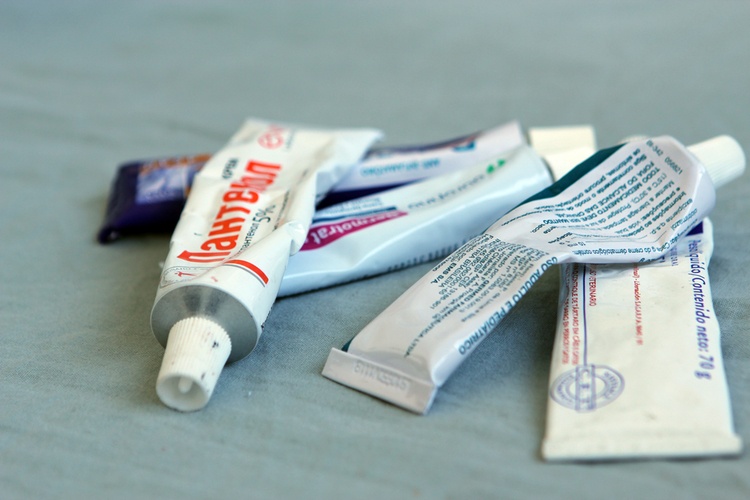
 Фото 2. Пантенол – самое эффективное средство для заживления кожи после ожогов. Источник: Flickr (Kenga86).
Фото 2. Пантенол – самое эффективное средство для заживления кожи после ожогов. Источник: Flickr (Kenga86).
При желании для профилактики рубцов можно воспользоваться наружными препаратами типа Контрактубекса.
Народные средства для реабилитации
Народная медицина предлагает немало средств для лечения ожогов, но, как показала практика, они в большинстве случаев неэффективны. Если врач разрешает, можно прикладывать к месту повреждения натертый картофель, капустный лист или тыквенное пюре. Но лучше все-таки использовать средства официальной медицины как более эффективные и безопасные.
Профилактика ожогов 2 степени
На 100% защитить себя от ожогов просто невозможно. Вероятность получения такого рода травм уменьшается при соблюдении техники безопасности, но полностью исключить их нельзя.
Если термический или химический ожог уже получен, очень важно правильно оказать первую помощь (исключить повреждающий фактор, промыть или охладить место ожога). Это поможет уменьшить степень повреждения.
Источник
