Операция на лицо после ожога

Устранить глубокие и обширные дефекты кожи после ожогов можно пластической операцией. Она эффективна там, где бессильны консервативные методы. Вид вмешательства выбирают в соответствии с особенностями проблемы.
Показания и противопоказания к проведению пластики после ожогов
Воздействие высокой температуры или химических веществ приводят к рубцеванию тканей, что нарушает эстетику и работоспособность обожженных участков. В связи с этим показаниями к проведению пластики являются:
- Широкие или втянутые рубцы на коже. Метод исправления дефекта выбирается в зависимости от нюансов проблемы. Это может быть иссечение рубца с ушиванием раны или пересадка кожи.
- Необходимость восстановления областей лица и шеи. Обычно делается методом трансплантации тканей с других участков.
- Реконструкция век, бровей, носа, губ, то есть отдельных составляющих открытой зоны. Здесь тоже нужна пересадка собственной или донорской кожи.
- Устранение контрактур, то есть ограничений подвижности суставов. При выборе способа операции учитываются особенности функционирования участка и глубина пораженных тканей.
Пластика противопоказана при:
- серьезных заболеваниях сердца и сосудов;
- легочных патологиях;
- воспаленной ране;
- общем истощении организма;
- инфекции.
Рекомендуем прочитать об операции заячья губа. Вы узнаете о причинах и симптомах патологии, видах дефекта, методах оперативной коррекции, восстановлении, стоимости исправления дефекта.
А здесь подробнее о пластике уздечки верхней губы.
Виды пластики
Эстетическая хирургия имеет в распоряжении следующие виды операций:
- Свободную пластику. Используется полностью отделенный от донорской зоны кожный лоскут.
- Несвободную пластику. Дефект устраняется прилежащим кожным трансплантатом или участком ткани на питающей ножке. Последнее означает, что пересаживаемый лоскут частично отделен от основания. Его питание осуществляется через нетронутый участок кожи, по которому происходит кровоснабжение.
А) Ожог 3 степени. (B) Выполнялась оперативная хирургия. Для устранения дефекта был взят материал из кожи бедра. (C) Через шесть месяцев после операции. Была выполнена процедура отделения пальцев.
В свою очередь свободная пластика может быть:
- Васкуляризированной, при которой используется кожный лоскут с сосудами. Они соединяются с общей кровеносной системой.
- Неваскуляризированной, когда трансплантируются большие участки кожи. Пересаживаемый материал берут расщепленный, то есть с наружными долями эпидермиса, или послойный (на всю толщину кожи).
По времени пересадки операции бывают:
- первичными, когда закрываются свежие раны;
- вторичными, при которых устраняется сформировавшаяся через несколько месяцев после ожога рубцовая ткань.
Трансплантаты для пересадки кожи после ожога
Материал, который берут для осуществления пластики, различается по толщине:
- до 0,3 мм, состоит из эпидермиса и базального слоя кожи;
- 0,3 — 0,7 мм, в его состав входят ее верхние участки и основная часть дермы, что дает пересаженному лоскуту высокую эластичность;
- 0,8 — 1,1 мм, включает в себя все слои кожи.
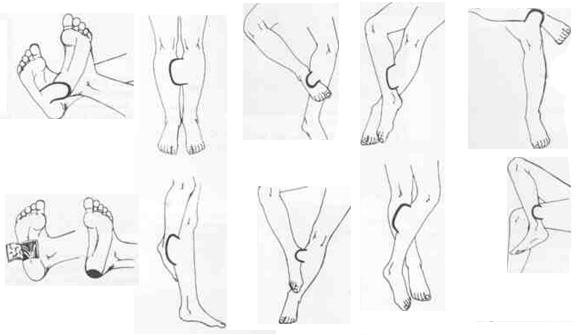
Донорские участки располагаются на животе, внутренней стороне бедра, плеча, боковых долей грудной клетки, если кожа на них не повреждена. Возможно использование тканей другого человека, животных или искусственных материалов. Но собственная кожа для пересадки – лучший и самый часто применяемый вариант.
Подготовка к операции
До вмешательства необходимо сдать анализы (общие, кровь на инфекции, биохимию, коагулограмму, ЭКГ, флюорографию), проконсультироваться у анестезиолога. За пару недель до пластики нужно перестать принимать разжижающие кровь лекарства, отказаться от алкоголя и курения. В день операции нельзя есть и пить.
Как делают пластику после ожога
В большинстве случаев операцию проводят под общим наркозом. После того как он подействовал, процесс идет так:
- С помощью прозрачной пленки определяются размер и контуры проблемной зоны. По полученной выкройке наносят границы донорского лоскута на здоровую кожу.
- Скальпелем иссекается участок тканей, который будет пересажен. Аутотрансплантат обрабатывают специальным составом и отправляют в аппарат, который отделяет нужную по толщине часть.
- На донорской поверхности останавливают кровотечение. Для этого рану ушивают или наносят противомикробный заживляющий состав. Сверху накладывают повязку.
- Рубцовую поверхность протирают антисептиком и просушивают. Трансплантат помещают на нужное место. С помощью синтетических нитей его края соединяют с границами раны. Сверху накладывают стерильную повязку.
О том, как проводят пластику после ожога, смотрите в этом видео:
Реабилитация после пластики
Постоперационное восстановление включает в себя:
- перевязки в течение 10 — 14 дней, которые дополняются местным применением глюкокортикостероидов;
- прием антибиотиков и других назначаемых врачом препаратов;
- снятие швов через 10 — 14 дней;
- контроль состояния и процесса приживления трансплантата;
- отказ от алкоголя, курения, посещения бани, бассейна и занятий спортом;
- предохранение раны от попадания воды во время гигиенических процедур;
- ношение компрессионной повязки.
Через 4 — 6 недель можно делать физиопроцедуры, которые ускорят заживление и помогут сформировать малозаметные рубцы. Окончательный результат операции проявится через 6 — 12 месяцев.
Возможные осложнения
После эстетического вмешательства восстановление может идти не так, как следовало бы. Нельзя исключать осложнений:
- кровотечения в области швов;
- попадания в рану инфекции;
- затянувшегося по времени заживления;
- серомы;
- затрудненности движений при пересадке кожи на конечности;
- формирования келоидного рубца;
- нарушения чувствительности прооперированной области;
- отторжения части или всего пересаженного лоскута.
Проблемы могут возникнуть из-за ошибок врача, но чаще это бывает при неверном поведении пациента во время реабилитации.
Рекомендуем прочитать об операции симпатэктомии. Вы узнаете о показаниях к хирургическому вмешательству, вариантах проведения, возможных осложнениях после, стоимости.
А здесь подробнее о пластической хирургии рук.
Стоимость операции
Цена пластики бывает разной в зависимости от сложности. Поэтому она может обойтись и в 20000 р., и в 100000 р. Прежде чем выбирать самую дешевую клинику, необходимо убедиться в достаточной квалификации хирурга.
Не стоит оставлять последствия ожога неизменными, всю жизнь расстраиваясь из-за собственной непривлекательности. Иногда операция – длинный и сложный путь. Но результат того стоит.
Источник
Реконструктивно-восстановительная хирургия предлагает множество видов операций, способных полностью или частично устранить дефекты вследствие ожогов. Зачастую врачи прибегают к несложным методам кожной пластики, хотя здесь все будет зависеть от параметров ожогового участка, а также его локализации.
Показания к пластике кожи после ожогов или отморожений – в каких случаях необходимы реконструктивно-восстановительные операции?
Рассматриваемый вид хирургической манипуляции может быть назначен в следующих случаях:
- У больного диагностируется ожог 3 или 4 степени. При этом:
- Происходит образование грануляционной ткани, которая имеет ярко-розовую поверхность.
- Воспалительные процессы вокруг раны не наблюдаются, а при смене повязки отсутствует гной и фибринозный налет.
- Существует необходимость в закрытии большого кожного дефекта, что образовался вследствие обморожения.
Пластику кожи не могут проводить при следующих состояниях:
- Серьезные сбои в работе внутренних органов.
- Сахарный диабет.
- Онкозаболевания.
- Инфицирование организма.
- Нарушения, связанные со свертываемостью крови.
- Лучевая терапия. По ее окончанию дату проведения указанной манипуляции необходимо обговаривать с врачом.
Как выбрать оптимальные сроки для выполнения пластических операций после ожогов?
Время проведения рассматриваемого хирургического вмешательства будет определяться параметрами поврежденного участка, а также внешним видом раны:
- Если пораженный участок глубокий, но ограниченный в своих размерах (не более 8% от поверхности тела), реконструктивно-восстановительную операцию проводят в первые дни с момента получения ожога. Пластике в обязательном порядке предшествует некрэктомия – процедура по удалению мертвых тканей. Здесь есть два варианта:
- Кожную пластику осуществляют немедленно после некрэктомии – первичная пластика.
- Пластическую операцию производят через 2-3 дня после удаления мертвых тканей – первично-отсроченная пластика. За этот период успевает образоваться рыхлая соединительная ткань.
- При глубоких и обширных ожоговых ранах сначала проводятся терапевтические мероприятия, благодаря которым рана очищается от отмерших тканей. Сигналом для проведения вторичной пластики является образование грануляционной ткани. Подобный процесс может иметь место через 3-4 недели после ожога. Указанный вид хирургического вмешательства именуют вторичной пластикой. В некоторых случаях на полное очищение ожогового участка может уйти 1-3 месяца. Это связано с большой площадью и глубиной ожога.
Виды реконструктивно-восстановительных операций и ожоговой пластики в комбустиологии
На сегодняшний день существует несколько методик, нацеленных на ликвидацию дефекта, образовавшегося вследствие сильного ожога.
Главным компонентом подобных операций является кожный лоскут.
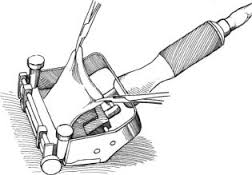
В зависимости от того, каким именно образом добывают такой лоскут, различают несколько видов реконструктивно-восстановительных манипуляций:
Баллонное растяжение тканей
Необходимый лоскут формируется путем растяжения близлежащего с раной участка кожи.
Подобный эффект достигается, благодаря введению под кожу мизерного силиконового баллона, в который пару раз в неделю на протяжении 1-2 месяцев вливают физиологический раствор.
Увеличение объемов баллона благоприятствует растягиванию кожи и формированию «излишков».
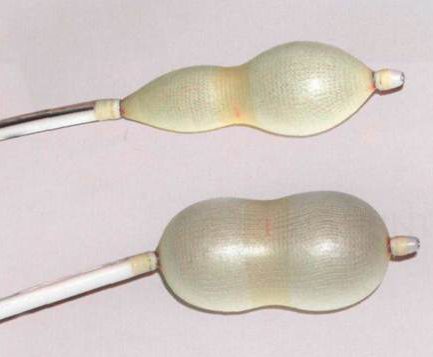
Недостатки:
- Не может использоваться для слишком больших ожоговых участков.
- Процесс растягивания кожи занимает не менее 1 месяца.
Преимущества:
- Эстетичность полученного эффекта. Закрытый лоскутом участок будет идентичен по цвету и иным параметрам с окружающими тканями.
- Отсутствие рубцовых изменений в области взятия лоскута.
Техника кожных лоскутов методом их выкраивания из кожи пациента
В зависимости от типа лоскутов и места их взятия, различают несколько видов реконструктивно-восстановительных операций:
1. Свободная кожная пластика
Наиболее распространенный в наши дни способ хирургического лечения ожогов. Нужный лоскут иссекают на любом участке тела пациента и налаживают на ожоговый участок.
Указанная пластика бывает двух видов:
— Васкуляризированная, когда применяют цельный кожный лоскут, в котором присутствует сосудистая сеть. Благодаря этому, после пересадки возобновляется кровообращение в пораженной зоне.
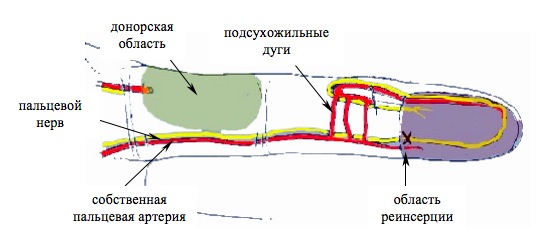
Донорский участок в дальнейшем следует закрывать посредством местных тканей. Этот метод применяется для незначительных по площади ожоговых участков, т.к. сформировать объемный донорский лоскут невозможно.
— Неваскуляризированная, при использовании расщепленного кожного лоскута. Актуальна в тех случаях, когда имеют место быть обширные и глубокие ожоговые раны.
Пластика кожи перфорированным кожным лоскутом: а, б — изготовление шаблона, в — выкраивание лоскута, г — результат пластики
Донорский материал имеет толщину около 0,5 мм и состоит из эпителия и дермы. Он легко приживается на раневой поверхности. Место взятия лоскута, благодаря сохраненным придаткам кожи, восстанавливается самостоятельно, без дополнительных манипуляций. В связи с этим один и тот же донорский участок можно использовать несколько раз. Формирование лоскута происходит посредством специального медицинского прибора – дерматома. Он позволяет проводить работу с обширными участками эпителия.
2. Несвободная кожная пластика
При рассматриваемой методике используют лоскуты, что содержат подкожную клетчатку. Это способствует успешному и быстрому приживлению донорского материала.
Данная кожная пластика актуальна при необширных ожогах.
Она бывает нескольких видов:
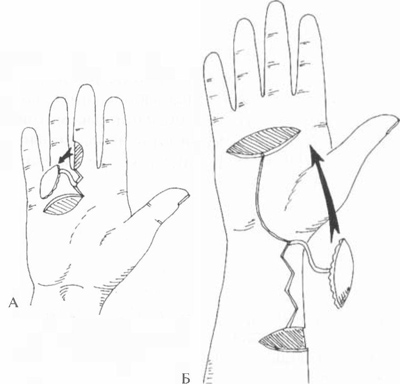
- Итальянская (перекрестная) пластика. В ее основе – формирование лоскута на ножке, который иногда включает мышечные фасции. Донорская зона должна быть расположена вблизи от дефектного участка. К примеру, закрывать ожоговый участок на левой голени лучше всего лоскутом на ножке с правой голени.
 Если же дефект расположен на кисти руки, наиболее удобно иссечь кожу на животе. Ножку отсекают не сразу, а через несколько дней после пришивания лоскута. Это создает неудобства для пациента: определенный период времени он должен находиться в вынужденном положении. Кроме того, указанный вид пластики не применяют для крупных раневых поверхностей.
Если же дефект расположен на кисти руки, наиболее удобно иссечь кожу на животе. Ножку отсекают не сразу, а через несколько дней после пришивания лоскута. Это создает неудобства для пациента: определенный период времени он должен находиться в вынужденном положении. Кроме того, указанный вид пластики не применяют для крупных раневых поверхностей. - Пластика кровоснабжаемым лоскутом с использованием микрохирургической техники. В некоторых источниках ее также именуют островковой пластикой.
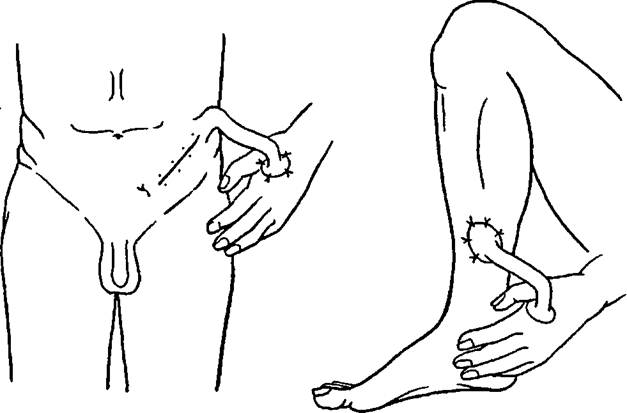
 Хирурги, при помощи специальных приборов формирует кожно-мышечный лоскут, отсекая при этом сосуды, отвечающие за кровоснабжение. Эти же сосуды подключают в дальнейшем к венам и артериям, что расположены в ожоговом участке, а сам лоскут сшивают с краями дефекта. Данный вид кожной пластики открывает весьма обширные горизонты в реконструктивно-восстановительной хирургии. Ведь посредством «островка» возможно ликвидировать дефекты любых размеров на любом участке тела.
Хирурги, при помощи специальных приборов формирует кожно-мышечный лоскут, отсекая при этом сосуды, отвечающие за кровоснабжение. Эти же сосуды подключают в дальнейшем к венам и артериям, что расположены в ожоговом участке, а сам лоскут сшивают с краями дефекта. Данный вид кожной пластики открывает весьма обширные горизонты в реконструктивно-восстановительной хирургии. Ведь посредством «островка» возможно ликвидировать дефекты любых размеров на любом участке тела. - Пластика мигрирующим стеблем. Зачастую используют для замещения дефектных участков на лице. Производят операцию в три этапа, что отнимает большое количество времени (около 40-50 дней).
 Изначально, на животе, груди или других частях тела, где есть складки, формируют лоскут на двух ножках. Его края плотно сшивают между собой, образуя тем самым трубку. Через пару недель после заживления лоскута начинают тренировать ту его ножку, которую будут отсекать. Принцип тренировки заключается в пережатии резиновой трубкой этой самой ножки. Общая длительность таких тренировок составляет 2-3 недели, а процедуру повторяют 3-4 раза на день. Но главным показателем является цвет стебля: он должен сохранять свой розовый окрас. При устранении ожоговых дефектов на лице вторым этапом данной пластики будет перемещение стебля на кисть руки. Далее описанным выше способом тренируют вторую ножку лоскута, которую потом пересаживают непосредственно на край пораженного участка. По аналогичным правилам производят отсечение лоскута от кисти руки, после чего хирург осуществляет распластывание стебля и пришивание его к краям поврежденного участка.
Изначально, на животе, груди или других частях тела, где есть складки, формируют лоскут на двух ножках. Его края плотно сшивают между собой, образуя тем самым трубку. Через пару недель после заживления лоскута начинают тренировать ту его ножку, которую будут отсекать. Принцип тренировки заключается в пережатии резиновой трубкой этой самой ножки. Общая длительность таких тренировок составляет 2-3 недели, а процедуру повторяют 3-4 раза на день. Но главным показателем является цвет стебля: он должен сохранять свой розовый окрас. При устранении ожоговых дефектов на лице вторым этапом данной пластики будет перемещение стебля на кисть руки. Далее описанным выше способом тренируют вторую ножку лоскута, которую потом пересаживают непосредственно на край пораженного участка. По аналогичным правилам производят отсечение лоскута от кисти руки, после чего хирург осуществляет распластывание стебля и пришивание его к краям поврежденного участка.
Источник
Автор Ирина На чтение 8 мин. Просмотров 1.6k. Опубликовано 03.09.2018 Обновлено 18.02.2020
Пересадка кожи после ожога
Каждый из нас хотя бы раз в жизни получал ожог кожи. В большинстве случаев все заканчивалось благополучно и травма не оставила после себя и следа. Но что делать, если площадь поражения очень большая и кожные покровы деформированы. В таких случаях назначается пересадка кожи после ожога для устранения или скрытия явных дефектов.
Показания к пересадке кожи после ожога
Основными показаниями к проведению пластики с помощью пересадки являются тяжелые ожоговые травмы, коснувшиеся глубоких слоев дермы. Кожные ожоги делятся на 4 степени:
- Первая степень — затронута поверхность кожи, пострадавший чувствует небольшую боль, появляется покраснение. Такие травмы лечатся медикаментозно в домашних условиях;
- Вторая степень — ожог проник в верхние слои эпидермиса, чувствуется жжение, могут появиться волдыри. Лечение проводится с помощью лекарственных повязок, госпитализация не требуется;
- Третья степень (А и Б) — чувствуется сильная боль, задеты глубокие подкожные слои, наблюдается некроз тканей. При степени А хирургическое вмешательство показано только для скрытия шрамов на лице и шеи. Для степени Б пересадка проводится на всем теле, т.к. задеты подкожно-жировые ткани;
- Четвертая степень — тяжелые ожоговые повреждения, которые приводят к обугливанию кожи, мышечной ткани, а иногда и костей. Трансплантация кожи необходима в качестве реанимационных мероприятий для сохранения жизни пострадавшего.
Ожог кисти третьей степени
Трансплантация
Показание к пересадке кожи появляется тогда, когда происходит полная гибель верхних слоев эпидермиса и заживление естественным путем невозможно. Трансплантация в таком случае позволяет защитить открытые раны от проникновения инфекции и дальнейших осложнений. Современны методы проведения подобного рода операций, позволяют не только восстановить поврежденную дерму, и придать ей первоначальный вид, без видимых рубцов и шрамов. К показаниям для пересадки кожи относятся:
- ожоги средней и тяжелой степени;
- образование трофических язв на месте ожога;
- дефекты кожных покровов на видном месте;
- наличие рубцов после заживления;
- обожжена большая площадь.
Особенно важно прибегнуть к трансплантации как можно быстрее, если ожоговые поражения наблюдаются у ребенка. Неправильное срастание кожи может привести к перекручиванию сухожилий и мышц, а это чревато неправильным развитием скелета и проблемами с развитием опорно-двигательного аппарата.
Если ожоговое пространство обширное и глубокое, то оперативное вмешательство проводится только тогда, когда рана полностью очищена и появились грануляционные ткани. Как правило, это происходит спустя 3 недели после получения травмы. Такая операция по пересадке кожи после ожога называется вторичной пластикой.
Ожог ступни четвертой степени
Классификация трансплантатов для пересадки
Для пересадки кожи предпочтительней брать материал у самого пациента (аутотрансплантат). Если такой возможности нет, то прибегают к помощи донора: живого или умершего человека (аллотрансплантат). Иногда врачи используют кожу животных, в частности свиней. В развитых клиниках практикуется выращивание синтетической кожи — эксплантата.
В зависимости от глубины поражения материал для трансплантации разделяют на три вида:
- тонкий — до 3 мм. Биоматериал включает в себя верхний и ростковый кожные слои, имеет мало эластичных волокон;
- средний — 3-7 мм. Состоит из сетчатого слоя, богат эластичными волокнами;
- толстый — до 1.1 см. Включает в себя все кожные слои.
Выбор материала зависит от места локализации ожога, его размера и индивидуальных особенностей организма.
Места взятия трансплантата
Материал для дальнейшей пересадки на раневую поверхность берется из следующих зон:
- живота;
- внутренней части бедра;
- плеч;
- боковых поверхностей грудины;
- спины;
- ягодиц.
Выбор места забора зависит от того, какой толщины нужен трансплантационный материал, но чаще всего выбор падает на ягодицы или спину, т.к. эти места в будущем можно будет прикрыть одеждой.
Подготовительный этап пересадки кожи при ожогах
Как и любое хирургическое вмешательство, пересадка кожи требует определенной подготовки. Пациенту назначают ряд мероприятий, включающие в себя сбор анализов, диагностику, в том числе и дифференциальную, визуальный осмотр и подготовку к проведению анестезии.
Помимо диагностики больному проводят механическое очищение раны от некротических и поврежденных тканей. Необходимо чтобы весь эпителий, не подлежащий восстановлению, был удален, иначе «вторая» кожа не приживется.
За несколько дней до трансплантации проводят подготовку организма для улучшения его функций:
- обработка раны местными антисептиками;
- если присутствует инфекция, накладывают повязки с антисептиком, мазями на основе пенициллина, борной кислотой. Их отменяют за 3 дня до операции;
- переливание крови или плазмы;
- прием витаминов для поддержания общего состояния.
Непосредственно перед операцией нельзя кушать и пить, кишечник должен быть пустым.
Операция по пересадке кожи
Техника и особенности проведения процедуры
Процесс трансплантации включает в себя два этапа: забор биологического материала и проведение непосредственно хирургического вмешательства. Если кожа пересаживается от стороннего донора, то первый этап исключается.
Взятие биоматериала
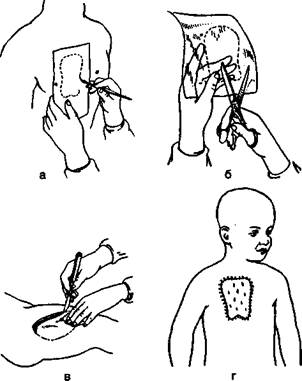
Больного погружают в состояние сна с помощью наркоза. Забор материала начинается с определения необходимой формы и размера кожного лоскута для закрытия ожоговой раны. Для этого врач накладывает целлофановую пленку на рану и обводит ее контуры.
Кожу в месте иссечения необходимо подготовить. Для этого место забора промывают мыльным раствором, несколько раз медицинским спиртом. Далее трафарет прикладывается к коже и с помощью скальпеля вырезается необходимый лоскут. Полученный образец покрывается дерматиновым клеем и помещается в специальный барабан, где кожа истончается до нужной толщины. Если площадь иссечения большая используют специальный инструмент — дерматом. С его помощью можно сразу отмерять необходимую толщину дермы. Образовавшуюся рану обрабатывают кровоостанавливающими средствами и антисептиками, накладывают асептическую повязку. Как правило «донорские» раны не глубокие, заживают быстро и без осложнений.
Операция по пересадки кожи после ожога
Раневую поверхность обрабатывают антисептиком или физраствором. В некоторых случаях может понадобиться выравнивание раневого ложе, удаление омертвевших тканей, иссечение загрубевших рубцов по краям раны. Полученный в процессе иссечения лоскут кожи переносят на салфетку и прикладывают по конуру к месту ожога. Марлей аккуратно придавливают трансплантат, чтобы зафиксировать его на месте раны. С помощью капроновых нитей края сшиваются, рана обрабатывается и прикрывается стерильной повязкой. Первая перевязка проводится через 5-7 дней после операции в зависимости от площади пересаженной кожи.
Если пересадка кожи требуется на небольшом участке, то донорский трансплантат берут цельный. При пересадке на большую площадь, кожу переносят частями или накладывают трансплантат с микроразрезами, который можно растянуть до нужного размера.
Когда нет возможности взять аутотрансплантаты или требуется временное прикрытие раны, то используется законсервированная трупная кожа. Она является отличной заменой кожи от самого пациента. Перед укладкой на место ожога аллокожу размачивают в растворе с пенициллином. Приложив к ране, закрепляют редкими швами. Место пересадки дезинфицируют и закрывают повязкой.
Противопоказания к проведению пересадки кожи
Процедура пересадки кожи при ожоге по своей природе является безопасным мероприятием, но, как и все врачебные вмешательства имеет некоторые противопоказания. Кожу не пересаживают на некротические раны. В среднем после травмирования и операцией должно пройти от 3 до 4 недель. Также нельзя прибегать к дермопластике если наблюдается воспалительный процесс или нагноение. В таких случаях произойдет 100 % отторжение трансплантата. К абсолютным противопоказаниям относят:
- большую кровопотерю;
- шоковое состояние;
- плохие показатели анализов;
- психические расстройства;
- нарушение работы внутренних органов;
- кровоизлияние или обширная гематома на месте ожога;
- присоединение инфекции.
В случае, когда диагностические исследования неудовлетворительны, операцию переносят на более благоприятный период.
Возможные осложнения после пересадки
Основные условия хорошего истечения операции — правильная подготовка, определение сроков, надлежащий уход. Но даже при соблюдении всех правил, человеческий организм может не принимать пересаженную кожу и отторгать ее. Те же последствия можно ожидать, если при пересадке в ране был гной или омертвевшие ткани. При отторжении назначается повторная операция с новым забором биологического материала. Возможна частичная трансплантация, если отторжение было неполным. Тогда часть, которая прижилась, оставляется, а некротическая заменяется на новую.
Даже после успешного приживления трансплантата на месте пересадки могут проявиться язвы и уплотнения. В таком случае необходима консультация врача. Только он сможет определить метод их устранения. Кроме этого после пересадки кожи могут возникнуть такие осложнения, как:
- кровотечение;
- нарушение чувствительности;
- инфицирование;
- нагноение;
- нарушение двигательных функций.
При любом отрицательном проявлении необходимо обратиться к специалисту.
Обработка раны — важная часть послеоперационного ухода
Особенности ухода и реабилитации после трансплантации
Период восстановления условно можно разделить на 3 периода. Первый проходит в течение 2-3 суток после операции, когда кожные покровы адаптируются друг к другу. Второй этап — регенерация, которая длится 2-2,5 месяца. В течение этого периода необходимо оберегать место с пересаженной кожей от различного рода повреждений. Повязку снимается только по разрешению врача.
Обработка раны — важная часть послеоперационного ухода. Процедура проводится только в клинике с применением стерильных материалов. Для домашнего приема в качестве обезболивающих врач назначает пероральные препараты, а для поддержания водного баланса в ране используются специальные мази. Главное не давать коже в месте пересадки пересыхать, иначе будет чувствоваться сильный зуд. Рекомендации, которые дает врач перед выпиской, состоят в следующем:
- своевременная смена повязки;
- соблюдение постельного режима;
- рану нельзя мочить;
- соблюдение питьевого режима;
- отказ от алкоголя;
- прием витаминов;
- правильное питание.
Третий этап восстановления — реабилитация. Она длится от 3 месяцев до полного излечения. Соблюдая все рекомендации врача, период выздоровления наступает быстро и без явных осложнений. Тогда человек сможет вернуться к привычному образу жизни.
Источник
