Очаговое пневмония и его симптомы

Очаговая пневмония – это воспалительно-инфекционное заболевание, которое затрагивает не всю лёгочную ткань, а лишь определённый её участок. При этом происходит формирование мелкоочагового или крупноочагового воспаления в дольках лёгкого. Патология может быть как самостоятельной, так и вторичной. В первом случае источником являются болезнетворные бактерии, а во втором – протекание иных недугов, негативно влияющих на ткани этого органа.
Симптоматика у болезни неспецифическая, т. е. характерная для довольно большого количества других заболеваний, что в значительной степени усложняет установление правильного диагноза. Основные симптомы зачастую представлены болью в груди, кашлем, сухим или с мокротой, а также лихорадкой и ознобом.
Диагностика очаговой пневмонии требует комплексного подхода и основывается на данных лабораторно-инструментальных мероприятий. Тактика терапии очень часто консервативная, включает в себя приём медикаментов, физиотерапию и массаж.
Острая очаговая пневмония наиболее часто выступает в качестве осложнения, которое развивается на фоне тяжёлого течения или полного отсутствия лечения другой патологии. В таких ситуациях, формирование воспалительного процесса может быть обусловлено следующими недугами:
- инфарктом миокарда;
- приобретёнными, реже врождёнными пороками сердца;
- бронхитом и ОРВИ;
- злокачественными или доброкачественными опухолями;
- корью и коклюшем;
- менингитом и скарлатиной;
- острым катаром дыхательных путей;
- фурункулёзом и брюшным тифом;
- гриппом и сепсисом;
- хламидиозом и остеомиелитом;
- гнойным отитом и перитонитом;
- любыми патологиями гнойного характера;
- заболеваниями лёгких и органов дыхания, имеющих хроническое течение.
Примечательно то, что помимо вышеуказанных факторов, очаговая пневмония у детей может быть вызвана сильнейшей стрессовой ситуацией или нервным перенапряжением, а также влиянием таких факторов:
- переохлаждение организма;
- проникновение в бронхи инородного предмета;
- вдыхание токсических или ядовитых веществ.
В случаях, когда воспаление дольки лёгкого выступает в качестве самостоятельного недуга, патологию вызывает влияние болезнетворных агентов, которыми являются:
- пневмококки и стафилококки;
- стрептококки и кишечная палочка;
- протей и палочка Фриндлендера;
- вирусы гриппа А и В;
- микроскопические грибки;
- микоплазмы и аденовирус;
- вирус парагриппа и риновирус.
Необходимо учитывать, что наиболее часто вышеуказанные микроорганизмы влияют на развитие внебольничной пневмонии.
Также среди предрасполагающих факторов клиницисты выделяют:
- недостаток физической активности;
- снижение сопротивляемости иммунной системы;
- чрезмерное пристрастие к вредным привычкам, в частности к выкуриванию сигарет;
- нерациональное питание;
- гиповитаминоз;
- перенесённые ранее операции, причём неважно на какой области проводилось хирургическое вмешательство;
- длительное перегревание организма.
Патогенез очаговой пневмонии обладает некоторыми особенностями:
- локализация воспаления в одной или нескольких дольках лёгкого;
- медленное развитие патологического процесса, что объясняется небольшой площадью поражённой области;
- приобретение стенками лёгкого интенсивной проницаемости;
- плавный переход из одной степени тяжести в другую, симптоматика при этом резко не меняется.
По типу очаговая пневмония у взрослых и детей может также протекать:
- аспирационная пневмония – развивается из-за проникновения в лёгкие посторонних предметов, влияния токсических веществ и сильнейшего алкогольного опьянения;
- застойная пневмония – формируется у тяжелобольных пациентов, которые прикованы к постели и нуждаются в сестринском уходе. Наиболее часто это происходит на фоне пороков сердца, запущенного сахарного диабета, ишемической болезни и инсульте, травмах позвоночного столба или черепа.

Классификация очаговых пневмоний
Существует несколько путей проникновения патологических агентов в человеческий организм:
- бронхогенный – такой механизм действует во время осуществления бронхоскопии или иных инструментальных диагностических процедур;
- гематогенный – приобретает значение, в случаях присутствия отдалённых септических очагов или при бактериемии;
- лимфогенный;
- воздушно-капельный;
- контагиозный – связан с непосредственным распространением возбудителя из соседних с лёгкими органов.
Заболевание проходит три стадии протекания:
- прилив – длится первые трое суток с момента влияния провоцирующего фактора;
- опеченение – при этом ткани поражённого участка лёгкого меняют свой оттенок. Продолжается такой этап с четвёртого по седьмой день течения воспаления;
- разрешение или выздоровление – начинается с седьмого дня и длится до полного восстановления нормального состояния пациента.
Классификация в зависимости от степени тяжести:
- лёгкая – симптоматика слабо выражена, иногда полностью отсутствует;
- среднетяжелая – клинические признаки становятся интенсивнее;
- тяжёлая или острая – у взрослых и у детей симптомы приводят к значительному ухудшению общего состояния.
Воспаление может развиваться при различных условиях, отчего выделяют:
- внебольничную или домашнюю очаговую пневмонию;
- нозокомиальную, госпитальную или внутрибольничную пневмонию;
- очаговую пневмонию, связанную с оказанием медицинской помощи.
По месту локализации воспалительного очага, заболевание делится на:
- правостороннюю пневмонию – диагностируется наиболее часто, что объясняется особенностью строения правого лёгкого – оно больше и шире левой половины;
- левостороннюю пневмонию;
- двустороннее поражение – при этом наблюдается воспаление долек как левого, так и правого лёгкого;
- верхнедолевую;
- среднедолевую;
- нижнедолевую пневмонию – встречается наиболее часто.
Отдельно выделяется очагово-сливная пневмония – при этом воспаление поражает несколько сегментов или долек лёгкого. Во время диагностики выражается наличием множественных отдельных областей, подверженных воспалительному процессу. Отличается тяжёлым течением и высокой вероятностью развития последствий.
Клинические проявления будут несколько отличаться в зависимости от места локализации патологического очага.
Например, для двухсторонней очаговой пневмонии характерными будут:
- резкое повышение температуры, от которой очень сложно избавиться, даже при помощи жаропонижающих средств;
- сильные головные боли;
- интенсивная болезненность и жжение в груди. Такие неприятные симптомы склонны к обострению при вдохе;
- повышенное потоотделение;
- одышка и сухой кашель, к которому по мере прогрессирования болезни присоединяется мокрота. В таких случаях говорят про развитие гнойной пневмонии;
- бледность или синюшность кожи;
- появление высыпаний.
Правосторонняя нижнедолевая пневмония имеет следующие симптомы:
- дискомфорт и боли с локализаций в правой стороне грудной клетки;
- кашель с выделением мокроты, в которой могут присутствовать прожилки гноя или крови;
- озноб и лихорадка;
- выделение пота по ночам.

Изменения при пневмонии
Симптоматика левосторонней очаговой пневмонии представлена:
- субфебрильной температурой;
- тяжестью и болями в правом боку;
- сильным кашлем – может быть сухим или с выделением мокроты;
- ознобом и общей слабостью;
- одышкой и потливостью.
Любые виды пневмонии могут дополняться следующими клиническими проявлениями:
- понижение работоспособности;
- слабость и разбитость;
- появление хрипов при дыхании;
- мышечные и суставные боли;
- понижение или полное отсутствие аппетита;
- нарушение ЧСС;
- спутанность сознания;
- патологический румянец кожи лица;
- нездоровый блеск в глазах;
- боли в области живота;
- нарушение процесса опорожнения кишечника, что зачастую выражается в диарее;
- приступы тошноты и рвоты.
Последняя категория симптомов наиболее характерна для внебольничной очаговой пневмонии.
Все вышеуказанные признаки можно относить как к взрослым, так и к детям, только стоит учитывать, что у последних болезнь развивается быстрее и протекает тяжелее.
Поскольку правостороння или левосторонняя очаговая пневмония имеет самые разнообразные причины возникновения, то для установления окончательного диагноза и определения провоцирующего этиологического фактора потребуется осуществление широкого спектра лабораторно-инструментальных исследований.
Тем не менее, прежде всего, пульмонологу стоит самостоятельно провести ряд манипуляций:
- ознакомиться с историей болезни – для выявления хронического заболевания, которое могло послужить источником развития внебольничной очаговой пневмонии;
- анализ анамнеза жизни больного – для выяснения факта влияния того или иного предрасполагающего фактора, не имеющего патологической основы;
- тщательный физикальный осмотр – для оценивания состояния кожного покрова и прослушивания пациента при помощи фонендоскопа. Сюда также стоит отнести измерение температуры и ЧСС;
- детальный опрос – для установления степени выраженности симптоматики, что укажет на тяжесть протекания левосторонней или правосторонней очаговой пневмонии у ребёнка и взрослого.
Лабораторные диагностические мероприятия основываются на:
- ПЦР-тестах;
- общеклиническом анализе и биохимии крови;
- бактериальном посеве мокроты – для определения возбудителя болезни;
- анализе крови на гемокультуру;
- микроскопическом изучении смыва с бронхов.
Помимо этого, проводят такие инструментальные процедуры:
- рентгенография грудины;
- фибробронхоскопия;
- МРТ и КТ поражённого органа.

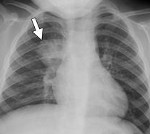
Рентгенограмма при очаговой пневмонии
Дифференцировать пневмонию, сопровождающуюся долевым поражением лёгкого, необходимо со следующими недугами:
- туберкулёз;
- альвеолярный рак лёгкого;
- формирование абсцесса;
- инфаркт лёгкого.
В независимости от классификации, устранение подобного заболевания проводится консервативными методиками.
Лечение очаговой пневмонии основывается на приёме лекарственных препаратов, среди которых:
- антибактериальные вещества – применяются курсом не меньше двух недель;
- противовоспалительные лекарства;
- дезинтоксикационные средства;
- кортикостероиды;
- муколитики и бронхолитики;
- препараты для разжижения мокроты и облегчения её отхода;
- иммуномодуляторы;
- витаминные комплексы.
Подобное заболевание также лечится при помощи физиотерапевтических процедур, в частности:
- лекарственный электрофорез;
- УВЧ;
- ДВМ-терапия.
Помимо этого, терапия включает в себя курс лечебного массажа и ЛФК. При тяжёлом течении недуга обращаются к плазмаферезу.
Другое лечение очаговой пневмонии у детей и взрослых недопустимо.
Игнорирование клинических признаков и несвоевременная терапия чревата развитием следующих, довольно опасных осложнений очаговой пневмонии:
- формирование абсцессов или гангрены;
- токсический шок и сепсис;
- дыхательная недостаточность в острой форме;
- анемия и плеврит;
- лёгочное кровоизлияние;
- гломерулонефрит и менингоэнцефалит;
- миокардит и амилоидоз;
- сердечная недостаточность;
- эмпиема плевры.
В качестве профилактических мероприятий, снижающих вероятность возникновения такого заболевания, могут выступать:
- вакцинация против возбудителей воспаления;
- отказ от вредных привычек;
- рациональное питание;
- недопущение переохлаждения или перегрева организма;
- избегание стрессовых ситуаций;
- своевременное лечение вирусных инфекций и других заболеваний органов дыхательной системы;
- регулярное прохождение полного медицинского осмотра.
Рациональное и раннее лечение приводит к тому, что очаговое воспаление лёгких имеет благоприятный прогноз. Осложнения развиваются довольно редко, отчего недуг практически никогда не приводит к летальному исходу.
Все ли корректно в статье с медицинской точки зрения?
Ответьте только в том случае, если у вас есть подтвержденные медицинские знания
Источник
Очаговая пневмония – разновидность острой пневмонии с локализацией инфекционно-воспалительного процесса на ограниченном участке легочной ткани в пределах мелких структурных единиц – долек легкого. Течение очаговой пневмонии характеризуется лихорадкой и ознобами, кашлем сухим или со скудной мокротой, болью в грудной клетке, общей слабостью. Диагностика очаговой пневмонии основана на физикальных, рентгенологических данных, результатах лабораторных исследований (мокроты, периферической крови). Принципы лечения очаговой пневмонии заключаются в назначении антибиотикотерапии, бронхолитических и муколитических средств, лекарственных ингаляций, физиотерапевтических процедур (УВЧ, электрофореза), ЛФК, массажа.
Общие сведения
В структуре различных форм воспаления легких очаговые пневмонии составляют наиболее обширную группу – примерно 2/3 всех случаев. Воспаление при очаговой пневмонии нередко начинается с терминальных бронхов, захватывая в виде одиночного или множественных очагов одну или группу долек легкого. Поэтому очаговой пневмонии в пульмонологии соответствуют термины «бронхопневмония» и «лобулярная пневмония». В целом воспалительный процесс при очаговой пневмонии мене активен, а клиническая картина не столь выражена, как при крупозной пневмонии.
Причины
В большей части случаев очаговая пневмония является вторичной, выступая осложнением острых респираторных инфекций, протекающих с явлениями трахеобронхита и бронхита. Заболеваемость очаговой пневмонией резко возрастает в периоды эпидемиологических вспышек гриппа. Предполагается, что вирус гриппа в известной степени сенсибилизирует организм, изменяет ткани дыхательных путей и делает их более восприимчивыми к условно-патогенной и вирулентной флоре. Среди пневмотропных агентов встречаются респираторно-синтициальные вирусы, риновирусы, аденовирусы, вирусы парагриппа.
Вторичные очаговые пневмонии могут развиваться на фоне других первичных заболеваний – кори, коклюша, скарлатины, брюшного тифа, менингококкового менингита, перитонита, гнойного отита, абсцесса печени, фурункулеза, остеомиелита и др. В очаговой форме могут протекать застойная и аспирационная пневмония.
Среди микробных возбудителей очаговой пневмонии в 70-80% случаев выделяются пневмококки различных типов. Наряду с пневмококком, этиологическими агентами бронхопневмонии могут выступать палочка Фридлендера, стрептококк, стафилококк, менингококк, кишечная палочка, микробные ассоциации, в некоторых случаях – микоплазмы, хламидии, риккетсии и др. Стафилококковые пневмонии часто осложняются абсцедированием легких и развитием эмпиемы плевры.
При первичной очаговой пневмонии имеет место бронхогенный путь проникновения возбудителей, при вторичных – гематогенный или лимфогенный пути распространения. Предрасполагающим моментом может выступать снижение функции местных и общих защитных систем вследствие курения, переохлаждения, стресса, вдыхания токсических веществ, снижения вентиляционных способностей легких (при пневмосклерозе, эмфиземе), метеорологических факторов (колебаний влажность воздуха, барометрического давления и др.).
Патоморфология
Патоморфологические изменения при очаговой пневмонии соответствуют таковым при долевой пневмонии и проходят стадии серозного выпота, опеченения и разрешения.
В зависимости от величины фокуса воспаления различают мелкоочаговые и крупноочаговые пневмонии, развивающиеся в пределах дольки. Кроме этого, воспалительные очаги могут быть единичными или множественными. Чаще всего патологический процесс развивается в продольном направлении (с последовательным вовлечением бронхов, бронхиол и альвеолярных ходов), реже – путем поперечного (перибронхиального) распространения.
Альвеолярный экссудат при очаговой пневмонии обычно имеет серозный характер с примесью лейкоцитов и слущенного альвеолярного эпителия, иногда – геморрагический характер. Обычно поражаются задненижние сегменты легких, в редких случаях — верхнедолевые сегменты. Серо-красные участки воспаленной легочной ткани уплотнены, чередуются с более светлыми участками эмфиземы и темными – ателектаза, что придает легкому неоднородный пестрый вид. Обычно очаговая пневмония полностью разрешается, однако возможны исходы в абсцесс, гангрену легкого, хроническую пневмонию.
Симптомы очаговой пневмонии
Начало очаговой пневмонии может быть острым или постепенным, манифестирующим с продромальных явлений. Клиническое течение бронхопневмонии характеризуется лихорадкой с ознобами, потливостью, общей слабостью, головной болью. Отмечаются боли в грудной клетке при дыхании и кашле.
Температура тела при очаговой пневмонии, как правило, повышается до 38-39°С, у ослабленных и пожилых пациентов может сохраняться нормальной или подниматься до субфебрильных цифр. Продолжительность лихорадочного периода при своевременно начатой антибактериальной терапии обычно составляет 3—5 дней. Кашель носит сухой или влажный характер с отделением незначительного количества слизистой, иногда – слизисто-гнойной мокроты. При крупноочаговой и сливной пневмонии может отмечаться одышка и цианоз носогубного треугольника.
Объективные данные при очаговой пневмонии характеризуются учащением дыхания до 25–30 в мин., тахикардией до 100-110 уд. в мин., приглушенностью сердечных тонов, жестким дыханием, звучными влажными хрипами. При наличии сопутствующего бронхита выслушиваются рассеянные сухие хрипы; в случае присоединения сухого плеврита – шум трения плевры.
При благоприятном течении очаговой пневмонии клиническое выздоровление обычно наступает к 12—14-му дню, рентгенологическое – к исходу 2—3-й недели или несколько позже.
Осложнения
Течение стрептококковой очаговой пневмонии нередко отягощается развитием экссудативного плеврита или эмпиемы плевры. Очаговые пневмонии, вызываемые палочкой Фридлендера и стафилококковой инфекцией, могут сопровождаться абсцедированием, что проявляется усилением интоксикации, увеличением количества мокроты и изменением ее характера на гнойный. Кроме этого, стафилококковые пневмонии потенциально опасны в плане осложнения пиопневмотораксом, легочным кровотечением, гнойным перикардитом, амилоидозом, сепсисом.
Гипертоксические вирусные пневмонии, протекающие в форме крупноочаговых, сливных, субдолевых, долевых, часто осложняются развитием геморрагического синдрома: кровохарканьем, носовыми кровотечениями, микрогематурией, иногда легочными и желудочно-кишечными кровотечениями. Послеоперационные очаговые пневмонии опасны развитием дыхательной или сердечно-сосудистой недостаточности.
Диагностика
Дифференциальный диагноз очаговой пневмонии необходимо проводить с туберкулезом, альвеолярным раком легкого, абсцессом и инфарктом легкого. С этой целью выполняется комплекс рентгенологического и клинико-лабораторного обследования с оценкой результатов рентгенологом и пульмонологом.
Рентгенологическая картина при очаговой пневмонии может быть вариабельна. В типичных случаях с помощью рентгенографии легких определяются очаговые изменения на фоне периваскулярной и перибронхиальной инфильтрации. В сомнительных случаях рентгенологические данные должны уточняться с помощью КТ и МРТ легких, бронхоскопии.
Для выяснения этиологии очаговой пневмонии производится исследование мокроты или смывов бронхов (микроскопическое, цитологическое, ПЦР, на КУБ, бактериологическое). В крови выявляется нейтрофильный лейкоцитоз, увеличение СОЭ, повышение содержания сиаловых кислот и фибриногена, диспротеинемия, положительная реакция на С-реактивный белок. Для исключения септицемии при тяжелом течении очаговой пневмонии проводится исследование крови на гемокультуру.
Лечение очаговой пневмонии
При очаговой пневмонии требуется как можно более ранее назначение антибиотиков с учетом данных клинико-рентгенологической и микробиологической диагностики; целесообразна комбинация препаратов различных групп. В лечении пневмоний традиционно применяются пенициллины, цефалоспорины, фторхинолоны курсами не менее 10-14 дней. Кроме внутримышечных и внутривенных инъекций антибиотиков, используется также их внутриплевральное, эндобронхиальное, эндолимфатическое введение.
В остром периоде очаговой пневмонии проводится инфузионная дезинтоксикационная и противовоспалительная терапия, в тяжелых случаях в схему лечения очаговой пневмонии вводят кортикостероиды. Назначаются бронхолитические и муколитические препараты, разжижающие мокроту и облегчающие ее эвакуацию из бронхиального дерева (эуфиллин, теофиллин, бромгексин и др.), аэрозольные ингаляции (лекарственные, щелочные, масляные, ферментные). Активно применяются витамины и стимуляторы иммуногенеза.
При явлениях дыхательной недостаточности показана оксигенотерапия, при сердечной недостаточности – сердечные гликозиды и мочегонные препараты. Тяжелые формы очаговой пневмонии требуют проведения плазмафереза. После стихания острых явлений к лечению очаговой пневмонии добавляют физиотерапевтические процедуры (лекарственный электрофорез, УВЧ, ДМВ-терапия), массаж грудной клетки.
Прогноз
Критериями разрешения очаговой пневмонии служат: исчезновение клинической симптоматики, нормализация рентгенологических и лабораторных показателей. Своевременная и рациональная терапия очаговой пневмонии предупреждает затяжное течение или рецидивирование воспаления. Реконвалесценты, перенесшие очаговую пневмонию, наблюдаться терапевтом-пульмонологом не менее 6 мес.
Наименее благоприятным прогнозом характеризуются стафилококковые пневмонии, протекающие с абсцедированием и деструкцией, а также вирусные пневмонии с молниеносным течением.
Источник
