Можно ли перепутать пневмонию с
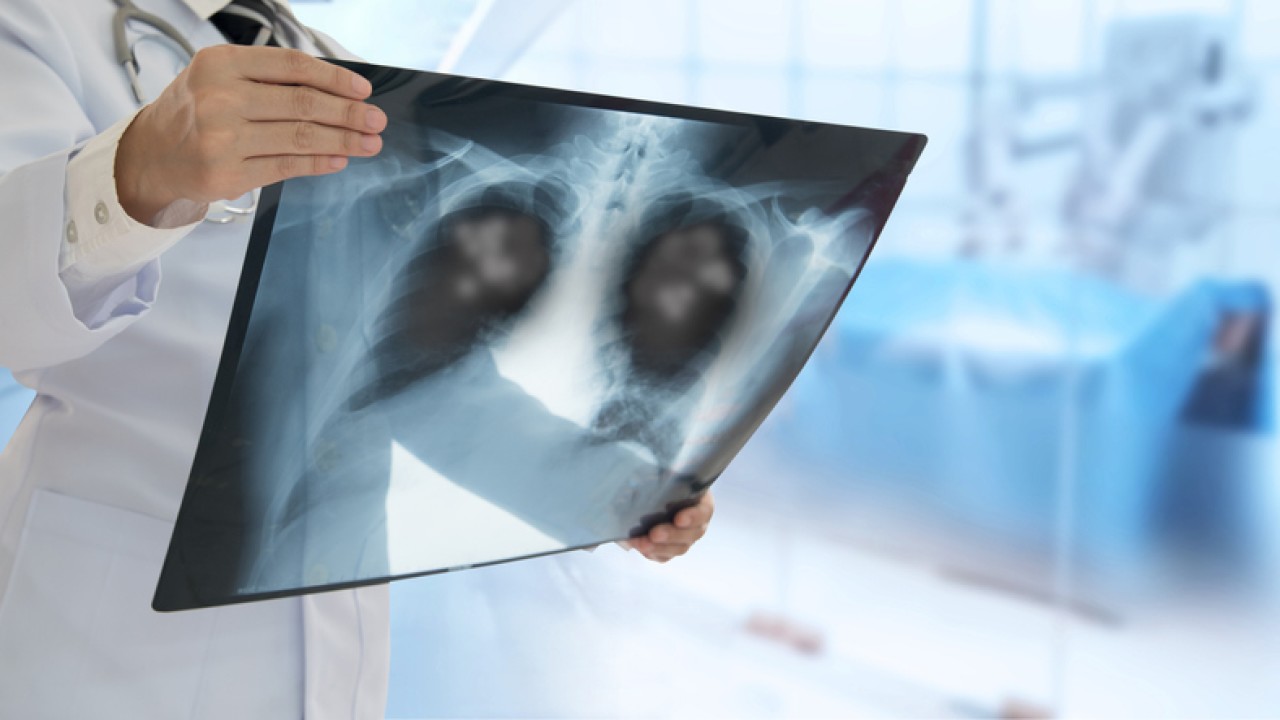
Пневмония и рак легких имеют несколько общих симптомов. Рак легких может увеличить риск пневмонии, ослабляя иммунную систему. Пневмония — это легочная инфекция, которая характеризуется затруднением дыхания. Пневмонию могут вызвать различные вирусы, бактерии и грибки. Рак легких развивается вследствие чрезмерного роста клеток в легких, которые могут образовывать опухоли. Он является второй по распространенности формой рака, а также ведущей причиной смерти от рака.
Пневмония при раке легких
Рак легких зачастую не проявляется симптомами вплоть до поздних стадий. Однако пневмония может развиться как осложнение рака легких. При ослабленном иммунитете часто развивается пневмония. По этой причине у 50-70% людей с раком легких во время болезни развиваются серьезные легочные инфекции, такие как пневмония. Кроме того, интенсивная терапия, которую применяют в лечении рака легких, зачастую снижает иммунную функцию. Это означает, что пациенты не способны предотвратить попадание инфекции в организм. Кроме этого пациенты плохо поддаются медикаментозному лечению. Для этих пациентов инфекции представляют серьезную опасность для здоровья. Инфекция в настоящее время является второй по распространенности причиной смерти среди людей с раком легких. Более слабая иммунная система также объясняет значительное влияние пневмонии на детей и пожилых людей.
Как отличить пневмонию от рака легких?
Рак легких не всегда проявляется симптомами. Признаки обычно появляются на последних стадиях. Некоторые симптомы рака легких и пневмонии накладываются друг на друга, но симптомы пневмонии проявляются быстрее. Рак легких обычно развивается медленнее и не проявляется симптомами, пока не достигнет последней стадии. Общие симптомы включают:
- Кашель: может быть стойким у людей с раком легких. Обычно продолжается несколько недель и постепенно ухудшается.
- Мокрота: обычно темно-красная, коричневая, желтая или зеленая.
- Одышка: более стойкая у пациентов с раком легких, чем у людей с пневмонией. Однако пациенты с пневмонией имеют острую одышку, которая может без лечения быстро прогрессировать.
- Колющие боли в груди: усиливаются во время дыхания или кашля.
- Усталость: пациенты с раком легких обычно чувствуют большую усталость, чем люди с пневмонией.
- Потеря аппетита: пациенты с раком легких имеют потерю аппетита, что может вызвать снижение веса.
- Хрипы: это редкий симптом как при раке легких, так и при пневмонии.
Другие симптомы включают:
- лихорадка
- учащенное сердцебиение
- приливы жара и холода
- головные боли
- тошнота или рвота
- боли в суставах или мышцах
- спутанность сознания
- откашливание кровью
- повышение температуры
Врач, как правило, не использует конкретные симптомы, чтобы отличить рак легких от пневмонии. Он будет внимательно следить за тем, как быстро развиваются симптомы и как они появляются.
Симптомы рака легких
Менее распространенные симптомы включают:
- отек лица или шеи
- длительная боль в плече или шее
- затрудненное глотание
- охриплость
- изменение формы кончиков пальцев
Факторы риска
У любого человека может развиться как пневмония, так и рак легких. Однако некоторые факторы повышают вероятность развития этих заболеваний. Рак легких сам по себе является фактором риска развития пневмонии. Химиотерапия при раке легких может увеличить риск развития пневмонии за счет снижения иммунной активности. Курение табака является значительным фактором риска развития рака легких, особенно в течение длительного периода. Курение также способствует риску развития пневмонии. Другие факторы риска развития рака легких включают:
- воздействие канцерогенных химических веществ, таких как радон, асбест и уран
- наличие в семейном анамнезе рака легких
- предшествующая лучевая терапия
- загрязнение воздуха, которое, по мнению некоторых исследователей, ответственно за 5% смертей от рака легких
Следующие факторы могут увеличить риск развития пневмонии:
- хронические заболевания легких, такие как хроническая обструктивная болезнь легких (ХОБЛ) или муковисцидоз
- хронические заболевания, такие как диабет и болезни сердца
- подавленная иммунная система, которая может возникнуть вследствие химиотерапии, лечения рака, ВИЧ-инфекции, трансплантации органов или после приема стероидных препаратов на протяжении длительного периода
- респираторная вирусная инфекция
- пребывание в стационаре
- злоупотребление наркотиками и алкоголем, которые могут увеличить риск определенного типа, известное как аспирационная пневмония
Диагностика и лечение
При диагностике пневмонии врач может провести физикальное обследование, чтобы проверить наличие увеличенных лимфатических узлов, аномального дыхания или высокой температуры. Врач часто подтверждает диагноз с помощью рентгеновского снимка, где визуализируется скопление жидкости в легких. Лечение будет зависеть от типа пневмонии у пациента и его общего состояния. Некоторые пациенты могут лечить пневмонию в домашних условиях, употребляя большое количество жидкости и принимая лекарственные препараты. Пациентам с тяжелой пневмонией придется оставаться в больнице, чтобы получать внутривенные жидкости и антибиотики. Им также может потребоваться кислородная терапия.
Врачу труднее диагностировать рак легких. Рентгенография грудной клетки может дать некоторую информацию, но зачастую необходима биопсия для подтверждения диагноза. Если врач подтвердит диагноз рака легких, он запросит дополнительные анализы, включая ПЭТ-сканирование. Данная методика помогает оценить, насколько далеко распространился рак.
Для биопсии специалист берет небольшой образец ткани легкого и отправляет его на исследование. Врач вводит небольшую трубку в легкие через нос или рот, чтобы собрать образец. Обычно используется компьютерная томография для проведения биопсии. Результаты тестов позволят определить тип рака легких, локализацию первичной опухоли и стадию заболевания. Врач будет использовать данную информацию, а также общее состояние здоровья человека, чтобы определить наиболее эффективный подход к лечению. Лечение будет направлено на контроль и облегчение симптомов. Доступные методы могут варьироваться от основных хирургических процедур до химиотерапии или лучевой терапии, в зависимости от тяжести рака легких.
Прогноз
Большинство случаев пневмонии не являются тяжелыми, хотя болезнь серьезная. Продолжительность симптомов зависит от общего состояния здоровья и типа пневмонии. Пневмония может затянуться на несколько недель. Без лечения жизненно важные органы, такие как сердце и мозг, могут не получать достаточного количества кислорода. Это может привести к коме, сердечной недостаточности и даже смерти.
Перспективы развития рака легких, как правило, хуже, чем пневмонии, независимо от лечения. Однако если пневмонию не лечить, она может привести к смерти.
Выявление рака легких на ранней стадии увеличивает вероятность хирургического удаления опухоли до ее распространения. Это дает человеку хорошие шансы на выздоровление. Однако, только 16% пациентам с раком легких ставят диагноз до того, как он распространяется. Если рак распространился или метастазирует в отдаленные органы организма, вероятность выживания в течение 5 лет составляет менее 5%. Более половины всех пациентов с этим типом рака не живут дольше одного года.
Статья по теме: Может ли пневмония протекать без кашля?
Последнее изменение этой страницы: 15.01.2021 10:41 10:41
Источник
Чем опасна пневмония при COVID-19? Какие симптомы нельзя оставлять без внимания? Как восстановить здоровье легких после коронавирусной пневмонии? Можно ли делать ингаляции, если заболел COVID-19? Эти и другие вопросы журналист информационного портала «Здоровые люди» задала главному внештатному пульмонологу Минздрава, заведующей отделом пульмонологии и хирургических методов лечения болезней органов дыхания РНПЦ пульмонологии и фтизиатрии, к. м. н. Елене Давидовской.
Фото: pixabay.com
Консультация пульмонолога
— Чем пневмония, вызванная коронавирусом, отличается от обычной?
— Пневмония, ассоциированная с коронавирусной инфекцией (COVID-19 пневмония), — особый вид поражения легких, который более точно отражает термин «пневмонит». Это подразумевает вовлечение в патологический процесс интерстициальной ткани легких, альвеолярных стенок и сосудов. То есть воспаление развивается во всех структурах легких, участвующих в газообмене, что препятствует нормальному насыщению крови кислородом.
— Возможно ли при ковиде бессимптомное воспаление легочной ткани, когда, несмотря на изменения в легких, у пациентов нет ни кашля, ни одышки, ни лихорадки?
— Бессимптомное или малосимптомное течение больше характерно для форм заболевания без поражения легких. Действительно, при проведении компьютерной томографии (КТ) органов грудной клетки у пациентов с легким течением COVID-19 могут обнаруживаться КТ-признаки вирусной пневмонии нетяжелого течения. При этом газообменная функция легких не страдает, количество кислорода, доставляемого в кровь, остается нормальным, и не требуется изменения терапевтической тактики.
— Когда, как правило, появляются такие симптомы при коронавирусе, как дыхательный дискомфорт, одышка?
— Инкубационный период инфекции, вызываемой вирусом SARS-CoV-2, составляет в среднем 5−7 суток (от 2 до 14), а значит, и симптомы могут появляться в эти сроки. Течение болезни может быть разным — от нетяжелых проявлений обычной ОРВИ (повышение температуры тела, кашель, слабость, головная боль) до тяжелой пневмонии с дыхательной недостаточностью. Всегда стоит внимательно относиться к таким проявлениям болезни, как одышка (нарастание частоты дыхания), чувство нехватки воздуха, боли или чувство стеснения в груди в любой период болезни.
— Изменения в легких появляются у большинства пациентов, перенесших COVID-19?
— В большинстве случаев — до 80% — коронавирусная инфекция протекает нетяжело, без вовлечения легких. COVID-19 пневмонии развиваются примерно в 20% случаев заболевания, из них от 2 до 10% могут протекать тяжело. Длительность течения и последствия болезни зависят от многих факторов: объема поражения легких, сопутствующих заболеваний, своевременности обращения за медицинской помощью, соблюдения рекомендаций по лечению, возможности развития осложнений и др.
— Когда следует выполнять КТ при тяжелой ковидной пневмонии? Есть ли необходимость в повторном исследовании?
— Действительно, в силу высокой чувствительности метод КТ является основным для выявления характерных для COVID-19 изменений в легких. В комплексной оценке вместе с историей развития болезни, эпидемиологическими данными и клинической картиной КТ позволяет с высокой степенью вероятности подтвердить случай коронавирусной инфекции. Однако стоит отметить несколько важных моментов:
— применение КТ для скрининга (т.е. выявления патологии при отсутствии симптомов) как пневмоний в целом, так и при COVID-19 (в том числе при положительных лабораторных тестах) нецелесообразно;
— применительно к коронавирусной инфекции выявленные на КТ изменения у пациентов с бессимптомной или легкой формами заболевания без факторов риска не влияют на тактику лечения;
— при легком течении COVID-19 КТ-диагностика проводится по клиническим показаниям при наличии факторов риска или с целью дифференциальной диагностики с другими патологическими состояниями;
— проведение КТ-исследования целесообразно выполнять в сроки не ранее 3−5 дней с момента появления симптомов;
— оценка динамики течения и исхода выявленной ранее COVID-19 пневмонии проводится по клиническим показаниям, сроки определяются индивидуально.
Фото: Reuters
— Отличается ли снимок компьютерной томографии у пациента с коронавирусной пневмонией и обычной пневмонией?
— Лучевые методы диагностики, к которым в том числе относится КТ, не заменяют комплексную клиническую диагностику. Наличие характерных КТ-признаков позволяет определить вероятность (с градацией «высокая — средняя — низкая — нехарактерные признаки») COVID-19 пневмонии и установить объем поражения.
— Какие существуют методы лечения коронавирусной пневмонии?
— Подходы к лечению COVID-19 формировались и менялись по мере появления информации о течении инфекции, понимания механизмов ее развития и возможных последствий на основании анализа большого количества международных публикаций и результатов исследований, накапливающегося клинического опыта. Спустя год от начала пандемии в арсенале применяемых лекарственных средств этиотропной терапии с доказанной эффективностью по-прежнему нет.
При COVID-19 пневмонии важное место занимают немедикаментозные методы — прон-позиция (положение лежа на животе) как самостоятельная лечебная мера, кислородотерапия, варианты аппаратной респираторной поддержки. Во всех случаях коронавирусной инфекции необходимо следить за объемом потребляемой жидкости.
Учитывая механизмы развития заболевания, в алгоритм фармакотерапии COVID-19 пневмоний включены противовирусные препараты, лекарственные средства для профилактики тромбообразования, гормональная противовоспалительная терапия, при наличии признаков присоединения бактериальной инфекции — антибиотики.
Несмотря на алгоритмизацию терапевтических подходов, что, несомненно, важно в эпидемических условиях, объем фармакотерапии и выбор конкретных препаратов из каждой группы определяет врач, и только исходя из конкретной клинической ситуации и индивидуальных особенностей пациента.
— Всегда ли нужно пациентов с пневмониями, вызванными коронавирусной инфекцией, лечить в больнице?
— В домашних условиях возможно лечение нетяжелой пневмонии у человека без факторов риска, при наличии условий, обеспечивающих изоляцию и соблюдение рекомендаций по лечению, а также врачебный (в том числе дистанционный) контроль.
— Можно ли при коронавирусной пневмонии делать ингаляции?
— При коронавирусной инфекции от ингаляций (паровые ингаляции, небулайзерная терапия), как аэрозольобразующих процедур, стоит отказаться. Исключения составляют дозирующие ингаляционные устройства — аэрозольные и порошковые, использующиеся для постоянной базисной терапии и неотложной помощи при хронических заболеваниях — бронхиальной астме и хронической обструктивной болезни легких.
Небулайзерная терапия должна применяться лишь по жизненным показаниям с соблюдением мер предосторожности распространения инфекции через аэрозоль (изоляция пациента во время ингаляции, проветривание после ингаляции, обработка поверхностей антисептиками).
— Как восстановить легкие после коронавирусной пневмонии? Например, дыхательная гимнастика. Когда можно начинать? Сразу после выздоровления или стоит подождать?
— Период восстановления после COVID-19 пневмонии, как и «набор» восстановительных процедур, зависит от тяжести перенесенной пневмонии и тех изменений, которые остались в легких после заболевания. Кроме того, для определения программы восстановления имеют значение сопутствующие заболевания, вес, уровень физической тренированности до болезни и др.
Реабилитация после COVID-19
Начинать реабилитационные мероприятия можно после купирования острого воспалительного процесса — нормализации температуры тела, улучшения или нормализации лабораторных показателей (требуется оценка врача!) и при отсутствии признаков декомпенсации сопутствующих заболеваний.
Реабилитационные программы включают дыхательную гимнастику, лечебную физкультуру, лечебный массаж, сбалансированное питание, питьевой режим, физиотерапевтические процедуры.
В случаях, когда после перенесенной тяжелой пневмонии в легких сохраняются обширные участки поствоспалительных изменений, одышка, уровень насыщения крови кислородом (сатурация — SpO2) по данным пульсоксиметрии ниже 95% и потребность в кислородной поддержке, на реабилитацию может потребоваться несколько месяцев.
Программа должна разрабатываться индивидуально и включать несколько этапов постепенного отлучения от кислорода с параллельным увеличением физической активности под контролем SpO2, частоты дыхания и пульса.
Источник
Сейчас кашель, одышку и усталость врачи и обычные люди в первую очередь ассоциируют с коронавирусной инфекцией. Но такие симптомы могут появляться и при других заболеваниях, например раке легкого. Приводит ли такая путаница к проблемам при лечении? Какие рекомендации по диагностике в период пандемии дают международные организации? Рассказываем об этом вместе с компанией Roche.
Симптомы рака легкого и коронавирусной инфекции сильно схожи?
У этих двух болезней главные общие симптомы — кашель, одышка и усталость. Но при COVID-19 они чаще проявляются быстро и проходят со временем, а при раке легкого сохраняются долгое время. Например, усталость может длиться более месяца.
Чтобы разделить эти состояния, специалисты оценивают другие «красные флаги», которые характерны для конкретной болезни. Для рака легкого это кашель с кровью, боль в груди, потеря веса или аппетита. Для COVID-19 — жар, боль в мышцах, потеря обоняния и вкуса. Кроме этого, обращают внимание и на факторы риска — возраст, стаж курения и возможное воздействие асбеста на организм или тесный контакт с человеком, у которого подтвержден (или подозревается) коронавирус.
Если все указывает на COVID-19, пациента лечат в соответствии с последними рекомендациями, принятыми по этой болезни. При высокой вероятности рака легкого в первую очередь делают ПЦР-тест. При отрицательном результате человека отправляют на дополнительные исследования (КТ или рентген легких) и к онкологам. А при положительном ПЦР-тесте сначала человека лечат от коронавируса, а после обсуждают возможную диагностику рака легкого.
Бывает так, что у пациента нет никаких особых «красных флагов», а симптомы могут означать в равной степени как коронавирусную инфекцию, так и рак легкого. Тогда рекомендуют сделать ПЦР-тест. При положительном анализе лечат COVID-19, а при отрицательном результате просят человека сначала самоизолироваться на 14 дней, а затем анализируют симптомы. Если они остаются, значит, их можно считать подозрением на рак легкого и проводить дополнительные исследования.
Нужно понимать, что рак легкого сначала обычно протекает бессимптомно, поэтому для групп высокого риска существует скрининг — ежегодная низкодозная КТ органов грудной клетки. Благодаря ей есть шанс поймать болезнь на ранней стадии и как можно раньше начать лечение. Но делать это исследование абсолютно всем не нужно. Скрининг проводят людям в возрасте от 55 до 80 лет, которые курят или бросили курить в течение 15 лет, а также со стажем курения 30 . Рак легкого может появиться и у людей, которые никогда не курили (а, например, подвергались пассивному курению), но это случается намного реже, поэтому скрининг для них не проводится.
Может, стоит сразу сделать КТ при подозрении на COVID-19?
«Категорически нет, — отвечает хирург, заместитель главного врача по медицинской части Медицинского института имени Березина Сергея (МИБС) и руководитель временных амбулаторных КТ-центров в период пандемии Михаил Черкашин. — Компьютерная томография позволяет выявить малейшие признаки, характерные для вирусной пневмонии. Но коронавирусная пневмония рентгенологически не будет отличаться от любой другой вирусной. Это нужно четко осознавать. Если клиническая картина спокойная (нет признаков тяжелой пневмонии и дыхательной недостаточности), то для врача и пациента абсолютно неважно, сколько процентов легких поражено — 3%, 15% или 27%. Именно поэтому КТ органов грудной клетки нужно выполнять только в тех случаях, когда есть обоснованные подозрения, что это клинически значимая пневмония».
Такое решение принято во многих международных организациях. Например, Американская коллегия радиологии не рекомендует использовать КТ грудной клетки для скрининга или диагностики COVID-19. Она предлагает делать это исследование лишь госпитализированным пациентам, когда это необходимо для выбора тактики их лечения.
А еще какие-то болезни можно перепутать с COVID-19?
«К сожалению, последние девять месяцев любые болезни с проблемами с дыханием или лихорадкой воспринимаются врачами как коронавирусная инфекция. Поэтому в своей практике мы сталкиваемся и с , и с активным туберкулезом, и с хронической сердечной недостаточностью, которых привозят под маской COVID-19. В таких случаях методы медицинской визуализации помогают довольно быстро уточнить диагноз и перенаправить пациента по профилю. Опытному рентгенологу, как правило, ошибиться с выявлением сложно, — рассказывает Михаил Черкашин. — Вместе с тем, конечно, бывают и ошибки. Избежать их невозможно, поскольку поток пациентов сейчас огромен. Через нас, например, проходит около 500 человек в сутки, и так на протяжении многих месяцев».
Михаил объясняет, что, помимо этого, могут быть и сложные случаи. Например, если у пациента есть как рак легкого, так и коронавирусная инфекция. Или же когда у пациента или , которые рентгенологически совсем неотличимы от длительной тяжелой коронавирусной пневмонии.
«К сожалению, медицина была и остается сплавом вероятностей, опыта и наших (имею в виду все человечество) небольших знаний. У нас нет заводской инструкции по эксплуатации человека с описанием всех возможных проблем и способов их устранения, а также каталогом деталей и запчастей», — отмечает Черкашин.
В период пандемии случаи рака легкого могут быть ошибочно приняты за COVID-19. Поэтому важно следить за симптомами, чтобы вовремя обратиться к врачу, если они вызывают опасение. Онкоцентры продолжают работать и помогают пациентам в полном объеме даже сейчас. А у компании Roche есть сайт для пациентов «За руку», где можно найти больше информации о ранней диагностике, лечении и образе жизни пациентов с раком легкого в России.
Источник
