Лечение и питание при лучевом ожоге прямой кишки
Лучевой проктит – это воспаление прямой кишки, которое возникает на фоне лучевой терапии опухолей органов малого таза. Сопровождается данное состояние болью в прямой кишке и в области заднего прохода, болезненными позывами на дефекацию, диареей, выделением из прямой кишки слизи и крови.
Вероятность лучевого повреждения стенки кишки и развития проктита напрямую связано с суммарной очаговой дозой, полученной при ЛТ. Оптимальная переносимая суммарная очаговая доза в области малого таза составляет 40-50Гр. В этом случае вероятность развития осложнений составляет около 3-5%. При повышении СОД до 65 Гр, лучевой проктит развивается уже у половины пациентов.
Причины воспаления кишки после лучевой терапии
Основе лучевых поражений кишки лежат следующие механизмы:
- Повреждение кишечного эпителия, которое развивается под действием ионизирующего излучения. Это приводит к его очаговому некрозу, десквамации (отшелушиванию) и атрофии.
- Развитие неспецифического воспаления слизистой оболочки и подслизистой основы. Ткани инфильтрируются нейтрофилами, наблюдается гиперемия, отечность, кровоточивость.
- Из-за трофических нарушений (повреждаются артериолы) ухудшается кровоснабжение пораженных участков слизистой кишки, что еще больше усугубляет ишемию и некроз. В результате прогрессируют атрофические изменения с развитием фиброза подслизистого слоя.
- На этом фоне начинает присоединяться патогенная флора, которая вызывает инфекционные осложнения, вплоть до сепсиса.
Конечным результатом длительных трофических нарушений стенки кишки и некрозов становится формирование стриктур (сужение просвета), образование свищевых ходов, формирование телеангиоэктазий и развитие кровотечения из них.
Фазы лучевых повреждений
В зависимости от сроков появления, выделяют ранние и поздние лучевые повреждения. Ранние дают о себе знать непосредственно во время проведения лучевой терапии, либо в течение 100 дней с момента ее окончания. Этот период (100 дней, или три месяца) является крайним сроком восстановления эпителия, находящимся в сублетальном повреждении. На этом этапе этиологическим фактором выступает повреждение эпителия кишки с развитием воспалительных реакций. Если доза облучения невелика, эпителий довольно быстро восстанавливается, и, соответственно, слизистая оболочка приходит в норму. В среднем на это уходит около 2-4 недель с момента последнего сеанса облучения.
Поздние лучевые поражения развиваются через 100 дней после окончания ЛТ. В этот период на первое место выходят сосудистые нарушения из-за повреждения эндотелия. Его клетки некротизируются, и чтобы их восстановить, начинают активно пролиферировать оставшиеся эндотелиоциты. Это приводит к облитерации просвета сосудов, развитию тромбозов, ишемии и трофических нарушений. В результате развиваются лучевые васкулиты с кровотечениями, атрофические процессы, фиброзные изменения, разрастание рубцовой ткани.
Классификация лучевого проктита
В зависимости от степени тяжести, выделяют следующие виды лучевых проктитов:
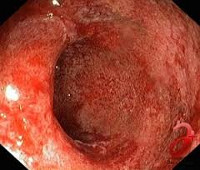
- Катаральный проктит. Во время осмотра обнаруживается гиперемированная рыхлая отечная стенка кишки. Может быть повышенное выделение слизи. Эта форма проктита считается легкой.
- Эрозивно-десквамативный проктит. Эта форма проявляется очагами деструкции эпителия с образованием эрозии – дефекта ткани в пределах эпителиального слоя.
- Язвенный проктит – деструкция распространяется на более глубокие слои ткани и вовлекает в процесс слизистую оболочку с подслизистой основой.
- Свищевой проктит. Образуется сквозная перфорация стенки кишки с выходом в полость малого таза или с вовлечением в процесс рядом расположенных органов, например, мочевого пузыря или влагалища.
Существует классификация лучевого проктита, основанная на ректоскопической картине:
- Имеется локальное покраснение и рыхлость слизистой оболочки кишки, отмечаются телеангиоэктазии расширенные кровеносные сосуды).
- На фоне гиперемии и отечной слизистой кишки обнаруживаются язвы, покрытые серым струпом.
- На фоне воспалительных поражений обнаруживаются стриктуры кишечной стенки.
- На фоне язвенного поражения обнаруживаются стриктуры и свищи или кишечная перфорация.
Симптомы лучевого проктита
Симптомы острого лучевого проктита развиваются в течение 1-2 недель после начала облучения. Это могут быть:
- Диарея.
- Боли в области прямой кишки или внизу живота.
- Болезненные позывы на дефекацию.
- Выделение слизи из анального канала или ее примесь в стуле.
- Анальная инконтиненция.
- Кровотечение. У ряда пациентов кровотечения бывают обильными и приводят к острой геморрагической анемии, которая требует гемотрансфузии.
Если симптомы острого лучевого проктита отсутствуют, это не значит, что не возникнут отдаленные последствия. Частота поздних постлучевых проктитов составляет около 10% от общего числа случаев. При этом присутствует латентный период, который длится несколько месяцев или даже лет. Клиническая картина характеризуется следующими симптомами:
- Боли в правой подвздошной области или в прямой кишке.
- Частый стул, тенезмы.
- Наличие примесей крови в кале.
- При образовании стриктур могут отмечаться запоры и явления частичной кишечной непроходимости.
- При форсировании свищей, отмечаются патологические влагалищные выделения мутного цвета, пневматурия (примеси воздуха в моче), жидкий стул с примесями непереваренной пищи.
В зависимости от тяжести течения, выделяют несколько степеней заболевания:
1 степень – проктит с легким течением. Сопровождается слабо выраженной диареей, менее 5 раз в сутки, может присутствовать выделение небольшого количества слизи и крови.
2 степень – проктит с управляемым течением. Диарея умеренно выраженная, более 5 раз в сутки. Выделяется большое количество слизи, имеются кровотечения.
3 степень – проктит с тяжелым течением. Имеются стриктуры и кровотечения из прямой кишки, требующие хирургического вмешательства.
4 степень это жизнеугрожающее течение, которое требует немедленного вмешательства. Оно сопровождается кишечной непроходимостью, свищами, обильными кровотечениями.
Как диагностируют лучевой проктит
Диагностика заболеваний не представляет труда. Ключевым моментом здесь является наличие в анамнезе лучевой терапии и ее влияние на органы малого таза, учащение стула, и наличие в нем патологических примесей.
При затяжном течении рекомендуется проводить осмотр прямой кишки с помощью ректоскопа или эндоскопа. Это позволит обнаружить множественные эрозии, рубцовую деформацию, атрофические изменения и телеангиоэктазии и решить вопрос о необходимости эндокопического или хирургического лечения.
Как лечат лучевой проктит
При развитии симптомов лучевого проктита во время лучевой терапии, требуется пересмотр схемы облучения. При легком поражении достаточно увеличить интервалы между сеансами. В более тяжелых случаях встает вопрос об уменьшении суммарной очаговой дозы или даже отмене лучевой терапии. Помимо этого, требуется лечение, которое включает в себя несколько направлений:
- Диетическое питание. Важную часть лечения постлучевого проктита занимает диетическое питание. Пища должна содержать повышенное количество белка, достаточное количество макро и микронутриентов. Также она должна быть химически и физически щадящей, т. е. следует отказаться от острых, маринованных, консервированных продуктов. Кроме того, следует избегать грубой растительной клетчатки, чтобы она не травмировала и без того поврежденную стенку кишки.
- Консервативные методы – это медикаментозная терапия, лечебные клизмы, свечи и др. В рамках самостоятельного лечения используется только при легкой и умеренной патологии, в остальных случаях применяется в рамках комплексного лечения совместно с другими методами лечения.
- Эндоскопические методы – радиочастотная аблация, коагуляция аргоновой плазмой и др. В настоящее время эти методы являются золотым стандартом лечения хронических форм заболевания и в основном применяются для устранения кровотечений.
- Хирургические методы – удаление прямой кишки с выведением стомы или наложением колоанального анастомоза. Применяются в тяжелых случаях, когда имеется угроза жизни пациента. Хирургические операции применяются для устранения стриктур, свищей и перфораций стенки кишки.
Медикаментозная терапия лучевого проктита
Для лекарственной терапии используются следующие группы препаратов:
- Глюкокортикостероиды – это основная группа препаратов, применяемых при среднетяжелом и тяжелом течении проктита. ГКС оказывают мощное противовоспалительное действие.
- Анальгетики. Используются разные группы препаратов, в том числе наркотические.
- 5-аминосалициловая кислота (месалазин) – оказывает противовоспалительное и протективное действие, тем самым защищая пораженную слизистую и стимулируя ее восстановление.
- Антидиарейные препараты. Применяются обволакивающие и вяжущие средства, спазмолитики.
- Антибактериальные препараты. Их назначают для лечения или профилактики бактериальных осложнений проктитов.
Учитывая то, что прямая кишка является терминальным отделом пищеварительного тракта, многие препараты местного действия оказываются недостаточно эффективными при применении в формах, предназначенных для перорального приема. Поэтому отдается предпочтение формам для локального применения – свечи, клизмы, порошки и т. д. Они действуют непосредственно на стенку кишки и оказывают эффект в кратчайшие сроки.
Хирургическое лечение лучевого проктита и лучевых поражений прямой кишки
Хирургическое лечение направлено на устранение конкретных симптомов или осложнений постлучевого проктита. Это могут быть непрекращающиеся кровотечения, свищи и перфорации кишечной стенки, стрикруты. Очень редко хирургия применяется для устранения неконтролируемой боли.
Перед планированием операции важно учитывать, что радиационные повреждения снижают регенеративные возможности ткани, поэтому есть высокие риски развития осложнений, в том числе кровотечений, плохого заживления раны, присоединения инфекций и ее генерализация, а также долгосрочные отрицательные эффекты типа грубого рубцевания или несостоятельности анального сфинктера.
Таким образом, классические хирургические вмешательства в остром периоде являются рискованными, они не позволяют полностью контролировать кровотечение и могут привести к тяжелым, жизнеугрожающим осложнениям. Поэтому их в основном применяют для устранения отдаленных последствий лучевых проктитов.
Эндоскопические методы лечения
Более безопасными являются эндоскопические методы лечения. В их основе лежит деструкция пораженного отдела слизистой кишки с последующим ее некрозом и замещением здоровым эпителием. С этой целью используется в частности используется радиочастотная аблация. В основе метода лежит локальное контролируемое нагревание тканей с целью получения термального ожога. Источником энергии здесь выступают волны радиочастотного диапазона.
Во время процедуры в прямую кишку пациента вводят специальный катетер, который будет излучать волны и нагревать ткани. Стандартная глубина некроза составляет несколько десятых миллиметра, поэтому для обработки одного участка слизистой необходимо 1-3 импульса. Интенсивность энергии регулируется в автоматическом режиме с учетом текущей температуры обрабатываемой ткани. Это позволяет избежать «перегрева» и глубокого ожога.
Преимуществом эндоскопического лечения является его бескровность, высокая степень контроля при выполнении вмешательства, быстрый результат. Наибольшую эффективность оно оказывает при кровотечениях. Уже с помощью одной процедуры можно коагулировать все патологические кровеносные сосуды и остановить даже обильное кровотечение. Как правило, для максимального результата процедуру проводят 2-3 раза с интервалом в несколько месяцев.
Прогноз и профилактика лучевого проктита
Профилактика лучевого проктита сводится к усовершенствованию технологий проведения лучевой терапии:
- Применение технологий, позволяющих более детально планировать поля облучения, без вовлечения в процесс «незаинтересованных органов».
- Снижение суммарной дозы облучения.
- Замена дистанционной лучевой терапии на внутритканевую или брахитерапию.
- Применение во время лечения радиопротекторов.
В подавляющем большинстве случаев при лучевом проктите прогноз благоприятный – при адекватном лечении заболевание проходит и не сказывается на дальнейшей жизни человека. У 10% пациентов могут развиться тяжелые осложнения в виде свищей, перфораций, некупируемого болевого синдрома, требующие хирургического вмешательства. В ряде случаев необходима экстирпация прямой кишки с наложением анастомоза или выведением колостомы. Последний вариант приводит к инвалидности. Но даже в этом случае есть возможность в отдаленном периоде провести реконструктивную операцию по восстановлению непрерывности кишечника.
Необходимо учитывать, что лучевой проктит может стать препятствием для прохождения полного курса лучевой терапии. В этом случае необходим подбор других методов противоопухолевого лечения.
Источник
Лучевой проктит – это воспаление прямой кишки, развивающееся на фоне радиационной терапии рака тазовых органов. Местные симптомы включают болезненность в проекции прямой кишки, слизистые, гнойные или кровянистые выделения из анального отверстия. Кроме локальных проявлений лучевой проктит может сопровождаться общими симптомами: повышением температуры тела и выраженной слабостью. Для диагностики заболевания используется общий анализ крови, ректоскопия и исследование мазка со стенки прямой кишки. Лечение заключается в проведении местных противовоспалительных процедур, назначении антибактериальной терапии, антигистаминных препаратов и витаминотерапии.
Общие сведения
Лучевой проктит представляет собой неспецифический воспалительный процесс, развивающийся в слизистой оболочке прямой кишки. Основной причиной заболевания является воздействие ионизирующей радиации при проведении лучевой терапии по поводу рака органов малого таза. Лучевой проктит является наиболее распространенной формой радиационного поражения кишечника, встречающейся в клинической проктологии. Поскольку около 60% пациентов с онкопатологией органов малого таза получают лучевую терапию, распространенность поражения прямой кишки у данной группы больных очень высока: лучевой проктит диагностируют примерно у 12% лиц, получающих радиационное лечение. Основная проблема, с которой приходится сталкиваться проктологам, наблюдающим таких пациентов, это частое развитие постлучевых стриктур прямой кишки, требующих оперативного вмешательства.

Лучевой проктит
Причины
Лучевой проктит всегда является осложнением радиационной терапии онкопатологии органов малого таза. Чаще всего данное состояние развивается после проведения контактной гамма-терапии рака шейки и рака тела матки с использованием изотопов тория, реже – при применении чистого радия. Также лучевой проктит может быть следствием рентгенотерапии и дистанционной гамма-терапии рака органов малого таза. Радиационное повреждение прямой кишки возникает в том случае, когда суммарная очаговая доза излучения превышает 50 Гр (это толерантная доза, при которой частота поздних осложнений составляет около 5%). Вероятность патологии напрямую коррелирует с дозой облучения: риск развития лучевого проктита возрастает до 50% уже при показателе 65 Гр.
Воздействие радиационного излучения приводит к нарушению процессов пролиферации и созревания эпителия прямой кишки, к десквамации и атрофии клеток. Развивается неспецифическое воспаление слизистой и подслизистого слоя, в процесс может быть вовлечен и мышечный слой. Спустя несколько месяцев после лучевой терапии формируется воспалительный процесс в артериолах прямой кишки, приводящий к хроническому нарушению кровообращения в данной области, трофическим изменениям и рубцовому стенозированию. Недостаточная микроциркуляция часто становится причиной некрозов, язв, которые могут осложниться кровотечением, перфорацией, формированием свищей прямой кишки.
Классификация
В зависимости от сроков развития лучевой проктит классифицируют на ранний (возникает в первые 3 месяца после радиотерапии) и поздний (возникает позднее указанного срока). По характеру морфологических изменений, происходящих в прямой кишке, различают катаральный, эрозивно-десквамативный, некротический и инфильтративно-язвенный процесс. Отдельно выделяются такие осложнения лучевого проктита, как рубцовый стеноз, ректовезикальные и ректовагинальные свищи.
Симптомы лучевого проктита
Основным проявлением ранней формы заболевания являются болезненные позывы на дефекацию. Боль носит приступообразный характер и усиливается после опорожнения кишечника. Также пациентов может беспокоить зуд и дискомфорт в области заднего прохода. Из прямой кишки зачастую выделяется слизь, что является признаком воспаления слизистой оболочки кишечника. Иногда имеют место кровянистые выделения, указывающие на тяжелое течение заболевания. Помимо местных симптомов, лучевой проктит сопровождается общими клиническими проявлениями, такими как слабость и повышение температуры тела. Все симптомы ранней формы патологии обычно регрессируют спустя несколько дней после окончания противоопухолевой терапии. Однако через определенное время лучевой проктит может рецидивировать, а клиническая симптоматика часто возвращается в прежнем объеме.
Поздние лучевые поражения кишечника развиваются примерно в 10% случаев. При этом латентный период (промежуток времени между облучением и возникновением симптоматики) может длиться от нескольких недель до 5-10 лет. Характерны постоянные боли в области прямой кишки, частый стул небольшими порциями, а также развитие стеноза с явлениями частичной непроходимости. Возможно малосимптомное течение поздней формы лучевого проктита. В таком случае заболевание проявляется наличием слизи в кале и периодическим болевым синдромом в левой подвздошной области и в проекции прямой кишки.
На фоне лучевого проктита могут развиваться различные осложнения: кишечное кровотечение, язвы и эрозии, стеноз прямой кишки. Именно стриктура кишечника считается наиболее грозным и неблагоприятным осложнением с точки зрения прогноза. Если на фоне лучевой терапии рака органов малого таза у больного появляются слизистые или кровянистые выделения из анального отверстия, сопровождающиеся тенезмами и болью в области прямой кишки, это позволяет заподозрить лучевой проктит.
Диагностика
При появлении признаков лучевого проктита на фоне проведения радиотерапии пациента сразу же направляют к врачу-проктологу. Для диагностики данного заболевания используются клинические, лабораторные и инструментальные методы. Обследование начинается с объективного осмотра и выяснения жалоб. При лучевом проктите всегда прослеживается связь с проведением лучевой терапии. Из лабораторных методов применяется общий анализ крови, в котором, как правило, отмечаются воспалительные изменения, такие как лейкоцитоз, ускорение СОЭ и палочкоядерный сдвиг влево. Лабораторные диагностические методики позволяют определить степень тяжести воспаления, но они не могут применяться непосредственно для постановки диагноза лучевого проктита.
Ключевую роль в диагностике заболевания играет эндоскопия. Наиболее простым, доступным и информативным методом считается ректороманоскопия. При проведении этого исследования врач обнаруживает покраснение, отек слизистой и гиперпродукцию слизи в прямой кишке. Кроме того, методика позволяет выявить изменения, характерные для таких осложнений, как кровотечение, абсцедирование, образование язв. Язвы, как правило, локализуются на передней стенке прямой кишки; в ряде случае они могут приводить к формированию свищей. При ректоскопии обязательно проводится биопсия слизистой оболочки прямой кишки. Она дает возможность уточнить степень тяжести воспалительных и атрофических изменений слизистой. С целью определения наличия инфекционного агента проводится бактериологическое исследование мазка из прямой кишки.
Вследствие того, что симптомы лучевого проктита имеют много общего с неспецифическим язвенным колитом, основная дифференциальная диагностика должна проводиться между этими двумя заболеваниями. В пользу проктита свидетельствует факт проведения лучевой терапии в анамнезе. Кроме того, лучевой проктит отличает наличие язв на передней стенке и в средней трети прямой кишки. В то же время, при этом заболевании крайне редко поражается задняя стенка и нижняя часть прямой кишки. При неспецифическом язвенном колите воспалительные изменения являются диффузными и поражают весь ректальный отдел кишечника. Для окончательной дифференциальной диагностики между этими двумя заболеваниями используется биопсия.
Лечение лучевого проктита
При лечении лучевого проктита важно уменьшить негативное влияние ионизирующего излучения, которое приводит к запуску лучевых реакций. Больным назначают витамин С, витамины группы В, а также антигистаминные препараты, такие как хифенадин, клемастин, лоратадин и другие. При наличии выраженного воспаления и идентификации инфекционного возбудителя проводят антибактериальную и противовоспалительную терапию (в том числе, с использованием сульфаниламидных средств, глюкокортикоидов и облепихового масла).
Местная терапия является важным компонентом комплексного лечения лучевого проктита. Данный вид помощи в первую очередь предусматривает очищение кишечника и ликвидацию локальных воспалительных процессов: в период обострения пациентам показаны клизмы с раствором колларгола или отваром ромашки. Эффективными считаются масляные микроклизмы на основе рыбьего жира или винилина. Эти процедуры проводят после использования слабительных средств или очистительных клизм. Хороший эффект при лечении лучевого проктита дает теплый душ в области прямой кишки или сидячие ванны с использованием перманганата калия. Также целесообразно местное лечение глюкокортикостероидами, ректальными суппозиториями с месалазином и анестетиками.
В комплексной терапии лучевого проктита важную роль играет правильное питание. Диета при данном заболевании предусматривает полное исключение острой, соленой и кислой пищи, а также алкоголя, ограничение растительной пищи и сладких продуктов. Пищевой рацион при лучевом проктите должен содержать нежирное мясо, супы на бульонах без жира и кисломолочные продукты. Если симптомы заболевания регрессируют на фоне эффективного лечения, то диета может быть расширена. При развитии осложнений, таких как формирование свищей и сужений кишечника, используются хирургические методы лечения, в том числе реконструктивные вмешательства на прямой кишке.
Прогноз и профилактика
При лучевом проктите прогноз в основном благоприятный. Тяжелое течение патологии отмечается при сочетании поражения нескольких отделов кишечника, развитии осложнений в виде свищей, кровотечений. Своевременное комплексное лечение позволяет уменьшить вероятность возникновения обострений. Профилактика лучевого проктита заключается в использовании современных методик и протоколов лечения онкозаболеваний органов малого таза, которые оказывают меньший негативный эффект на здоровые ткани.
Источник
