Курсовая современные макролиды в лечении внебольничной пневмонии
Пневмония — группа различных по этиологии, патогенезу и морфологии острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с внутриальвеолярной экссудацией, выявляемых при физическом и рентгенологическом исследованиях, а также выраженными в различной степени лихорадочной реакцией и интоксикацией (Российское респираторное общество, 2010 г.). По данным ЦНИИ организации и информатизации здравоохранения МЗ РФ в 2008 году пневмонией переболели 424 457 человек, а в 2009 году — 449 673 пациента [1, 2]. Показатель заболеваемости пневмонией значительно выше у пожилых больных и составляет от 25 до 114 на 1000 человек в год [3].
Пневмонии занимают первое место среди причин летальности от инфекционных болезней и шестое место — среди всех причин летальности [4]. Наиболее часто смертельные исходы наблюдаются при пневмониях тяжелого течения, особенно у социально неблагополучных лиц или у пациентов, имеющих тяжелую сопутствующую патологию [5, 6].
Различают следующие виды пневмонии:
- внебольничная пневмония (домашняя, амбулаторная) — это острое заболевание, возникшее во внебольничных условиях, т. е. вне стационара, диагностированное в первые 48 часов от момента госпитализации [7];
- внутрибольничная пневмония (госпитальная, нозокомиальная) — заболевание, характеризующееся появлением на рентгенограмме «свежих» очагово-инфильтративных изменений в легких и клинических данных, подтверждающих их инфекционную природу (новая волна лихорадки, гнойная мокрота или гнойное отделяемое трахеобронхиального дерева, лейкоцитоз и др.) спустя 48 часов и более после госпитализации [8];
- аспирационная пневмония (при эпилепсии, нарушениях глотания, рвоте) — легочные поражения, возникающие вследствие аспирации (микроаспирации) большего или меньшего количества контаминированного содержимого носоглотки, полости рта или желудка и развитие за этим инфекционного процесса [9];
- пневмонии у лиц с тяжелыми дефектами иммунитета (при врожденном иммунодефиците, ВИЧ-инфекции, наркомании, хронической алкогольной интоксикации, злокачественных новообразованиях, агранулоцитозе, применении иммуносупрессивной терапии).
Внебольничные пневмонии являются самой многочисленной группой, характеризуются тяжелым течением и высоким риском осложнений, среди которых плеврит, абсцессы и другие гнойно-деструктивные процессы [10].
Все внебольничные пневмонии делятся на следующие группы:
- пневмонии, не требующие госпитализации;
- пневмонии, требующие госпитализации в стационар;
- пневмонии, требующие госпитализации в отделения интенсивной терапии [11].
Факторами риска неблагоприятного течения внебольничных пневмоний являются:
1. Возраст старше 60 лет.
2. Сопутствующие заболевания:
- хроническая обструктивная болезнь легких (ХОБЛ);
- бронхоэктатическая болезнь;
- злокачественные новообразования;
- сахарный диабет (СД);
- хроническая почечная недостаточность;
- застойная сердечная недостаточность;
- хроническая алкогольная интоксикация (ХАИ);
- наркомания;
- выраженный дефицит массы тела;
- перенесенные цереброваскулярные заболевания.
3. Неэффективность стартовой антибактериальной терапии.
Неотложная госпитализация в отделения реанимации и интенсивной терапии требуется в тех случаях, когда у пациента имеют место признаки тяжелого течения внебольничной пневмонии, к которым относятся:
- частота дыхания более 30 в минуту;
- систолическое артериальное давление (САД) ниже 90 мм рт. ст.;
- наличие двусторонней или многодолевой пневмонической инфильтрации;
- быстрое прогрессирование очагово-инфильтративных изменений в легких;
- септический шок;
- необходимость введения вазопрессоров;
- острая почечная недостаточность.
Известно, что при внебольничной пневмонии основным возбудителем является пневмококк (Streptococcus pneumoniae) [12], вторым по значимости возбудителем является гемофильная палочка (Haemophilus influenzae) [13].
Кроме обязательных лабораторно-инструментальных исследований в диагностике внебольничных пневмоний в настоящее время применяются различные шкалы PSI и CURB-65/CRB-65 [14].
С целью определения факторов риска, распространенности, структуры и частоты летальных исходов при пневмонии в многопрофильном стационаре скорой медицинской помощи авторами было проведено ретроспективное исследование, в ходе которого было проанализировано 180 727 карт стационарных больных. Из них 172 420 больных (95,5%) были пролечены и выписаны, 1677 (0,9%) пациентов были переведены в другие ЛПУ, а 6630 больных (3,6%) умерли.
Из числа умерших в исследование было включено 1497 случаев подтвержденной на секции внебольничной пневмонии, которые были разделены авторами на две подгруппы: «Внебольничная пневмония как основное заболевание» (I) включала 97 больных (6,4%) и «Внебольничная пневмония как осложнение основного заболевания» (II) включала 1400 (93,6%) пациентов (рис. 1).
.gif)
Среди 1497 умерших пациентов с внебольничной пневмонией было 768 мужчин (51,4%) и 729 женщин (48,6%) (рис. 2).
Возрастная структура 1497 пациентов с внебольничной пневмонией представлена на рис. 3. Как видно из данной иллюстрации, большинство больных (43%) были старше 75 лет.
Из 1497 случаев внебольничной пневмонии, закончившейся летальным исходом, в 136 наблюдениях (9%) имело место расхождение клинического и патологоанатомического диагнозов (рис. 4).
.gif)
По характеру поражения плевропневмония встречалась в 49,4% случаев, очагово-сливная пневмония — в 22,6%, абсцедирующая — в 19,5%, а очаговая — в 8,5% наблюдений.
По локализации чаще встречались двусторонние внебольничные пневмонии — 41 (42,2%). Сводная таблица локализаций поражения легочной ткани при внебольничной пневмонии представлена ниже (табл. 1).
.gif)
.gif)
Внебольничная пневмония в 71,1% случаев сочеталась с ХАИ, в 56% случаев — с перенесенными ОНМК, в 24,7% случаев — с ХОБЛ, в 32% наблюдений — с мультифокальным атеросклерозом, в 25,7% случаев — с ишемической болезнью сердца (ИБС), в 20,6% событий — с СД 2-го типа (рис. 5).
Таким образом, в подавляющем большинстве наблюдений внебольничная пневмония вторична, т. е. является осложнением основного или фонового заболевания, отягощает его течение и ухудшает прогноз больных. Полученные авторами данные в случае подозрения на пневмонию диктуют необходимость проведения диагностического поиска, направленного на выявление субстрата для развития воспалительного процесса в легочной ткани. В связи с этим диагностика, а зачастую и лечение внебольничной пневмонии остаются одной из актуальных проблем современной терапии. Выбор антибиотика для лечения пневмонии осуществляется обычно эмпирически. При этом ориентирами для его выбора становятся эпидемиологическая ситуация, предполагаемая чувствительность флоры (табл. 2) и некоторые другие отягощающие факторы [15].
_575.gif)
Полусинтетический макролид кларитромицин наряду с аминопенициллинами и респираторными фторхинолонами занимает одно из ведущих мест в терапии внебольничной пневмонии и других инфекционных заболеваний нижних отделов дыхательных путей. Многогранное этиопатогенетическое действие кларитромицина на процесс бактериального воспаления обеспечивает его высокую эффективность, подтвержденную в ряде сравнительных исследований. Антимикробный спектр кларитромицина, включающий S. pneumonia, H. influenza, а также новые пролонгированные формы препарата, определяет его востребованность в терапии данной категории пациентов. При наличии атипичных микобактерий и Pseudomonas aeruginosa кларитромицин применяется в комбинации с другими антимикробными препаратами, значительно повышая эффективность проводимой терапии.
Механизм антимикробного действия кларитромицина обусловлен нарушением синтеза белка в микробной клетке. В результате обратимого связывания с 50 S-субъединицей рибосом и ингибирования реакций транслокации и транспептидации происходит торможение формирования и наращивания пептидной цепи [16]. Основной эффект кларитромицина — бактериостатический, но при высоких концентрациях и низкой микробной плотности в отношении S. pyogenes и S. pneumoniae препарат оказывает бактерицидное действие. При этом антимикробная активность в отношении данных возбудителей и метициллиночувствительных штаммов Staphylococcus aureus в 2–4 раза выше, чем у эритромицина [17].
Во многих клинических исследованиях и в результате многолетнего опыта применения выявлена высокая эффективность кларитромицина в терапии инфекций нижних отделов дыхательных путей. Согласно результатам исследования, включавшего 252 пациента с внебольничной пневмонией, 7-дневный курс лечения пролонгированным кларитромицином (1000 мг 1 раз в сутки) оказался столь же клинически эффективным, как и аналогичное по продолжительности назначение левофлоксацина (500 мг 1 раз в сутки). Общая частота эрадикации патогенов (87% и 88% соответственно) и рентгенологического улучшения (95% и 88% соответственно) также не различалась. Оба препарата оказались одинаково эффективными как при типичных, так и при атипичных возбудителях [18].
При тяжелом течении внебольничной пневмонии в условиях стационара более эффективна комбинированная терапия. Это подтверждено многими клиническими наблюдениями. В когортном исследовании с участием 1391 пациента с внебольничной пневмонией установлено, что смертность при лечении комбинацией цефалоспорина III поколения с макролидом в 2 раза ниже, чем при монотерапии бета-лактамом [19]. В другом исследовании показано: комбинация бета-лактама с макролидом эффективнее таковой бета-лактама с фторхинолоном (смертность — 4,9% и 15,0% соответственно) [20].
Независимо от антимикробного эффекта кларитромицин, как и ряд других макролидов, проявляет противовоспалительное, иммуномодулирующее и мукорегулирующее действия на уровне респираторной системы. Кларитромицин оказывает модулирующее влияние на фагоцитоз, хемотаксис, киллинг и апоптоз нейтрофилов. Происходит ингибирование окислительного «взрыва», в результате уменьшается образование высокоактивных соединений, способных повреждать собственные ткани. Ингибируется синтез и/или секреция провоспалительных (интерлейкинов-1, 6, 8, фактора некроза опухоли альфа) и усиливается секреция противовоспалительных цитокинов (интерлейкинов-2, 4, 10) [21].
Таким образом, наличие дополнительных свойств наряду с высокой антибактериальной активностью обеспечивает быстрый регресс симптомов и улучшение состояния пациентов при терапии кларитромицином инфекций дыхательных путей.
Кларитромицин обоснованно занял свою нишу в терапии острых и хронических инфекций респираторного тракта. Он сохраняет одно из лидирующих мест в амбулаторной практике и на фармацевтическом рынке РФ, что обусловлено широким спектром активности, быстрым достижением высоких пиковых концентраций в очаге инфекции и благоприятным профилем безопасности. Лекарственная форма с замедленным высвобождением действующего вещества за счет специального поверхностного слоя и матриксной основы (Клацид СР) идентична по эффективности стандартной, лучше переносится, способствует повышению комплаенса и может рекомендоваться для активного применения. Имеющиеся на сегодня доказательные данные о неантибактериальном действии в совокупности с благоприятными клинико-фармакологическими характеристиками кларитромицина позволяют рассматривать его в качестве адъювантного препарата в терапии многих заболеваний органов дыхания.
Литература
- Заболеваемость населения России в 2007 г. Статистические материалы Минздравсоцразвития России, 2008 г. 527–572.
- Внебольничная пневмония у взрослых. Клинические рекомендации (под ред. А. Г. Чучалина, А. И. Синопальникова). М.: Атмосфера, 2005.
- Зильбер А. П. Этюды респираторной медицины. М.: Медпресс-информ, 2007.
- Ewig S. Community-acquired pneumonia. Epidemiology, risk, and prognosis // Eur Respir Mon. 1997; 3: 13–35.
- Mira J-P., Max A., Burgel P.-R. The role of biomarkers in community-acquired pneumonia: predicting mortality and response to adjunctive therapy // Critical Care. 2008; 12 (Suppl. 6): S5 1–7.
- Rodriguez R., Fancher M., Phelps M. An emergency department based randomized trial of nonbronchoscopic bronchoalveolar lavage for early pathogen identification in severe community-acquired pneumonia // Ann Emerg Med. 2001; 38: 357–363.
- Vardakas K. Z., Siempo I. I., Grammatikos A. Respiratory fluoroquinolones for the treatment of community-acquired pneumonia: a meta-analysis of randomized controlled trials // CMAJ. 2008; 179 (12): 1269–1277.
- Drummond M. F., Becker D. L., Hux M. An economic evaluation of sequential i. v./p. o. moxifloxacin therapy compared to i. v./p. o. coamoxiclav with or without clarithromycin in the treatment of community-acquired pneumonia // Chest. 2003; 124: 526–535.
- Landen H., Moller M., Tillotson G. S. Clinical experience in Germany of treating community-acquired respiratory infections with the new 8-methoxyfluoroquinolone, moxifloxacin // J Int Med Res. 2001; 29: 51–60.
- Li X., Zhao X., Drlica K. Selection of Streptococcus pneumoniae having reduced susceptibility to levofloxacin and moxifloxacin // Antimicrob Agents Chemoter. 2002; 46: 522–524.
- Marrie T. J., Peeling R. W., Fine M. J. Ambulatory patients with community-acquired pneumoniae: the frequency of atypical agents and clinical course // Am J Med. 1996; 101: 508–515.
- Sethi S. The role of antibiotics in acute exaсerbation of COPD // Curr Infect Dis Rep. 2003; (5): 9–15.
- Torres A., Muir J.-F., Corris P. Effectiveness of oral moxifloxacin in standard first-line therapy in community-acquired pneumonia // Eur Respir J. 2003; 21: 135–143.
- Wilson W. Short-term and long-term outcomes of moxifloxacin compared to standard antimicrobic treatment in acute exacerbation of chronic bronchitis // Chest. 2004; 125: (3): 953–964.
- Bartlett J. G., Dowell S. F., Mandell L. A. Practice guidelines for the management of community-acquired pneumonia in adults. Infectious Diseases Society of America // Clin Infect Dis. 2000; 31: 347–382.
- Wozniak D. J., Keyser R. Effects of subinhibitory concentrations of macrolide antibiotics on Pseudomonas aeruginosa // Chest. 2004; 125: 62 S-9 S.
- Sivapalasingam S., Steigbigel N. H. Macrolides, clindamycin, and ketolides. Pronciples & Practice of Infectious Diseases // Churchill Livingstone, 6 th edition. 2004: 396–417.
- Kozlov R. S., Sivaja O. V., Stratchounski L. S. 7-years monitoring of resistance of clinical S. pneumoniae in Russia: results of prospective multicenter study (PEHASus) // Proc 45 th ICAAC, 2005, Washington DC.
- Stahl J. E., Barza M., DesJaidin J. Effect of macrolides as part of initial empiric therapy on length of stay in patients hospitalized with community-acquired pneumonia // Arch Intern Med. 1999; 159: 2576–2580.
- Martinez J. A., Horcajada J. P., Almela M. Addition of a macrolide to a beta-lactam-based empirical antibiotic regimen is associated with lower in-hospital mortality for patients with bacteremic pneumococcal pneumonia // Clin Infect Dis. 2003; 36: 389–395.
- Martinot J. B., Carr W. D., Cullen S. Clarithromycin Once-a-Day Study Group. A comparative study of clarithromycin modified release and amoxicillin/clavulanic acid in the treatment of acute exacerbation of chronic bronchitis // Adv Ther. 2001; 18: 1–11.
А. Л. Верткин, доктор медицинских наук, профессор
Ж. М. Оралбекова
А. С. Скотников, кандидат медицинских наук
ГБОУ ВПО МГМСУ Минздравсоцразвития России, Москва
Контактная информация об авторах для переписки: skotnikov.as@mail.ru
Источник
Комментарии
Опубликовано в журнале:
«Consilium-Medicum» 2009 (материалы симпозиума в экстравыпуске)
Проф А.И.Синопальников
Государственный институт усовершенствования врачей МО РФ, Главный военный клинический госпиталь им. Н.Н.Бурденко, Москва
1. Первым из применяемых в клинической практике макролидов стал эритромицин, полученный в 1952 г. из почвенного грибка Streptomyces erythreus. В начале 1950-х годов эритромицин рассматривался в качестве альтернативы β-лактамам при лечении инфекций дыхательных путей, кожи и мягких тканей. Последующий опыт клинического применения эритромицина выявил его «слабые места»: относительно узкий спектр антимикробной активности, нестабильное всасывание, короткая продолжительность действия, лекарственные взаимодействия, нежелательные явления со стороны желудочно-кишечного тракта.
Разработка и внедрение в 1970–1980-е гг. «новых» макролидов, близких по структуре к эритромицину, но обладающих улучшенными фармакокинетическими и фармакодинамическими параметрами, а также более благоприятным профилем безопасности в корне изменили изначально сдержанное отношение к макролидным антибиотикам. Повышенному интересу к данному классу препаратов способствовало также установление клинического значения в патологии человека таких возбудителей, как Legionella spp., Mycoplasma spp., Chlamydia/Chlamy-dophila spp., Campylobacter spp.
В настоящее время среди макролидов наибольшей клинической популярностью пользуются кларитромицин и азитромицин.
Динамика назначения антибиотиков в США
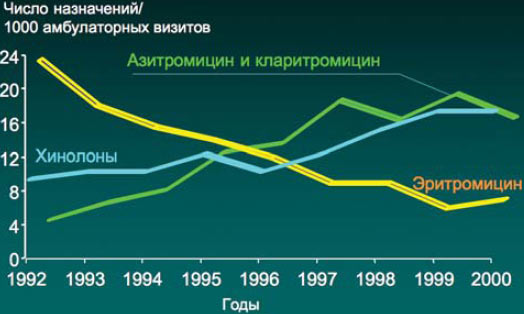
McCaigetai., 2003
2. Макролиды активны в отношении ключевых возбудителей инфекций нижних дыхательных путей, включающих грамположительных, ряд грамотрицательных, а также «атипичных» микроорганизмов. Они хорошо проникают внутрь клеток организма человека, где создают высокие концентрации, что имеет исключительное значение для лечения инфекционных заболеваний, вызываемых внутриклеточными возбудителями.
Важными особенностями макролидов являются их способность накапливаться в фагоцитах с последующим выделением в очаге инфекции под воздействием бактериальных стимулов и обратный активный захват «неутилизированного» микроорганизмами препарата. Максимальное накопление макролидов наблюдается в легочной ткани, жидкости, выстилающей слизистую оболочку бронхов и альвеолы, бронхиальном секрете, слюне, миндалинах и в меньшей степени среднем ухе.
Активность макролидов in vitro*
| Эритромицин | Кларитромицин | Азитромицин | |
| Грамположительные кокки | |||
| S. pneumoniae PS | 0,06 | 0,06 | 0,12 |
| S.pneumoniae PR | >32 | 32 | 32 |
| S.pyogenes | 0,12 | 0,12 | 0,12 |
| S.aureus MS | 2 | 1 | 2 |
| Грамотрицательные бациллы | |||
| M. catharrhalis | 0,25 | 0,25 | 0,25 |
| H. influenzae | 8 | 4 | 2 |
| Внутриклеточные возбудители | |||
| С. pneumoniae | 0,12 | 0,03 | 0,25 |
| M. pneumoniae | <0,01 | 0,012 | <0,01 |
| L. pneumophila | 2 | 0,25 | 2 |
* МПК, мг/л
Dorca et al, 2004
3. Макролиды имеют благоприятный профиль безопасности и остаются одними из наиболее хорошо переносимых антибактериальных препаратов.
Частота отмены антибактериальных препаратов из-за нежелательных явлений при инфекциях дыхательных путей
| Антибиотик | Частота отмены |
| Азитромицин | 0,8% |
| Амоксициллин/клавуланат | 2,3% |
| Кларитромицин | 1,0% |
| Эритромицин | 1,9% |
| Цефаклор | 1,3% |
| Пенициллин/амоксициллин | 0,6% |
*Достоверно чаще по сравнению с макролидами встречались НЯ, требовавшие преждевременного прекращения терапии
Iоаnnidis, et al., 2001
4. Внебольничная пневмония (ВП) и обострение хронической обстуктивной болезни легких (ХОБЛ) являются одними из наиболее частых показаний к назначению макролидных антибиотиков. Аргументированное позиционирование макролидов в терапии ВП базируется на высокой активности препаратов в отношении Streptococcus pneumoniae и «атипичных» возбудителей, а также учете известных факторов риска лекарственной устойчивости пневмококка (наличие сопутствующих заболеваний внутренних органов, предшествующая антибактериальная терапия).
Вопрос о том, какому из антибиотиков следует отдать предпочтение, вызывает определенные затруднения, поскольку исследования сравнительной эффективности амбулаторной антибактериальной терапии нетяжелой ВП без факторов риска терапевтической неудачи свидетельствуют о сопоставимой клинической эффективности и безопасности «новых» макролидов, респираторных фторхинолонов и β-лактамов.
Антибактериальная терапия при ВП у амбулаторных больных
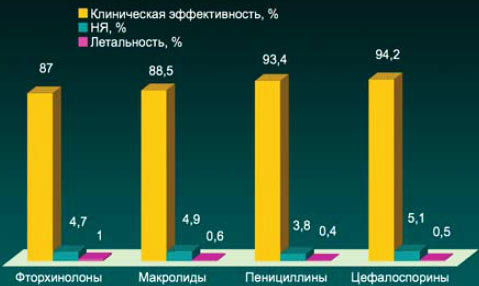
*13 РКИ, n=4314
N Malmon et al. ERJ 2008; 31:1068
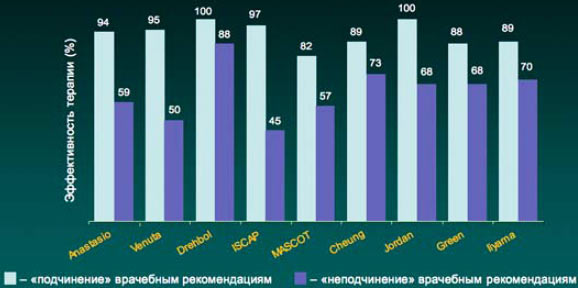
5. В настоящее время имеются доказательства связи между кратностью приема лекарственного средства и приверженностью пациента врачебным рекомендациям (комплаентность). Так, в частности, при однократном приеме препарата комплаентность составляет 98,3%, в то время как при 2–3-кратном приеме в сутки комплаентность составляла 75 и 63,3% соответственно (J Cockburn et al. BMJ 1987; 295: 814).
Прием антибиотика 1 раз в сутки позволяет достичь наибольшей комплаентности, что особенно важно при лечении пациента в амбулаторных условиях.
Результаты многочисленных исследований свидетельствуют, что в случае выполнения всех врачебных рекомендаций, в том числе и в отношении антибактериальной терапии, достигаемая терапевтическая эффективность существенно выше, чем при «неподчинении» пациента предписанному режиму лечения.
Комплаентность и эффективность антибактериальной терапии инфекций дыхательных путей
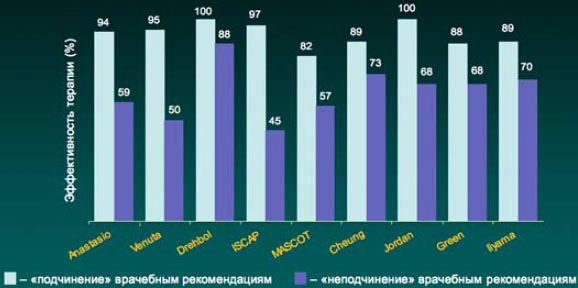
Cheung R et al. 198Bt Drebobl et al 1991, Venuta et al, 1998, Green et al 1969. Jordan et al. 1981, Ilyama et al. 2002, MASCOT 2002, ISCAF 2004
6. Новая лекарственная форма кларитромицина для приема внутрь с замедленным высвобождением характеризуется более длительным поддержанием терапевтических концентраций антибиотика в крови и тканях в отношении респираторных возбудителей, что позволяет принимать препарат 1 раз в сутки, а также лучшим профилем безопасности. На сегодняшний день привлекательность этой лекарственной формы в большинстве стран Европы столь очевидна, что частота назначения кларитромицина с замедленным высвобождением превосходит таковую традиционную форму антибиотика, которую необходимо принимать 2 раза/сут.
Лекарственные формы кларитромицина: частота применения, %
Data on file, Abbot. 2002
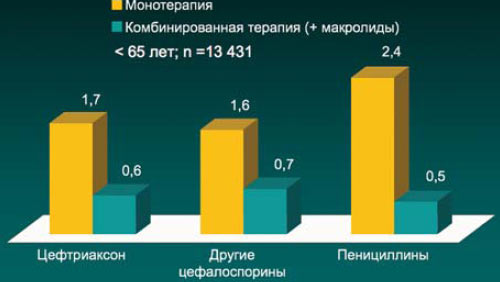
7. Если, как уже говорилось выше, при лечении нетяжелой ВП в амбулаторных условиях, как правило, не удается продемонстрировать очевидные преимущества в клинической эффективности между различными классами антибиотиков, то при лечении ВП в условиях стационара комбинированная терапия β-лактамами и макролидами превосходит монотерапию β-лактамами (уменьшение риска летального исхода, сокращение госпитального этапа лечения).
Имеются также доказательства того, что комбинированная терапия (β-лактам + макролид) более эффективна, чем монотерапия β-лактамами, в лечении тяжелой пневмококковой пневмонии, осложненной вторичной бактериемией.
Моно- vs. комбинированная антибактериальная терапия ВП в стационаре*

Различия летальности в сравниваемых группах достоверны
RB Brown et al. Chest 2003; 123; 1503
8. Согласно рекомендациям Российского респираторного общества и Межрегиональной ассоциации по клинической микробиологии и антимикробной химиотерапии (2009 г.), макролиды (кларитромицин, азитромицин) наряду с амоксициллином рассматриваются как препараты выбора при лечении нетяжелой ВП в амбулаторных условиях у пациентов без сопутствующих заболеваний и не принимавших в течение последних 3 мес. антибиотики. В случае госпитализации (по медицинским показаниям) больного с ВП макролиды в комбинации с β-лактамами также рассматриваются как одно из приоритетных направлений эмпирической антибактериальной терапии.
Эмпирическая антибактериальная терапия ВП у взрослых
| Клинический “сценарий” | Антибиотики выбора |
Лечение в амбулаторных условиях | |
| Больные без сопутствующих заболеваний, не принимавшие последние 3 мес АМП | Амоксициллин или Макролид* (внутрь) |
| Больные с сопутствующими заболеваниями или принимавшие последние 3 мес АМП | Амоксициллин/клануланат ± макролид или Новый фторхинолон** (внутрь) |
Лечение в условиях стационара | |
| Отделение общего профиля | b-Лактам + макролид (в/в*) или Новый фторхинолон** (в/в*) |
| Отделение интенсивной терапии | b-Лактам + макролид (в/в) или Новый фторхинолон** + цефалоспорин III*** |
*Кларитромицин, азитромицин; **моксифлоксацин. гемифлоксацин, левофлоксацин: ***цефтриаксон, цефотаксим
9. Ключевое место в развитии инфекционных обострений ХОБЛ занимают такие бактериальные возбудители, как Haemophilus influenzae и Streptococcus pneumoniae, удельный вес которых составляет 30–59 и 15–25% соответственно. Вопрос о целесообразности антибактериальной терапии инфекционных обострений ХОБЛ был окончательно решен в 1987 г., когда N.R.Anthonisen и соавт. было показано, что антибактериальная терапия эффективнее плацебо при лечении инфекционных обострений ХОБЛ. Авторами были выделены 3 типа обострения заболевания. Для І типа характерным являлось наличие трех ключевых клинических критериев обострения ХОБЛ: появление или усиление одышки, увеличение объема мокроты, появление гнойной мокроты или усиление ее гнойного характера. Именно для этой категории пациентов эффективность антимикробной терапии (по сравнению с плацебо) оказалась наиболее демонстративной. Наличие любых двух клинических признаков соответствует ІІ типу обострения заболевания. Наличие же только одного из перечисленных признаков соответствует ІІІ типу обострения ХОБЛ, при котором эффект от приема антибактериальных препаратов сопоставим с таковым плацебо.
Обострение ХОБЛ: антибиотики vs. плацебо
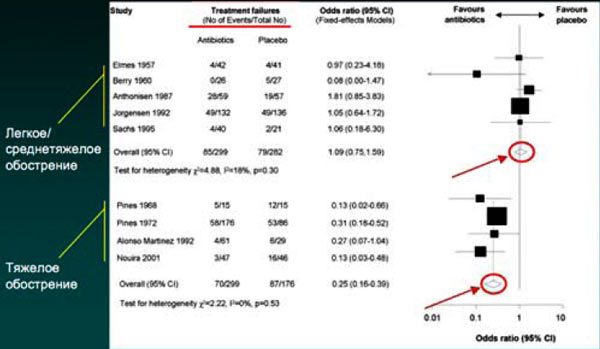
Puhan et al, 2007
10. В тех случаях, когда применение антибиотиков при обострении ХОБЛ признается целесообразным, при выборе того или иного препарата следует учитывать фенотип обострения ХОБЛ. С этой целью выделяют пациентов с простым (неосложненным) обострением ХОБЛ, для лечения которых рекомендуются амоксициллин или макролиды, активные в отношении H. influenzae (азитромицин, кларитромицин). В противоположность этому, при так называемом осложненном обострении заболевания, характеризующимся тяжелыми/крайне тяжелыми нарушениями бронхиальной проходимости, частыми обострениями (≥ 4 в год), наличием серьезных сопутствующих заболеваний и пр., рекомендуются респираторные фторхинолоны или ингибиторозащищенные β-лактамы.
Антибиотики при обострении ХОБЛ
| Фенотип обострения | Вероятные патогены | Антибиотики выбора |
| Простое | Haemophilus influenzae Haemophilus spp. Moraxetla catanbalts Streptococcus pneumoniae | Амоксициллин Макролиды** Цефалоспорины II-III поколения (в алфавитном порядке) |
| Осложненное” | + Klebsiella spp. Другие Enterobactariaceae Возрастание устойчивости к b-лактамам Pseudomonas spp, | Фторхинолоны b-лактамы/ингибиторы b-лактамаз (в порядке предпочтения) |
Примечание. * Наличие ≥ 1 признака (ОФВ,Guidelines Canadian Tnomcic Society, 2008 update (с изменениями)
11. Дискуссионным моментом в определении места макролидов при инфекциях дыхательных путей является наличие уникальных неантимикробных эффектов этого класса антибиотиков, к которым относятся подавление смешанной инфекции и факторов вирулентности возбудителей, снижение адгезии бактерий к слизистой оболочке дыхательных путей, уменьшение продукции и улучшение реологических свойств бронхиального секрета, иммуномодулирующее действие.
Сегодня сложно достоверно оценить вклад многообразных иммуномодулирующих эффектов макролидов в достижение реального клинического эффекта, но и игнорировать их не следует.
Иммуномодулирующие эффекты
- Модулирующее влияние на нейтрофилы (фагоцитоз, хемотаксис, киллинг, апоптоз)
- Торможение окислительного взрыва и образования N0
- Ингибирование образования провоспалительных цитокинов (ИЛ-1, 6, 8, ФНО-а)
- Усиление продукции противовоспалительных цитокинов (ИЛ-2,4,10)
- Торможение выработки факторов вирулентности P.aeruginosa, P.mirabilis и адгезии микроорганизмов к слизистым дыхательных путей
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Источник
