Карнификация легкого для крупозной пневмонии

Лёгкое безвоздушной плотности, мясистая ткань.
Причины: карнификация развивается как лёгочное осложнение крупозной пневмонии в связи с нарушением фибринолитической активности нейтрофилов (массы фибрина подвергаются организации, превращаются в зрелую волокнистую соед ткань).
Прорастание фибрина грануляционной тканью – зрелая волокнистая соед/тк. – полость абсцесса – карнификация.
Осложнения: при чрезмерном развитии процесса – неблагоприятные. Исход – смерть.
51.Бронхопневмония.
Нижняя доля легкого размерами 14х9х4см. плотной консистенции, серого цвета. Анатом рисунок сохранен. Плевра тонкая, полупрозрачная. На разрезе мелкие очаги темно-серого цвета с инфильтратом. Причины: инфекционные (вирусы, бактерии, грибы); неинфекц (химич,физич факторы). Осложнения: карнификация, нагноение с образованием абсцессов, плеврит. Исход: благ-рассасывание, организация. Неблаг-смерть из-за гнойного плеврита.
Бронхопневмония (вирус.инфек) 1.бронхопневмония гриппозная. Фрагмент доли легкого 8,5х11х3,5см; плотной консистенции. На разрезе поверхность гладкая, серого цвета. Наружная поверхность гладкая, висцеральная плевра сиреневого цвета с очагами включений коричневого цвета. На срезе видна уплотненная безвоздушная ткань легкого. Слизистая обол бронхиол бледно-сиреневого цвета, утолщена, полнокровна, набухшая. Причины: острые вирусные инф., грипп. Осложнения: образование бронхоэктазов, пневмофиброза, эмфиземы, хроническая пневмония, легочно-сердечная недостаточность, эмпиема плевры. Исход: при правильном лечении восстановление тканей легкого, бронхов. Неблаг – смерть от легочных осложнений, СН.
2. Коревая бронхопневмония. Фрагмент доли легкого 8х2х10см, плотной консистенции. На разрезе поверхность серо-коричневого цвета, множественные безвоздушные участки. На висцеральной плевре участки воспаления светло-сиреневого цвета, ткань утолщена, переходит в ткань легкого. Участки воспаления вокруг бронхов. Причины: поражение РНК-содержащим вирусом кори, присоединение вторичной инфекции на фоне поражения вирусом кори. Осложнения: абсцессы легкого, гнойный плеврит, хроническое поражение легких с исходом в пневмосклероз. Исход: благ – при правильном лечении (переход в хроническую форму); неблаг – смерть связанная с легочными осложнениями. 3. Абсцедирующая пневмония. Фрагмент легкого 8,5х11х3,5см; плотной консистенции. На разрезе пов-ть гладкая, сер.цв. Наружная пов-ть морщинистая серо-роз.цв с диффузн черными включен. На фрагменте можно увидеть разнообразные по форме и размерам (0,5-2,8см) пат.очаги. граница вокруг очага в виде темного кольца. На внут.пов-ти отчетливо видны мелкие борозды и каналы. Причины: пневмоническое и бронхиальное происх. Пневматогенный абсцесс возник.как осложнен любой пневмонии (стрепт,стафил). Бронхоген.абсцесс появляется при разруш.стенки бронхоэктаза и переходе воспал. На соседнюю ткань. Ослож: развитие множест.очагов абсцесса, переход в хронич.форму. Возм.развитие влажн.некроза и гангрены. Исход: неблаг,т.к. в большинстве случ.развивается хрон.форма. в редких случ исчезают спонтанно. Благ – возм. При своеврем диагностике, лечении и восстановл.легочной стр-ры.
52. Абсцесс легкого.(воспаление)
Фрагмент легкого 11х7х2см. мягко-эластической консистенции. Висцеральный листок плевры плотно сращен с легким, имеет фрагменты угольной пыли. Пат.очаг располагается в верхней части фрагмента легкого, размером 2,5см в диаметре. Плотной консистенции желто-коричневого цвета на фоне остальной ткани буро-коричневого цвета. На разрезе представляет собой полость отграниченную от ткани легкого толстой стенки. Причины: гноеродные микробы (стрептококки, стафилококки), грибы, яды экзо и эндогенного происхождения. Осложнения: тенденция к распространению по ткани органа, разрыв стенки абсцесса с послед. развитием свищевых ходов. Исходы: благоп – вскрытие абсцесса естествен или хирург. путем. Спонтанное заживление. Неблаг – генерализация процесса, амилоидоз, сепсис.
Бронхоэктаз
Фрагмент легкого размерами 14*10*4 см. Плотной консистенции, сероватого цвета. На разрезе
множественные перФорации – бронхоэктазы цилиндрической и мешковидной формы. Просвет бронха
ничем не заполнен. Вокруг бронхов видны разрастания соед/тк. Прилежащая к ним легочная ткань
резко изменяется. В ней возникают фокусы воспаления (абсцесс, участки организации-экссудата), поля
фиброза. Поверхность разреза легкого при этом имеет мелкоячеистый вид. Легкое наз. сотовым, т.к.
оно напоминает пчелиные соты.
Причины: иногда существуют врожденные бронхоэктазы в связи с нарушением формирования
бронхиального дерева. Приобретенные бронхоэктазы, являются следствием хр. бронхита, появляются в
очаге неразрешившейся пневмонии, в участках ателектаза(активное спадение респираторного отдела
легких при обтурации и компрессии бронхов) и коллапса.
Исход: В сосудах развивается склероз что ведет к гипертензии в МКК, гипертрофия правого желудочка сердца легочное сердце). У больных появляется гипоксия с последующим нарушением трофики тканей. Характерно утолщение тканей ногтевых фаланг, пальцев рук и ног (барабанные палочки). При длительном существовании бронхоэктазов может развиться амилоидоз. Весь комплекс легочных и внелегочных изменений при наличии бронхоэктазов наз. бронхоэктатической болезнью. При попадании инфекции возможно образование абсцесса. При наличии экссудата возможна его организация развитие фиброза, и эмфиземы легких. Кровотечения из стенки бронхоэктаза.
Эмфизема лёгкого
Фр-т лёгкого р-ми 11*2.5*2.5,серого цв.Висцеральная плеврапрозр, тонк,полн прил-т к ткани лёгкого.На пов-ти видны патол очаги чёрн цв,расположенные в видн мелких точек, диффузно. Ткань лёгкого вздута ,ув-а в разм-х.. Анат рис-к сохр-н.
Причины предшествующий хрон бронхит,бронхиолит и их последствия, множ-е бронхоэктазы,пневмосклероз
Осл-я гипертензия малого круга кровообр-я –«лёгочное сердце»
Исход если уч-к пор-я небольшой,то возможно выздоровление. Небл-СН,ЛёгН.
55. острый гастрит (б-ни ЖКТ)
Фрагмент желудка 12х6х1см, плотной консистенции, серого цвета. Анатомический рисунок изменен: увеличена складчатость слизистой оболочки, многочисленные очаги некроза черного цвета. Гастрит острый некротический. Причины: употребление внутрь высокотоксичных в-в. Воздействие концентрированных кислот и щелочей. Грубая, острая, холодная или горячая пища воздействие лек.ср-в(салицилаты, бромиды). Инфекционные агенты(стафилококк,сальмонеллы). Осложнения: желудочное кровотечение. Инфекц.патолог. очага с развит.флегмоны. Исходы: благоприятный – полное восстановление слизистой обол. Неблагоприят – развитие хронич.гастрита, цирроза жел.
Источник
Редактор
Людмила Соколова
Врач высшей категории
Знание и применение методов профилактики – основа современной медицины. Еще Гиппократ говорил, что «болезнь легче предупредить, чем лечить». Кроме того, не для всех заболеваний найдено эффективное лечение. Карнификация легкого – одно из таких состояний.
Призываем вас не заниматься самолечением и обращаться к врачу своевременно! Пожалуйста, не используйте описанные схемы лечения без консультации с врачом – это опасно для здоровья!
Общая информация
Карнификация легкого, или карнифицирующая пневмония, – это разновидность пневмосклероза (организации, или замещения легочной ткани соединительной), развивающаяся в исходе крупозной пневмонии. В определении обязательно указывается, что карнификация является результатом организации экссудата (патологической жидкости) в альвеолах.
В МКБ-10 заболевание имеет код J84 (другие интерстициальные легочные болезни).
Классическое течение крупозной пневмонии включает три стадии: прилива, опеченения и разрешения. В стадии опеченения альвеолы наполняются экссудатом. В стадии разрешения экссудат рассасывается, наступает выздоровление.
Но вследствие хронического воспаления и длительного приема антибиотиков процесс рассасывания жидкости может нарушаться. Тогда экссудат в альвеолах замещается соединительной тканью. Развивается карнификация легкого, что является редким и неблагоприятным исходом для крупозной пневмонии.
Классификация карнифицирующей пневмонии:
- По локализации: односторонняя, двусторонняя.
- По распространенности: очаговая, сегментарная, долевая.
Чаще всего эта патология встречается у больных хроническими легочными заболеваниями:
- бронхитами;
- хронической обструктивной болезнью легких;
- рецидивирующими пневмониями;
- туберкулезом.
Профилактика карнифицирующей пневмонии заключается в своевременном и полноценном лечении болезней легких.
Не принимайте антибактериальные препараты без назначения врача. Не прерывайте начатый курс лечения. Бесконтрольное применение антибиотиков – причина формирования резистентной (устойчивой) патогенной микрофлоры и перехода заболевания в хроническую форму.
Контакт с больным карнифицирующей пневмонией опасен для людей со сниженным иммунитетом на фоне онкологических заболеваний, иммунодефицитов. Но сама пневмония не является заразным заболеванием.
Патогенез и симптомы
Специфичных симптомов, позволяющих отличить карнифицирующее воспаление легких от других легочных заболеваний, не существует. Клиническая картина определяется течением основного заболевания. Тяжесть состояния больного зависит от распространенности патологического процесса.
Врач может заподозрить карнифицирующую пневмонию при нарастании симптомов гипоксии:
- одышки;
- тахикардии;
- цианоза;
- снижения переносимости физических нагрузок.
При карнифицирующей пневмонии участки легочной ткани замещаются соединительной. Обширные очаги пневмосклероза приводят к увеличению объема оставшейся легочной ткани — развитию викарной (компенсаторной) эмфиземы. При обследовании врач выявит коробочный перкуторный звук и ослабленное везикулярное дыхание.
При длительном течении воспалительного процесса формируются бронхоэктазы (патологические расширения бронхов). Больные жалуются на увеличение количества мокроты, которая может приобретать гнойный характер.

Классификация бронхоэктазов
Карнифицирующая пневмония имеет затяжное течение, которое осложняется развитием дыхательной и сердечной недостаточности. В патогенезе осложнений ведущую роль играет уменьшение объема функционирующей легочной ткани.
Рефлекторное повышение давления в малом круге кровообращения приводит к гипертрофии миокарда правого желудочка.
Со временем проявляются симптомы правожелудочковой сердечной недостаточности:
- вынужденное положение пациента с приподнятым головным концом кровати;
- отеки;
- гепатомегалия (увеличение размеров печени);
- боли в правом подреберье;
- асцит (свободная жидкость в брюшной полости).
Диагностика
Рентгенологические методы исследования — основной способ диагностики карнификации легкого. Лучше всего очаги пневмосклероза визуализируются на КТ (компьютерной томографии). Очаг измененной ткани определяется как однородное затемнение повышенной плотности с четкими контурами.
Процесс редко затрагивает целую долю легкого. При крупозной пневмонии выявляется гомогенное затемнение средней интенсивности, занимающее долю или целое легкое.

КТ: картина карнификации левого легкого
В патанатомии описание макропрепарата пораженного легкого включает следующие характеристики:
- плотное;
- бурое;
- безвоздушное;
- тонущее в воде.
Консистенция и вид склерозированного очага легкого напоминают мышечную ткань, мясо.

Микропрепарат «Карнификация легкого после крупозной пневмонии»
Описание рисунка микропрепарата карнифицирующей пневмонии включает:
- зарастание альвеол соединительной тканью;
- щелевидные просветы;
- альвеолярные тельца Массона – полипы из соединительной ткани, покрытые эпителием.
Лечение
Основа лечения карнифицирующей пневмонии – терапия основного заболевания, направленная на предотвращение и купирование обострений.
Профилактика обострений заключается в соблюдении правил здорового образа жизни:
- отказа от курения;
- регулярной физической активности;
- санации очагов инфекции (кариозных зубов, тонзиллита, гайморита);
- избегания переохлаждений.
В периоде обострения назначаются:
- антибиотики из групп:
- защищенных пенициллинов (Амоксиклав, Аугментин);
- цефалоспоринов (Цефиксим, Цефтриаксон);
- макролидов (Азитромицин, Кларитромицин);
- респираторных фторхинолонов (Левофлоксацин, Моксифлоксацин).
При остром течении карнифицирующей пневмонии проводится эмпирическая (основанная на опыте) терапия антибиотиками широкого спектра действия. При хроническом течении рекомендуется назначать препараты на основе результатов анализа микрофлоры на антибиотикочувствительность.
Диско-диффузионный метод определения чувствительности к антибиотикам
- муколитики для улучшения отхождения мокроты (Амброксол, Ацетилцистеин, Бромгексин);
- бронходилататоры (Сальбутамол, Фенотерол);
- противокашлевые препараты центрального действия (Стоптуссин, Синекод);
- методы физической реабилитации:
- постуральный (позиционный) дренаж – придание телу положения, в котором облегчается отток мокроты;

Схема дренажных положений по Кендигу
- легкие поколачивания по грудной клетке во время выдоха способствуют отхождению мокроты.
- постуральный (позиционный) дренаж – придание телу положения, в котором облегчается отток мокроты;
В исходе карнифицирующей пневмонии структура легочной ткани необратимо изменяется. Пациенту необходимо регулярно наблюдаться у врача-пульмонолога.
Полезное видео
В видео врач-пульмонолог расскажет, как предотвратить и вылечить пневмонию:
Заключение
Пульмонолог, врач высшей категории
Задать вопрос
Карнификация легкого – тяжелое состояние, которое нельзя вылечить, но можно предотвратить. Раннее обращение к врачу при появлении симптомов воспаления (температуры, ознобы, кашля, одышки, болей в грудной клетке) позволит своевременно поставить верный диагноз и не допустить перехода процесса в хроническую форму.
Источник
Крупозная пневмония (Pneumonia crouposa) – это воспалительно-аллергическое заболевание, при котором одна или несколько долей лёгкого уплотняются, в альвеолах скапливается экссудат, на фоне чего нарушается газообмен. Еще крупозную пневмонию называют плевропневмонией, долевой или лобарной пневмонией.
Заболеванию подвержены все люди, независимо от пола и возраста, но чаще всего диагностируют крупозную пневмонию у лиц 18-40 лет. Детей она поражает редко.
Крупозная пневмония – это опасное заболевание, которое при несвоевременной диагностике может привести к развитию тяжелых осложнений и стать причиной летального исхода. В группу риска входят люди с иммунодефицитом, а также лица, страдающие алкоголизмом.
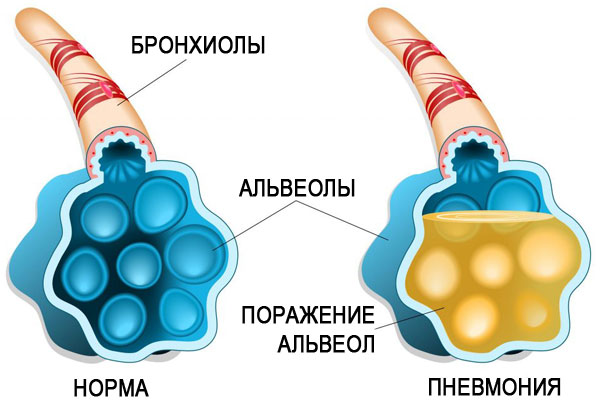
При такой патологии воспалиться могут отдельные сегменты легкого, полностью доля или весь орган.
Код по МКБ 10: J18.1 «Долевая пневмония неуточненная».
Как происходит заражение?
Возбудителями крупозной пневмонии являются пневмококки I-IV типов. Реже болезнь вызывает диплобацилла Фриндлера. Как правило, воспаление манифестирует остро, на фоне абсолютного здоровья и отсутствия контактов с инфицированными лицами. На основании чего можно сделать вывод, что возбудители инфекции и ранее находились в верхних дыхательных путях, но их размножение сдерживалось за счет работы иммунной системы. Ее ослабление является одним из ведущих факторов развития крупозной пневмонии.
С точки зрения современной медицины крупозную пневмонию рассматривают как инфекционно-аллергическое заболевание. В подавляющем большинстве случаев болезнь развивается в результате инфицирования легких пневмококками I и II типа. Полисахаридная капсула пневмококков обеспечивает их вирулентность, а также провоцирует выраженную сенсибилизацию организма.
Условия, которые необходимы для развития крупозной пневмонии:
Первичное проникновение пневмококков в организм и развитие воспаления. При этом его очаг может располагаться не в легочной ткани, а иметь иную локализацию.
Сенсибилизация организма к пневмококкам определенного типа и повторное проникновение инфекции.
Итак, крупозная пневмония развивается при условии вторичного заражения пневмококками. Важным условием является факт повторного инфицирования на пике сенсибилизации организма к микробам определенного типа. Попасть в легкие они могут по крови, лимфе или воздушно-капельным путем.
При соблюдении всех условий в организме развивается бурная реакция, которая подобна той, что возникает при введении чужеродного белка. В лёгких запускается целая цепочка морфологических изменений, которые были описаны еще Лаэннеком (прилив, красное и серое опеченение, разрешение). В альвеолах скапливается воспалительный экссудат, существенную долю которого составляет фибрин.
Клинические признаки
Клиническая картина крупозной пневмонии имеет определенные отличия от классического воспаления легких. Эти выводы были сделаны на основании изучения симптоматики 151 пациента молодого возраста.
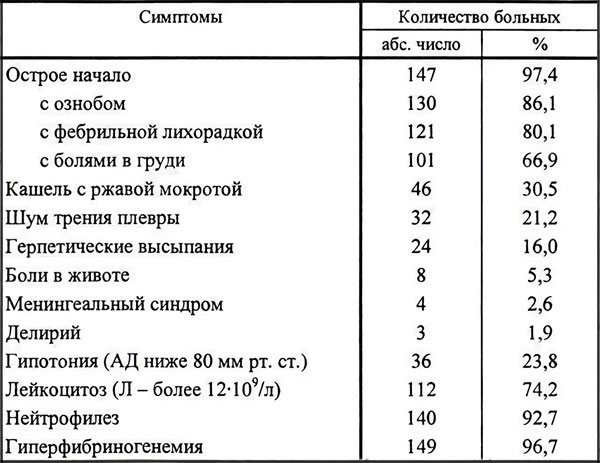
У больных редко наблюдаются герпетические высыпания. Ржавая мокрота при кашле отделялась лишь у каждого 3-го пациента. Гной в экссудате отсутствует. Болезнь развивается остро, сопровождается ознобом, лихорадкой, болью в груди. Характерные изменения в анализе крови – это гиперфибриногенемия и нейтрофильный лейкоцитоз.
Тяжесть течения болезни зависит от масштаба поражения, то есть от того, какое количество легочной ткани было вовлечено в патологический процесс.
Основные симптомы крупозной пневмонии:
Высокая температура тела. Лихорадка сопровождается ознобом и ломотой в мышцах.
Головная боль.
Одышка. Вдох затруднен, частота дыхательных движений: 25-50 в минуту.
Боль в груди. Она усиливается при вдохе и кашле.
Покраснение щек. Болезненный румянец будет особенно интенсивен со стороны пораженного легкого.
Кашель. Сначала он сухой, непродуктивный, но становится влажным с 3-4 дня развития пневмонии. Появление ржавой мокроты указывает на наличие в ней крови.
Бронхофония (грудной разговор). Этот симптом диагностирует врач, при выслушивании легких больного фонендоскопом. При крупозной пневмонии звуковые колебания усиливаются, что обусловлено уплотнением ткани легких.
Нарушение пищеварения. У больного может развиться диарея или запор.
Боль в боку со стороны поражения. Она может отдавать в живот или в плечо. Как правило, боль разрешается самостоятельно через 3-4 дня. Если этого не происходит, имеет смысл подозревать эмпиему плевры.
Отставание грудной клетки при дыхании. Этот симптом характерен для пораженной стороны.
Цианоз носогубного треугольника.
Сухость кожных покровов. При этом у пациента тело остается горячим, а конечности холодными.
Поверхностное дыхание с раздуванием крыльев носа.
Учащенный пульс, приглушение сердечных тонов, аритмия.
Снижение артериального давления.
Основные жалобы пациентов: резкое ухудшение самочувствия, боль в груди, головная боль, ощущение нехватки воздуха.
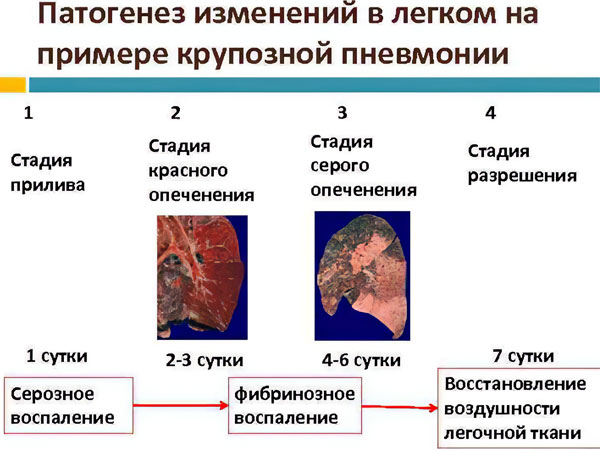
Стадии
Крупозная пневмония имеет несколько стадий развития. Максимальная продолжительность всех фаз – 10 дней, либо меньше.
Сстадия прилива. Чаще всего она разрешается за 24 часа. Ее характеристики: гиперемия и отек пораженного легкого, увеличение проницаемости сосудов, просачивание сквозь них красных клеток крови, их попадание в альвеолы. Легочная ткань уплотняется, что можно заметить при выполнении рентгенографии. В анализе экссудата будет содержаться множество возбудителей инфекции.
Стадия красного опеченения. Развивается на 2 день болезни. На фоне отека и полнокровия легких усиливается диапедез эритроцитов. В альвеолы просачиваются не только они, но и нейтрофилы. Лимфатические сосуды легких расширяются, заполняются лимфой. В этот период плотность пораженного участка схожа с плотностью печени. Ее цвет становится темно-красным. На этой стадии наблюдается увеличение лимфатических узлов.
Стадия серого опеченения. Она развивается на 4-6 день от начала болезни. В альвеолах наблюдается скопление фибрина и нейтрофилов. Численность эритроцитов снижается, что приводит к уменьшению гиперемии. Пораженный участок легкого становится тяжелым, увеличивается в размерах, плевра подвергается фиброзу.
Стадия разрешения. Она наблюдается на 8-10 день от начала болезни. Фибрин начинает рассасываться, легкие очищаются от микробов и продуктов их жизнедеятельности. Экссудат покидает органы вместе с мокротой и дренированной лимфой.
Особенности течения заболевания у детей
У детей редко наблюдается лихорадка и озноб, они не предъявляют жалобы на боль в боку.
Нетипичное течение крупозной пневмонии наблюдается у детей младшего возраста. В начале болезни кашель отсутствует, но имеют место другие симптомы: сухость ротовой полости, вздутие живота, тошнота и рвота, боль в животе, бледная кожа, учащенное дыхание, гипервозбуждение, либо заторможенность, увеличение печени в размерах. Иногда наблюдается ригидность затылочных мышц, головная боль, судороги, бред и галлюцинации. Совокупность таких симптомов может стать причиной постановки неверного диагноза (менингит). По мере прогрессирования пневмонии, менингеальные признаки уступают место классической клинической картине воспаления легких.
Крупозная пневмония у детей развивается редко. В большей степени ей подвержены люди 18-40 лет.
У детей 7-16 лет симптомы не отличаются от тех, которые возникают у взрослых. Температура тела стабилизируется на 5-9 день от манифеста болезни. В это же время угасает воспаление в легких.
Возможные осложнения и последствия
Осложнения крупозной пневмонии:
Выпотной плеврит.
Гангрена легкого.
Гнойный перикардит.
Гнойный медиастинит.
Заражение крови.
Инфекционно-токсический шок.
Абсцесс головного мозга.
Гнойный менингит.
Гнойный артрит.
Сердечная и дыхательная недостаточность.
Прогноз. Если болезнь была обнаружена вовремя, благодаря чему пациент получал адекватную терапию, прогноз благоприятный. Он ухудшается при запоздалом начале лечения, на фоне развития осложнений и проблем с иммунной системой. В этом случае не исключен летальный исход.
Диагностика и анализы при крупозной пневмонии
Диагностика крупозной пневмонии начинается со сбора анамнеза. Врач слушает жалобы пациента, проводит осмотр, намечает план дальнейшей диагностики.
В зависимости от стадии развития болезни, будут отличаться результаты физикального осмотра:
На первой стадии везикулярное дыхание сохранено. Перкуторный звук притупленно-тимпанический, слышны крепитации.
На второй стадии перкуторный звук тупой, дыхание бронхиальное. Нижний край пораженного легкого ограничен в движениях.
Третья стадия характеризуется теми симптомами, которые свойственны первой фазе.
Ведущим инструментальным методом диагностики является рентгенография. В случае получения сомнительного результата может быть назначено КТ или МРТ.
Обязательным условием комплексной диагностики является сдача крови на общий и биохимический анализ. Также потребуются результаты общего анализа мочи и БАК посев мокроты.
Картина крови специфична: повышается уровень лейкоцитов со сдвигом лейкоцитарной формулы влево, увеличивается СОЭ. Выше нормы будет уровень глобулинов и фибриногена. Претерпевает изменения газовый состав крови. У больного снижен диурез, но повышен удельный вес мочи.
Дифференциальная диагностика
Дифференциальная диагностика направлена на сравнение заболеваний по ряду признаков, среди которых: особенности клинической картины и результаты проведенных обследований. Отталкиваясь от полученных данных, врач исключит неподходящие патологии и имеет возможность выставить верный диагноз.
Крупозную пневмонию нужно отличать от туберкулеза лёгких, бронхита, очагового сливного и казеозного воспаления легких, от рака легких. Эти болезни дают схожую симптоматику, разобраться с которой поможет врач.
Как меняется дыхание при крупозной пневмонии?
На ранней стадии развития болезни при перкуссии воспаленной области выслушивается притупленно-тимпанический звук. Дыхание жесткое, вдох удлиненный, крепитация незначительная, слышны влажные и сухие хрипы.
Когда легкое уплотняется, появляются новые признаки:
При бронхофонии голосовое дрожание усиливается.
При перкуссии слышен тупой звук.
Везикулярное дыхание не прослушивается, крепитация пропадет, но слышны шумы, возникающие при трении плевры.
На стадии разрешения голосовое дрожание приходит в норму, бронхофония пропадает, крепитации становятся обильными и звучными. Хрипы мелкопузырчатые. Бронхиальное дыхание жесткое, а затем везикулярное.
Почему при крупозной пневмонии мокрота ржавая?
Кашлевой рефлекс провоцирует разрыв мелких кровеносных сосудов с выведением крови в бронхи. В результате она окисляется, приобретая коричневый или ржавый цвет.
Для лечения ржавой мокроты используют антибиотики, среди которых: Эритромицин и Спирамицин. Хороший результат дает инфузионная терапия, прием отхаркивающих препаратов (АЦЦ, Флуимуцил), витаминов. Эффективными оказываются даже такие лекарственные средства, как Цитрамон и Аспирин.
Отличия крупозной пневмонии от очаговой и бронхопневмонии
Отличия крупозной и бронхопневмонии:
Признаки | Крупозная пневмония | Бронхопневмония |
Манифест болезни | Острое начало с лихорадкой, ознобом и болями в груди | Острое, либо плавное начало, после перенесенной простуды, ОРВИ или бронхита |
Боль | Присутствует | Наблюдается редко |
Кашель и мокрота | Сначала сухой, затем переходит во влажный. Мокрота ржавого цвета | Сразу продуктивный. Мокрота слизистая с гнойными включениями |
Интоксикация организма | Выраженная | Присутствует, но в меньшей степени |
Одышка | Присутствует | Не исключена, но наблюдается реже |
Притупление перкуторного звука | Выраженное в стадии опеченения | Наблюдается, но выражено слабо |
Тип дыхания при аускультации | Ослабленное, бронхиальное | Чаще ослабленное |
Шумы | Крепитации, шум от трения плевры | Влажные мелкопузырчатые хрипы, либо звучные хрипы |
Бронхофония | Характерна | Не характерна |
Отличия крупозной и очаговой пневмонии:
Признаки | Крупозная | Очаговая |
Перкуссия | Тупой перкуторный звук над пораженной долей | Притупление звука на малом сегменте легкого |
Аускультация | Ослабленное дыхание, бронхофония, звук по типу «крепитация, влажные хрипы, крепитация» | Жесткое дыхание, хрипы влажные |
Картина общего анализа крови | Лейкоцитоз со сдвигом лейкоцитарной формулы влево, ускорение СОЭ | Слабовыраженный лейкоцитоз, повышение СОЭ |
Картина биохимического анализа крови | Увеличение фибрина, фибриногена, серомукоида и сиаловых кислот | Увеличение фибрина, фибриногена, серомукоида и сиаловых кислот |
Рентгенография | Гомогенное затемнение доли легкого | Затемнение очага легкого |
Лечение
Крупозная пневмония – это повод для госпитализации пациента. В домашних условиях заболевание не лечат. Обязательным условием является соблюдение постельного режима на протяжении всего нахождения в стационаре. При этом человек должен постоянно менять положение тела, чтобы мокрота не застаивалась и легче выводилась из лёгких. Лечение сводится к приему медикаментов, оксигенотерапии и УВЧ терапии, рассмотрим подробнее каждый.
Медикаментозное

Всем пациентам назначают антибиотики. Препаратом выбора является Бензилпенициллин. Если через 2 дня от начала терапии эффект отсутствует, лекарственное средство заменяют на Ампициллин, Линкомицин или Эритромицин.
Если пневмония протекает тяжело, то схему лечения выстраивают на 2-3 препаратах, которые назначают одновременно. Суточную дозу повышают до максимально допустимой. Терапию антибиотиками продолжают до полного восстановления.
Кроме антибиотиков показан прием НПВС, муколитиков и бронхолитиков. Для снятия интоксикации пациенту ставят капельницы с Гемодезом. Для купирования болей используют Анальгин.
Оксигенотерапия
Крупозная пневмония приводит к нарушению дыхания, из-за чего организм страдает от дефицита кислорода. Снять симптомы гипоксии можно с помощью оксигенотерапии.
Благодаря этой процедуре артериальная кровь быстро насыщается кислородом до нормальных значений. Поточная оксигенотерапия показана всем пациентам с гипоксемией. Перед ее началом дыхательные пути должны быть очищены от слизи и рвотных масс.
После оксигенотерапии самочувствие больного нормализуется, пропадает одышка, дыхание восстанавливается. Человек получает возможность делать глубокие вдохи.
По теме: антигипоксанты
УВЧ терапия
УВЧ терапия – это прогревание тканей с помощью высокочастотного электромагнитного излучения. Эта процедура хорошо зарекомендовала себя в комплексной терапии крупозной пневмонии. Противопоказанием к проведению УВЧ является высокая температура тела.
Прохождение УВЧ терапии позволяет приблизить выздоровление, так как воспаление становится менее интенсивным, снимается отек с тканей, усиливается прилив крови, снижается выработка патологического экссудата. В таких условиях микробная флора перестает размножаться, а активность выживших бактерий снижается.
Курс состоит из 10-15 процедур, продолжительность каждой из которых – 15 минут.
Диета

Немаловажную роль в лечении пневмонии играет диета. Она помогает организму быстрее справиться с болезнью.
Основные рекомендации:
В меню должны присутствовать продукты, богатые кальцием: молоко, сыр, творог.
Отказываются от потребления продуктов – источников быстрых углеводов.
На ранней стадии болезни упор делают на жидкие блюда. Пока у пациента сохраняется высокая температура тела, ему предлагают фруктовые и овощные соки, морсы, кисели.
В рацион включают фрукты и ягоды. Особенно полезны цитрусовые, сливы и смородина.
Суточный объем жидкости – не менее 2 л.
Меню должно быть обогащено продуктами, которые являются источником витамина А. Он необходим эпителию легких для нормального восстановления. Поэтому в рацион включают молоко, яйца и печень.
Для нормализации микрофлоры кишечника организму необходим витамин В, который соде?
