Как лор смотрит уши при отите
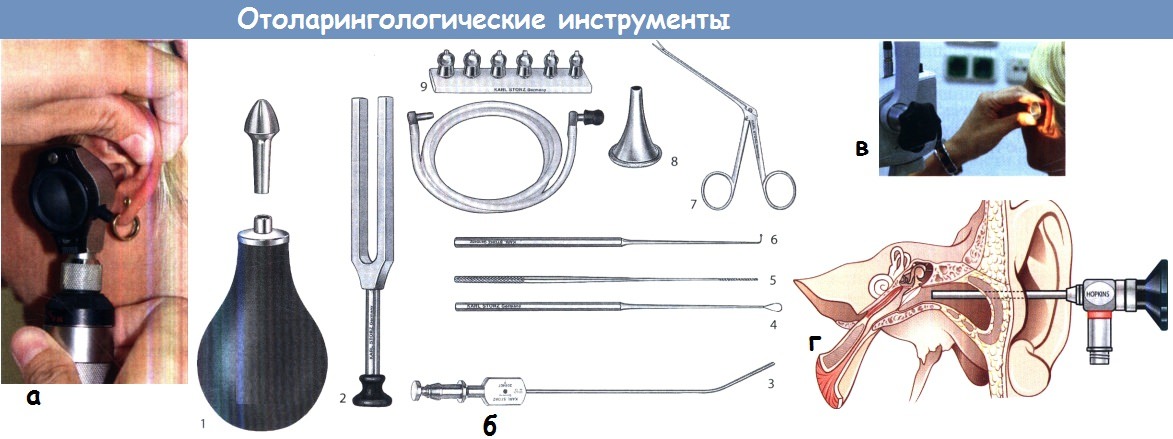
Что видит ЛОР при осмотре уха и какие приборы использует?
При осмотре следует обратить внимание, нет ли покраснения, припухлости, изъязвления, опухоли, аномалий развития, свищей и позадиушных рубцов.
1. Пальпация. Сосцевидные отростки пальпируют обеими руками для исключения припухлости и болезненности при надавливании на тело сосцевидных отростков и их верхушку. Обращают внимание, нет ли болезненности при надавливании на козелок или оттягивании ушной раковины. Ощупывают регионарные лимфатические узлы в пред- и позадиушной области, а также глубокую цепь лимфатических узлов.
2. Отоскопия. Исследуют наружный слуховой проход и барабанную перепонку, а если последняя перфорирована, то и полость среднего уха.
Для неспециалиста исследовать ухо при непрямом освещении лобным рефлектором трудно, так как налаживание источника света и лобного рефлектора требует времени и опыта, особенно при исследовании лежачего больного.
Электрический отоскоп применяют чаще, так как с ним проще обращаться. Он состоит из съемного ушного зеркала с маленькой, но мощной встроенной лампочкой низкого напряжения и оптической системы, обеспечивающей увеличение изображения в 1,5-2 раза.

а – Иллюминационный отоскоп, состоящий из съемного зеркала, источника света и увеличительной оптики.
б – Некоторые наиболее часто используемые оториноларингологические инструменты:
1 – баллон Политцера с оливой; 2 – камертон; 3 – наконечник для отсасывания жидкости;
4 – кюретка; 5 – инструмент для тампонирования; 6 – крючок;
7 – микрозажим; 8 – ушное зеркало; 9 – ушная трубка с оливами разного размера.
в – Микроскопия уха, проводимая при 6- и 12-кратном увеличении с использованием сфокусированного луча света.
г – Ригидный телескоп с торцевой и косой (30°) оптикой диаметром 2,7-4,0 мм, применяется для ото-эндоскопии.
Наружный слуховой проход выпрямляют, оттягивая за ушную раковину кверху и кзади, как при других отоскопических процедурах.
Отомикроскоп обеспечивает оптическое увеличение в 6-12 раз и незаменим при исследовании наружного слухового прохода, барабанной перепонки и части среднего уха при перфорации последней.
С помощью отоэндоскопа можно получить увеличенное изображение барабанной перепонки с широким углом обзора, полностью осмотреть фиброзное кольцо и передний тимпаномеатальный угол. Используются ригидные отоэндоскопы с торцевой (0°) и косой (30°) оптикой.
а) Методика отоскопии. Хрящевой отдел наружного слухового прохода выпрямляют путем оттягивания ушной раковины кверху и кзади. Вдоль продольной оси костного отдела наружного слухового прохода вводят зеркало. Отоскоп поддерживают одной рукой, а другая остается свободной и используется для манипуляций с помощью инструментов, например ватной палочки, крючка, аспиратора, пинцета.
Зеркало надо вводить осторожно и плавно, так как его края относительно острые. Стенки костного отдела наружного слухового прохода особенно чувствительны и подвержены повреждениям, поэтому контакт с ним нежелателен.
У грудных детей и детей младшего возраста для введения зеркала ушную раковину оттягивают книзу и кзади. Короткий хрящевой отдел наружного слухового прохода у них имеет щелевидную форму, поэтому в него можно ввести лишь узкое зеркало, что затрудняет проведение отоскопии. Чтобы не причинить ребенку боль, голову его следует фиксировать, попросив об этом ассистента или с помощью специального подголовника детского кресла.
Ушную серу и другие препятствия в наружном слуховом проходе следует удалить одним из указанных ниже способов:
• путем вымывания инородных тел, серной пробки и экссудата шприцем с водой;
• плотную ушную серу удаляют с помощью крючка или кюретки;
• экссудат и мягкую ушную серу удаляют с помощью ушного аспиратора;
• для удаления экссудата пользуются ватной палочкой.
Наружный слуховой проход промывают водопроводной водой комнатной температуры. Плотную ушную серу перед удалением размягчают путем закапывания в ухо 3% раствора перекиси водорода, 5% раствора бикарбоната натрия, жидкого мыла, оливкового масла или имеющихся в продаже специальных препаратов.

P.S. Противопоказаниями к спринцеванию уха являются:
• сухая перфорация барабанной перепонки;
• свежие повреждения барабанной перепонки и наружного слухового прохода;
• продольные и поперечные переломы пирамиды височной кости с повреждением наружного слухового прохода.
Следует выяснить, нет ли в анамнезе перфорации барабанной перепонки, так как шприцем можно порвать нежный рубец. В США врач, который не собрал анамнез пациента, несет за возможные последствия этого юридическую ответственность.
Ниже перечислены ошибки при отоскопии:
• введение слишком узкого зеркала и на слишком большую глубину в костный отдел наружного слухового прохода;
• продвижение зеркала в неправильном направлении, например сверху вниз;
• недостаточно глубокое введение зеркала, из-за чего обзор закрывается растущими в наружном слуховом проходе волосами;
• недостаточная очистка наружного слухового прохода, не позволяющая полностью осмотреть барабанную перепонку.
Отомикроскопия. Отомикроскопию выполняют с помощью ушного зеркала под операционным микроскопом, х6—40. Это исследование показано в тех случаях, когда осмотр барабанной перепонки при обычной отоскопии оказывается недостаточно информативным.
Отоэндоскопия. Отоэндоскопию выполняют с помощью телеотоскопа с торцевой (0°) или косой (30°) оптикой. Этот метод позволяет осмотреть всю барабанную перепонку, наружный слуховой проход и фиброзное кольцо, а также уточнить особенности перфорации, выяснить, нет ли карманов в барабанной перепонке и открытых полостей после хирургического вмешательства.
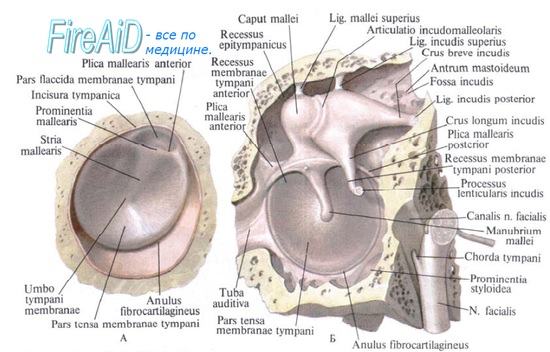
Анатомия барабанной перепонки
б) Нормальная отоскопическая картина. Барабанная перепонка имеет следующие особенности. Она представляет собой мембрану, натянутая часть которой имеет серовато-желтый цвет. Кожа, которая ее выстилает, несколько инъецирована. Поверхность ее гладкая, за исключением небольшого выпячивания, соответствующего рукоятке молоточка. Барабанная перепонка полупрозрачна и лишь в области рубцов прозрачна.
Перечисленные признаки характеризуют барабанную перепонку в норме. Подвижность барабанной перепонки можно проверить с помощью пневматического отоскопа.
Барабанная перепонка при исследовании под действием положительного и отрицательного давления прогибается вперед и назад; при наличии рубцов на ней подвижность ее становится ограниченной. Если барабанная перепонка перфорирована, то оставшаяся ее часть неподвижна.
в) Барабанная перепонка при болезни:
• При среднем (а в некоторых случаях и наружном) отите и мирингите наблюдаются воспалительные изменения и инъекция сосудов барабанной перепонки.
• При свежем кровоизлиянии барабанная перепонка имеет красный цвет, при застаревшем – коричневатый. При отите, развившемся в результате осложненного течения гриппа, появляются геморрагические везикулы, а барабанная перепонка в результате гематотимпанума имеет темно-синий цвет.
• При скоплении в барабанной полости серозного экссудата виден уровень жидкости, в которой могут быть пузырьки воздуха. Если вся полость среднего уха заполнена экссудатом, то барабанная перепонка имеет лоснящуюся шелковистую поверхность. По прошествии некоторого времени барабанная перепонка приобретает синеватый цвет.
• При снижении давления в полости среднего уха происходит ретракция барабанной перепонки; в этом случае рельефно выступает короткий отросток молоточка, а рукоятка молоточка смещается кзади и кверху и заметно укорачивается. Треугольный световой рефлекс фрагментируется или вовсе исчезает.
• При скоплении экссудата за барабанной перепонкой она выпячивается, иногда имеет неровную поверхность, на которой могут быть сосочковые разрастания, и становится непрозрачной.
• Хронический воспалительный процесс и снижение давления в полости среднего уха приводят к атрофии барабанной перепонки, ее ретракции и образованию карманов. Описанные изменения развиваются преимущественно в задневерхнем квадранте.
• В результате дегенеративных изменений или воспалительного процесса барабанная перепонка утолщается, становится темной и тусклой.
• Рубцы, образующиеся в барабанной перепонке, имеют вид утолщенных участков, в которых могут быть очаги обызвествления, или, наоборот, выглядят как зоны атрофии.
• Перфорация барабанной перепонки бывает центральной (мезотимпанической) и периферической (эпитимпанической). Центральный, или мезотимпанический, дефект барабанной перепонки образуется в результате хронического воспаления слизистой оболочки, в то время как периферическая, или эпитимпаническая, перфорация обычно происходит в результате распространения холестеатомы.
P.S. Такие изменения, как исчезновение прозрачности барабанной перепонки, ее тусклость в результате воспалительной инфильтрации натянутой части, а также гиперемия, отек, образование булл, десквамация эпидермиса и нарушение характерного рельефа, обусловленного выпячиванием рукоятки молоточка, трактуются как патологические.
– Вернуться в оглавление раздела “отоларингология”
Оглавление темы “Ухо и орган равновесия”:
- Анатомия, гистология и физиология улитки (кортиева органа)
- Проводящий путь слухового анализатора – связь кортиева органа с ЦНС
- Проводящий путь органа равновесия (вестибулярного анализатора) в ЦНС
- Ветви и зоны иннервации лицевого нерва (n. facialis, 7 пары ЧМН)
- Физиология слуха на уровне среднего и внутреннего уха
- Физиология слухового проводящего пути (ретрокохлеарного анализа звука) и тонотопия
- Механизмы и причины нарушения слуха (патофизиология)
- Физиология органа равновесия (вестибулярного анализатора)
- Механизмы и причины нарушения функции органа равновесия (вестибулярного анализатора)
- Что видит ЛОР при осмотре уха и какие приборы использует?
Источник
Причиной, побудившей написать эту статью, стало возросшая за последний год обращаемость родителей с просьбой подобрать отоскоп для домашнего использования – самостоятельного обследования больных ушек у детей. Видимо, сказываются последствия «оптимизации здравоохранения».
ВНИМАНИЮ РОДИТЕЛЕЙ! Для диагностики и лечения заболеваний уха мы настоятельно рекомендуем обращаться к ЛОР-врачу! Самостоятельная диагностика, постановка диагноза и назначение лечения могут нанести вред здоровью вашего ребенка!
Итак, если вы все – таки решили приобрести отоскоп…
Отоскопы можно условно разделить на «клинические» и «карманные»
Клинические отоскопы оснащены реостатом, позволяющим регулировать уровень освещения, большой стеклянной линзой, широким инструментальным каналом. В связи с наличием перечисленных опций и мощной питающей рукоятки, этот тип отоскопов имеет солидные размеры, вес и цену.
К счастью, клинический отоскоп вам вряд ли понадобится – он предназначен для интенсивного ежедневного использования, продвинутой диагностики и манипуляций с использованием инструментов.
В отличии от профессиональной клинической практики, «домашняя» диагностика будет сводиться к базовым обследованиям:
- Осмотрам во время болезни, около одного – двух раза в день;
- Выявлению отита;
- Определению типа отита – катаральный или гнойный;
- Выявлению серных пробок и посторонних предметов в слуховом проходе.
Для проведения базовой диагностики подойдут карманные отоскопы серии E-scope. Эти компактные и недорогие модели разрабатывались для семейных врачей, педиатров и терапевтов общей практики. Корпус отоскопов изготовлен из стойкого к ударам ABS пластика, что позволяет не беспокоиться за сохранность прибора в поездках и при использовании в бытовых условиях. E-scope не требуют дорогих источников питания, работают от двух «пальчиковых» батареек (тип АА).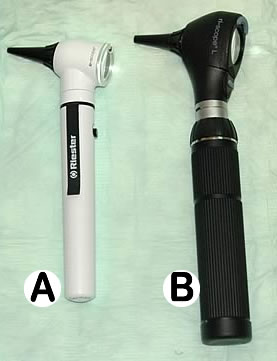
Карманный (А) и клинический (В) отоскопы.
Устройство отоскопа
Основные компоненты отоскопа:
 |
|
Принцип действия отоскопа прост: воронка помогает отоскопу проникнуть ближе к барабанной перепонке, встроенная лампа освещает барабанную перепонку, а увеличительная линза помогает вам рассмотреть барабанную перепонку в деталях и оценить ее состояние.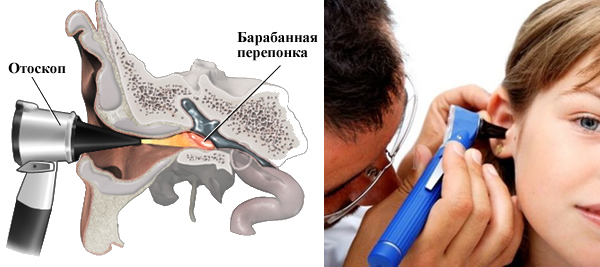
Выбираем освещение
Отоскопы оснащаются несколькими видами ламп: вакуумная (стандартный свет), ксеноновая (более яркая), LED (очень яркая, холодный свет). Для домашнего использования подойдет отоскоп со стандартной вакуумной лампой – для базовой диагностики ее яркости достаточно. Отоскоп с ксеноновой лампой немного дороже, но в более ярком свете лучше видны мелкие детали. Обе лампы имеют не очень большой срок службы (около 50 часов непрерывного горения), но так как ежедневное интенсивное использование не планируется, ресурса лампы хватит на несколько лет.
Карманные отоскопы с LED светом вам вряд ли пригодятся – они позиционируются как профессиональные. В холодном LED свете лучше видны границы воспаления и мелкие детали, для базового осмотра это не так важно. LED лампа экономит батарейки и имеет ресурс более 10000 часов, что для редких осмотров тоже не критично.
Отоскопы E-scope так же различаются по типу освещения.
Прямое: лампа установлена в центре головки отоскопа, и светит непосредственно на барабанную перепонку. Плюсы – невысокая стоимость отоскопа. Минусы – вы наблюдаете заднюю часть лампы, которая «скрадывает» около 10% обзора.
Фиброоптическое: лампа установлена в основании головки, свет распространяется по оптическому волокну. Плюсы: корпус лампы не закрывает часть поля зрения. Минусы – цена выше, чем у моделей с прямым освещением.
Прямой (1) и фиброоптический (2) отоскопы.
Размеры смотровых воронок
Диаметру наружного отверстия воронки в миллиметрах соответствует номер воронки. Основной принцип:
- чем больше диаметр наружного отверстия воронки, тем лучше обзор и проще диагностика;
- чем меньше диаметр, тем безболезненнее осмотр (что особенно актуально при отитах).
То есть детей до 2х лет и детей с отитами лучше осматривать с помощью воронки № 2,5. Детей старшего возраста можно осматривать с помощью воронки № 4. Оба размера уже входят в комплект E-Scope.
Для чего еще пригодится отоскоп?
Воронками большого диаметра (№4 и №5) можно осмотреть полость носа. Сняв воронку, можно использовать отоскоп в качестве фонаря, например, для осмотра горла.
Какой отоскоп купить
Для домашней диагностики вполне подойдет самый простой вариант- отоскоп E-scope с прямым вакуумным светом. Для домашней диагностики его возможностей будет достаточно. Однако, оптимальным выбором мы считаем прямой отоскоп E-scope с ксеноновой лампой – он немного дороже, однако повышенная яркость позволяет производить осмотр с большим комфортом.
Модели отоскопов с фиброоптическим освещением в домашней практике используются редко – этот тип предназначен для начинающих ЛОР специалистов и выездных врачей. Не стоит переплачивать за возможности, которыми вы вряд ли воспользуетесь.
Дополнительные рекомендации
- Не вставляйте воронку отоскопа в ухо слишком глубоко! Оптимально, если первые осмотры вы проведете под наблюдением профессионального ЛОР-врача.
- Ни в коем случае не пытайтесь самостоятельно извлечь посторонний предмет из уха! Особенно- с помощью пинцетов, палочек, скрепок и т.д.
- Не осматривайте оба уха одной и той же воронкой, чтобы не распространить инфекцию. Смените использованную воронку на чистую.
- Не лечите гнойный отит самостоятельно – обратитесь к ЛОР-врачу!
Уважаемые родители! Конечно, отоскоп существенно расширяет возможности диагностики отитов. Однако, наличие прибора не заменит обучения в мединституте и специализированной врачебной практики. Мы понимаем, что вы занимаетесь домашней диагностикой в силу сложившихся в медицине обстоятельств, но, пожалуйста, в случае заболевания при первой же возможности обратитесь к профильным медицинским специалистам! Риск, особенно если он касается здоровья ребенка, должен быть минимальным и оправданным!
Здоровья вам и вашим детям!
С уважением,
медицинские консультанты магазина
немецкого диагностического оборудования Rudolf Riester.
Источник
Совсем недавно я писал про экстренную помощь при остром отите. Судя по количеству вопросов, болезни уха – тема волнующая. Значит, стоит раскрыть её подробнее. А начать, советую, с такого диагноза, как наружный отит.
Наружным отитом называется острый воспалительный процесс в ухе, поражающий видимую часть уха – ушную раковину – и наружный слуховой проход.
Интересный момент, что эту болезнь ещё называют ухом пловца, поскольку наружный отит часто диагностируют у пловцов или тех людей, кто любит нырять с аквалангом. Эти люди в группе риска, поскольку частое попадание в ухо воды провоцирует проникновение в него болезнетворных микроорганизмов.
Кандидат медицинских наук Владимир Зайцев
Формы наружного отита
Наружный отит чаще протекает в острой форме, при этом воспаление длится до двух недель. Если болезнь не лечить или лечить неправильно, воспалительный процесс хронизуется.
Если брать во внимание характер воспаления, различают ограниченный и диффузный отиты. При ограниченном отите поражается какой-то определённый участок кожи, на котором впоследствии появляется фурункул. При диффузном поражено всё наружное ухо. Последняя форма чаще всего встречается у людей, часто контактирующих с водой.
Если болит одно ухо, то отит односторонний, если поражены оба – двусторонний: тут всё просто.
Как можно заболеть наружным отитом?
· редкая чистка ушей;
· излишняя гигиена ушей, когда человек изо дня в день с большим старанием и рвением убирает серные массы из уха, забывая, что сера – это природная защита от патогенной микрофлоры. Двух раз в неделю вполне достаточно;
· травмы слухового прохода, вызванные неправильной чисткой ушей. Некоторые пациенты, не задумываясь о последствиях, чистят уши зубочистками, спичками, словом, всем, что под руку попадётся. В полученные ранки легко попадает инфекция, и начинается воспаление;
· глубокое проникновение ватной палочки в ухо при чистке ушей – чтобы этого избегать, используйте палочки с ограничителями, которые не дадут засунуть палочку глубоко в ухо;
· недостаточное или, наоборот, избыточное, выделение серы;
· инородное тело в ухе;
· частое попадание в ухо воды. С одной стороны, вымывается сера из уха, соответственно, бактерии и вирусы легко попадают внутрь; с другой стороны, если в ухо попадает загрязнённая вода, вероятность заболеть увеличивается многократно;
· слабый иммунитет;
· инфекционные заболевания, которыми на данный момент болеет человек (например, ангина или гайморит);
· аллергия;
· кожные заболевания.
Как понять, что у тебя наружный отит?
Главными признаками наружного отита являются:
· сильная боль в ухе (при ограниченном отите болевые ощущения отдают в виски и челюсть, при диффузном сначала возникает чувство распирания в слуховом проходе, которое сменяется болью);
· белый налёт в ухе (вследствие поражения грибками);
· увеличение лимфоузлов;
· высокая температура тела;
· чувство заложенности в ушах;
· неприятный запах из слухового прохода.
На самом деле, диагностика заболевания не столь сложна, и опытный лор-врач сразу определяет наличие воспаления в наружном ухе.
Можно ли вылечить болезнь самостоятельно, не обращаясь к врачу? Можно, конечно, только прежде чем заняться самолечением задайте себе вопрос, какими последствиями оно может для меня обернуться.
Приведу лишь часть осложнений недолеченного наружного отита: снижение остроты слуха, развитие хронического отита, менингит, сепсис, мастоидит, параотит, перихондрит и др. Некоторые из озвученных осложнений лечатся только хирургическим методом. Напугал? Бояться не придётся, если вовремя обращаться к лор-врачу и лечиться правильно.
Наружный отит: лечим правильно!
Итак, при лечении наружного отита нужно справиться с несколькими задачами: устранить источник инфекции, купировать воспаление, снять симптомы и укрепить местный иммунитет.
Чтобы справиться с возбудителем болезни пациенту назначаются антибиотики в форме ушных капель («Анауран», «Софрадекс», «Ципрофарм») и антисептики, которые закапываются в слуховой проход. Если болезнь протекает тяжело, в ход идут оральные антибактериальные препараты («Аугментин», «Амоксиклав»).
Чтобы снять воспаление и устранить болевой синдром, лор-врач прописывает ушные капли (например, «Отипакс» или «Отинум»). При острой боли можно принять обезболивающие препараты («Нурофен», «Пенталгин» и др.) «Нурофен» также используется в качестве жаропонижающего.
Чтобы снять отёчность в слуховом проходе, принимают антигистаминные средства типа «Зодак» или «Тавегил».
Но одних лекарств недостаточно. Крайне важно очищать ушную раковину и слуховой проход от выделений и промывать ухо лекарственными растворами. Все процедуры проводятся лор-врачом. Не забываем про возможности физиотерапии – физиолечение помогает существенно ускорить выздоровление.
При соблюдении всех предписаний лор-врача, прогноз на выздоровление вполне благоприятный. Главное не запускать и не надеяться, что всё само пройдёт.
Друзья! Сколько раз в год у вас были отиты и с какого возраста начались? Кто вам его вылечил, мама или доктор? Какое в вашей личной практике самое эффективное средство от отита? А есть такие, кто считает что отит сам пройдёт и лечить его не нужно? Пишите в комментариях
Источник
