Исследование мокроты при крупозной пневмонии
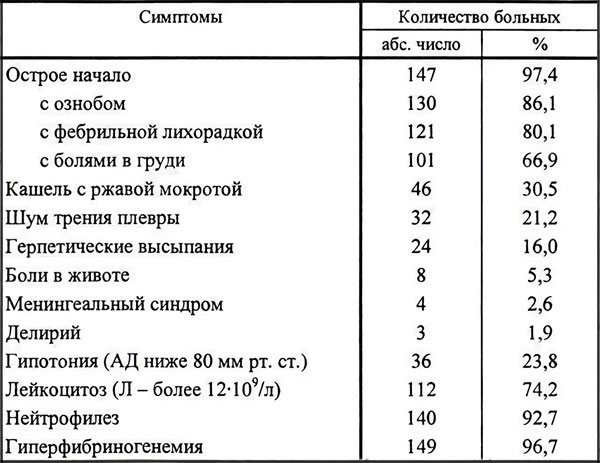
Клиническая картина крупозной пневмонии.
В течение крупозной пневмонии выделяют 3 стадий:
– стадия прилива, продолжается от 12 ч до 3 сут, происходит быстрое образование фибринозного экссудата; отмечается резкое полнокровие легочной ткани, а в пораженных альвеолах находят большое количество пневмококков;
– стадия опеченения или гепатизации – легкое становится плотным, напоминает по плотности печень; в стадии красного опеченения (продолжительность 1-3 сут.) в воспалительном экссудате, помимо фибрина, обнаруживается большое количество эритроцитов; в стадии серого опеченения (продолжительностью 2—6 сут.) наблюдаются распад эритроцитов и выход в альвеолы большого количества лейкоцитов;
– стадия разрешения – происходит восстановление нормальной структуры легочной ткани.
Клиническая картина. крупозной пневмонии зависит от стадии заболевания
В стадию начала болезни для крупозной пневмонии характерно.
Острое начало: среди полного здоровья внезапно появляется озноб, отмечается повышение температуры тела до 39—40 °С; быстро присоединяются колющие боли в грудной клетке, головная боль, небольшой сухой кашель, общая слабость; при поражении диафрагмальной плевры боли могут иррадиировать в различные области живота, имитируя картину острого аппендицита, острого холецистита, прободной язвы желудка или острого панкреатита («торакоабдоминальный синдром»);
– к концу первых суток болезни или на второй день кашель усиливается, появляется мокрота с примесью крови («ржавая»); общее состояние больных становится тяжелым.
Данные объективного исследования.
Осмотр: – бледное лицо, румянец щеки на стороне поражения, затем цианоз, герпетические высыпания на губах, раздувание крыльев носа при дыхании;
– тахипноэ до 30 – 40 в I минуту;
– отставание при дыхании половины грудной клетки на стороне поражения;
– лихорадка, заканчивающаяся критическим падением температуры тела.
Пальпация грудной клетки: в стадии прилива отмечается усиление голосового дрожания и появление притупленно-тимпанического перкуторного звука в зоне локализации пневмонии; в стадии разгара болезни в связи с уплотнением легочной ткани и исчезновением воздуха в альвеолах (фаза гепатизации) характерно резкое усиление голосового дрожания; в стадии разрешения в связи с постепенным рассасыванием экссудата и постепенным поступлением воздуха опять в альвеолы характерно менее отчетливое усиление голосового дрожания над пораженной долей.
Перкуссия легких: над зоной пневмонического очага в 1-й и 3-й стадиях пневмонии выявляется притупленно-тимпанический звук, во 2-й стадии – притупленный или тупой звук.
Аускультация легких:
– ослабленное везикулярное или везикулярно-бронхиальное дыхание в начальной и конечной стадиях заболевания, бронхиальное – в стадию гепатизации;
– в здоровом легком – компенсаторное усиление везикулярного дыхания;
– незвучная крепитация в 1-й стадии пневмонии (crepitatio indux), звучная крепитация – в 3-ей стадии пневмонии (crepitatio redux);
– влажные звучные мелкопузырчатые хрипы в 3-ю стадию;
– шум трения плевры при наличии сухого плеврита в 1 – 3 стадии;
– появление бронхофонии, наиболее выраженной – во 2-й стадии.
Лабораторные данные.
1. Общий анализ крови: выраженный (более 10 х 109/л) нейтрофильный лейкоцитоз со сдвигом ядерной формулы нейтрофилов влево вплоть до миелоцитов, токсическая зернистость нейтрофилов, лимфопения, анэозинофилия, ускорение СОЭ.
2. Биохимический анализ крови: повышение уровня альфа-2 глобулинов и гамма-глобулинов, сиаловых кислот, серомукоида, фибриногена, СРБ, гликопротеидов.
3. Общий анализ мочи: протеинурия, микрогематурия, гиалиновые цилиндры.
4. Анализ мокроты: мокрота при крупозной пневмонии бывает различной в зависимости от стадии заболевания – в стадии красного опеченения в ней выявляется много эритроцитов, отмечается высокое содержание фибрина; в стадии серого опеченения мокрота становится слизисто-гнойной, в ней появляется много лейкоцитов; в стадии разрешения в мокроте обнаруживается детрит, представленный разрушенными лейкоцитами, и определяется большое количество альвеолярных макрофагов, кристаллов гематоидина, зернышек гемосидерина; в мокроте часто выявляются различные микроорганизмы, в первую очередь пневмококки.
5. Спирография: снижение ЖЕЛ, увеличение МОД.
6. ЭКГ: во II и III отведениях высокий заостренный зубец P, признаки перегрузки
правого желудочка, диффузное снижение зубца Т и сегмента ST.
7. Рентгенография грудной клетки: зависят от стадии течения заболевания:
В первый день рентгенологически можно нередко выявить лишь усиление легочного рисунка, затем появляются участки затемнения, постепенно целиком охватывающие сегмент или долю легкого, что соответствует стадии инфильтративных изменений.
Через 2—3 недели гомогенное затемнение легочной ткани, занимающее сегмент, долю или несколько долей, локализуется чаще в нижней и средней долях правого легкого; имеет четкий контур тени.
Источник
Пневмония — патология, которая несет тяжёлые последствия для всего организма. Чтобы определить состояние человека, проводится специальный анализ мокроты при пневмонии. Мокрота является главным признаком данного недуга. Она накапливается между трахеей и дыхательными органами, причём бронхиального секрета может быть так много, что становится сложно дышать. Откашливаемая слизь встречается практически у всех взрослых и маленьких пациентов.
Что важно знать?
Мокрота нужна для полноценной работы организма и для его развития. Бронхиальный секрет защищает клетки от агрессивного воздействия попавших в организм бактерий, очищает дыхательные пути (способствует выведению ненужных веществ, которые проникают внутрь при дыхании), поддержанию иммунитета (задерживает вирусы).
Мокрота при пневмонии появляется не сразу. Обычно сначала человек сталкивается с сухим кашлем, который затем становится продуктивным, начинает отходить бронхиальный секрет. Если этого не происходит, нужно принять лекарства, способствующие переходу сухого кашля во влажный.
Цвет бронхиального секрета
При пневмонии обязательно берётся общий анализ мокроты. Особое внимание уделяется цвету исследуемого биоматериала. Он зависит от продуктов распада крови, иммунных клеток и некоторых иных моментов.
Бронхиальный секрет может иметь разные оттенки. Когда человека заболевает, откашливаемая слизь меняет оттенок.
Откашливаемая слизь сероватого или белого цвета
Мокрота таких оттенков считается нормой. Обычно выделения приходятся на утро. Если слизи сероватого или белого цвета много, то это свидетельствует об аллергической реакции, хроническом бронхите и иной инфекционной патологии дыхательных путей.
Важно! При увеличенном уровне загрязнения воздуха либо курении может выделяться секрет сероватого оттенка.
Откашливаемая слизь жёлтого цвета
При хроническом бронхите, аллергической реакции, воспалении лёгких и остром бронхите цвет мокроты жёлтый. Нередко такие выделения появляются при астме. Также они могут свидетельствовать о нарушениях в работе иммунитета.
Откашливаемая слизь зелёного цвета
Бронхиальный секрет такого оттенка подтверждает тот факт, что пневмония у человека уже давно. Ещё подобное выделение свидетельствует о наличии гноя.
Зелёный оттенок мокроты сопровождается увеличенной температурой и общей слабостью. При наличии такой слизи следует без промедления обратиться к доктору.
Откашливаемая слизь тёмного или кровяного цвета
Мокрота при острой, затяжной, рецидивирующей пневмонии с кровью обычно имеет черноватый, коричневый, кровяной оттенок. Подобный секрет может свидетельствовать о начале рака лёгких либо туберкулёза.
Лабораторное исследование бронхиального секрета
Анализ мокроты при любой пневмонии показан в таких случаях:
- для диагностики острых и хронических патологий лёгких;
- при кашле, который долго не прекращается;
- при подозрении на рак, туберкулёз и иные серьёзные болезни;
- для контроля проводимого лечения.
Специальное исследование имеет огромное значение, т.к. удаётся точно установить наличие патологии, определить вид возбудителя и назначить максимально подходящую терапию.
Анализ берётся так.
- Пациент полощет ротовую полость, делает пару глубоких вдохов и выкашливает слизь.
- Затем выделение сплёвывается в баночку. Требуется минимум один кубический сантиметр материала.
Взятый биоматериал изучается в такой последовательности: - внимательно осматривается (определяются оттенок, консистенция, слоистость);
- проверяется под микроскопом;
- берётся бактериоскопия и посев на наличие различных питательных сред;
- выявленные данные прописываются в бланке;
- документ отдаётся доктору, который диагностирует заболевание.
Результаты анализа позволяют выделить два вида патологии: открытая и закрытая. В первом случае отмечаются выделения палочки Коха, при второй — подобных выделений нет. Если есть подозрения на наличие палочки Коха, делается дополнительный анализ на туберкулёз.
В некоторых случаях требуется уточнить возбудителя пневмонии. С этой целью проводится бактериальное исследование. Вот наиболее распространённые возбудители воспаления лёгких:
- клебсиеллы;
- пневмококки;
- микоплазмы;
- стрептококки;
- бактерии Фридлендера;
- стафилококки.
Что свидетельствует о наличии пневмонии?
Мокрота при воспалении одного или двух лёгких позволяет определить тяжесть патологии. Расшифровка полученных сведений начинается с установления объёма выделенного бронхиального секрета.
Когда при пневмонии выделяется много откашливаемой слизи, значит, организм борется с болезнью. Если человек здоров, в сутки у него вырабатывается до 100 мл мокроты. У больного человека за аналогичный период формируется около пол-литра откашливаемой слизи. Если мокроты ещё больше, то это говорит об отёке лёгких, наличии более серьёзной болезни (тканевый дерматит, туберкулёз, рак). Причём чем гуще выделения, тем сильнее отёчность.
Важно! Откашливаемая слизь может иметь в своём составе гной, примеси крови. Нередко она неприятно пахнет.
Пневмонию подтверждает наличие:
- альвеолярных макрофагов;
- спиралей Куршмана;
- кристаллов Шарко-Лейдена;
- элементов крови;
- эпителиальных клеток.
Правила подготовки к исследованию
Исследование мокроты при внебольничной, внутрибольничной, аспирационной и иной пневмонии предусматривает проведение определённых подготовительных манипуляций. Только так можно получить максимально точную информацию. Здесь необходимо руководствоваться такими правилами.
- Бронхиальный секрет берётся натощак. Перед анализом можно только выпить чистую воду.
- Перед забором материала пациент должен тщательно почистить зубы. Горло полоскать запрещено.
- Накануне исследования нужно употребить отхаркивающий препарат. Это позволит облегчить отхаркивание.
- Биоматериал берётся при откашливании, после кашля.
- Биоматериал должен помещаться исключительно в стерильную баночку.
- Если назначено антибактериальное лечение, то биоматериал забирать нельзя.
Важно! При самостоятельном заборе откашливаемой слизи её следует доставить в лабораторию в течение двух часов. Если во время перевозки биоматериал изменил начальный оттенок, для анализа он не подходит.
Пожалуйста, поделитесь этим полезным материалом в разных социальных сетях. Благодаря этому ещё больше людей узнает о том, какое исследование необходимо проходить при пневмонии, что позволит сберечь здоровье.
Источник
Крупозная пневмония (Pneumonia crouposa) – это воспалительно-аллергическое заболевание, при котором одна или несколько долей лёгкого уплотняются, в альвеолах скапливается экссудат, на фоне чего нарушается газообмен. Еще крупозную пневмонию называют плевропневмонией, долевой или лобарной пневмонией.
Заболеванию подвержены все люди, независимо от пола и возраста, но чаще всего диагностируют крупозную пневмонию у лиц 18-40 лет. Детей она поражает редко.
Крупозная пневмония – это опасное заболевание, которое при несвоевременной диагностике может привести к развитию тяжелых осложнений и стать причиной летального исхода. В группу риска входят люди с иммунодефицитом, а также лица, страдающие алкоголизмом.
При такой патологии воспалиться могут отдельные сегменты легкого, полностью доля или весь орган.
Код по МКБ 10: J18.1 «Долевая пневмония неуточненная».
Как происходит заражение?
Возбудителями крупозной пневмонии являются пневмококки I-IV типов. Реже болезнь вызывает диплобацилла Фриндлера. Как правило, воспаление манифестирует остро, на фоне абсолютного здоровья и отсутствия контактов с инфицированными лицами. На основании чего можно сделать вывод, что возбудители инфекции и ранее находились в верхних дыхательных путях, но их размножение сдерживалось за счет работы иммунной системы. Ее ослабление является одним из ведущих факторов развития крупозной пневмонии.
С точки зрения современной медицины крупозную пневмонию рассматривают как инфекционно-аллергическое заболевание. В подавляющем большинстве случаев болезнь развивается в результате инфицирования легких пневмококками I и II типа. Полисахаридная капсула пневмококков обеспечивает их вирулентность, а также провоцирует выраженную сенсибилизацию организма.
Условия, которые необходимы для развития крупозной пневмонии:
Первичное проникновение пневмококков в организм и развитие воспаления. При этом его очаг может располагаться не в легочной ткани, а иметь иную локализацию.
Сенсибилизация организма к пневмококкам определенного типа и повторное проникновение инфекции.
Итак, крупозная пневмония развивается при условии вторичного заражения пневмококками. Важным условием является факт повторного инфицирования на пике сенсибилизации организма к микробам определенного типа. Попасть в легкие они могут по крови, лимфе или воздушно-капельным путем.
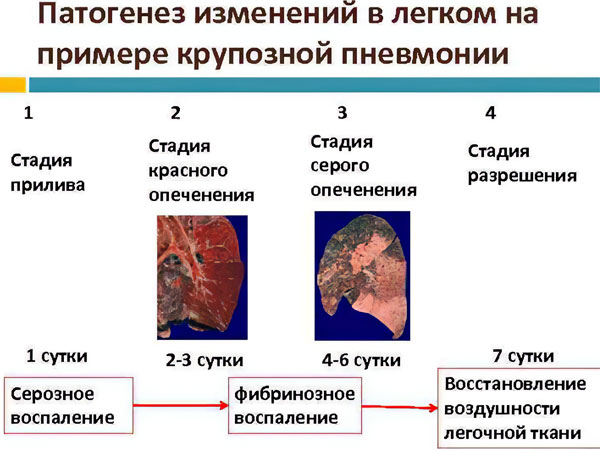
При соблюдении всех условий в организме развивается бурная реакция, которая подобна той, что возникает при введении чужеродного белка. В лёгких запускается целая цепочка морфологических изменений, которые были описаны еще Лаэннеком (прилив, красное и серое опеченение, разрешение). В альвеолах скапливается воспалительный экссудат, существенную долю которого составляет фибрин.
Клинические признаки
Клиническая картина крупозной пневмонии имеет определенные отличия от классического воспаления легких. Эти выводы были сделаны на основании изучения симптоматики 151 пациента молодого возраста.

У больных редко наблюдаются герпетические высыпания. Ржавая мокрота при кашле отделялась лишь у каждого 3-го пациента. Гной в экссудате отсутствует. Болезнь развивается остро, сопровождается ознобом, лихорадкой, болью в груди. Характерные изменения в анализе крови – это гиперфибриногенемия и нейтрофильный лейкоцитоз.
Тяжесть течения болезни зависит от масштаба поражения, то есть от того, какое количество легочной ткани было вовлечено в патологический процесс.
Основные симптомы крупозной пневмонии:
Высокая температура тела. Лихорадка сопровождается ознобом и ломотой в мышцах.
Головная боль.
Одышка. Вдох затруднен, частота дыхательных движений: 25-50 в минуту.
Боль в груди. Она усиливается при вдохе и кашле.
Покраснение щек. Болезненный румянец будет особенно интенсивен со стороны пораженного легкого.
Кашель. Сначала он сухой, непродуктивный, но становится влажным с 3-4 дня развития пневмонии. Появление ржавой мокроты указывает на наличие в ней крови.
Бронхофония (грудной разговор). Этот симптом диагностирует врач, при выслушивании легких больного фонендоскопом. При крупозной пневмонии звуковые колебания усиливаются, что обусловлено уплотнением ткани легких.
Нарушение пищеварения. У больного может развиться диарея или запор.
Боль в боку со стороны поражения. Она может отдавать в живот или в плечо. Как правило, боль разрешается самостоятельно через 3-4 дня. Если этого не происходит, имеет смысл подозревать эмпиему плевры.
Отставание грудной клетки при дыхании. Этот симптом характерен для пораженной стороны.
Цианоз носогубного треугольника.
Сухость кожных покровов. При этом у пациента тело остается горячим, а конечности холодными.
Поверхностное дыхание с раздуванием крыльев носа.
Учащенный пульс, приглушение сердечных тонов, аритмия.
Снижение артериального давления.
Основные жалобы пациентов: резкое ухудшение самочувствия, боль в груди, головная боль, ощущение нехватки воздуха.
Стадии
Крупозная пневмония имеет несколько стадий развития. Максимальная продолжительность всех фаз – 10 дней, либо меньше.
Сстадия прилива. Чаще всего она разрешается за 24 часа. Ее характеристики: гиперемия и отек пораженного легкого, увеличение проницаемости сосудов, просачивание сквозь них красных клеток крови, их попадание в альвеолы. Легочная ткань уплотняется, что можно заметить при выполнении рентгенографии. В анализе экссудата будет содержаться множество возбудителей инфекции.
Стадия красного опеченения. Развивается на 2 день болезни. На фоне отека и полнокровия легких усиливается диапедез эритроцитов. В альвеолы просачиваются не только они, но и нейтрофилы. Лимфатические сосуды легких расширяются, заполняются лимфой. В этот период плотность пораженного участка схожа с плотностью печени. Ее цвет становится темно-красным. На этой стадии наблюдается увеличение лимфатических узлов.
Стадия серого опеченения. Она развивается на 4-6 день от начала болезни. В альвеолах наблюдается скопление фибрина и нейтрофилов. Численность эритроцитов снижается, что приводит к уменьшению гиперемии. Пораженный участок легкого становится тяжелым, увеличивается в размерах, плевра подвергается фиброзу.
Стадия разрешения. Она наблюдается на 8-10 день от начала болезни. Фибрин начинает рассасываться, легкие очищаются от микробов и продуктов их жизнедеятельности. Экссудат покидает органы вместе с мокротой и дренированной лимфой.
Особенности течения заболевания у детей
У детей редко наблюдается лихорадка и озноб, они не предъявляют жалобы на боль в боку.
Нетипичное течение крупозной пневмонии наблюдается у детей младшего возраста. В начале болезни кашель отсутствует, но имеют место другие симптомы: сухость ротовой полости, вздутие живота, тошнота и рвота, боль в животе, бледная кожа, учащенное дыхание, гипервозбуждение, либо заторможенность, увеличение печени в размерах. Иногда наблюдается ригидность затылочных мышц, головная боль, судороги, бред и галлюцинации. Совокупность таких симптомов может стать причиной постановки неверного диагноза (менингит). По мере прогрессирования пневмонии, менингеальные признаки уступают место классической клинической картине воспаления легких.
Крупозная пневмония у детей развивается редко. В большей степени ей подвержены люди 18-40 лет.
У детей 7-16 лет симптомы не отличаются от тех, которые возникают у взрослых. Температура тела стабилизируется на 5-9 день от манифеста болезни. В это же время угасает воспаление в легких.
Возможные осложнения и последствия
Осложнения крупозной пневмонии:
Выпотной плеврит.
Гангрена легкого.
Гнойный перикардит.
Гнойный медиастинит.
Заражение крови.
Инфекционно-токсический шок.
Абсцесс головного мозга.
Гнойный менингит.
Гнойный артрит.
Сердечная и дыхательная недостаточность.
Прогноз. Если болезнь была обнаружена вовремя, благодаря чему пациент получал адекватную терапию, прогноз благоприятный. Он ухудшается при запоздалом начале лечения, на фоне развития осложнений и проблем с иммунной системой. В этом случае не исключен летальный исход.
Диагностика и анализы при крупозной пневмонии
Диагностика крупозной пневмонии начинается со сбора анамнеза. Врач слушает жалобы пациента, проводит осмотр, намечает план дальнейшей диагностики.
В зависимости от стадии развития болезни, будут отличаться результаты физикального осмотра:
На первой стадии везикулярное дыхание сохранено. Перкуторный звук притупленно-тимпанический, слышны крепитации.
На второй стадии перкуторный звук тупой, дыхание бронхиальное. Нижний край пораженного легкого ограничен в движениях.
Третья стадия характеризуется теми симптомами, которые свойственны первой фазе.
Ведущим инструментальным методом диагностики является рентгенография. В случае получения сомнительного результата может быть назначено КТ или МРТ.
Обязательным условием комплексной диагностики является сдача крови на общий и биохимический анализ. Также потребуются результаты общего анализа мочи и БАК посев мокроты.
Картина крови специфична: повышается уровень лейкоцитов со сдвигом лейкоцитарной формулы влево, увеличивается СОЭ. Выше нормы будет уровень глобулинов и фибриногена. Претерпевает изменения газовый состав крови. У больного снижен диурез, но повышен удельный вес мочи.
Дифференциальная диагностика
Дифференциальная диагностика направлена на сравнение заболеваний по ряду признаков, среди которых: особенности клинической картины и результаты проведенных обследований. Отталкиваясь от полученных данных, врач исключит неподходящие патологии и имеет возможность выставить верный диагноз.
Крупозную пневмонию нужно отличать от туберкулеза лёгких, бронхита, очагового сливного и казеозного воспаления легких, от рака легких. Эти болезни дают схожую симптоматику, разобраться с которой поможет врач.
Как меняется дыхание при крупозной пневмонии?
На ранней стадии развития болезни при перкуссии воспаленной области выслушивается притупленно-тимпанический звук. Дыхание жесткое, вдох удлиненный, крепитация незначительная, слышны влажные и сухие хрипы.
Когда легкое уплотняется, появляются новые признаки:
При бронхофонии голосовое дрожание усиливается.
При перкуссии слышен тупой звук.
Везикулярное дыхание не прослушивается, крепитация пропадет, но слышны шумы, возникающие при трении плевры.
На стадии разрешения голосовое дрожание приходит в норму, бронхофония пропадает, крепитации становятся обильными и звучными. Хрипы мелкопузырчатые. Бронхиальное дыхание жесткое, а затем везикулярное.
Почему при крупозной пневмонии мокрота ржавая?
Кашлевой рефлекс провоцирует разрыв мелких кровеносных сосудов с выведением крови в бронхи. В результате она окисляется, приобретая коричневый или ржавый цвет.
Для лечения ржавой мокроты используют антибиотики, среди которых: Эритромицин и Спирамицин. Хороший результат дает инфузионная терапия, прием отхаркивающих препаратов (АЦЦ, Флуимуцил), витаминов. Эффективными оказываются даже такие лекарственные средства, как Цитрамон и Аспирин.
Отличия крупозной пневмонии от очаговой и бронхопневмонии
Отличия крупозной и бронхопневмонии:
Признаки | Крупозная пневмония | Бронхопневмония |
Манифест болезни | Острое начало с лихорадкой, ознобом и болями в груди | Острое, либо плавное начало, после перенесенной простуды, ОРВИ или бронхита |
Боль | Присутствует | Наблюдается редко |
Кашель и мокрота | Сначала сухой, затем переходит во влажный. Мокрота ржавого цвета | Сразу продуктивный. Мокрота слизистая с гнойными включениями |
Интоксикация организма | Выраженная | Присутствует, но в меньшей степени |
Одышка | Присутствует | Не исключена, но наблюдается реже |
Притупление перкуторного звука | Выраженное в стадии опеченения | Наблюдается, но выражено слабо |
Тип дыхания при аускультации | Ослабленное, бронхиальное | Чаще ослабленное |
Шумы | Крепитации, шум от трения плевры | Влажные мелкопузырчатые хрипы, либо звучные хрипы |
Бронхофония | Характерна | Не характерна |
Отличия крупозной и очаговой пневмонии:
Признаки | Крупозная | Очаговая |
Перкуссия | Тупой перкуторный звук над пораженной долей | Притупление звука на малом сегменте легкого |
Аускультация | Ослабленное дыхание, бронхофония, звук по типу «крепитация, влажные хрипы, крепитация» | Жесткое дыхание, хрипы влажные |
Картина общего анализа крови | Лейкоцитоз со сдвигом лейкоцитарной формулы влево, ускорение СОЭ | Слабовыраженный лейкоцитоз, повышение СОЭ |
Картина биохимического анализа крови | Увеличение фибрина, фибриногена, серомукоида и сиаловых кислот | Увеличение фибрина, фибриногена, серомукоида и сиаловых кислот |
Рентгенография | Гомогенное затемнение доли легкого | Затемнение очага легкого |
Лечение
Крупозная пневмония – это повод для госпитализации пациента. В домашних условиях заболевание не лечат. Обязательным условием является соблюдение постельного режима на протяжении всего нахождения в стационаре. При этом человек должен постоянно менять положение тела, чтобы мокрота не застаивалась и легче выводилась из лёгких. Лечение сводится к приему медикаментов, оксигенотерапии и УВЧ терапии, рассмотрим подробнее каждый.
Медикаментозное

Всем пациентам назначают антибиотики. Препаратом выбора является Бензилпенициллин. Если через 2 дня от начала терапии эффект отсутствует, лекарственное средство заменяют на Ампициллин, Линкомицин или Эритромицин.
Если пневмония протекает тяжело, то схему лечения выстраивают на 2-3 препаратах, которые назначают одновременно. Суточную дозу повышают до максимально допустимой. Терапию антибиотиками продолжают до полного восстановления.
Кроме антибиотиков показан прием НПВС, муколитиков и бронхолитиков. Для снятия интоксикации пациенту ставят капельницы с Гемодезом. Для купирования болей используют Анальгин.
Оксигенотерапия
Крупозная пневмония приводит к нарушению дыхания, из-за чего организм страдает от дефицита кислорода. Снять симптомы гипоксии можно с помощью оксигенотерапии.
Благодаря этой процедуре артериальная кровь быстро насыщается кислородом до нормальных значений. Поточная оксигенотерапия показана всем пациентам с гипоксемией. Перед ее началом дыхательные пути должны быть очищены от слизи и рвотных масс.
После оксигенотерапии самочувствие больного нормализуется, пропадает одышка, дыхание восстанавливается. Человек получает возможность делать глубокие вдохи.
По теме: антигипоксанты
УВЧ терапия
УВЧ терапия – это прогревание тканей с помощью высокочастотного электромагнитного излучения. Эта процедура хорошо зарекомендовала себя в комплексной терапии крупозной пневмонии. Противопоказанием к проведению УВЧ является высокая температура тела.
Прохождение УВЧ терапии позволяет приблизить выздоровление, так как воспаление становится менее интенсивным, снимается отек с тканей, усиливается прилив крови, снижается выработка патологического экссудата. В таких условиях микробная флора перестает размножаться, а активность выживших бактерий снижается.
Курс состоит из 10-15 процедур, продолжительность каждой из которых – 15 минут.
Диета

Немаловажную роль в лечении пневмонии играет диета. Она помогает организму быстрее справиться с болезнью.
Основные рекомендации:
В меню должны присутствовать продукты, богатые кальцием: молоко, сыр, творог.
Отказываются от потребления продуктов – источников быстрых углеводов.
На ранней стадии болезни упор делают на жидкие блюда. Пока у пациента сохраняется высокая температура тела, ему предлагают фруктовые и овощные соки, морсы, кисели.
В рацион включают фрукты и ягоды. Особенно полезны цитрусовые, сливы и смородина.
Суточный объем жидкости – не менее 2 л.
Меню должно быть обогащено продуктами, которые являются источником витамина А. Он необходим эпителию легких для нормального восстановления. Поэтому в рацион включают молоко, яйца и печень.
Для нормализации микрофлоры кишечника организму необходим витамин В, который содержится в мясе, рыбе, гречке, хлебе.
Дети с крупозной пневмонией от еды часто отказываются. Насильно кормить ребенка не нужно. Ему предлагают легкие продукты: квашеную капусту, маринованные огурцы, мясной бульон. Эти блюда являются отличными стимуляторами аппетита.
Профилактика
Основная профилактика пневмококковых инфекций – это постановка пневмококковой вакцины. Она показана детям младшего возраста, а также лицам из повышенной группы риска.
В России сегодня зарегистрированы две вакцины:
Превенар (США) — можно прививать детей, начиная с 3 месяцев;
Пневмо 23 (Франция) — разрешена к применению у детей с 2 лет.
Сформированный иммунитет сохраняется в течение 5 лет, после чего требуется повторная вакцинация.
Общие рекомендации по профилактике:
Избегать переохлаждений.
Вести здоровый образ жизни, отказаться от курения и спиртных напитков.
Пролечить хронические заболевания.
Закаляться.
Заниматься спортом.
Источник

