Интерстициальный нефрит при подагре клинически проявляется

Интерстициальный нефрит — это острое или хроническое негнойное воспаление стромы и канальцев почек, обусловленное гиперергической иммунной реакцией. Проявляется болями в пояснице, нарушением диуреза (олигоанурией, полиурией), интоксикационным синдромом. Диагностируется с помощью общего и биохимического анализов мочи, крови, УЗИ почек, определения β2-микроглобулина, гистологического исследования биоптата. Схема лечения сочетает детоксикацию при отравлениях, этиопатогенетическую терапию основного заболевания с назначением иммуносупрессоров, антигистаминных средств, антикоагулянтов, антиагрегантов. В тяжелых случаях требуется проведение ЗПТ, трансплантация почки.
Общие сведения
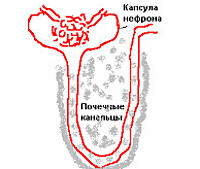
Особенностью интерстициального нефрита является вовлечение в патологический процесс межуточной ткани, тубулярных структур, кровеносных и лимфатических сосудов без распространения на чашечно-лоханочную систему и грубой гнойной деструкции органа. Поскольку ведущую роль в патогенезе расстройства играет тубулярная дисфункция, в настоящее время заболевание принято называть тубулоинтерстициальным нефритом (ТИН).
По данным масштабных популяционных исследований, острые варианты интерстициального воспаления составляют до 15-25% всех случаев острого повреждения почек. Распространенность хронических форм заболевания по результатам пункционной нефробиопсии колеблется от 1,8 до 12%. Патология может развиться в любом возрасте, однако чаще наблюдется у 20-50-летних пациентов.
Интерстициальный нефрит
Причины
Поражение ренального канальцевого аппарата и межуточной ткани имеет полиэтиологическую основу, при этом роль отдельных повреждающих факторов отличается в зависимости от характера течения процесса. Основными причинами острого негнойного интерстициального воспаления почек, по наблюдениям специалистов в сфере урологии и нефрологии, являются:
- Прием нефротоксичных препаратов. Более 75% случаев острого тубулоинтерстициального нефрита развивается у чувствительных пациентов после приема антибиотиков, сульфаниламидов, НПВС, реже — тиазидных диуретиков, противовирусных средств, анальгетиков, барбитуратов, иммунодепрессантов.
- Аналогичный эффект могут вызывать вакцины и сыворотки.
- Системные процессы. У 10-15% больных патологические изменения в интерстициальной ткани и канальцах ассоциированы с аутоиммунными болезнями (синдромом Шегрена, СКВ), саркоидозом, лимфопролиферативными заболеваниями. В эту группу причин также входят случаи метаболических нарушений (гиперурикемии, оксалатемии) и острых токсических нефропатий.
- Инфекционные агенты. Хотя воспаление носит негнойный характер, у 5-10% пациентов оно возникает на фоне или после перенесенного инфекционного процесса. Интерстициальные формы нефрита могут осложнить течение бруцеллеза, иерсиниоза, цитомегаловирусной инфекции, лептоспироза, риккетсиоза, шистоматоза, токсоплазмоза, других инфекций, сепсиса.
- Неустановленные факторы. До 10% случаев внезапно развившегося нефрита с поражением интерстиция, канальцев имеют неуточненную этиологию и считаются идиопатическими. У части пациентов острая почечная патология сочетается с клиникой воспаления сосудистой оболочки глаз (синдром тубулоинтерстициального нефрита с увеитом).
Как и острые формы заболевания, хронический тубулоинтерстициальный нефрит может сформироваться на фоне длительного приема нефротоксичных лекарственных средств (в первую очередь НПВС, цитостатиков, солей лития), отравления ядами (солями кадмия, свинца). Патология часто возникает у пациентов с метаболическими расстройствами (подагрой, цистинозом, повышенными уровнями оксалатов, кальция в крови), аллергическими и аутоиммунными болезнями.
Хронический ТИН осложняет течение туберкулеза, заболеваний крови (серповидно-клеточной анемии, синдрома отложения легких цепей). У больных с аутосомно-доминантной тубулоинтерстициальной болезнью негнойный нефрит имеет наследственную основу. При длительной постренальной обструкции мочевыводящих путей (везикоуретеральном рефлюксе, аденоме предстательной железы, мочеточниково-влагалищных свищах и т. п.), атеросклерозе ренальной артерии, гломерулопатиях хроническое интерстициальное воспаление является вторичным.
Патогенез
Механизм развития интерстициального нефрита зависит от характера, интенсивности действия повреждающего фактора. Зачастую воспаление имеет аутоиммунную основу и провоцируется осаждением циркулирующих в крови иммунных комплексов (при лимфопролиферативных процессах, системной красной волчанке, приеме нестероидных противовоспалительных средств) или антител к базальной мембране канальцев (при интоксикации антибиотиками, отторжении трансплантата).
При хронизации процесса важную роль играет патологическая активация макрофагов и T-лимфоцитов, вызывающих протеолиз тубулярных базальных мембран и усиливающих перекисное окисление с образованием свободных радикалов. Иногда канальцевый эпителий повреждается в результате селективной кумуляции и прямого разрушающего действия нефротоксичного вещества, реабсорбируемого из первичной мочи.
Локальное выделение медиаторов воспаления в ответ на действие повреждающего фактора вызывает отек интерстиция и спазм сосудов, который усугубляется их механическим сдавлением. Возникающая ишемия почечной ткани потенцирует дистрофические изменения в клетках, снижает их функциональность, в части случаев провоцирует развитие папиллярного некроза и массивную гематурию.
Из-за повышения давления в канальцах и снижения эффективного плазмотока вторично нарушается фильтрующая способность гломерулярного аппарата, что приводит к почечной недостаточности и увеличению уровня сывороточного креатинина. На фоне отека межуточной ткани и повреждения канальцевого эпителия снижается реабсорбция воды, усиливается мочевыделение.
При остром течении нефрита постепенное уменьшение отека интерстициального вещества сопровождается восстановлением ренального плазмотока, нормализацией скорости клубочковой фильтрации и эффективности канальцевой реабсорбции. Длительное присутствие повреждающих агентов в сочетании со стойкой ишемией стромы на фоне нарушений кровотока влечет за собой необратимые изменения эпителия и замещение функциональной ткани соединительнотканными волокнами.
Склеротические процессы усиливаются за счет стимуляции пролиферации фибробластов и коллагеногенеза активированными лимфоцитами. Существенную роль в возникновении гиперергической воспалительной реакции играет наследственная предрасположенность.
Классификация
При систематизации клинических форм интерстициального нефрита принимают в расчет такие факторы, как наличие предшествующей патологии, остроту возникновения симптоматики, развернутость клинической картины. Если острое межуточное воспаление развивается у ранее здоровых пациентов с интактными почками, процесс считается первичным. При вторичном тубулоинтерстициальном нефрите почечная патология осложняет течение подагры, сахарного диабета, лейкемии и других хронических болезней. Для прогнозирования исхода заболевания и выбора оптимальной терапевтической тактики важно учитывать характер течения воспалительного процесса. Урологи и нефрологи различают две формы интерстициального воспаления:
- Острый нефрит. Возникает внезапно. Сопровождается значительными морфологическими изменениями стромы, канальцев, зачастую – обратимыми. Гломерулы обычно не повреждаются. Протекает бурно с выраженной клинической симптоматикой тубулярного поражения и вторичного нарушения клубочковой фильтрации. Часто наблюдается быстрое двухстороннее снижение или полное прекращение функции почек. Острые формы межуточного нефрита служат причиной 10-25% острой почечной недостаточности. Несмотря на серьезный прогноз, своевременное назначение адекватной терапии позволяет восстановить функциональные возможности органа.
- Хронический нефрит. Морфологические изменения развиваются постепенно, преобладают процессы фиброзирования интерстициальной ткани, атрофии канальцевого аппарата с его замещением соединительной тканью и исходом в нефросклероз. Возможна вторичная гломерулопатия. Симптоматика нарастает медленно, при выраженных склеротических процессах является необратимой. У 20-40% пациентов с хронической почечной недостаточностью нарушение фильтрующей функции почек вызвано именно тубулоинтерстициальным нефритом. Прогноз заболевания серьезный, при возникновении ХПН необходимо проведение ЗПТ и пересадка почки.
При остром воспалении оправдано выделение нескольких вариантов заболевания с разной выраженностью симптомов. Для развернутой формы нефрита характерна классическая клиническая картина. Отличительной особенностью тяжелого воспаления является ОПН с анурией, требующая срочного проведения заместительной почечной терапии. При благоприятно протекающем абортивном воспалении отсутствует олигоанурия, преобладает полиурия, концентрационная функция восстанавливается за 1,5-2 месяца. При развитии интерстициального очагового нефрита симптоматика стертая, превалирует нарушение реабсорбции мочи.
Симптомы интерстициального нефрита
Признаки заболевания неспецифичны, сходны с проявлениями других видов нефрологической патологии. Клиника зависит от особенностей развития воспалительного процесса. При остром нефрите и обострении хронического воспаления наблюдаются нарушения общего состояния — головная боль, ознобы, лихорадка до 39-40° С, нарастающая слабость, утомляемость. Возможно повышение артериального давления. В моче появляется кровь.
Пациент жалуется на сильные боли в пояснице, количество мочи резко уменьшается вплоть до анурии, которая впоследствии сменяется полиурией. При прогредиентном заболевании больного беспокоят тупые боли в области поясницы, незначительное снижение объема суточной мочи, папулезная сыпь. Иногда наблюдается субфебрилитет. О возможном снижении фильтрационной способности органа при хроническом варианте нефрита свидетельствует появление симптомов уремической интоксикации — тошноты, рвоты, кожного зуда, сонливости.
Осложнения
При отсутствии адекватной терапии острый интерстициальный нефрит зачастую переходит в хроническую форму. Изменения в почечном интерстиции со временем приводят к снижению количества функционирующих нефронов. Следствием этого является развитие хронической почечной недостаточности, инвалидизирующей пациента и требующей проведения заместительной терапии. Воспалительный процесс может вызвать активацию ренин-ангиотензин-альдостероновой системы, стимулировать повышенный синтез вазоконстрикторных веществ, что проявляется стойкой артериальной гипертензией, рефрактерной к медикаментозной терапии. Нарушение синтеза эритропоэтинов при хронических нефритах интерстициального типа становится причиной тяжелых анемий.
Диагностика
В связи с неспецифичностью клинической симптоматики при постановке диагноза интерстициального нефрита важно исключить другие причины острой или хронической нефропатии. Как правило, окончательная диагностика заболевания проводится на основании результатов гистологического исследования с учетом вероятных повреждающих факторов. Рекомендованными методами лабораторно-инструментального обследования являются:
- Общий анализ мочи. Характерна протеинурия — от небольшой и умеренной (суточное выделение с мочой 0,5-2 г белка) до нефротической (более 3,5 г белка /сут). У большинства больных определяется эритроцитурия, лейкоцитурия с наличием эозинофилов и лимфоцитов в моче. Возможна цилиндрурия. В анализе отсутствуют бактерии. Плотность мочи зависит от формы и стадии нефрита.
- УЗИ почек. Для острого интерстициального процесса типичны нормальные или несколько увеличенные размеры почек, повышение кортикальной эхогенности. При хроническом нефрите органы уменьшены, эхогенность усилена, у некоторых пациентов отмечается деформация контура. Исследование дополняют УЗДГ почек, выявляющим нарушение ренальной гемодинамики.
- Биохимический анализ крови. Результаты показательны при возникновении почечной недостаточности. Характерными признаками нарушения гломерулярной фильтрации служат повышение сывороточных уровней креатинина, мочевой кислоты, азота. Соответствующие изменения выявляются при проведении нефрологического комплекса и подтверждаются пробой Реберга.
- Бета-2-микроглобулин. Специфическим маркером нарушения реабсорбции в тубулярном аппарате является повышение экскреции β2-микроглобулина с мочой и снижение его уровня в крови. При межуточном нефрите сывороточная концентрация белка, определенная иммунохемилюминесцентным методом, не превышает 670 нг/мл, а его содержание в моче составляет более 300 мг/л.
- Пункционная биопсия почек. При остром процессе исследование биоптата позволяет обнаружить отек интерстиция, его инфильтрацию эозинофилами, плазмоцитами, мононуклеарные инфильтраты в перитубулярном пространстве, вакуолизацию канальцевого эпителия. О хроническом нефрите свидетельствует лимфоцитарная инфильтрация, атрофия канальцев и склероз стромы.
При хроническом интерстициальном воспалении наблюдается значительное снижение уровня эритроцитов и гемоглобина в общем анализе крови, при остром варианте нефрита возможна эозинофилия. Соответственно тяжести нарушений могут изменяться показатели электролитного баланса крови: увеличиваться или уменьшаться содержание калия, снижаться концентрации кальция, магния, натрия. При подозрении на возможную связь нефрита с системными заболеваниями дополнительно назначают анализы на выявление волчаночного антикоагулянта, антител к ds-ДНК, рибосомам, гистонам и другим нуклеарным компонентам. Часто определяется повышение уровней иммуноглобулинов — IgG, IgM, IgE.
Дифференциальная диагностика проводится между различными патологическими состояниями, которые осложняются интерстициальным воспалением. Заболевание также дифференцируют с острым, хроническим и быстропрогрессирующим гломерулонефритом, пиелонефритом, мочекаменной болезнью, опухолями почек. Кроме уролога и нефролога больным с подозрением на интерстициальный иммуновоспалительный процесс могут быть показаны консультации ревматолога, аллерголога-иммунолога, токсиколога, инфекциониста, фтизиатра, онколога, онкогематолога.
Лечение интерстициального нефрита
План ведения пациента определяется клинической формой и этиологическим фактором нефрологической патологии. Больных с симптоматикой острого межуточного нефрита экстренно госпитализируют в палату интенсивной терапии урологического или реанимационного отделения. При хроническом течении воспаления рекомендована плановая госпитализация в нефрологический стационар.
Основными терапевтическими задачами являются прекращение поступления и вывод из организма химического вещества, спровоцировавшего токсическое повреждение или гиперергическую иммуновоспалительную реакцию, десенсибилизация, детоксикация, стабилизация основного заболевания при вторичных формах нефрита, коррекция метаболических расстройств. С учетом стадии и течения болезни назначаются:
- Этиопатогенетическая терапия основного заболевания. Устранение причины, вызвавшей тубулоинтерстициальное воспаление, при отсутствии необратимых изменений канальцев и стромы позволяет быстрее нормализовать реабсорбционную и фильтрующую функции. При острых процессах, спровоцированных токсическими воздействиями, эффективны антидоты, энтеросорбенты, методы экстракорпоральной детоксикации. Грамотное лечение системных процессов направлено на предупреждение раннего развития ХПН.
- Иммуносупрессоры. При неэффективности детоксикационной терапии интерстициального медикаментозного нефрита, идиопатических формах заболевания, аутоиммунных болезнях часто применяют кортикостероиды в комбинации с антигистаминными средствами. Глюкокортикостероиды уменьшают отек межуточного вещества, ослабляют активность иммунного воспаления, противогистаминные препараты снижают выраженность гиперергического ответ. При дальнейшем нарастании симптоматики назначают цитостатики.
- Симптоматическое лечение. Поскольку острая почечная дисфункция зачастую сопровождается метаболическими расстройствами, пациентам с тубулоинтерстициальным нефритом показана интенсивная инфузионная терапия. Обычно под контролем диуреза вводят коллоидные, кристаллоидные растворы, препараты кальция. При аутоиммунных заболеваниях рекомендован прием антикоагулянтов, антиагрегантов.
- Для купирования возможной артериальной гипертензии используют блокаторы рецепторов ангиотензина.
При нарастании почечной недостаточности для предотвращения тяжелых уремических расстройств проводится заместительная терапия (перитонеальный диализ, гемодиализ, гемофильтрация, гемодиафильтрация). Больным с исходом хронического воспаления в выраженные склеротические изменения интерстициального вещества, атрофию канальцев и гломерул требуется трансплантация почки.
Прогноз и профилактика
При ранней диагностике и назначении адекватной этиотропной терапии полное выздоровление наступает более чем у 50% больных. Прогноз при интерстициальном нефрите благоприятный, если у пациента сохраняются нормальные показатели скорости гломерулярной фильтрации. Для предупреждения развития заболевания необходимо своевременное лечение инфекционных болезней почек, системных поражений соединительной ткани, ограничение приема нефротоксических препаратов (НПВС, антибиотиков из группы тетрациклина, петлевых диуретиков).
Меры индивидуальной профилактики нефрита включают употребление достаточного количества жидкости, отказ от самостоятельного приема лекарственных препаратов, прохождение регулярных медицинских осмотров, особенно при работе с производственными ядами.
Источник
Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Понятие подагрическая нефропатия включает различные формы поражения почек, вызванные нарушениями пуринового обмена и другими метаболическими и сосудистыми изменениями, свойственными подагре.
 [1], [2], [3], [4], [5], [6]
[1], [2], [3], [4], [5], [6]
Код по МКБ-10
M10.3 Подагра, обусловленная нарушением почечной функции
M10 Подагра
Эпидемиология
Подагрой страдают 1-2% населения, преимущественно мужчины, при этом поражение почек развивается у 30-50% больных подагрой. При стойком бессимптомном повышении уровня мочевой кислоты крови более 8 мг/дл риск развития хронической почечной недостаточности увеличен в 3-10 раз. У каждого 4-го больного подагрой развивается терминальная хроническая почечная недостаточность.
 [7], [8], [9], [10], [11], [12]
[7], [8], [9], [10], [11], [12]
Патогенез
Основные патогенетические механизмы подагрической нефропатии связаны с повышением синтеза мочевой кислоты в организме, а также с развитием дисбаланса между процессами канальцевой секреции и реабсорбции уратов. Гиперпродукция мочевой кислоты вызвана дефицитом гипоксантин-гуанинфосфорибозилтрансферазы. Последнюю контролируют гены, локализованные в Х-хромосоме, что объясняет, почему подагрой заболевают преимущественно лица мужского пола. Полный дефицит гипоксантин-гуанинфосфорибозилтрансферазы приводит к синдрому Леша-Найхана, характеризующемуся ранним и особенно тяжёлым течением подагры. К гиперурикемии приводит также усиленное внутриклеточное разрушение АТФ – дефект, свойственный гликогенозу (I, III, V типа), врождённой непереносимости фруктозы, хроническому алкоголизму.
В то же время у большинства больных первичной подагрой диагностируют нарушения канальцевых функций почек: снижение секреции, усиление различных фаз реабсорбции. Важную роль в патогенезе играет способствующий кристаллизации уратов в моче дефект канальцевого ацидогенеза, приводящий к образованию при подагре мочи со стойко кислой реакцией (рН
Повреждающее почки действие гиперурикозурии приводит к уратному нефролитиазу со вторичным пиелонефритом, поражению уратами интерстициальной ткани почек с развитием хронического тубулоинтерстициального нефрита (ХТИН), а также к ренальной острой почечной недостаточности за счёт внутриканальцевой обструкции кристаллами мочевой кислоты (острой мочекислой нефропатии). Гиперурикемия за счёт активации почечной РААС и циклооксигеназы-2 усиливает продукцию ренина, тромбоксана и фактора пролиферации гладкомышечных клеток сосудов. В результате развивается афферентная артериолопатия с почечной гипертензией и последующим гломерулосклерозом. Свойственные подагре абдоминальный тип ожирения, гиперлипидемия с резистентностью к инсулину, гиперфосфатемия способствуют развитию выраженного атеросклероза почечных артерий с реноваскулярной гипертензией, формированию двусторонних медуллярных почечных кист, присоединению к уратному кальциевого нефролитиаза.
 [13], [14], [15], [16], [17], [18], [19], [20], [21]
[13], [14], [15], [16], [17], [18], [19], [20], [21]
Симптомы подагрической нефропатии
Симптомы подагрической нефропатии заключаются в развитии острого артрита на фоне ярких признаков метаболического синдрома. Клинически диагноз “подагрическая нефропатия” наиболее вероятен при наличии признаков алиментарного ожирения абдоминального типа в сочетании с объём-зазависимой гипертензией, атерогенной гиперлипидемией, гиперинсулинемией, микроальбуминурией.
Уратный нефролитиаз характеризуется, как правило, двусторонним поражением, частыми рецидивами камнеобразования, иногда коралловидным нефролитиазом. Уратные камни рентгенонегативны, лучше визуализируются на эхографии. Вне приступа изменения в анализах мочи часто отсутствуют. При почечной колике обнаруживают гематурию, уратную кристаллурию. При затянувшейся почечной колике нефролитиаз иногда приводит к атаке вторичного пиелонефрита, постренальной острой почечной недостаточности; при длительном течении – к гидронефротической трансформации почки, пионефрозу.
Хронический тубуло-интерстициальный нефрит характеризуется стойким мочевым синдромом, часто сочетающимся с артериальной гипертензией. При этом протеинурия, не превышающая 2 г/л, более чем у половины больных сопутствует микрогематурии. Конкрементов обычно не обнаруживают, однако отмечают эпизоды макрогематурии с преходящей олигурией и азотемией, провоцируемые дегидратацией, респираторными заболеваниями. У 1/3 больных обнаруживают двусторонние медуллярные кисты (0,5-3 см в диаметре). Типично раннее присоединение гипостенурии и никтурии, а также гипертензии с гломерулосклерозом. Артериальная гипертензия обычно носит контролируемый характер. Развитие трудноконтролируемой гипертензии свидетельствует о прогрессировании гломерулосклероза и нефроангиосклероза или формировании атеросклеротического стеноза почечной артерии.
Острая мочекислая нефропатия манифестирует внезапно олигурией, тупыми болями в пояснице с дизурией и макрогематурией, нередко сочетающимися с атакой подагрического артрита, гипертоническим кризом, приступом почечной колики. Олигурия сопровождается выделением мочи красно-бурого цвета (уратная кристаллурия). При этом концентрационная способность почек относительно сохранна, экскреция натрия с мочой не увеличена. В последующем олигурия быстро переходит в анурию. При усугублении внутриканальцевой обструкции образованием многочисленных уратных конкрементов в мочевых путях и в мочевом пузыре азотемия нарастает особенно высокими темпами, что делает этот вариант ургентной формой внезапно наступающей подагрической нефропатии.
 [22], [23], [24], [25], [26], [27], [28]
[22], [23], [24], [25], [26], [27], [28]
Формы
Подагрическая нефропатия делится на следующие клинические формы:
- уратный нефролитиаз;
- хронический тубулоинтерстициальный нефрит;
- острую мочекислую нефропатию.
 [29], [30], [31], [32], [33], [34]
[29], [30], [31], [32], [33], [34]
Диагностика подагрической нефропатии
Часто больные подагрой страдают ожирением абдоминального типа.
Лабораторная диагностика подагрической нефропатии
Лабораторная диагностика подагрической нефропатии основана на диагностике нарушений обмена мочевой кислоты: обнаружении гиперурикемии (>7 мг/дл), гиперурикозурии (>1100 мг/сут), внутриклеточных кристаллов мочевой кислоты в синовиальной жидкости.
 [35], [36], [37]
[35], [36], [37]
Инструментальная диагностика подагрической нефропатии
Кристаллы мочевой кислоты обнаруживают в содержимом тофусов методом поляризационной микроскопии.
Дифференциальная диагностика подагрической нефропатии
Необходимо разграничение подагры и вторичных гиперурикемии. Известны следующие заболевания, часто сопровождающиеся нарушениями пуринового обмена:
- хроническая свинцовая интоксикация (свинцовая нефропатия);
- хроническое злоупотребление алкоголем;
- анальгетическая нефропатия;
- распространённый псориаз;
- саркоидоз;
- бериллиоз;
- гипотиреоз;
- миелопролиферативные заболевания;
- поликистозная болезнь;
- цистиноз.
Индуцированную лекарствами вторичную гиперурикемию также необходимо дифференцировать от первичной подагры. К лекарствам, задерживающим мочевую кислоту почками, относят:
- тиазидные и петлевые диуретики;
- салицилаты;
- НПВС;
- никотиновую кислоту;
- этамбутол;
- циклоспорин;
- цитостатики;
- антибиотики.
Особенное значение придают диагностике хронической почечной недостаточности (подагрической «маски» уремии), резко нарушающей почечную элиминацию мочевой кислоты.
 [38], [39], [40], [41], [42]
[38], [39], [40], [41], [42]
Какие анализы необходимы?
Лечение подагрической нефропатии
Лечение подагрической нефропатии (острой формы) проводят в соответствии с принципами лечения острой почечной недостаточности, вызванной острой внутриканальцевой обструкцией (см. острая почечная недостаточность). При отсутствии анурии и признаков обструкции мочеточников уратами (постренальной острой почечной недостаточности) применяют консервативное лечение. Используют непрерывную интенсивную инфузионную терапию (400-600 мл/ч), включающую:
- изотонический раствор натрия хлорида;
- 4% раствор натрия гидрокарбоната;
- 5% раствор декстрозы;
- 10% раствор маннитола (3-5 мл/кг/ч);
- фуросемид (до 1,5-2 г/сут, дробными дозами).
При этом необходимо поддерживать диурез на уровне 100-200 мл/ч, а рН мочи – более чем 6,5, что обеспечивает растворение уратов и выведение мочевой кислоты. Одновременно назначают аллопуринол в дозировке 8 мг/(кгхсут). При отсутствии эффекта от указанной терапии в течение 60 ч больного переводят на острый гемодиализ.
Лечение подагрической нефропатии (хронической формы) комплексное и предусматривает решение следующих задач:
- коррекцию нарушений пуринового обмена;
- коррекцию метаболического ацидоза и рН мочи;
- нормализацию артериального давления;
- коррекцию гиперлипидемии и гиперфосфатемии;
- лечение осложнений (в первую очередь – хронического пиелонефрита).
Диета – низкопуриновая, низкокалорийная; её следует сочетать с обильным щелочным питьём. Длительное соблюдение такой диеты снижает уровень мочевой кислоты крови на 10% (урикозурию – на 200-400 мг/сут), способствует нормализации массы тела, уровня липидов и фосфатов крови, а также метаболического ацидоза. При подагрической нефропатии в стадии хронической почечной недостаточности следует использовать малобелковую диету.
Аллопуринол уменьшает продукцию уратов и уровень мочевой кислоты крови, ингибируя фермент ксантиноксидазу. Способствует растворению уратов. Помимо контроля пуринового обмена, ксантиноксидаза приводит к образованию свободных радикалов, повреждающих сосудистый эндотелий. Гипоурикемическое действие аллопуринола коррелирует с его нефропротективным эффектом, связанным со снижением протеинурии, продукции ренина, свободных радикалов, а также с замедлением гломерулосклероза и нефроангиосклероза.
Показания к применению аллопуринола:
- бессимптомная гиперурикемия в сочетании с гиперурикозурией более 1100 мг/сут;
- подагрический хронический тубулоинтерстициальный нефрит;
- уратный нефролитиаз;
- профилактика острой мочекислой нефропатии у онкологических больных и её лечение.
Суточная доза аллопуринола (от 200 до 600 мг/сут) зависит от выраженности гиперурикемии. Ввиду возможности обострения подагрического артрита целесообразно начинать лечение аллопуринолом в стационаре и в течение 7-10 дней комбинировать препарат с НПВС или колхицином (1,5 мг/сут). В первые недели лечения уратного нефролитиаза аллопуринолом желательно сочетать его с препаратами, повышающими растворимость уратов в моче (магурлитом, калий-натрий-гидроген цитратом, бикарбонатом калия, ацетазоламидом). При хроническом тубулоинтерстициальном нефрите дозу аллопуринола уменьшают по мере снижения КФ, а при выраженной хронической почечной недостаточности он противопоказан. Аллопуринол усиливает эффект непрямых антикоагулянтов.
Урикозурические препараты корригируют гиперурикемию путём увеличения экскреции мочевой кислоты с мочой. Их применяют при бессимптомной гиперурикемии, подагрическом хроническом тубулоинтерстициальном нефрите. Эти препараты противопоказаны при гиперурикозурии, уратном нефролитиазе, хронической почечной недостаточности. Чаще применяют пробенецид (начальная доза 0,5 г/сут), сульфинпиразон (0,1 г/сут), бензобромарон (0,1 г/сут). Возможна комбинация аллопуринола с бензобромароном или сульфинпиразоном. Урикозурическим эффектом обладает также лозартан.
Цитратные смеси (калий-натрий-гидроген цитрат, магурлит, блемарен) корригируют метаболический ацидоз, повышают рН мочи до 6,5-7 и за счёт этого растворяют мелкие уратные конкременты. Показаны при уратном нефролитиазе. Калий-натрий-гидроген цитрат или магурлит принимают до еды 3-4 раза в сутки (суточная дозировка 6-18 г). При лечении необходим постоянный контроль рН мочи, так как её резкое ощелачивание может привести к кристаллизации фосфатов. Цитратные смеси противопоказаны при хронической почечной недостаточности, активном пиелонефрите, следует с осторожностью применять их при гипертензии (содержат много натрия). Цитратные смеси неэффективны при крупных конкрементах, когда показана дистанционная литотрипсия или пиелолитотомия.
Антигипертензивные препараты
В задачи гипотензивной терапии при подагрической нефропатии входит обеспечение нефропротективного и кардиопротективного эффекта. При лечении не следует использовать препараты, задерживающие мочевую кислоту (тиазидные и петлевые диуретики), усугубляющие гиперлипидемию (неселективные бета-адреноблокаторы). Препараты выбора – ингибиторы АПФ, блокаторы рецепторов ангиотензина II и блокаторы кальциевых каналов.
 [43], [44], [45], [46], [47], [48]
[43], [44], [45], [46], [47], [48]
Гиполипидемические препараты
Статины (ловастатин, флувастатин, пра-вастатин) применяют у больных подагрой с уровнем ЛНП > 130 мг/дл. При комбинации статинов с ингибиторами АПФ происходит усиление гиполипидемического и гипотензивного эффектов, а также снижение риска смертности от острого инфаркта миокарда за счёт уменьшения концентрации в крови С-реактивного белка и замедления гипертрофии левого желудочка. Нефропротективный эффект статинов также возрастает при их сочетании с ингибиторами АПФ, снижая протеинурию и стабилизируя КФ.
Прогноз
Уратный нефролитиаз и подагрический хронический тубулоинтерстициальный нефрит обычно возникают на одном из этапов многолетнего течения хронической тофусной подагры с атаками подагрического артрита и характеризуются длительным течением. В 30-40% случаев нефропатия является первым признаком почечной «маски» подагры или развивается на фоне атипичного для подагры суставного синдрома (поражения крупных суставов, полиартрита, артралгий). Уратному нефролитиазу часто свойственно рецидивирующее течение с повторными эпизодами постренальной острой почечной недостаточности. Острой мочекислой нефропатии свойственно обратимое циклическое течение, типичное для острой почечной недостаточности, вызванной острой внутриканальцевой обструкцией. Для подагрического хронического тубулоинтерстициального нефрита типично латентное или субклиническое течение. К факторам риска развития хронической почечной недостаточности при подагре относят:
- стойкую артериальную гипертензию;
- протеинурию более 1 г/л;
- присоединение хронического пиелонефрита;
- старческий возраст больного подагрой.
Подагрическая нефропатия часто переходит в хроническую почечную недостаточность. Срок этого перехода в среднем 12 лет.
 [49], [50], [51], [52], [53], [54]
[49], [50], [51], [52], [53], [54]
Источник
