Детская пневмония сколько лежат в больнице

Воспаление легких является достаточно распространенным инфекционным заболеванием, для которого характерен воспалительный процесс в легочных тканях. Пневмония, как правило, имеет острое течение. Возбудителями инфекции могут быть болезнетворные микроорганизмы различных групп.
Современная клиника терапии Юсуповской больницы в Москве предлагает качественную диагностику и эффективное лечение воспаления легких. Высококвалифицированные врачи клиники владеют опытом лечения различных видов пневмонии, в том числе самых тяжелых.
Лечение в больнице или амбулаторно
Воспаление легких может классифицироваться по степени тяжести, типу возбудителя, локализации воспалительного очага, бывает также вне- и внутрибольничной.
Зачастую дискомфорт вызывает не только само заболевание, но и необходимость лечения в стационарных условиях. При неизбежности госпитализации и больной, и его близкие хотят знать, сколько держат в больнице с воспалением легких. Большинство людей пугает перспектива оказаться на больничной койке, и даже при очень плохом самочувствии они стараются убедить лечащего врача в том, что им будет лучше лечиться в домашних условиях. Несмотря на то, что большая часть случаев пневмонии лечится амбулаторно, если врач назначает терапию в стационаре, значит у него на это имеются достаточно веские основания.
Увы, врачам нередко приходится сталкиваться с недоверием пациента и его близких, которым кажется, что сроки лечения затянулись. В таких случаях в разных источниках они пытаются найти ответ на вопрос: сколько лечат воспаление легких в больнице? Им необходимо понять, что одна и та же инфекция у разных людей может требовать разных терапевтических подходов и лечение может длиться так же по-разному.
Кому показано лечение в больнице
Прежде чем разбираться, сколько лежат с пневмонией в отделении стационара, нужно знать, что работа врачей основана на определенных стандартах, соответствующих международным нормам. Исходя из них амбулаторное лечение показано больным, имеющим легкую и среднетяжелую форму воспаления легких. Курс терапии в домашних условиях длится, как правило, 1-3 недели.
Длительность лечения зависит от нескольких факторов:
- природы возбудителя инфекции;
- степени тяжести заболевания;
- ответа организма больного на антибактериальную терапию;
- общего состояния пациента.
Тяжелая форма воспаления легких требует обязательного лечения в условиях стационара. Для определения потребности в госпитализации используется шкала CURB65 и данные клинической оценки.
Учитываются следующие факторы:
- преклонный возраст больного (более 65 лет);
- пониженное систолическое или диастолическое давление (ниже критических показателей);
- уровень мочевины в крови, превышающий 7ммоль/л;
- признаки нарушения сознания.
Каждый из факторов оценивается в один балл. Ноль баллов означает возможность лечения больного амбулаторно. От одного до трех баллов – ему необходима госпитализация.
В условиях стационара должны лечиться люди, имеющие тяжелые сопутствующие заболевания, сильное обезвоживание, острую дыхательную недостаточность, гнойную мокроту, высокую температуру и признаки сильной интоксикации, а также двусторонний воспалительный процесс.
Как лечат заболевание в больнице
В основе лечения пневмонии лежит антибактериальная терапия. В клинике терапии Юсуповской больницы используются препараты нового поколения, обладающие высокой эффективностью и минимальным количеством побочных действий.
Первые три-четыре дня после начала лечения считают наиболее опасным периодом. Интоксикация и лихорадка вынуждают больного соблюдать постельный режим. Для того чтобы предотвратить застой в легких и формирование пролежней, ему необходимо периодически вставать хотя бы на несколько минут. После того, как температура нормализуется, больному разрешают непродолжительные прогулки.
Длительность нахождения больного в условиях стационара при пневмонии зависит от того, насколько эффективна медикаментозная терапия и вспомогательные меры.
Пациенту рекомендуется употребление большого количества жидкости, особенно негазированной минеральной воды, травяных чаев, морсов, соков. Рацион питания больного в основном должен состоять из фруктов, овощей, легких супов, а также паровых блюд из рыбы и мяса.
Сроки полного излечения
О полном выздоровлении пациента можно говорить при отсутствии у него кашля, нормализации температуры тела, спокойном и свободном дыхании, а также отсутствии признаков воспаления на рентген-снимке. Сколько лежат в больнице с пневмонией до достижения вышеперечисленных результатов? Как правило, достаточно трех недель, однако наблюдение врача понадобится еще полгода после выздоровления.
Лечение затяжной пневмонии, связанной с тяжелыми хроническими заболеваниями, врожденными патологиями, вторичным иммунодефицитом, длится вдвое дольше вышеуказанного срока.
Больничный лист при легкой форме воспаления легких выдается на 17-20 дней, при пневмонии средней тяжести – на 20-24 дня, при тяжелой форме заболевания – на 40-48 дней.
Пневмония является довольно опасным заболеванием, а при отсутствии адекватной терапии грозит развитием тяжелых осложнений, в том числе непоправимых.
При первых тревожных симптомах не следует рассчитывать на свои силы и заниматься самолечением, только помощь профессионала может предупредить печальные последствия.
Высококвалифицированные специалисты клиники терапии Юсуповской больницы гарантируют эффективность лечения воспаления легких. Благодаря индивидуальному подходу, применению ультрасовременных лечебных методик и новейших лекарственных препаратов нашим врачам удается достичь высоких результатов в борьбе с любыми заболеваниями дыхательных путей, в том числе пневмонией. В отделении стационара имеется все необходимое для комфортного пребывания пациентов: уютные палаты, полноценное диетическое питание и круглосуточная поддержка медицинского персонала.
Записаться на консультацию врача и уточнить нюансы госпитализации можно на нашем сайте, а также связавшись с врачом-координатором по телефону Юсуповской больницы.
Источник
Пневмония начинается как осложнение после воспаления участков верхних дыхательных путей и заболеваний: грипп, ангина, бронхит. Это внегоспитальная форма воспаления легких. Но пневмония очень часто поражает легкие лежачих больных в отделениях терапии, хирургии, онкологии (госпитальный тип болезни). Обе формы без специальных анализов определить сложно. Поэтому, подозревая развитие воспаления альвеол легких, врач всегда предлагает стационарное обследование и лечение. Сколько лежат с пневмонией в больнице – зависит исключительно от тяжести поражения дыхательных путей.

Этиология пневмоний
В соответствии с клинической картиной, различают несколько типов пневмонии.
Долевая пневмония
Характеризуется острой реакцией, протекает бурно при выраженной экссудации.
Симптомы, обязывающие к немедленному стационарному лечению:
- Признаки уплотнения тканей легких: выраженная жесткость дыхания, дрожание голоса.
- Сухой кашель, развитие дыхательной недостаточности.
- Лихорадка, озноб, температура (40 и более).
- Боли в груди вследствие воспаления плевральных оболочек.
- Обмороки.

Пневмонии очаговые
Возникают вследствие бактериального заражения. Выражается следующими симптомами:
- Повышение температуры (38,5–39), боли в области висков, затылка.
- Чередование озноба, лихорадки.
- Непродуктивный тип кашля (или незначительна мокрота).
- Боли в груди со стороны воспаления, потливость.
- Частое и поверхностное дыхание.
- Слабость.
- Тахикардия.

Развитие пневмонии постепенное, обычно после болезней верхних органов дыхания. Отсутствие лечения приводит к плевриту (опасному скоплению экссудата между плевральных оболочек).
Пневмонии интерстициальные
Воспалительный процесс охватывает соединительные ткани, окружающие кровеносные сосуды, а также альвеолярные стенки перибронхиальных тканей легких.
Множественные формы воспалений отличаются разными симптомами:
- Кашель изначально сухой, затем начинается выделение малого количества мокроты.
- Лихорадка носит фебрильный характер.
- Одышка по нарастающей линии.
- Сильных болей в груди не отмечается при начале болезни, поскольку плевральные ткани не поражены.
- Поражение дыхательных путей протекает медленно, без выраженной симптоматики, однако опасно развитием фиброза легких.
Длительность остротекущих пневмоний всех типов – от 1,5 недели до четырех. Болезни затяжного течения могут развиваться больше месяца.
Показания к обязательной госпитализации
Любой вид пневмонии угрожает жизни: слизь, накапливающаяся в альвеолах, препятствует нормальному газообмену, пациент не может дышать. Помимо того, яды, продуцируемые болезнетворными агентами, отравляют весь организм.
Интоксикация и гипоксия клеток приводит к дисфункции органов кроветворения, дыхания, развитию отека легких, гнойного абсцесса, сепсиса. Токсины повреждают нервную систему.
Поэтому следует немедленно отправляться на лечение в больницу при следующих симптомах:
- Как только у больного пневмонией появляется бред, спутанность, нарушение сознания, обмороки.
- В случаях признаков обезвоживания (при рвоте либо поносе).
- При резком снижении АД до границы 95:65 и меньше.
- ЧСС равняется либо выше 125 за 1 мин, повышенная температура (больше 39 град.).
- При условии превышения частоты дыхания 30 раз за минуту, а также других признаках дыхательной недостаточности из-за воспаления легких.
- При обнаружении признаков разрыва альвеол и сепсиса: мокрота с кровью, гноем.
- Если у больного ХОБЛ, астма, плеврит.
- В ситуации носительства ВИЧ-инфекции, а также другой формы иммунодефицита.
- При невозможности ухода за больным в домашних условиях.
- Если амбулаторное лечение не помогает.
- Обязательно госпитализируют детей, беременных женщин и лиц пожилого возраста.
Лечение пневмонии в стационаре гарантирует предотвращение опасных осложнений.
Диагностика и лечение пневмонии в стационаре
Едва пациент поступает в отделение, врач сразу же назначает исследования, цель которых — подтверждение (либо опровержение) развития пневмонии.
Диагностические мероприятия
Изначально доктор простукивает и прослушивает границы полей легких, отмечая уплотнения, возникающие в процессе воспаления (метод перкуссии). Проверяют изменения органов дыхания на рентгеновских снимках (2,3 проекции).
Помимо того, больного просят сдать анализы:
- Общее исследование крови (для выявления количества лейкоцитов).
- Биохимия крови (определяется уровень C реактивных белков, АСТ, АЛТ, а также глюкозы).
- Анализ для выявления в крови видов патогенных микроорганизмов.
- Анализ на изучение состава мокроты.
- Исследование мочи.

Общий анализ крови для диагностики пневмонии
В случаях выраженной легочной недостаточности, функции дыхания проверяют методами спирографии, спирометрии, различными тестами определения диффузионной способности легких.
Лечение антибиотиками
При подтверждении диагноза пневмония или выявлении типа возбудителя сразу же назначается госпитальный режим лечения и противомикробная терапия. Для уничтожения патогенных микроорганизмов в легких врачи используют антибиотики в таблетках либо инъекционно.

Комплексная терапия
Для улучшения дренажных функций органов дыхания назначаются муколитики с целью разжижения, отделения, выведения мокроты: Лазолван, Карбоцистеин, Амброксол, Бромгексин (небулайзеротерапия либо таблетки).
Помимо того, лечение тяжелых форм пневмонии дополняется следующими мерами:
- Бронходилататоры аэрозоли применяются с целью облегчения дыхания при пневмонии: Беродуал, Вентолин, Эуфиллин (Теофиллин).
- При высокой температуре (за 38,5) используются жаропонижающие противовоспалительные препараты: Ибупрофен, Парацетамол.
- Проведением дезинтоксикации: внутривенно вливаются физрастворы через капельницы с целью очищения организма от патогенных агентов.
- Применением кортикостероидов с целью снижения гиперреактивности слизистых органов дыхания.
- С целью повышения иммунной защиты применяются инъекции с витаминами, иммуноглобулином.
- В случае белковой недостаточности для лечения используется Альбумин.
- Процедуры физиотерапии помогают улучшить отхождение мокроты и усилить вентиляцию воздушных просветов легких.
Длительность лечения в стационаре
То, сколько будет лежат в больнице с пневмонией пациент, зависит от возбудителя заболевания:
| Вид возбудителя | Число дней лечения в условиях стационара |
| Легионеллы | От 14 до 21 |
| Микроорганизмы атипичные (микоплазмы, хламидии) | От 14 до 24 |
| Стрептококки | От 7 до 10 |
| Стафилококки | От 14 до 21 |
| Бактерии грамотрицательные | От 10 до 20 |
| Энтеробактерии | 21–40 |
| Пневмококки | 7–15 |
| Вирусные неосложненные пневмонии | 7–10 |
| Смешанные бактериальные инфекции | 14–25 |
При высоком иммунитете организм реагирует на лечение воспаления в легких быстро, выписать из стационара могут на 10 сутки. Если сопротивляемость патогенным возбудителям болезни низкая, срок нахождения в больнице значительно увеличивается. Сколько лежат с пневмонией — определяется только врачом, индивидуально, на основе результатов повторных анализов, отсутствия негативных симптомов и общего самочувствия больных. При двухстороннем воспалении минимальный срок лечения – 21 день.
Реабилитация при лечении пневмонии
При постельном госпитальном режиме обязательно должен назначаться ЛФК (дыхательная и двигательная гимнастика). Цель проведения мероприятий:
- Улучшение вентиляции в легких и насыщение дыхательных органов кислородом.
- Снижение мышечных спазмов.
- Увеличение объема вдоха (выдоха) с помощью тренировки диафрагмы.
- Повышение газообмена и вентиляции при развитии механизмов компенсирования.
- Улучшение кровообращения и адаптация кардиосистемы к дыханию при физических усилиях.

Лечебная физкультура для реабилитации при лечении пневмония
Реабилитация после больницы
После выписки из стационара пульмонологи рекомендуют посещение физиопроцедур в местной поликлинике: УВЧ, электрофорез, а также ингаляции через небулайзер. Назначают препараты для восстановления иммунитета и дыхательную гимнастику для легких в домашних условиях.
Цели продолжения лечения пневмонии:

Избавление от остаточного кашля после лечения пневмонии
- Регенерация легочных тканей.
- Восстановление полного объема легких.
- Избавление от остаточного кашля.
- Предотвращение фиброза тканей легких.
- Ликвидация дисбактериоза после антибиотикотерапии.
- Профилактика повторного воспалительного процесса в дыхательных путях.
- Предотвращение иммунодефицита.
Длительность реабилитационного лечения может составить от месяца до года (в зависимости от степени поражения легких).
Восстановление здоровья
Необходимо исключить все факторы, способные ухудшить состояние пациента, переболевшего пневмонией:
- вредные привычки;
- тяжелые физические нагрузки;
- вредные условия работы.
Для избавления от дисбактериоза нужно при антибиотикотерапии (и по окончании лечения пневмонии в стационаре) обязательно принимать Бифидорм, Линекс или другие рекомендованные пульмонологом препараты, восстанавливающие полезную микрофлору.
Самым эффективным средством реабилитации после лечения тяжелых случаев пневмонии считается пребывание на курорте, особенно если в легких было двустороннее воспаление.
Видео по теме: Как не умереть от воспаления легких
Источник
Пневмония — группа заболеваний, характеризующаяся развитием воспалительных процессов в легочных тканях. Пневмония является острым инфекционным заболеванием, которое широко распространено, как у взрослых, так и у детей.
В данной статье мы рассмотрим особенности болезни у новорожденных, а также как и за сколько она лечится.
Особенности болезни у младенцев
В случае пневмонии у новорожденных инфекция распространяется внутри утробы или сразу после родов. В связи с этим их пневмонию подразделяют на два вида:
- Врожденная — инфекция распространилась при беременности через плаценту, околоплодные воды или по родовым путям.
- Приобретенная — заражение произошло после родов внутри больницы или вне ее.
Обычно симптомы проявляются сразу или, в случае заражения при родах, в течение двух суток. Чаще всего заболевание появляется, если плод недоношенный, у матери инфицированы половые органы или при длительных родах.
К другим факторам развития относятся:
- асфиксия и недостаток кислорода в утробе,
- травмы, полученные по время родов,
- врожденные пороки сердца с развитием сердечной недостаточности,
- недоразвитость мышц.
По статистике причин детской смертности лидирует воспаление легких. Ранее смерть среди новорожденных, страдающих этой болезнью, достигала 80%. Сейчас показатель упал до 50%, но по-прежнему высок. Меры необходимо принимать немедленно после диагностики.
К диагностике, лечению и профилактике у грудничков также существуют определенные клинические рекомендации (в конце статьи).
Симптомы
Симптомы врожденной пневмонии у младенцев следующие: асфиксия, сильное и резкое повышение температуры, слабый и глухой крик, посиневшая кожа, учащенное сердцебиение и дыхание, отрыжка, возможна рвота. Приобретенная форма имеет аналогичные симптомы, однако к ним часто прибавляется диарея, общая слабость.
Для диагностики проверяются на наличие инфекций родители, проводится общий осмотр больного, дополнительные инструментальные и лабораторные анализы.
Подробнее о симптомах у новорожденных >,>,
Лечение
При обнаружении воспаления легких у грудничка его необходимо тут же госпитализировать. В первые несколько месяцев жизни лечится только стационарно, дети находятся под постоянным наблюдением. Врачи должны тщательно следить за поддержанием правильных условий (температура, влажность), питанием, состоянием грудничка.
Общая схема антибиотикотерапии
Все формы пневмоний у новорожденных и грудничков лечатся при помощи антибактериальных средств. В большинстве случаев лекарственный препарата вводится парентерально (инъекция), но не исключен и пероральный прием (проглатывание).
Четко дифференцировать пневмонию (какого она происхождения) сложно, а длительная диагностика по определению возбудителя только мешает начать своевременное лечение.
Для предотвращения осложнений терапию нужно начинать как можно скорее. Типичные формы заболевания рекомендуют лечить препаратами первого выбора. К таким относится амоксициллин. Препарат хорошо переносится, имеет низкую стоимость, обладает широким спектром антибактериальной активности.
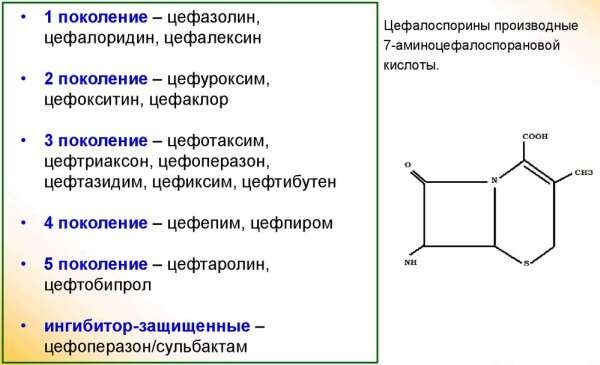
В качестве аналогов по терапевтическому действию можно применить следующие антибиотики:
- ко-амоксиклав (пенициллин),
- спирамицин, кларитромицин, азитромицин, эритромицин (макролиды),
- цефаклор, цефуроксим, цефтриаксон, цефотаксим (цефалоспорины).
Если на фоне применения пенициллинов нет эффекта, необходимо «подключать» макролидную группу, особенно при подозрении на пневмонию, вызванную хламидиями или микоплазмой. Терапия проводится внутримышечно или внутривенно. Расчет дозы для новорожденных проводит неонатолог. Дозы определяются с учетом веса малыша.
При отсутствии эффекта от макролидов в течение 48 часов следует менять тактику лечения. В такой ситуации требуется применение препаратов цефалоспориновой группы. Например, новорожденному может быть предложен цефуроксим, его назначают из расчета 30 мг/кг/сут. Вводится препарат парентерально.
При отсутствии положительной динамики после применения цефалоспоринов, скорее всего, возникнет потребность в использовании хлорамфеникола (10-15 мг/кг). После улучшения состояния применяется оральная форма средства.
Важно! Рационализировать применение антибиотиков позволяет только предварительный бакпосев на чувствительность к антибиотикам. Его результаты позволяют однозначно определить, какая бактерия нанесла вред. К сожалению, результаты бакпосева иногда приходится ждать до 5 дней и более.
Выбор антибиотиков в зависимости от формы болезни
Анаэробные пневмонии лечатся клиндамицином, линкомицином (по инструкции разрешен с месячного возраста, на практике используют раньше), ингибиторозащищенными пенициллинами.
Атипичные формы пневмонии поддаются макролидам.
Цитомегаловирусная пневмония требует применения специфического антицитомегаловирусного иммуноглобулина. Если причиной пневмонии стал вирус герпеса, следует использовать противовирусное средство ацикловир.
Иммунодефицитные пневмонии нуждаются в таких препаратах, как ванкомицин +амикацин. Также для лечения этой формы пневмонии рекомендуются цефалоспорины III-IV поколений.
Пневмоцистные пневмонии у новорожденных лечатся ко-тримоксазолом (назначают с 6 недели жизни).
Терапия грибковых пневмоний проходит при помощи противогрибковых средств, например, амфотерицина В.
Течение и период выздоровления
Лечебная терапия, особенно при тяжелом течении пневмонии, требует контрольных рентгенологических исследований. В ряде случаев, при появлении тяжелых осложнений: плеврита, пневмоторакса, деструктивных осложнений, приходится прибегать к хирургическим методам лечения.
Новорожденные, перенесшие пневмонию, в обязательном порядке ставятся на диспансерный учет. Кратность приемов определяет педиатр. Обычно осмотры назначаются через 1, 3, 6 и 12 месяцев.
Исчезновение интоксикации и втяжения нижней части грудной клетки, нормализация температуры тела – главные критерии эффективности лечения.
Кроме того, ребенку дают глюкозу (поддержание энергии и жизни), солевые растворы (детоксикация), лекарственные средства для облегчения симптомов. В частности, капли в нос, отвары шиповника, настои, компрессы и другое. Младенца также необходимо переворачивать с боку на бок, чтобы не было застоя слизи.
Важно! Родителям не следует заниматься самолечением, самостоятельно менять курс лечения или использовать антибиотики без ведома врача!
Сколько лечится?
Сколько времени лечится новорожденный, зависит в большей степени от самого ребенка и его иммунитета, нежели от вида болезни. По степени поражения выделяют следующие типы:
- Очаговая — воспаление отдельных небольших участков легких.
- Крупозная — воспаление одной доли.
- Сегментарная — поражение одного или нескольких сегментов.
- Интерстициальная — поражение соединительной ткани эластических волокон и гладкой мускулатуры, составляющих интерстициальную ткань легких.
- Тотальная — воспаление тканей всего органа.
Сколько лежат в больнице новорожденные (недоношенные) также зависит от болезни, самого грудничка, как долго длятся патогенетические симптомы и других данных.
Как правило, острый период легочных воспалений длится 2 недели. При положительных результатах терапия продолжается еще 1–2 недели, после чего ребенок выздоравливает.
В среднем выздоровление у новорожденных занимает 4–5 недель. Оно считается законченным, когда пропадают все клинические симптомы и стабильно работает нервная система, к грудничку возвращается нормальное состояние.
После выписки из стационара новорожденного ребенка перенаправляют на диспансерный учет в поликлинику. Осмотр врачом раз в неделю.
Осложнения
Могут развиться осложнения, тогда потребуются внутривенные вливания. Осложнения возможны следующие:
- появление судорог,
- отравление организма ядовитыми веществами,
- постоянная высокая температура,
- резкое снижение аппетита,
- повышенный уровень ацетона.
Последствия осложнений различны: абсцесс, дыхательная недостаточность, плеврит, ИТШ (инфекционно-токсический шок). Они же могут быть вторичными изменениями, катализаторами осложнений. В крайне тяжелых случаях возможен смертельный исход. Поэтому ни в коем случае не стоит заниматься самостоятельной диагностикой и лечиться без контроля высококвалифицированного специалиста.
Народные методы
Важно! Лечение народными методами такой тяжелой болезни как пневмония, крайне не рекомендуется. Их можно использовать только как профилактику или дополнение к основному курсу!
При лечении новорожденного народными средствами важно учитывать, что многие из существующих методов могут вызвать аллергические реакции у ребенка. Поэтому от народных средств лучше отказаться.
Существуют общие рекомендации:
- соблюдение постельного режима,
- дробное и тщательно подобранное питание,
- своевременный прием прописанных лекарств.

Как долго лечится и длится процесс выздоровления? В целом, если у ребенка не острая стадия, порядка 2 недель.
Физиотерапия
Физиотерапия — один из самых современных и лучших дополнительных методов лечения пневмонии, при котором активируются определенные общие и местные защитные процессы в организме, улучшается его функциональная активность и ускоряется процесс выздоровления. При использовании физиотерапии риск осложнений снижается.
Одним из главных противопоказаний к физиотерапии является наличие острых инфекционных заболеваний (воспаление легких входит в их число). Однако использование данной процедуры возможно, когда острая стадия пневмонии проходит.
Другие противопоказания:
- Высокая (от 38°C) температура,
- Наличие сердечно-сосудистой недостаточности,
- Свежие травмы и кровотечения,
- Судороги,
- Тяжелое состояние больного.
Обратит внимание! Выбор конкретной процедуры зависит от возраста новорожденного и рекомендаций лечащего врача.
Недоношенные и после Кесарева
Недоношенные и рожденные после Кесарева младенцы гораздо более восприимчивы к различного рода инфекциям, в том числе к возбудителям пневмонии. Некоторое отличие имеют симптомы. Если у недоношенных младенцев они часто будут аналогичны стандартным, то у рожденных после кесарева они несколько отличаются:
- приобретение кожей землистого оттенка,
- шевеление крыльев носа во время дыхания,
- частый плач,
- затрудненное дыхание.
Сам же курс лечения имеет лишь незначительные отличия. О них вы можете прочитать в других статьях: пневмония после Кесарева, пневмония у недоношенных.
Клинические рекомендации
Ссылка на клинические рекомендации Республиканского Центра Развития Здравоохранения
Прогноз и что делать после выздоровления
Прогноз благоприятный при своевременной диагностике и применении антибактериальной терапии. В запущенных случаях возможно возникновение осложнений, хроническая затрудненность дыхания, токсикоз, хронические болезни бронхов. В худшем случае — летальный исход.
После пневмонии необходимо обеспечить новорожденному ребенку покой, проследить, чтобы ни у кого из взрослых не было простуды и иных болезней, а также регулярный осмотр врачом. Основой профилактики являются:
- предупреждение инфекционных заболеваний,
- кормление грудью,
- дробное правильное питание,
- здоровый образ жизни.
Таким образом, своевременное обращение к доктору в медицинское учреждения, а также тщательное соблюдение клинических рекомендаций повышают шансы на выздоровление.
Полезное видео
Предлагаем вам посмотреть познавательное видео, на котором профессор Ильина Н.А. выступает с докладом на тему Пневмония у детей и новорожденных
Загрузка…
Источник
