Чем опасна нижнедолевая правосторонняя пневмония

Правосторонняя нижнедолевая пневмония развивается чаще, чем левостороннее воспаление лёгких. Это обусловлено особенностями анатомического строения дыхательных путей справа. Правый нижнедолевой бронх имеет косое направление, поэтому по нему микроорганизмы быстрее проникают в легочную ткань. В Юсуповской больнице пульмонологи для диагностики пневмонии и определения очага воспаления используют современные методы обследования. Для лечения применяют эффективные препараты, зарегистрированные в РФ, которые обладают минимальным спектром побочных эффектов.
Пациентов с лёгким течением правосторонней нижнедолевой пневмонии госпитализируют в клинику терапии. При угрожающем жизни состоянии их переводят в отделение реанимации и интенсивной терапии. Им при наличии показаний выполняют искусственную вентиляцию лёгких с помощью современных переносных и стационарных аппаратов ИВЛ. Все тяжёлые случаи правосторонней нижнедолевой пневмонии обсуждаются на заседании экспертного Совета, в работе которого принимают участие профессора и врачи высшей категории.

Причины
Подавляющее большинство правосторонних пневмоний, вызванных микроорганизмами, являются самостоятельным заболеванием. Реже встречается воспаление лёгких, являющееся проявление острого инфекционного заболевания. Правостороннюю нижнедолевую пневмонию преимущественно вызывают следующие возбудители:
- пневмококки;
- стафилококки;
- гемофильная палочка;
- микоплазма.
Реже правосторонняя нижнедолевая пневмония развивается под воздействием хламидии и клебсиеллы. У пациентов, которые находятся в стационаре, причиной правосторонней долевой пневмонии может быть инфицирование грамотрицательными микроорганизмами (энтеробактериями, синегнойной палочкой, ацинетобактерией), золотистым стафилококком и анаэробами. При правосторонней нижнедолевой пневмонии у больных с иммунодефицитом, помимо грамотрицательных палочек и пневмококков, воспаление лёгких часто вызывают цитомегаловирусы, грибы, микобактерии. Основной причиной аспирационной правосторонней нижнедолевой пневмонии является попадание в дыхательные пути микрофлоры желудка или ротоглотки (анаэробных бактерий, грамотрицательной микрофлоры и золотистого стафилококка).
Основными возбудителями атипично протекающего воспаления нижней доли правого лёгкого являются микоплазма, хламидия, легионелла. При вирусно-бактериальных правосторонних нижнедолевых пневмониях респираторные вирусы являются причиной воспаления лёгких лишь в начальном периоде болезни. Основными возбудителями, определяющим клиническую картину, тяжесть течения и исход заболевания, остаётся бактериальная флора.
Признаки
Для пневмонии нижней доли правого лёгкого характерны следующие синдромы:
- интоксикационный (бледность кожи, снижение аппетита, разбитость, общая слабость, мышечные и головные боли, одышка, сердцебиение);
- синдром общих воспалительных изменений (повышение температуры тела, чувство жара, озноб);
- синдром воспалительных изменений легочной ткани (кашель с выделением мокроты, усиление голосового дрожания и бронхофонии, укорочение перкуторного звука, изменение частоты и характера дыхания, влажные хрипы и крепитация);
- синдром вовлечения в патологический процесс других органов и систем.
Рентгенологическим признаком правосторонней нижнедолевой пневмонии является наличие больших участков просветления, захватывающих нижнюю долю правого лёгкого. В Юсуповской больнице пациентам делают рентгенографию в двух проекциях или крупнокадровую флюорографию. Бактериологическое исследование мокроты или бронхиальных смывов проводят до назначения антибиотиков. Оно помогает обнаружить возбудитель и определить его чувствительность к антибиотикам.
Для уточнения природы воспаления лёгких применяют иммунологические исследования. Вирусные и вирусно-бактериальные пневмонии выявляют с помощью вирусологических и серологических исследований. Сложные процедуры пациенты могут пройти в клиниках-партнёрах.
Общий анализ крови позволяет определить выраженность воспалительного процесса в правой доле нижнего лёгкого. У пациентов с пневмонией увеличивается количество лейкоцитов и скорость оседания эритроцитов. При выраженном интоксикационном синдроме уменьшается количество эритроцитов и появляется токсическая зернистость нейтрофилов. В крови появляется С-реактивный белок, повышается содержание фибриногена и уровень сиаловых кислот.
Для бактериальной пневмонии характерен лейкоцитоз, при вирусной пневмонии количество лейкоцитов в крови уменьшается. При микоплазменных и орнитозных воспалениях лёгких лейкопения сочетается с очень высокой скоростью оседания эритроцитов. Пациентам с затяжным течением правосторонней нижнедолевой пневмонии и осложнениями воспаления лёгких определяют иммунологическую реактивность организма. Для того чтобы выяснить степень вовлечения в патологический процесс других органов, регистрируют электрокардиограмму, выполняют эхокардиографию, определяют показатели функции внешнего дыхания с помощью спирометрии.
Лечение
Если у пациента диагностирована правосторонняя нижнедолевая пневмония, лечение проводят в клинике терапии. Больным с вирусно-бактериальной ассоциацией микроорганизмов назначают антибиотики широкого спектра действия в комбинации с полусинтетическими и защищёнными пенициллинами. Пациентам с правосторонней нижнедолевой пневмонией лёгкой и средней степени тяжести препаратами вводят следующие антибиотики:
- амоксициллин клавуланат внутривенно;
- ампициллин внутривенно или внутримышечно;
- бензилпенициллин внутривенно;
- цефотаксим, цефтриаксон, цефуроксим внутривенно или внутримышечно.
Для лечения тяжёлой пневмонии препаратами выбора является сочетание кларитромицина или спирамицина для внутривенного введения, либо эритромицина для приёма внутрь со следующими антибиотиками: амоксициллин клавуланат, цефепим, цефотаксим или цефтриаксон, которые вводят внутривенно.
При тяжёлых и затяжных правосторонних нижнедолевых пневмониях используют препараты иммуномодулирующего действия (интерферон, зимозан, диуцифон). Больным вирусной пневмонией вводят противогриппозный γ-глобулин и противовирусные препараты (рибавирин, интерферон). Для восстановления неспецифической сопротивляемости организма назначают витаминно-минеральные комплексы, биогенные стимуляторы и адаптогенные средства. Бронхиальную проходимость восстанавливают бронхолитическими средствами и препаратами, разжижающими бронхиальный секрет, к которым относится N-ацетилцистеин, амброксол, бромгексин. Пациентам дают горячее щелочное питьё.
Больным правосторонней нижнедолевой пневмонией в Юсуповской больнице делают ингаляции с помощью небулайзера. Ингаляционным путём вводят щелочные растворы, и бронхолитические препараты: фенотерол (беротек), сальбутамол, ипратропия бромид (атровент). При затяжном течении пневмонии восстанавливают бронхиальный дренаж с помощью бронхоскопической санации. При сухом кашле назначают противокашлевые средства (кодеин, тусупрекс, глауцина гидрохлорид). Для улучшения отхождения мокроты пациенты принимают внутрь настой травы термопсиса, мукалтин, лазолван, флуимуцил или халиксол.
Пациентам с сопутствующей патологией сердечно-сосудистой системы делают инъекции сульфокамфокаина, кордиамина, а при сердечной недостаточности – сердечные гликозиды. При наличии одышки и цианоза проводят кислородную терапию. Кислород централизовано подаётся в каждую палату.
При выраженной интоксикации внутривенно капельно вводят реополиглюкин, гемодез, 5% раствор глюкозы. При их малой эффективности делают плазмаферез. Уменьшает проявления интоксикации обильное питьё.
При лечении больных правосторонней нижнедолевой пневмонией используют отвлекающие процедуры: горчичники, горчичные обёртывания. После снижения температуры тела для ликвидации воспалительных изменений назначают органный электрофорез, диатермию, индуктотермию, УВЧ. Рассасыванию очага воспаления в нижней доле правого лёгкого способствуют массаж грудной клетки и лечебная физкультура. В стадии разрешения правосторонней нижнедолевой пневмонии проводят аэрозольную терапию с использованием бронхолитических смесей отдельно или в комбинации с различными антибактериальными препаратами.
Получите консультацию пульмонолога, предварительно записавшись на приём по телефону. Врач проведёт обследование с помощью аппаратов ведущих фирм мира и новейших лабораторных методов исследования. После определения локализации патологического процесса и степени тяжести пневмонии назначит комплексную терапию.
Источник
Правосторонняя пневмония – это острое воспаление правого лёгкого, вызванное вирусами, бактериями или грибками. Встречается она чаще, чем левосторонняя, что связано с особенностями строения органа.
Дело в том, что правый бронх меньше и шире, чем левый, что облегчает процесс проникновения микробной флоры в ткани легкого.
Болезнь может развиться из-за первичного инфицирования дыхательной системы, либо стать осложнением уже имеющегося воспаления. Симптомы правосторонней пневмонии типичные – это кашель, боль в груди, одышка, повышение температуры тела.
Болезнь имеет широкое распространение. Каждый год пневмонией заболевают не менее 450 миллионов людей во всем мире, из них 7 миллионов погибают, что составляет 1,5%. В группу повышенного риска входят пожилые люди, дети, беременные женщины, лежачие пациенты и лица со сниженным иммунитетом.
Причины
К развитию воспаления в правом легком приводит патогенная флора. Самые распространенные возбудители болезни:
Стрептококки.
Пневмококки
Микоплазма и хламидии.
Гемофильная палочка.
Легионеллы.
Возбудители вирусных инфекций: вирусы парагриппа, респираторно-синцитиальные вирусы, энтеровирусы, риновирусы и пр.
Грибковая флора: аспергиллы, кандиды, пневмоцисты и пр.
На первом месте по распространенности стоит бактериальная правосторонняя пневмония. На нее приходится от 40 до 60% всех диагностированных случаев.
Факторы риска
Пусковые факторы развития правосторонней пневмонии:
Застойная сердечная недостаточность.
Хронические заболевания органов дыхания (бронхов, носоглотки, легких).
Наличие хронического очага инфекции в организме.
Выраженный иммунодефицит.
Ослабленный и истощенный организм, например, после прохождения химиотерапии, тяжелой травмы или операции.
Вынужденный постельный режим.
Переохлаждение, стрессы.
Сахарный диабет.
Курение и злоупотребление спиртными напитками.
Пожилой возраст.
Патогенез и пути распространения инфекции
Патогенная флора попадает в правое легкое через органы дыхания (механизм распространения: воздушно-капельный или контактный), по крови или лимфе. Если защитный бронхопульмональный барьер снижен, в альвеолах манифестирует воспаление. Очень быстро оно распространяется на другие отделы.
В легком скапливается слизь, которая затрудняет нормальный газообмен. Это приводит к развитию дыхательной и кислородной недостаточности, что проявляется характерными для пневмонии симптомами. Если заболевание имеет осложненное течение, то у пациента развивается сердечная недостаточность.
Классификация
Правостороннюю пневмонию классифицируют по разным признакам. В зависимости от особенностей течения болезни различают типичное и атипичное воспаление.
Классификация по патогенезу и механизму развития:
Первичная (самостоятельная правосторонняя пневмония).
Вторичная (выступает в качестве осложнения других заболеваний).
Посттравматическая.
Послеоперационная.
Реже болезнь вызывают аллергические агенты, токсины и ионизирующее излучение. Также различают пневмонию внебольничную и внутрибольничную.
Правое легкое состоит из 4 сегментов. В связи с этим выделяют:
Нижнедолевую правостороннюю пневмонию.
Среднедолевую правостороннюю пневмонию.
Верхнедолевую правостороннюю пневмонию.
Прикорневую правостороннюю пневмонию.
Полисегментарную правостороннюю пневмонию (поражен весь орган).
Заболевание может протекать остро, либо перейти в хроническую форму, но с регулярными рецидивами.
Виды
Различают 4 вида правосторонней пневмонии:
Крупозная.
Очаговая.
Интерстициальная.
Гнойная.
Последний вид является наиболее опасным. Именно при гнойной пневмонии наблюдается большое количество летальных исходов.
Симптомы
Независимо от разновидности болезни, есть общие симптомы, позволяющие заподозрить правостороннюю пневмонию. К ним относятся:
Повышение температуры тела. При тяжелом течении болезни она может достигать отметки в 39 градусов и выше.
Кашель. Сначала он сухой, но с 3-4 дня появляется мокрота.
Озноб. Чем выше температура тела, тем он сильнее.
Одышка.
Боль в груди, которая будет сосредоточена с правой стороны. Она усиливается при кашле и попытке сделать глубокий вдох.
Изменение цвета кожи. Из-за гипоксии она становится бледной, возможен цианоз носогубного треугольника.
Снижение артериального давления, учащение сердцебиения.
С правой стороны грудной клетки кожа втягивается в межреберные промежутки.
Повышенная потливость.
Во время дыхания правая сторона будет как бы «отставать». В тяжелых случаях она остается неподвижной.
Особенности течения правосторонней пневмонии у детей
Чем младше ребенок, тем опаснее для него правосторонняя пневмония. Это связано с незрелостью иммунной системы, в силу чего повышается риск развития осложнений. При этом симптомы могут быть выражены слабо, особенно у детей младше года.
Родители должны обратиться к доктору, если они замечают у ребенка сухой кашель, повышение температуры тела, цианоз носогубного треугольника, одышку. Младенцы отказываются от еды, но у них усиливается жажда.
У детей дошкольного возраста правосторонняя пневмония чаще всего является следствием ОРВИ или гриппа. Поэтому регистрируют ее преимущественно в холодное время года. Родители должны обратить внимание на нетипичное течение бронхита или другого простудного заболевания. Насторожить должен кашель, который не проходит долгое время.
Продолжительный кашель, одышка и учащение пульса у ребенка – это повод для посещения педиатра. При этом температура тела может оставаться в пределах нормы, либо повышаться до субфебрильных отметок.
Диагностика
Диагностика правосторонней пневмонии в большинстве случаев не затруднена. Исключением являются только атипичные формы болезни.
При появлении симптомов, напоминающих пневмонию, нужно обратиться к доктору. рач выслушает жалобы, осмотрит больного, аускультирует грудную клетку.
Для подтверждения диагноза необходимы следующие исследования:
Сдача крови на общий и клинический анализ. При пневмонии повышается СОЭ, наблюдается лейкоцитоз.
Сдача мочи на анализ (возможно протеинурия).
Сдача мокроты на БАК посев для определения возбудителя и его чувствительности к антибиотикам.
Прохождение рентгена легких. На снимке будет виден сам очаг воспаление и его точная локализация.
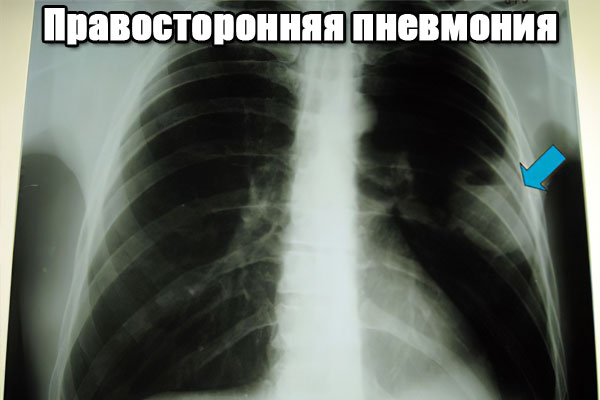
Этих исследований достаточно, чтобы врач мог выставить верный диагноз. Иногда проводят УЗИ плевральной полости.
Лечение
В зависимости от тяжести течения болезни врач принимает решение о необходимости госпитализации пациента. Если состояние человека удовлетворительное, возможно амбулаторное лечение.
Медикаментозное лечение:
Антибиотики. Препаратами выбора являются пенициллины, например, Амоксиклав или Ампициллин. Если спустя 3 суток улучшения не наступает, переходят на цефалоспорины (Цефотаксим), макролиды (Кларитромицин, Джозамицин) или фторхинолоны (Ципрофлоксацин, Офлоксацин). Иногда требуется комплексный подход с использованием 2-3 препаратов из разных групп. Способ введения лекарственного средства определяется тяжестью течения болезни.
Назначают антибиотики как можно раньше, не дожидаясь результатов БАК посева.
Муколитики. Они призваны облегчить отхождение мокроты. Это могут быть такие препараты, как: Амброксол, Амбробене, АЦЦ Лонг, Мукалтин и другие.
Антигистаминные препараты (Лоратадин, Супрастин, Зодак). Они призваны снять отек и уменьшить степень выраженности воспалительной реакции.
Глюкокортикостероиды и иммуномодуляторы. К их использованию прибегают в крайнем случае.
Жаропонижающие препараты, например, Ибупрофен или Парацетамол.
Даже если пациента не госпитализировали, ему необходимо придерживаться постельного режима. При этом нельзя много и долго лежать на правой стороне тела, чтобы мокрота не застаивалась в пораженном легком.
Обязательно соблюдают диету. Продукты должны быть легкими, но питательными. В меню вводят свежую зелень, фрукты и овощи. От алкоголя на период лечения и восстановления отказываются.
Для лучшего разжижения мокроты показано обильное питье. Напитки должны быть теплыми. Обязательно регулярно проветривать комнату, проводить в ней влажную уборку.
Спустя 3-5 дней от начала терапии можно подключить дыхательную гимнастику, ингаляции с использованием небулайзера. Хорошо помогает перкуссионный массаж.
Физиотерапия (ЛФК, электрофорез, УВЧ) возможна только после нормализации температуры тела, когда пациент находится на этапе выздоровления.
Осложнения и прогноз заболевания
Правосторонняя пневмония – это тяжелое заболевание, которое сопряжено с риском развития осложнений. Самыми частыми из них являются:
Бронхиальная обструкция.
Гангрена или абсцесс правого легкого.
Дыхательная или сердечная недостаточность.
Эндокардит или миокардит.
Плеврит
От того, развиваются ли у больного осложнения, зависит прогноз. При своевременном и грамотном лечении он благоприятный. Полное восстановление легких наблюдается у 70% пациентов. При этом значение имеет возраст пациента, тип возбудителя инфекции, состояние иммунитета, наличие хронических заболеваний. Особенно опасна правосторонняя пневмония у детей младше года и у пожилых людей.
Видео: врач-терапевт Галина Костоусова «чем опасна пневмония?»
Профилактика
На 100% предупредить пневмонию невозможно. Однако есть общие рекомендации, позволяющие снизить риск ее развития:
Закаливание.
Ношение одежды по сезону. Не допускать переохлаждения особенно важно людям со сниженным иммунитетом.
Отказ от курения и злоупотребления спиртными напитками.
Санация хронических очагов инфекции.
Особое внимание нужно уделять лежачим пациентам. Им жизненно необходимо проводить гимнастику и массаж. По возможности, таких людей усаживают в кровати хотя бы несколько раз в день.
Всем взрослым людям 1 раз в год необходимо проходить профилактический осмотр у терапевта.
Источник
