Чем лечат пролежни при диабете

Содержание статьи:
- Когда есть риск появления пролежней?
- Степени развития пролежней
- Первая стадия
- Вторая стадия
- Третья стадия
- Четвертая стадия
- Профилактика и лечение пролежней
- Алгоритм действий для профилактики образования пролежней
- Чем лечить пролежни у лежачих больных на ранних стадиях?
- Лечение пролежней на первой стадии
- Лечение пролежней на второй стадии
- Как лечить глубокие пролежни
Пролежни – довольно частая проблема для людей, находящихся длительное время в обездвиженном состоянии в лежачем или сидячем положении. И их появление сказывается не только на физическом, но и на эмоциональном состоянии подопечного, а также осложняет ежедневную гигиену для ухаживающего. Поэтому так важно проводить упреждающие процедуры, чтобы обезопасить лежачего пациента от подобной проблемы.
Когда есть риск появления пролежней?
Пролежни обычно появляются по причине нарушения кровообращения, особенно часто в тех областях, в которых костные выступы соприкасаются с тканями поверхностей постельного белья. Зачастую к образованию таких локальных повреждений мягкой ткани приводят и другие факторы, например, трение или повышенная влажность в проблемных областях, особенно при недержании.
В таких местах без должного ухода и профилактических мер и появляются пролежни, или некроз кожи. Чаще они возникают у людей, прикованных к постели или у людей с сахарным диабетом, с большим весом, а также пациентов с ушибом спинного мозга, повреждениями нервных стволов, с травмами при неправильно наложенном гипсе.
Наиболее уязвимыми к появлению пролежней являются области крестца, больших вертелов, также они могут появляться в области коленей, края таза или локтей при положении тела на боку.
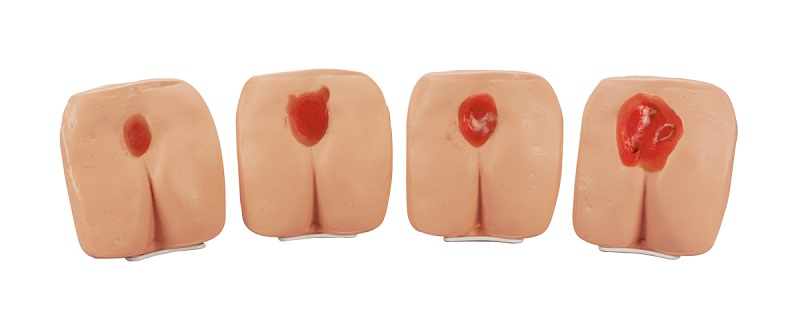
Степени развития пролежней
Лечение пролежней определяется по стадиям развития некроза кожи и здесь выделяют несколько стадий.
Первая стадия
На первой стадии можно заметить, что кожа в уязвимом месте становится сначала бледной, затем краснеет. Происходит гиперемия кожи, которая может исчезнуть при смене положения тела.
Основные признаки:
- покраснение кожного покрова без его повреждения;
- отек и огрубение кожного покрова.
Вторая стадия
На второй стадии возникает частичное повреждение кожи. Этот этап характеризуется видимым истончением кожи и появлением пузыря.
Основные признаки:
- небольшой пролежень без повреждений кожного покрова;
- возможно набухание кожи в месте образования пролежня.
Третья стадия
На этой стадии происходит повреждение кожи. В ране можно увидеть подкожную жировую клетчатку, но более глубоких поражений мышечной ткани нет.
Основные признаки:
- повреждение слоев кожи;
- мышцы и кости не повреждены;
- частичное покрытие краев раны струпом.
Четвертая стадия
На самой тяжелой стадии может происходить повреждение сухожилий и даже костной ткани. На этой стадии повреждаются глубокие ткани, сухожилия, мышцы, кости. Рана покрывается отмершими тканями. В зависимости от степени осложнений (инфицирована или нет рана) подбирается соответствующий курс лечения.
Основные признаки:
- пролежень имеет вид воронки;
- рана частично или полностью покрывается корочкой, отмершими тканями;
- при инфицировании ткани меняется цвет раны, появляется неприятный запах и опухоль.
Профилактика и лечение пролежней у лежачих больных и пожилых людей
В целом, комплекс лечебных процедур разрабатывается в зависимости от стадии развития пролежней и его можно разделить на три блока: профилактика пролежней, лечение и уход. Конечно, гораздо проще выполнять профилактические процедуры, чтобы не доводить до осложнений. Ниже мы опишем базовые профилактические процедуры и виды лечения пролежней.
Алгоритм действий для профилактики образования пролежней
- Во-первых, нужно стараться снижать постоянное давление на мышечную ткань, переворачивая и меняя положение тела. Это критически важно, особенно, на ранних стадиях появления гиперемии кожи. Для профилактических целей достаточно переворачивать лежачего 1 раз в 2-3 часа.
- Во-вторых, нужно сбалансировать питание. Для выработки защитного коллагена и ускорения процессов заживления и восстановления кожи потребуется белковая пища (не менее 20% от общего объема пищи, ~ 120 гр.). В рационе обязательно должны присутствовать фрукты и овощи. Также рекомендуется употреблять большое количество воды (при отсутствии противопоказаний) не менее 1,5 л., а вот от употребления сахара и сахаросодержащих продуктов лучше отказаться.
- Большое значение имеет выбор матраса и аккуратно заправленное постельное белье. Правильно выбирать специальные противопролежневые или очень мягкие матрасы с учетом веса тела человека. На матрас лучше застилать натяжные простыни, важно избежать складок постельного белья.
- Для гигиенических процедур появилось множество специальной косметики, которая облегчает уход за чувствительной кожей лежачего. Большинство средств содержит цинк, подсушивающий раны. Кожу обрабатывают нежно, без растираний поврежденных участков. Внимательно нужно проводить гигиену после каждого опорожнения кишечника, удаляя загрязнения. Существуют разнообразные пенки и гели, которые значительно упрощают этот процесс и ухаживают за чувствительной кожей, помогают в лечении пролежней у лежачих больных.
Чем лечить пролежни у лежачих больных на ранних стадиях?
Само лечение должно соответствовать стадии заболевания. На начальных стадиях пролежней, даже когда есть открытые раны, возможно лечение и обработка раны в домашних условиях. Далее мы подробнее расскажем о том, как лечить пролежни в домашних условиях.
Лечение пролежней на первой стадии
На первой стадии лечебные мероприятия должны быть направлены на восстановление целостности кожного покрова, предотвращение повреждений и набухания кожи. Уход за кожей на этом этапе проводится с применением косметических средств питания кожного покрова.
Лечить начинающийся пролежень, когда кожа краснеет, можно с использованием защитного крема с цинком с цинком и повязки с нанесением ранозаживляющего крема. Лечебные повязки активно влияют на рану (очищают от гноя и некроза, стимулируют регенерацию тканей) и одновременно поддерживают оптимальные условия для влажного заживления. При этом из лечения исключаются: марганцовка, йод, зелёнка и перекись водорода. Эти средства вызывают ожог тканей и плохо помогают заживлению. К лечению приступают только, предварительно очистив пролежень от некротических тканей и гноя при помощи специальных средств.
Под повязками понимают не только привычный текстиль (марля, сетка, нетканое полотно), но и плёнки, губки, гидроколлоиды, гели и их комбинации. Такие повязки дренируют поверхность и поддерживают оптимальный микроклимат.
Лечение пролежней на второй стадии
На второй стадии важно следить за чистотой раны, поэтому появляется необходимость в перевязках. Уход за кожей более комплексный и предусматривает удаление отслоенного эпидермиса (поверхностный слой кожи), обработку раны антисептиками, ее промывание, и наложение повязки.
Как лечить глубокие пролежни
Если недостаточно профилактических мероприятий и некроз кожи достиг предельного уровня и появился гной, назначают антибиотики. При необходимости проводят оперативное лечение – иссечение омертвевших тканей. Такое лечение направлено на то, чтобы не допустить переход сухого некроза во влажный. Это ускоряет процесс очищения и заживления раны. Однако, хирургическое вмешательство допустимо не во всех случаях и здесь важно руководствоваться рекомендациями доктора.
Уход за кожным покровом на данных этапах развития пролежней предполагает процедуры по обработке раны и нанесению специальных абсорбирующих и антисептических повязок. Глубокие пролежни 4-й степени (на копчике, ягодицах, пятках и др.), когда рана покрыта коркой, нужно лечить с применением салфеток со специальным раствором. Они помогают сначала перевести некроз во влажное состояние. А далее приступают к лечению.
Малышева Татьяна
Фельдшер высшей категории
Источник
Возникновение пролежней на ягодицах связано с нарушенным кровообращением ввиду постоянного давления. Учитывая, что зачастую лежачие пациенты находятся на спине, 1/3 от всех случаев образования пролежней приходится на зоны копчика и ягодиц. Сначала повреждение затрагивает дерму, а если не предпринять никаких мер, проникает вглубь, поражая костную и мышечную ткань. Чем более запущенным будет состояние, тем дольше и сложнее лечить и менее благоприятен прогноз. В самых тяжелых случаях назначают хирургическую операцию.
К основным причинам появления пролежней на копчике и в зоне ягодиц относят:
- постоянное лежание или сидение, чаще связанное с инвалидностью;
- чрезмерная сухость или повышенная влажность кожи ввиду гипергидроза, плохого ухода и трения о постельное белье;
- избыток или дефицит массы тела;
- несбалансированный рацион. Особенно вреден дефицит витаминов группы В;
- редкая смена позы у лежачих пациентов.
Учитывая причины, при должном уходе можно предотвратить формирование пролежней и связанных с ними осложнений. Профилактика заключается в переворачивании больного, применении ортопедических матрасов и подушек, правильной обработке участков, подвергающихся давлению.
Стадии заболевания
 Возникновению глубоких пролежней на крестце предшествует ряд симптомов и последовательных стадий:
Возникновению глубоких пролежней на крестце предшествует ряд симптомов и последовательных стадий:
- Кожа краснеет или синеет, иногда отекает. Пациент может ощущать покалывание, зуд.
- На поврежденном участке появляются язвочки, ранки, потертости и волдыри.
- Повреждение затрагивает жировую ткань, пролежни углубляются до мышц и расширяются. Рана меняет цвет до темно-синего, иногда — черного. Если присоединится бактериальное поражение, появится неприятный запах.
- Повреждаются мышечные ткани, иногда костные. Помимо зуда и покалывания пациент испытывает сильную боль. Рядом расположенные участки краснеют.
Если на начальных стадиях лечением пролежней на ягодицах можно заниматься в домашних условиях, то на III и IV стадии предстоят госпитализация и комплексная терапия в виде медикаментозного и хирургического лечения.
Какие медикаменты используют
Выбор способа лечения пролежней на копчике варьируется с учетом степени поражения и тяжести течения заболевания. Врач может рекомендовать антисептики, ранозаживляющие средства и препараты, улучшающие циркуляцию крови. Для обработки кожи используют хлоргексидин или другой антисептический раствор, но не в каждом случае можно обрабатывать открытую рану.
Классический подход к лечению включает несколько этапов:
- Дезинфекция и очистка тканей на поврежденном участке и вокруг него.
- Нанесение специального крема или мазевой повязки, способствующей отторжению отмерших клеток.
- Применение средств, предотвращающих бактериальное поражение (антисептические повязки и др.).
- Если выявлено бактериальное поражение, врач выпишет антибиотики. От воспаления — противовоспалительные препараты. От боли — анальгетики.
- Нанесение ранозаживляющих средств в виде мазевых повязок и кремов.
Без консультации с врачом обрабатывать пролежни на ягодицах не рекомендуется.
Хирургический метод
 Если заболевание запущено до появления глубоких пролежней на крестце, то удалением гноя и отмерших клеток занимается хирург. После операции врач назначает:
Если заболевание запущено до появления глубоких пролежней на крестце, то удалением гноя и отмерших клеток занимается хирург. После операции врач назначает:
- антибактериальные препараты;
- средства для улучшения кровообращения;
- ранозаживляющие повязки и мази;
- противовоспалительные средства;
- минералы и витамины при неправильном питании;
- иммуномодуляторы.
Когда у пациента слишком глубокие пролежни на крестце, лечение может включать в себя пересадку собственной кожи со здоровых участков на поврежденные.
Правильный уход пациенту с пролежнями можно обеспечить перевязочными средствами «ПАУЛЬ ХАРТМАНН». При сильной экссудации рекомендовано применять «Сорбалгон» и уходовые средства « Моликар Скин». После очистки раны добавляют повязку «Гидроколл», обеспечивающую нормальную среду для грануляции раны. Перед применением мазей, повязок и других средств обязательна консультация врача.
Мази и кремы
При уходе за пролежнями на ягодицах, которые возникают как у лежачих, так и у сидячих больных, используются средства в виде кремов и мазей. При выборе средства следует учитывать степень поражения и наличие инфекционного процесса. В первую очередь проконсультируйтесь с врачом, какие из средств вам можно применять. Нельзя заниматься самолечением, любую повязку или раствор, которые вы используете, согласовывайте с вашим врачом.
При сухих пролежнях первой стадии необходимо восстановить кровообращение в пораженном участке и трофические свойства тканей. Защитные средства серии MoliCare Skin восстанавливают трофику кожи и нейтрализует запах. Особенно подходят для мокнущих участков, подверженных трению, воздействию мочи и кала. Ингредиенты, входящие в состав защитных кремов и мазей при пролежнях на ягодицах, снимают воспаление, образуют на поверхности кожи тонкую защитную пленку, смягчают и увлажняют кожу. В линейку MoliCare Skin входят крем, защитная пена, тонизирующий гель и лосьон для тела.
Растворы
Чтобы обрабатывать пролежни на ягодицах перед нанесением мазей и кремов, используют антисептические дезинфицирующие растворы. Антибактериальные средства с ионами серебра останавливают размножение бактерий, снимают симптоматику: боль, жжение, зуд. Хлоргексидин эффективен в случае заражения кожным грибком, что нередко случается при локализации пролежней в области ягодиц.
Повязки
При пролежнях на копчике применяются специальные противопролежневые гидроколлоидные повязки серии Hydrocoll, что можно положить на пораженное место. Их использование способствует очищению раны, противодействию возникновения вторичной инфекции, ускоряет восстановление тканей.
Область крестца и ягодиц чрезвычайно сложна для перевязки, поэтому для ухода за пролежнями на крестце разработана специальная модель Hydrocoll sacral. Повязка в форме бабочки с самофиксирующимся адгезивным краем создает влажную среду, способствует очищению и ускорению процесса заживления.
Глубоко заживляющая повязка, которая препятствует заражению раны, может оставаться в области локализации пролежня до 5 суток.
Народные средства
В домашних условиях хорошо поддаются лечению только пролежни первой и второй стадии. Для этого необходимо строго соблюдать рекомендации врача, который знает, чем лечить пролежни эффективно и безопасно. Нельзя прибегать к рецептам и методам народной медицины, которые способны лишь усугубить ситуацию.
Для успешной борьбы с пролежнями воспользуйтесь современными проверенными средствами, такими как эффективные повязки с перуанским бальзамом «Бранолинд Н» или HydroClean Plus. Категорически нельзя обрабатывать места пролежней зеленкой, перекисью водорода, йодом, поскольку они способствуют некротизации тканей.
Лечение должно быть направлено на восстановление кровообращения в месте поражения и снижение внешнего давления.
Физиопроцедуры
Для ускорения процесса регенерации тканей в случае расположения пролежней на копчике, ягодицах и в области крестца современная медицина рекомендует применять физиотерапевтические процедуры. На ранних этапах используют ударно-волновую и магнитотерапию, на стадии некроза тканей — электрофорез, ультразвуковую терапию, облучение ультрафиолетом, в период восстановления — лечение синусоидальными токами, фонофорез.
Возможные осложнения
При ненадлежащем уходе за больным могут развиться следующие серьезные осложнения:
- инфицирование костей и суставов вследствие гнойно-некротических процессов;
- инфицирование подкожной жировой клетчатки, что чревато развитием менингита и сепсиса;
- заражение крови.
Обязательно обратитесь за консультацией к врачу.
Как предотвратить повреждение кожи
Лучший способ вылечить пролежни на копчике — не допустить их образования. Для этого нужно придерживаться рекомендаций врачей. И если случилось ухаживать за прикованным к постели или инвалидной коляске человеком, делать это нужно грамотно, последовательно и аккуратно.
Меры профилактики снижают риск возникновения проблем, а также будут полезны на начальных стадиях заболевания. Точные рекомендации даст лечащий врач, а стандартные советы следующие:
- не допускать лежания в одной позе более 2 часов — переворачивать пациента, чтобы нормализовать циркуляцию крови и обеспечить питание тканям;
- организовать воздушные ванны, чтобы кожа не прела;
- массажировать неповрежденные участки;
- купить специальный матрас или подушки от пролежней;
- регулярно менять постельное белье (для удобства можно пользоваться одноразовыми впитывающими пеленками, простынями);
- обеспечить надлежащий гигиенический уход, особенно после смены подгузников.
Прежде чем приступать к уходу, нужно снизить давление на ягодицы и крестец. Если не исключить причины, терапия будет длительной и нерезультативной. Пролежни в начальных стадиях при соблюдении рекомендаций врача и правильном уходе быстро заживут.
Главные рекомендации терапии сводятся к обеспечению нормальной циркуляции крови и приведению в норму тканей. Важно, чтобы ткани получали достаточно кислорода и питательных веществ, а также следует исключить вторичное инфицирование, связанное с ненадлежащим уходом и несоблюдением гигиены. Для чистки раны, дезинфекции и стимуляции заживления есть ряд специальных медицинских средств — кремов, пенок, мазевых и гидрогелевых повязок с полезными компонентами.
Источник
Содержание
Опрелости и пролежни: в чем разница
Как распознать, на какой стадии повреждения кожи
Причины появления
Лечение пролежней на разных стадиях
Опрелости: как лечить в зависимости от степени
Опрелости и пролежни
У тяжелобольных людей, особенно лежачих, со временем изменяется состояние кожного покрова, уменьшается уровень выработки коллагена и жиров, что приводит к повышению чувствительности, истончению и сухости. При этом кожа легко травмируется и долго заживает, а отсутствие должного ухода и воздушных ванн провоцирует появление раздражения и присоединение инфекций. Чаще всего в этих условиях у пациента и появляются опрелости и пролежни. Качественный уход за пациентами снижает вероятность развития кожных осложнений на 70%.
Опрелости отличаются от пролежней основными симптомами проявлений, механизмом развития и преимущественной локализацией:
- пролежни: изменение цвета кожи с чёткими границами, припухлость, мокнущие раны с быстрым поражением подлежащих тканей (при отсутствии своевременных мер по уходу и лечению); образуются в результате постоянного сдавливания мягких тканей и чаще всего локализуются на пятках, коленях, локтях, копчике, ягодицах и т.д. (локализация зависит от преимущественного положения пациента);
- опрелости: зудящее раздражение, жжение, болезненные ощущения, изменение цвета кожных покровов с размытыми границами, неприятный запах; чаще всего образуются в местах постоянного трения кожи, повышенной влажности и отсутствия воздухообмена: на шее, в подмышечных впадинах, под грудью (у женщин), в складках живота, в паховых складках, между пальцами.
Как распознать, на какой стадии повреждение кожи
Опрелости – воспалительный процесс, образующийся в результате постоянного контакта кожного покрова с сальным секретом, отсутствия гигиены, повышенной влажности и трения кожного покрова. В случае инфицирования и отсутствия ухода опрелости становятся хроническим заболеванием.
Опрелости в ягодичной области. Фото: ЦПП | Опрелости в подмышечной впадине. Фото: ЦПП |
Выделяют 3 степени развития опрелостей:
1 степень – начальная: покраснение и зуд без видимых повреждений кожного покрова.
2 степень – поражения средней тяжести: кожные покровы повреждены (язвы), что сопровождается зудом и жжением.
3 степень – тяжелые поражения: глубокие незаживающие трещины, неприятный запах и увеличение площади поражения в сочетании с жжением и болевыми ощущениями.
Пролежни – это участки ишемии и некроза тканей, возникающие в результате сдавливания, сдвига или смещения их между скелетом человека и поверхностью постели.
Выделяют 4 стадии развития пролежней:
1 стадия – бледнеющее покраснение: бледный участок кожи или устойчивая гиперемия, не проходящая после прекращения давления; кожные покровы не повреждены; давление пальцем в центре зоны покраснения вызывает побледнение кожи, – это явление доказывает, что микрокровообращение не нарушено.
Пролежень 1 стадии на спине. Фото: ЦПП | Пролежень 1 стадии. Фото: Центр ЕЦДО |
2 стадия – небледнеющее покраснение: цвет кожи – синюшно-красный, с чёткими краями; поверхностное нарушение целостности кожных покровов (потёртости, пузыри или плоский кратер) с распространением на подкожную клетчатку; обычно сопровождается болью.
Пролежень 2 стадии. Фото: ЦПП | Пролежень 2 стадии. Фото: ЦПП |
3 стадия – повреждение кожи до мышечного слоя или с проникновением в мышцы: края раны хорошо отграничены, окружены отеком и покраснением; дно раны может быть заполнено жёлтым некрозом или красной грануляцией; могут быть жидкие выделения и болевые ощущения.
Пролежень 2 стадии. Фото: ЦПП | Пролежень 3 стадии. Фото: ЦПП |
4 стадия – повреждение всех мягких тканей, видны сухожилия и кости: образуется много ям, которые могут соединяться; дно раны часто заполняется чёрным некрозом и черно-коричневыми массами распадающихся тканей.
Пролежень 4 стадии. Фото: ЦПП | Пролежень последней стадии, некроз тканей. Фото: Центр ЕЦДО |
Причины появления
Опрелости и пролежни – первый признак того, что нужно внимательнее следить за больным, что уход за ним недостаточный.
Основные причины появления опрелостей:
Внутренние:
- избыточная масса тела;
- повышенное потоотделение, недержание мочи;
- нарушение кровообращения;
- аллергические реакции;
- изменение уровня сахара в крови, нарушение обменных процессов в организме.
Внешние:
- недостаточный уход;
Видео: Перемещение больного в постелиКак правильно подтянуть человека в постели и переместить его с одного края кровати на другой
- неблагоприятные условия окружающей среды: жаркая погода, плохо вентилируемая комната, где находится пациент;
- неудобная и тесная одежда, неправильно подобранное постельное и одноразовое белье.
Среди основных причин и факторов риска развития пролежней есть как обратимые (состояния и условия, которые поддаются коррекции), так и необратимые.
Обратимые:
- Внутренние: истощение/ожирение, ограничение подвижности, анемия, обезвоживание, сердечная недостаточность, гипотензия, недержание мочи и кала, боль.
- Внешние: плохой уход, неправильно подобранные средства и методы ухода, нарушение правил расположения больного в кровати или на кресле, несоблюдение техники перемещения, недостаток белка и аскорбиновой кислоты в питании (снижение или отсутствие аппетита), приём лекарственных препаратов (цитостатики, НПВС, гормоны), изменение микроклимата кожи (перегрев, переохлаждение, избыточное увлажнение, сухость).
Необратимые:
- Внутренние: старческий возраст, терминальное состояние, неврологические нарушения (чувствительные, двигательные), изменение сознания (спутанность или выключение сознания).
- Внешние: предшествующее обширное хирургическое вмешательство продолжительностью более 2 часов, травмы.
Кстати, мы подготовили не один, а целую серию видеороликов о лечении и профилактике пролежней. Они короткие (от 7 до 20 минут) и наглядные. Чтобы посмотреть, переходите по ссылке.
Лечение пролежней на разных стадиях
Цель лечения пролежней – восстановление нормальных кожных покровов в области пролежня.
На 1 стадии важна профилактика прогрессирования процесса с использованием противопролежневых систем. Особое внимание нужно уделить уходу за пациентом, использовать защитные плёночные дышащие повязки (по типу “второй кожи”). Возможен лёгкий массаж здоровой ткани вокруг зоны покраснения – поглаживание по часовой стрелке, допустимо с активирующими средствами (это средства, улучшающие микроциркуляцию крови в тканях, что ведет к улучшению обменных процессов в тканях, а следовательно, и к улучшению их состояния и повышению устойчивости к воздействию негативных факторов; к таким средствам относятся специальные крема и гели с камфорой или гуараной, но ни в коем случае не камфорный спирт и ему подобные средства).
На 2 стадии проводится профилактика инфицирования раны: ее промывают стерильным физиологическим раствором комнатной температуры, накладывают прозрачные полупроницаемые плёнки, гидроколлоидные и пенистые повязки. Также важно предупреждение распространения процесса – для этого пациенту обеспечивается качественный уход, и используются противопролежневые системы.
На 3 стадии нужно очищать рану от экссудата и некротических масс (иссечение некротических тканей проводят хирургическим путем или растворяют некроз с помощью специальных гелевых повязок, промывают раны физ. раствором, при вторичной инфекции и наличии гнойных выделений – антибактериальными средствами (метронидазолом). Нужно обеспечить абсорбцию отделяемого и защитить от высыхания и инфицирования (используются атравматичные бактерицидные и абсорбирующие повязки: на основе пчелиного воска с бактерицидными свойствами, гидрогелевые, на основе альгината кальция – что может служить и кровеостанавливающим средством). После необходима стимуляция процесса заживления (для чистых ран) и в дальнейшем – качественный уход и использование противопролежневых систем.
На 4 стадии применимы мероприятия 3-й стадии в сочетании (при необходимости) с профилактикой и остановкой кровотечения (для чего применяются атравматичные повязки, местно – раствор этамзилата и аминокапроновой кислоты, альгинат кальция).
Существует большое количество современных повязок, все они делятся на два типа:
- Система последовательного воздействия на рану получила название (от англ. – время), так как экономит время и материальные средства. Она основана на применении повязок для лечения во влажной среде. Гидроактивные повязки воздействуют на раневую ткань на молекулярном уровне, предотвращая развитие хронического воспаления в ране, связанного с высокой протеазной активностью тканей и низкой активностью факторов роста, что характерно для пролежней 3 и 4 стадии. Использование повязок, длительно создающих и поддерживающих сбалансированную влажную раневую среду, способствует ускорению образования грануляционной ткани;
- Повязки на основе САПа (суперабсорбирующиго полимера) очищают хроническую рану в 2,5 раза быстрее по сравнению с увлажняющим (гидроактивным) гелем. Внутри повязки может содержаться антисептик, инактивирующий всю патогенную флору. При этом сухая рана увлажняется, при наличии же избытка жидкого отделяемого оно поглощается одной и той же гидрофильной губчатой повязкой, защищенной гидроактивным гелевым контактным слоем. Баланс жидкости отлажен настолько, что такие повязки могут применяться как на этапе грануляции, так и эпителизации, до её завершения.
Опрелости: как лечить в зависимости от степени
Основой лечения опрелостей, как и лечения пролежней, является качественный уход.
1 степень: необходимо регулярно очищать кожу пациента, обеспечивая ей возможность “дышать”. Также целесообразно заменить постельное и нательное белье на бесшовные изделия из мягких и натуральных тканей, пересмотреть рацион питания и температуру пищи (еда должна быть тёплой, не горячей) для уменьшения потоотделения; орошать поражённые участки настоем коры дуба, ромашки, шалфея или череды; после орошения дать коже хорошо высохнуть и припудрить детской присыпкой или картофельным крахмалом или нанести средства с цинком или аргинином тонким слоем до полного впитывания.
2 степень: при сохраняющихся мерах по уходу необходимо использовать мягкие нетравмирующие антисептические растворы (хлоргексидин, риванол и т. д.) и средства для восстановления эпидермиса (декспантенол, бепантен); для снятия зуда, уменьшения воспаления и подсушивания кожи используются антигистаминные средства, а также мази или пасты (Лассара, Теймурова, Деситин).
3 степень: мероприятия должны быть направлены на предотвращение развития инфекционного процесса, снятие болезненных ощущений и уменьшение воспаления. Подход в лечении аналогичен 3-й стадии лечения пролежней.
Опрелости и пролежни на начальном этапе развития легко поддаются лечению, и при надлежащем уходе состояние кожного покрова восстанавливается полностью.
Надо помнить, что главным фактором предотвращения появления пролежней и опрелостей, а также основой их лечения, служит своевременный и тщательный уход за тяжелобольным человеком.
Материал подготовлен с использованием гранта Президента Российской Федерации, предоставленного Фондом президентских грантов.
Благодарим за подготовку статьи специалистов АНО «Самарский хоспис» Парфенову Татьяну Анатольевну и Осетрову Ольгу Васильевну.
В статье использованы иллюстрации, в том числе, из методических пособий Учебного Центра ЕЦДО.
Источник
