Антибиотики при отите и менингите
ММА имени И.М. Сеченова

Данная тема может быть представлена несколькими разделами, поскольку речь должна идти не только о наружном и среднем отите, но и об остром и хроническом процессах в этих отделах уха, так как каждое из этих заболеваний требует самостоятельного врачебного подхода.
К сожалению, в настоящее время наряду с успехами фармакотерапии в обществе произошли такие социальные изменения, которые во многом снижают эффективность применения новейших препаратов, способных не только сократить длительность острого заболевания уха, но и предупредить переход его в подострый и хронический процесс. Имеется в виду прежде всего отсутствие прежней возможности проведения всеобщей диспансеризации больных с заболеваниями уха.
Снижение уровня благосостояния населения, качества жизни, рост инфекционных заболеваний существенно затрудняют оказание соответствующей помощи больным с воспалением среднего уха, особенно хроническим.
Проблемы оказания действенной помощи пациентам с заболеваниями уха не могут быть сведены лишь к выбору препарата, обладающего хорошо выраженным противовоспалительным эффектом, и нельзя надеяться лишь на “могущество” новейшего антибиотика. Поэтому использование антибиотиков должно проходить под контролем отоскопии с анализом эффективности проводимого лечения, в противном случае можно добиться обратного – позволить перейти острому процессу в хронический или безуспешно влиять на хронический гнойный средний отит, который, возможно, требует хирургического вмешательства. Отмечено, что одной из причин, косвенно способствующих возникновению, стойкому и длительному течению так называемого экссудативного среднего отита, заболеваемость которым растет, являются острые респираторно-вирусные заболевания, чаще на фоне увеличенной глоточной миндалины и аллергии. Нерациональное использование антибиотиков, например, при первых признаках катара верхних дыхательных путей, среднего отита, приводит к приглушению активного гнойного процесса в среднем ухе, когда исчезают некоторые его симптомы (например, боль) и процесс переходит в вялотекущее воспаление. Это в итоге приводит к нарушению основной функции уха – стойкому снижению слуха. Устранение боли в ухе – наиболее беспокоящего пациента симптома – не означает ликвидацию воспаления, а лишь способствует снижению мотивации больного к дальнейшему лечению.
Как показывает практика, спустя 1–2 сут после назначения сильнодействующих антибиотиков боль в ухе исчезает, и пациент редко продолжает принимать их по полному курсу (50% прекращают прием на 3-й день, 70% – на 6-й день). Поэтому доверять только антибактериальной терапии при остром среднем отите и обострении хронического заболевания не следует, так как помимо борьбы с активной инфекцией, необходимо создать все условия для эвакуации воспалительного экссудата, в том числе и гнойного, из полостей среднего уха, иначе воспалительный процесс затягивается. К тому же, мнение о том, что флора играет решающую роль в развитии воспаления в закрытой полости, например, в среднем ухе, и особенно в хронизации воспаления, в настоящее время дискутабельно, поскольку состояние иммунитета, как общего, так и местного, оказывает несомненное влияние на характер течения воспалительного процесса. Микроорганизм дает толчок к возникновению острого процесса в ухе, а дальше комплекс противоборствующих сил организма определяет переход процесса в хронический или наступает выздоровление. Поэтому антибактериальную терапию при различных воспалительных заболеваниях среднего уха нужно проводить, представляя характер воспалительного процесса (катаральный, гнойный, деструктивный, аллергический), с учетом данных отоскопии и обязательно после получения сведений о характере микробной флоры в отделяемом из уха, ее чувствительности к тому или иному антибиотику. Одно можно сказать определенно, что больному с воспалительным процессом в среднем и тем более во внутреннем ухе противопоказано применение “ототоксичных” антибиотиков аминогликозидной группы, так как это может, даже после однократного закапывания раствора в ухо, не говоря о парентеральном введении, привести к тяжелейшему исходу – необратимой тугоухости и даже глухоте вследствие поражения рецепторного отдела улитки. Исходя из сказанного, прежде всего нужно подчеркнуть, что антибиотикотерапия не может быть панацеей, а лишь входит в комплекс лечебных мероприятий, обеспечивающих купирование острого и обострения хронического процесса в полостях наружного и среднего уха. Методы использования антибиотикотерапии при заболеваниях уха могут быть разнообразны – от местного применения в виде капель, вводимых в ухо через наружный слуховой проход, до приема антибиотика внутрь и парентерально.
Параллельно можно отметить, что поскольку инфекция проникает в среднее ухо, главным образом, через слуховую трубу из носоглотки, ее санация, в том числе и с помощью антибиотиков, применяемых местно, целиком оправдана. К примеру, фузафунжин, применяемый в виде спрея, обеспечивает санацию полости носа, носоглотки, носоглоточного устья слуховой трубы, оказывает действие на грамположительные и грамотрицательные кокки и палочки, анаэробы, грибы.
Острый средний отит
Принято считать, что пока не произошло естественного прободения барабанной перепонки и не появился экссудат, который можно охарактеризовать как гнойный, острый отит может быть отнесен к “катаральному”, и лечение не требует подключения антибиотикотерапии, за исключением упомянутого ранее фузафунжина для орошения слизистой оболочки полости носа, носоглотки. Это предотвращает дальнейшее инфицирование среднего уха и подавляет флору в полости носа, глотки, трахеи. Антибиотики при остром среднем отите необходимо назначать в случаях, когда принимаемые меры (анемизация слизистой оболочки полости носа, носоглотки; согревающий компресс на область сосцевидного отростка; анальгетики и пр.) не купируют процесса – продолжается боль в ухе, снижается слух, держится повышенная температура тела, ухудшается общее состояние больного. Обычно острый средний катаральный отит при благоприятном течении заканчивается к 4–5-му дню. После возникновения перфорации или создания ее искусственным путем (тимпанопункция, парацентез) появляется возможность выявить флору и определить ее чувствительность к антибиотикам. Но и до прободения барабанной перепонки иногда приходится назначать антибиотики широкого спектра действия с учетом наиболее часто встречающейся флоры при остром среднем отите:
• Амоксициллин по 1 капсуле 3 раза в день с обильным питьем через 2 ч после еды, курс 7–10 дней.
• Ампициллина тригидрат внутрь по 1 таблетке или капсуле (взрослым 250–1000 мг, детям 125–500 мг) 4 раза в день в течение 5 дней.
• Феноксиметилпенициллин внутрь по 3 таблетки в день, детям до 14 лет 50–60 тыс. ЕД на 1 кг массы тела в день.
• Спирамицин 6–9 млн МЕ, т.е. 2–3 таблетки.
• Азитромицин внутрь за 1 ч до еды 1 раз в день по 500 мг в течение 3 дней. Детям по 1 таблетке 125 мг 1 раз в день.
• Цефазолин в инъекциях внутримышечно в растворе прокаина. Флакон содержит 0,25–0,5 или 1 г порошка для разведения. В течение 7 дней по 1–4 раза в сутки.
• Ципрофлоксацин по 1 таблетке 2 раза в день в течение 7 дней.
Таким образом, арсенал антибиотиков, которые оказывают весьма эффективное действие при лечении больных острым средним гнойным отитом, достаточен, и к концу недели после начала лечения наступает почти полная ремиссия – прекращается боль в ухе, отсутствуют выделения из слухового прохода. Однако критерием полного выздоровления считается восстановление слуха, для чего следует использовать широкий спектр мер, не связанных с борьбой с воспалением в ухе.
Хронический средний отит
Лечение больных хроническим гнойным средним отитом обязательно подразумевает применение различных антибиотиков, так как при хроническом воспалении среднего уха может быть выделена полифлора или даже меняющаяся в ходе длительного лечения флора. Особые трудности врач встречает при наличии в гнойном отделяемом протея, синегнойной палочки. В этих случаях лечение может длиться месяцами и даже годами. При хроническом отите применение антибиотиков перорально или парентерально показано только в случаях обострения процесса в среднем ухе или в послеоперационной полости, если пациенту была выполнена санирующая операция на ухе. В основном антибиотики при хроническом среднем отите приходится применять в виде капель, промывных жидкостей, мазей. Необходимо не только ликвидировать выявленную флору, но и добиться репарации нарушенной воспалением слизистой оболочки, что бывает связано с необходимостью иммунокоррекции. Доказано, что наряду с противовоспалительной терапией необходимо проведение дезинтоксикационной терапии, поскольку уровень средних молекулярных пептидов плазмы крови коррелирует со степенью выраженности интоксикации.
Из арсенала антибиотиков, применяемых при хроническом гнойном среднем отите, его обострениях, можно использовать препараты из списка, приведенного выше. Добавлением к нему может быть перечень антибиотиков, которые оказывают влияние на протей, синегнойную и кишечную палочки:
• Ципрофлоксацин внутрь 125–500 мг по 1 таблетке 2 раза в день.
• Хлорамфеникол (спиртовой раствор: в 100 мл содержится 0,25 левомицетина) для закапывания в ухо при выявленном протее, кишечной палочке, сальмонелле, бактериях, устойчивых к пенициллину, стрептомицину.
• Нетилмицин используется для инъекций при процессе в ухе, поддерживаемом грамотрицательными микроорганизмами. Применяется по 4 мг в день равными порциями 2 раза в сутки.
Наружный отит
Заболевания кожи наружного слухового прохода также могут иметь острое и хроническое течение с обострениями, сопровождаться болью в ухе, заложенностью его, зудом и гнойными выделениями. В зависимости от характера возбудителя клиническая картина может свидетельствовать о грибковой или о бактериально-кокковой флоре. Ориентируясь на клинические проявления, врач может предположить характер возбудителя, однако только микробиологическое обследование позволяет безошибочно выбрать тип медикаментов, целесообразных в каждом случае.
Как правило, местное лечение при грибковых наружных отитах бывает достаточно успешным. В случаях затяжного течения наружного отита, обусловленного грибом типа кандида, используется антибиотик нистатин (взрослым внутрь по 500 тыс. ЕД 3–4 раза в день в течение 10–14 дней). Из мазевых средств, содержащих антибиотики, многие врачи по прежнему предпочитают назначать хорошо зарекомендовавшую себя мазь “Оксикорт” (в ее составе – гидрокортизон и окситетрациклин).
При фурункуле наружного слухового прохода и при разлитом воспалении кожи наружного слухового прохода рационально применение грамицидина в виде спиртовых капель (2% спиртовой раствор по 2–3 капли). Содержащим грамицидин является и весьма активно действующий софрадекс (флакон содержит 5–8 мл раствора, применяется по 2–3 капли 3 раза в день в течение 1 нед). Нужно помнить, что местное применение некоторых антибиотиков может оказать ототоксическое действие при наличии перфорации в барабанной перепонке. Необходимо еще раз подчеркнуть, что антибиотики при воспалении кожи наружного слухового прохода не могут быть монотерапией и в подавляющем большинстве случаев должны использоваться в сочетании с мероприятиями по активизации защитных сил организма и дополнительными воздействиями на ткани (физиотерапевтическое воздействие, вскрытие фурункула и пр.).
Антибактериальную терапию при отите среднего уха нужно проводить после получения сведений о чувствительности микробной флоры к антибиотикам.
Источник
Причины, клиника, диагностика и лечение менингита на фоне отита
Генерализованный бактериальный менингит определяется как воспалительная реакция на бактериальную инфекцию паутинной оболочки и ликвора в субарахноидальном пространстве. Так как субарахноидальное пространство окружает головной мозг, спинной мозг, зрительные нервы, инфекция этого пространства обычно вовлекает всю цереброспинальную ось.
Очаговый менингит может быть определен как местное воспаление твердой мозговой и паутинной оболочек в ограниченной области, прилегающей к гнойному очагу, или как раздражение твердой мозговой оболочки, без жизнеспособных микроорганизмов в ликворе.
Менингит был наиболее частым внутричерепным осложнением среднего отита в эпоху до антибиотиков. С появлением антимикробных препаратов выздоровление от менингита возросло с 10 до 86%, тогда как выздоровление после отогенного менингита составило 59%. В настоящее время внебольничный менингит, вызванный S. pneumonia, имеет летальность от 19 до 37%.
Другие клиницисты подтвердили, что менингит является наиболее распространенным внутричерепным осложнением острого среднего отита. Некоторые исследователи считают, что острый средний отит с большей вероятностью вызывает менингит, чем хронический средний отит. Стрептококковая инфекция мозговых оболочек часто связана с острым средним отитом.
а) Патофизиология менингита. Извлечение анаэробных организмов из ликвора предполагает прорыв абсцесса головного мозга внутрь желудочка. Полимикробная инфекция цереброспинальной жидкости в результате отогенного осложнения встречается редко и составляет менее 1% случаев.
Менингит может быть результатом распространения инфекции из уха путем ретроградного тромбофлебита, эрозии кости и преформированных путей. Важным путем, через который инфекция может достигнуть цереброспинальной жидкости, является лабиринт через круглые и овальные окна. Nager и Kaplan подчеркнули, что этот способ распространения осуществляется через периневральные пространства до внутреннего слухового прохода, реже через эндолимфатические протоки.
Proctor постулировал возникновение отогенного менингита как следствие распространения инфекции через лабиринт и верхушку височной кости. Менингит может развиться после травмы уха с переломом, разрывом твердой мозговой оболочки и истечением ликвора. Менингит также может возникнуть после любого оперативного вмешательства на среднем ухе и сосцевидном отростке.
Из всех больных, перенесших бактериальный менингит, у 5-33% возникала двусторонняя нейросенсорная тугоухость. Papaprella описал патофизиологию гнойного менингогенного лабиринтита как трехэтапную. Острая фаза характеризуется инфильтрацией лейкоцитов, за которой следует стадия фиброза, характеризующаяся фиброзной пролиферацией в пределах перилимфатических пространств. Этап окостенения проявляется наиболее значимыми изменениями у базального оборота улитки возле круглого окна.
Он утверждал, что патологические черты менингогенного гнойного лабиринтита по сути представляют собой тимпаногенный лабиринтит. При исследовании человеческих височных костей Merchant подтвердил предположение, что костный стержень и водопровод улитки могут служить потенциальным путем распространения инфекции от мозговых оболочек к внутреннему уху.
б) Симптомы и клиника менингита. Отогенный менингит часто остается незамеченным. При лечении менингита крайне важно исключить возможную связь с ухом. У большинства врачей подозрение возникает при наличии отореи или очевидной давней болезни уха. У пациента, не имеющего отореи или многолетних отиатрических жалоб, необходимо исключить воспаление среднего уха.
Cawthorne отметил, что симптомы, как правило, быстрее развиваются при наличии острого среднего отита. Самыми ранними симптомами являются головная боль, лихорадка, рвота, светобоязнь, раздражительность и беспокойство. У детей могут быть судороги. По мере прогрессирования инфекции головная боль усиливается, и рвота становится более выраженной. Ригидность затылочных мышц с невозможностью согнуть шею так, чтобы подбородок коснулся груди начинается с обычного неудобства с последующим усугублением.
Симптом Брудзинского — неспособность сгибать ногу без движения противоположной ноги (или сгибание шеи, в результате чего сгибаются бедра и колени), является признаком менингита. Точно также, симптом Кернига — неспособность разогнуть ногу, лежа на спине с приведенным бедром к животу, наводит на мысль о менингите.

в) Диагностика отогенного менингита. Компьютерная томография (КТ) височных костей показывает состояние височной кости и окружающих структур. Весьма полезна КТ с высоким разрешением, и такая томография является методом выбора. В настоящее время доступно быстрая КТ, это уменьшает время для получения сканов височных костей с высоким разрешением, что особенно важно у детей при исключении врожденного порока развития уха.
КТ помогает исключить наличие врожденных пороков развития уха, которые способствуют истечению цереброспинальной жидкости через ассоциированную фистулу внутреннего уха. Костные структуры лучше всего визуализируются на КТ.
Магнитно-резонансная томография (МРТ) обеспечивает лучшую визуализацию мозгового вещества, жидкостей среднего уха и воспалительных изменений в головном мозге и мозговых оболочках. Детализация костных частей невозможна. Распространение заболевания среднего уха на окружающую кость визуализируется не четко.
КТ или МРТ могут определить эффект массы, способный вызвать образование грыжи. Таким образом, визуализация обычно проводится перед спинномозговой пункцией. Хотя обследование глазного дна может показать нечеткие края зрительного диска или даже спазм сосудов, иногда его бывает трудно выполнить у не настроенного на сотрудничество пациента.
Крайне важно определить возбудитель и источник инфекции. Спинномозговая пункция выполняется для получения цереброспинальной жидкости и ее бактериологического анализа. При менингите ликвор мутный или желтый (ксантохромный); в нем определяется лейкоцитоз, низкий уровень глюкозы, высокое содержание белка. Возбудителя определяют при помощи микроскопического исследования окрашенных по Граму мазков с подтверждением посевом на культуру; проведение теста на чувствительность помогает в выборе подходящего противомикробного препарата. Материал следует забирать из уха, особенно при наличии гнойного отделяемого.

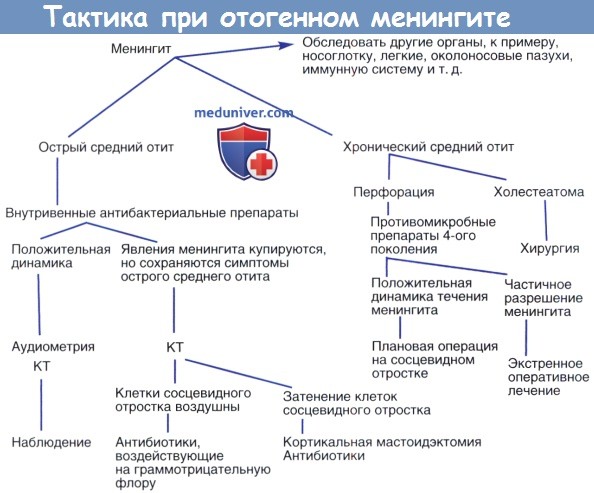
Тактика ведения отогенного менингита.
КТ, компьютерная томография; СД, стабилизация давления; МРТ, магнитно-резонансная томография;
МРФ, магнитно-резонансная флебография.
г) Лечение менингита на фоне отита. Для лечения менингита необходимы антибактериальные препараты. Эмпирическая антибактериальная терапия должна быть начата с третьего поколения цефалоспоринов и дополнена ванкомицином.
К преимуществам применения цефалоспоринов третьего поколения относятся их бактерицидная активность, способность проникать через гематоэнцефалический барьер и достигать ликвора, они активны в отношении вырабатывающих бета-лактамазу организмов и грамотрицательных организмов, имеют низкую токсичность. В настоящее время в связи с увеличением распространенности устойчивых к пенициллину пневмококков, дополнительно рекомендуется назначение ванкомицина.
В обзоре van de Веек et al. отмечено, что применение кортикостероидов значительно снижает уровень смертности, степень потери слуха и неврологические осложнения, связанные с острым бактериальным менингитом. У детей, перенесших острый бактериальный менингит, назначение кортикостероидов снижает частоту возникновения тяжелой потери слуха с 11 до 6,6%. У взрослых, перенесших острый бактериальный менингит, кортикостероиды снижают летальность с 21,7 до 11,7%.
Рекомендуется четырехдневный курс дексаметазона по 0,6 мг/кг в сутки, разделенный на четыре приема. Прием дексаметазона следует начинать с первой дозой антибиотиков или до начала их приема.
д) Роль хирургии. При остром среднем отите с неповрежденной барабанной перепонкой хирургическое вмешательство состоит из миринготомии с эвакуацией содержимого из среднего уха, которое отправляется на биохимическое и культоральное исследования.
У пациентов с сопутствующим мастоидитом или с травмой уха в анамнезе, осложнившейся менингитом, необходима радикальная операция и мастоидэктомия с широкой ревизией. В данном случае хирург должен найти и устранить путь утечки цереброспинальной жидкости. КТ обычно показывает линию перелома, что позволяет хирургу определить место утечки.
При холестеатоме должна быть выполнена радикальная мастоидэктомия, поскольку целью операции является освобождение уха от заболевания и обеспечение адекватного дренажа. В некоторых случаях можно рассматривать модифицированную мастоидэктомию или консервативную радикальную операцию.
Видео определения менингеальных симптомов
– Также рекомендуем “Причины, клиника, диагностика и лечение абсцесса головного мозга на фоне отита”
Оглавление темы “Осложнения среднего отита.”:
- Все осложнения острого среднего отита – воспаления уха
- Все осложнения хронического среднего отита – хронического воспаления уха
- История внутричерепных осложнений среднего отита
- Причины и механизмы развития внутричерепных осложнений среднего отита
- Причины, клиника, диагностика и лечение менингита на фоне отита
- Причины, клиника, диагностика и лечение абсцесса головного мозга на фоне отита
- Причины, клиника, диагностика и лечение тромбофлебита на фоне отита
- Причины, клиника, диагностика и лечение гидроцефалии на фоне отита
Источник
