Заключение рентгенографии органов грудной клетки при пневмонии
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
Рентенография грудной клетки является наиболее информативным методом в диагностике пневмонии.
Можно ли обойтись без рентгеновского исследования легких при подозрении на пневмонию?
Рентгенография органов грудной клетки – стандарт диагностики пневмонии, обойтись без которого можно только в случае, если нет физической возможности его проведения (например, в районных участковых и сельских больницах). Однако пренебрежение рентгенографией может сослужить больному плохую службу – может оказаться, что назначенное лечение неверно, а пациента несколько месяцев безуспешно лечили стандартными антибиотиками от туберкулеза легких или опухоли.
Каковы показания к рентгенографии органов грудной клетки при пневмонии?
Показанием к проведению рентгенологического исследование служат следующие симптомы пневмонии: кашель с отделением мокроты, лихорадка, озноб, а также изменения в анализах крови. Повторные рентгеновские снимки легких необходимы в процессе лечения для контроля его эффективности, в конце – для того, чтобы судить о выздоровлении, и через некоторое время после окончания лечения – для наблюдения и выявления остаточных изменений в легких и окружающей их плевре.
Противопоказания к проведению исследования
Абсолютных противопоказаний для рентгенографии не имеется вовсе – исключением является беременность, особенно ее первый триместр. В том случае, если риск осложнений для матери в случае отказа от процедуры больше, чем риск негативного воздействия ионизирующей радиации на плод, исследование проводится, а область живота и таза беременной пациентки при этом тщательно экранируется (закрывается фартуком, не пропускающим рентгеновские лучи).
Как часто можно делать рентген?
Сейчас допустимой нормой облучения считается величина 4-5 мЗв в год. Некоторая часть этого облучения приходится на природные источники радиации (воздух, воду, почву, вдыхаемый радон и т.д.). На сегодня в России не рекомендовано превышать дозу 1 мЗв в год, полученную в результате медицинских исследований. Учитывая, что при однократной рентгенографии легких организм подвергается облучению величиной от 0,3 мЗв (в случае цифровой рентгенографии) до 3,0 мЗв (при использовании более старой – пленочной), безопасными можно считать в среднем до 3 исследований в год (цифровая РГ) и одно-единственное, если речь идет о пленочной.
Однако при пневмонии рентгеновское исследование проводится гораздо чаще – это правильно, ведь своевременное выявление осложнений и эффективный контроль лечения гораздо важнее, чем боязнь получить несколько «лишних» доз ионизирующей радиации.
Признаки пневмонии на рентгеновском снимке
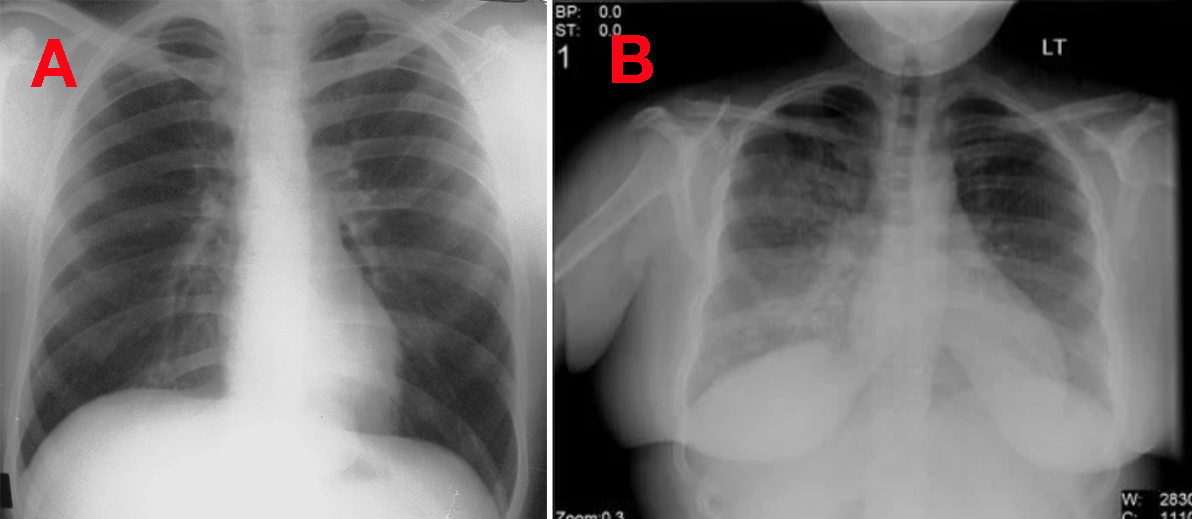
Признаки пневмонии на рентгенограмме не слишком специфичны, т.е. могут иметь место и при других заболеваниях. Достоверным признаком пневмонии является затемнение в каком-либо участке легочного поля (очаговое или распространенное) с нечеткими размытыми контурами, которое обусловлено инфильтрацией ткани легкого – пропитыванием его плазмой крови и клеточными элементами – лейкоцитами и другими (см. снимок 1). Пневмония может быть очаговой (занимающей небольшой участок ткани легкого), сегментарной (захватывающей один или несколько сегментов ткани), долевой или крупозной (см. снимок 2), тотальной (самый тяжелый вариант – в процесс вовлечено все легкое целиком).


Рентгенологические симптомы изменяются в зависимости от стадии болезни: в период разгара в пораженном участке ткани легкого можно отметить лишь некоторое снижение воздушности (на снимке проявляется как легкое неинтенсивное затемнение в виде дымки). Затем, когда под влиянием бактериальных токсинов происходит повышение проницаемости стенки капилляров, ткань легкого локально инфильтрируется, а на рентгенограмме появляется участок уже более интенсивного затемнения с нечеткими контурами (см. снимок 3). По мере разрешения болезни участок инфильтрации становится все более неоднородным, уменьшается в размерах, и, наконец, исчезает совсем. Часто, однако, после пневмонии остаются ее следы: участки склероза, спайки, соединительнотканные тяжи, легочный рисунок вследствие этого может быть деформирован.
Расшифровка рентгеновского снимка органов грудной клетки
Основные органы грудной клетки, поддающиеся рентгенодиагностике – костная основа (грудина, ребра, лопатки, позвоночный столб); непосредственно органы (легкие, плевра, сердце, сосудистый пучок, средостение, щитовидная железа, вилочковая железа).
Рентгеновское изображение легких и костной основы грудной клетки – плоскостное (оценить и увидеть объем органов на одном двухмерном снимке не представляется возможным – вот почему для получения объемной картины используется рентгенография в двух проекциях), суммационное (все ткани, что лежат по ходу движения рентгеновского луча, отображаются на снимке) и плотностное (различные оттенки серого цвета отражают различия в плотности тканей), чаще всего негативное. Просветления (в данном случае темного цвета) – соответствуют наименее плотной структуре – мягким тканям, воздуху, и наоборот.
Дополнительно к рентгенографии для диагностики пневмонии также используются: рентгеноскопия легких и ребер – исследование, которое применяется преимущественно для оценки подвижности легких. Линейная томография (рентгеновская) позволяет устранить суммацию (наложение) теней различных структур грудной клетки друг на друга. При этом на снимке в фокусе будет лишь тот слой, который задан изначально. Ткани, соответственно, отражаются послойно. Компьютерная томография в основном используется для оценки распространенности изменений в легких, для выявления патологии в лимфоузлах средостения, для диагностики болезней и патологии средостения.
При расшифровке рентгеновского снимка вначале нужно оценить его качество и правильность укладки пациента – если это условие не соблюсти, дать точное рентгенологическое заключение будет сложно. При оценке рентгенограммы нужно учитывать форму легких, их размеры, структуру ткани легкого (легочных полей), состояние воздушности, размер и расположение органов средостения.
Очаги воспаления на рентгенограмме
Основным признаком пневмонии на рентген снимке является наличие участков затемнения на рентген снимке. Эти очаговые затемнения свидетельствуют о наличии инфильтрата (отечного воспаленного очага) в ткани легкого.
При этом учитываются размеры затемнения, его форма, контуры, положение, структура, количество.
По размеру затемнения подразделяются на:
- мелкоочаговые (до 3 мм)
- среднеочаговые (3-7 мм)
- крупноочаговые (8-12 мм)
- фокусные, распространенные, субтотальные, тотальные
Форма тени может быть округлой, веретенообразной, неправильной, кольцевидной. Затемнения могут быть низкой (более темные, чем костная ткань на снимке), средней (как кость), высокой интенсивности (почти как металл. Повышение интенсивности затемнения говорит о снижении воздушности ткани – что говорит об активности воспаления. Оцениваются также границы затемнения (четкие или расплывчатые), структура (однородная или неоднородная).
Оценка корней легкого
Затем производится оценка корней легкого – теней больших и средних бронхов, лимфатических и кровеносных сосудов – структурны они или нет, определяются ли в корнях легкого лимфоузлы, изменены ли они в размерах.
После этого оценивается состояние плевральных синусов пространства между листками плевры, которая выстилает полость груди изнутри и покрывает легкие снаружи. В норме они должны быть свободны, что на снимке в прямой проекции проявляется как участок просветления с острым углом, образованным участком грудной стенки и диафрагмой (справа и слева). При наличии жидкости в них будет отмечаться интенсивное затемнение с верхним горизонтальным уровнем.
Оценка состояния диафрагмы
В заключение оценивается состояние диафрагмы (приподнята, опущена, с дефектами или нет), легочного рисунка, сердца.
Виды рентгенографии легких – цифровой рентген, флюорография, компьютерный томограф
Облучение при рентгене – риски, дозы, техника безопасности
Источник
Пневмонии
Пневмония – инфекционное заболевание, характеризующееся воспалением легочной паренхимы и накоплением экссудата в просвете альвеол. В пораженном участке легкого развивается уплотнение (инфильтрат), в случае благоприятного исхода восстанавливается нормальная структура легочной ткани. Основными возбудителями острых пневмоний являются прежде всего пневмококк, а также грамположительные кокки (золотистый стафилококк, В-гемолитический стрептококк), смешанная аэробная флора, грамотрицательные бактерии (кишечная палочка, палочка Пфейффера, протей) и др. Острые пневмонии могут быть вызваны вирусами (в частности, гриппа, респираторным синцитиальным вирусом), микоплазмами, грибами, риккетсиями, хламидиями. Возможно сочетание нескольких возбудителей, например вирусов и бактерий. Пути проникновения возбудителей в легкие различны: вдыхание из окружающего воздуха и аспирация носоглоточного содержимого, гематогенное распространение, травма грудной клетки или другое экзогенное повреждение легочной ткани (например, при бронхоскопии). После попадания в легкие на микроорганизмы действует комплекс защитных реакций, обеспечивающий их удаление. Пневмония развивается при наличии нарушений в системе легочной защиты или у ослабленных пациентов: стариков, алкоголиков, больных с сопутствующими болезнями сердца, легких, почек, иммунодефицитами, после переохлаждения и т. д.
Крупозная (долевая) пневмония характеризуется поражением доли или нескольких долей легкого и вовлечением в процесс плевры.
Этиология и патогенез
Наиболее часто (до 90 % случаев) крупозную пневмонию вызывают пневмококки всех типов; значительно реже – клебсиелла, стафилококк, стрептококк. Мужчины болеют в 1,5 раза чаще, чем женщины. В основе заболевания лежит гиперергическая реакция на пневмококки, которые присутствуют в носоглотке у 10-60 % здоровых людей. Для развития крупозной пневмонии необходимы предрасполагающие факторы, например, изменения в системе легочной защиты, а также переохлаждение, хронические заболевания легких, сердца, опухоли, грипп и т.д.
Заболевание проходит ряд стадий. В стадию прилива (1-3-й день болезни) экссудат, содержащий пневмококки и большое количество фибрина, заполняет альвеолы, распространяясь по всей доле вплоть до листков висцеральной плевры, которые и служат анатомическим барьером, для его дальнейшего продвижения. Отечная жидкость может попадать в бронхи, захватывая соседние доли легкого. Вовлечение в процесс плевры приводит к развитию плеврита. Стадия уплотнения разделяется на две фазы: 1) красного опеченения (4-5-й дни болезни) – альвеолы заполняются фибринозным выпотом, содержащим большое количество эритроцитов и нейтрофилов, последние фагоцитируют пневмококки или другие бактерии, предотвращая дальнейшее распространение инфекции; 2) серого опеченения (6-7-й дни болезни) – в уплотненном легком содержатся в основном лейкоциты. Процесс фагоцитоза завершается. Во время стядии разрешения мигрирующие в альвеолы макрофаги удаляют остатки бактерий, фибрина, нейтрофилов и т.д., что в сочетании с отделением альвеолярного содержимого при кашле приводит к исчезновению экссудата и восстановлению нормальной анатомической структуры легкого.
Клиника
Обычно заболевание начинается внезапно с сильного озноба, лихорадки, кашля, болей в грудной клетке, нередко после простудного заболевания. Озноб, длящийся несколько часов и сменяющийся жаром, больные переносят крайне тяжело, повторные ознобы свидетельствуют о развитии осложнений. Лихорадка высокая – от 39,5° до 40С постоянного характера, сопровождается миалгиями, недомоганием, слабостью. Нередко наблюдаются головная боль, беспокойство бессонница, бред. Мокрота вначале скудная, пенистая, беловатая, затем становится ржавой в результате примеси крови, поздней мутнеет от обилия лейкоцитов и фибрина. Ко времени разрешения пневмонии мокрота делается более жидкой и обильной, содержит мало лейкоцитов и эритроцитов. Боль в грудной клетке может быть очень интенсивной, колюще-режущего характера, локализуется над пораженной долей легкого и резко усиливается при глубоком дыхании, кашле, надавливании на грудную клетку. Пациент нередко лежит на больном боку, чтобы уменьшить экскурсию ребер над областью плеврита. Боль уменьшается также при сдавлении грудной клетки рукой или компрессом, разъединении листков плевры выпотом. Боль может иррадиировать в плечо или верхнюю область живота, в зависимости от локализации пораженного участка.
При осмотре нередко обнаруживают герпетические высыпания на губах “теплый” цианоз, увеличение частоты дыхания до 25 40 и даже 50 в минуту. Дыхание поверхностное, в акте дыхания участвуют дополнительные дыхательные мышцы. Грудная клетка на пораженной стороне отстает при дыхании, голосовое дрожание усилено, при перкуссии отмечается притупление перкуторного звука, во время стадии прилива – притупление с тимпаническим оттенком. В стадию прилива над пораженной стороной на фоне ослабленного дыхания выслушивается крепитация (crepitatio indux). В стадию уплотнения дыхание над пораженным легким становится бронхиальным, могут выслушиваться сухие хрипы, обусловленные сопутствующим бронхитом. С пораженной стороны усилена бронхофония. В стадию разрешения вновь появляется крепитация (crepitatio redux), дыхание становится жестким, а затем и везикулярным. В этот период могут выслушиваться влажные звонкие мелкопузырчатые хрипы. Вовлечение в процесс плевры сопровождается шумом трения плевры, при наличии выпота наблюдается ослабление или исчезновение дыхания. Пульс частый, в тяжелых случаях может развиться недостаточность кровообращения (острое легочное сердце). На аорте может выслушиваться систолический шум, обусловленный высоким ударным объемом сердца. В первые дни заболевания могут наблюдаться тошнота и рвота. Лихорадка сохраняется около недели и критически снижается на 5-9-й день. В это время больные жалуются на резкую слабость, изнуряющий пот, сердцебиение. После снижения температуры тела одышка, частота сердечных сокращений уменьшаются, улучшается сон. Применение антибиотиков резко изменило течение крупозной пневмонии. Описанная выше классическая ее форма с 7-10-дневной лихорадкой в настоящее время уступила место абортивным формам с более легким и быстрым течением, характерным для очаговой пневмонии.
Диагноз
Рентгенологически при крупозной пневмонии выявляют интенсивное гомогенное затемнение, занимающее долю или целое легкое. В результате лечения эти изменения исчезают, в некоторых случаях рентгенологическая динамика отстает от клинической на несколько недель. Лейкоцитоз крови может достигать 15-30109/л, в лейкоцитарной формуле преобладают нейтрофилы, в том числе незрелые формы, в которых обнаруживают токсическую зернистость. В тяжелых случаях возможна лейкопения, свидетельствующая о более серьезном прогнозе. СОЭ увеличена. При исследовании газового состава крови выявляют гипоксемию с гиперкапнией и респираторный алкалоз. В мокроте много белка, фибрина, эритроцитов, лейкоцитов, при окраске мазков мокроты по Граму можно обнаружить пневмококки.
При очаговой пневмонии (бронхопневмония) инфекционный воспалительный процесс локализуется в бронхах и окружающей паренхиме, захватывая от одного до нескольких сегментов легких. Бронхопневмония чаще возникает у больных, страдающих бронхоэктазами или хроническим бронхитом, а также пациентов с заболеваниями сердца, сахарным диабетом, опухолями. Наиболее частыми причинами бронхопневмонии являются золотистый стафилококк, палочка Пфейффера, пневмококк.
Клиника
Болезнь обычно начинается постепенно, нередко на фоне гриппа или простуды, – повышается температура тела до 38-38,5°С, появляются одышка, слабость, кашель с небольшим количеством слизистой или слизисто-гнойной мокроты. Лихорадка обычно кратковременная, имеет неправильный характер. Крайне редко больных беспокоят боли в грудной клетке, возникающие, как правило, при поверхностном расположении очага пневмонии и развитии плеврита. При физическом исследовании грудной клетки обнаруживают признаки легочного уплотнения (усиление голосового дрожания, притупление перкуторного звука, жесткое дыхание) и звонкие мелкопузырчатые Влажные хрипы, однако они могут отсутствовать при малых размерах или центральном расположении очага поражения. Наличие сухих хрипов – признак сопутствующего бронхита. Изменения со стороны сердечно-сосудистой и других систем обычно не выражены. При правильном подборе антибактериальных препаратов температура тела нормализуется на 3-5-е сутки лечения, вслед за этим исчезают и рентгенологические изменения. Возможно и затяжное течение пневмонии, особенно при неадекватном лечении (неправильно подобранном антибактериальном препарате или малых его дозах). Нередко затяжное течение бронхопневмонии объясняется наличием других хронических заболеваний, изменением свойств возбудителя и реактивности организма.
Диагноз
Рентгенологическое исследование выявляет гомогенное затемнение, соответствующее по размеру одному или нескольким сегментам легких, изредка обнаруживает несколько очагов воспаления. Воспалительный процесс чаще локализуется в нижних отделах легких. В крови отмечают умеренный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, увеличение СОЭ, при вирусных инфекциях иногда лейкопению. Мокрота слизистая или слизисто-гнойная; для определения природы возбудителя мазки мокроты окрашивают по Граму.
Источник
Рентгенография грудной клетки при вирусной пневмонии. Общие рекомендации
Четких рекомендаций относительно сроков выполнения рентгенографии грудной клетки для диагностики инфекции нижних дыхательных путей нет. Врачи опираются на различные показания, в том числе боль в груди, одышку и продуктивный кашель.
Американское общество специалистов по инфекционным болезням рекомендует выполнять рентгенографию грудной клетки для подтверждения наличия инфильтратов при подозрении на пневмонию по следующим причинам: может быть выявлена тяжесть заболевания, пневмония может остаться недиагностированной только на основании клинических признаков, а антибиотики не назначают для лечения бронхита.
Рекомендуется выполнить рентгенографию грудной клетки у пациентов с подозрением на пневмонию, чтобы обнаружить осложнения, например, плевральный выпот, и избежать использования антибиотиков у здоровых пациентов с бронхитом, а не с пневмонией.
Антибиотики рекомендуются для лечения пневмонии, а чтобы поставить этот диагноз, необходима рентгенография грудной клетки. Антибиотики не доказали свою эффективность при бронхите. Широкое использование антибиотиков в ситуациях, когда они не нужны, приводит к развитию лекарственной резистентности и может объяснять повышение смертности с 1979 года. Антибиотики могут вызывать побочные эффекты. Таким образом, следует избегать назначения антибиотиков, когда они не нужны. Однако, если на рентгенограмме грудной клетки виден инфильтрат, он может быть связан с вирусным или бактериальным заболеванием или с обоими возбудителями одновременно. В отделении неотложной помощи может быть невозможно установить этиологию.
Ни одна из вирусных этиологий пневмонии не приводит к патогномоничным изменениям на рентгенограммах грудной клетки, и на основании рентгенологических изменений невозможно дифференцировать бактериальную пневмонию от вирусной. Интересно, что у некоторых пациентов с SARS были на рентгенограммах грудной клетки не было изменений, но на КТ были видны инфильтраты. Рентгенография грудной клетки может выявить следующие изменения:
- Очаговый интерстициальный или альвеолярный инфильтрат, который может быть двусторонним или захватывать 2 или более долей
- Перибронхиальная инфильтрация
- Уплотнение легочной ткани
- Плевральный выпот

Рентгенография грудной клетки
При
рентгенографии
грудной клетки обычно обнаруживается двустороннее поражение легких (в отличие от долевого поражения, характерного для бактериальной пневмонии), но у отдельных вирусов есть типичные признаки.
Гриппозная пневмония
Рентгенологические изменения при гриппозной пневмонии такие же, как и при других респираторных вирусных инфекций. Часто обнаруживаются прикорневые и перибронхиальные инфильтраты встречаются часто, а в тяжелых случаях наблюдается прогрессирование до диффузных интерстициальных
инфильтратов
.
Пневмония, вызванная вирусом птичьего гриппа
Рентгенологические изменения при инфекции вирусом птичьего гриппа (H5N1) включают очаговые, интерстициальные и/или диффузные инфильтраты, уплотнение легочной ткани, плевральный выпот и
пневмоторакс
. У некоторых пациентов отмечалось прогрессирование до острого респираторного дистресс-синдрома (ОРДС). [53]
Пневмония, вызванная вирусом свиного гриппа
Случаи заболевания вирусом свиного гриппа в основном характеризовались двусторонними очаговыми альвеолярными инфильтратами, преимущественно в базальных отделах, и интерстициальными изменениями. [3]
Пневмония, вызванная респираторно-синцитиальным вирусом
Пневмония, вызванная респираторно-синцитиальным вирусом, обычно характеризуется очаговыми двусторонними альвеолярными инфильтратами и интерстициальными изменениями (как при гриппе). Описаны микробиологически подтвержденные случаи пневмонии, вызванной респираторно-синцитиальным вирусом, с небольшими и слабо выраженными инфильтратами. [20, 54]
Аденовирусная пневмония
Аденовирусная пневмония обычно представлена диффузными, двусторонними и очаговыми инфильтратами по типу матового стекла, преимущественно в нижних доля, хотя возможно и долевое уплотнение, что реже наблюдается при вирусной пневмонии. [4] Рентгенологические изменения во время
вспышки
, вызванной 14 серотипом в штате Орегон, включали инфильтраты с поражением одной доли (54%), инфильтраты с поражением нескольких долей (38%), интерстициальные инфильтраты (12%) и выпот в плевральной полости (15%). Среди пациентов с поражением одной доли у 71% наблюдалось прогрессирование заболевания до поражения нескольких долей [16].
Пневмония, вызванная вирусом парагриппа
При инфекции вирусом парагриппа «симптом шпиля» (прогрессирующее сужение подскладочного пространства), классический для
крупа
у детей, редко наблюдается у взрослых. Вместо него могут обнаруживаться различные изменения на рентгенограммах грудной клетки, от очаговой инфекции до диффузных интерстициальных инфильтратов или диффузных смешанных альвеолярно-интерстициальных инфильтратов, соответствующих острому повреждению легких. КТ у шести реципиентов ТГСК с вирусом парагриппа (3 тип), диагностированным как единственный возбудитель, выявила многочисленные перибронхиальные маленькие узлы (диаметр <5 мм) без полостей. [5]
Пневмония, вызванная человеческим метапневмовирусом
При вспышке пневмонии, вызванной человеческим метапневмовирусом, рентгенологическими признаками были двусторонняя, интерстициальная и альвеолярная инфильтрация у 43% и односторонняя инфильтрация у 57% пациентов [51]. У реципиентов ТГСК компьютерная томография выявила двусторонние узловые и диффузные инфильтраты и выпот в плевральной полости. [50]
Коронавирусная пневмония
Коронавирусная пневмония, включая SARS, обычно характеризуется затемнениями по типу матового стекла и очаговыми уплотнениями легочной ткани, особенно в периферических и субплевральных областях нижних долей. Часто наблюдается прогрессирующее поражение обоих легких. При SARS возможно смещение рентгенографических теней и спонтанный пневмомедиастинум. [56]
Пневмония, вызванная вирусом ветряной оспы
При пневмонии, вызванной вирусом ветряной оспы, рентгенологические изменения представляют собой диффузные, рыхлые, сетчатые или узловые инфильтраты, которые могут быстро прогрессировать. Возможен плевральный выпот и периферическая лимфаденопатия. Рентгенологические изменения более выражены на пике высыпаний и быстро разрешаются при клиническом улучшении. Долгосрочные осложнения со стороны дыхательной системы у выживших наблюдаются нечасто, хотя при рентгенографии грудной клетки могут сохраняться небольшие, диффузно распределенные, точечные обызвествления ткани легких.
Цитомегаловирусная пневмония
Выделяют два варианта цитомегаловирусной пневмонии:
- многоочаговый или милиарный вариант, характеризующийся отдельными сферическими очагами диаметром до 4 мм, с альвеолярным кровоизлиянием, отложением фибрина и умеренным нейтрофилезом
- диффузный интерстициальный пневмонит с интерстициальным отеком, фиброзом различной степени, лимфоидной инфильтрацией и гиперплазией альвеолярных клеток. (См. иллюстрации ниже.)
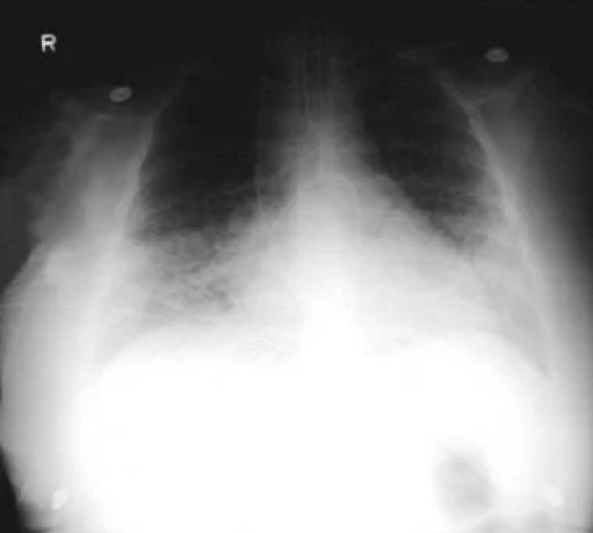
Вирусная пневмония: у 52-летней женщины появились
лихорадка
, кашель и
одышка
. У нее также была обнаружена сыпь, особенно выраженная на лице и на туловище. На рентгенограмме грудной клетки видны интерстициальные инфильтраты с предположительным мелкоузловым процессом. Проба Цанка с содержимым кожной
везикулы
выявила вирус ветряной оспы.
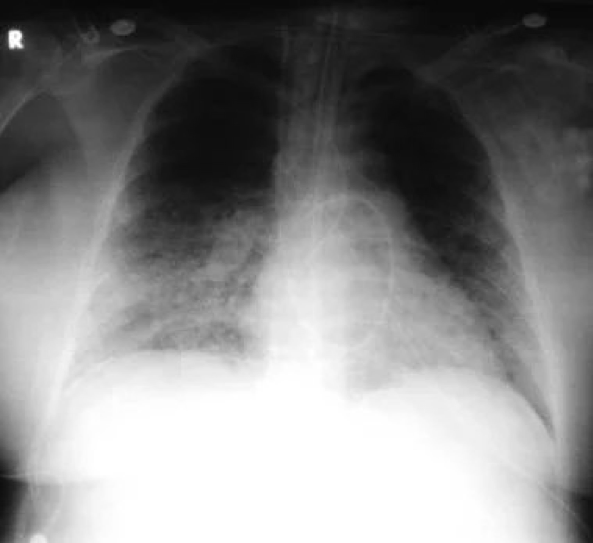
Вирусная пневмония: у 52-летней женщины появились лихорадка, кашель и одышка. У нее также была обнаружена сыпь, особенно выраженная на лице и на туловище. На рентгенограмме грудной клетки видны интерстициальные инфильтраты с предположительным мелкоузловым процессом. Проба Цанка с содержимым кожной везикулы выявила вирус ветряной оспы. Пациентке был назначен ацикловир; через 7 дней терапии инфекция, вызванная вирусом ветряной оспы, разрешилась.
При цитомегаловирусной пневмонии на рентгенограммах грудной клетки видны интерстициальные инфильтраты преимущественно в нижних долях. У пациентов, перенесших трансплантацию органов, наблюдается прогрессирование с развитием диффузных, интерстициальных инфильтратов. На КТ чаще всего обнаруживается сочетание многочисленных небольших центрилобулярных узелков (55-99%), очаговых затемнений по типу матового стекла (44-100%) и небольших двусторонних/ асимметричных очагов уплотнения легочной ткани (44-70%). [40]
Пневмония, вызванная вирусом простого герпеса
Вирус простого герпеса может вызывать очаговые изменения на рентгенограммах грудной клетки, которые начинаются с небольших центрилобулярных узелков, и очаговых затемнений по типу матового стекла и уплотнения легочной ткани. По мере прогрессирования заболевания узелки сливаются, образуя обширные инфильтраты. [40]
Пневмония, вызванная хантавирусом
На ранней стадии хантавирусной инфекции рентгенограмма грудной клетки может быть в пределах нормы. Затем появляются признаки интерстициального отека, линии Керли В, перибронхиальная инфильтрация и нечеткость контуров корней легких. На прогрессирование до фазы отека легких в течение последующих 48 часов указывают центральные плотные альвеолярные инфильтраты в отличие от периферических инфильтратов при ОРДС от других причин. При дальнейшем прогрессировании может развиться плевральный выпот.
Источник
