Высота стояния верхушек легких при пневмонии

Пневмония верхней доли правого легкого характеризуется воспалением паренхимы, в большинстве случаев развивается из-за инфекционного поражения, проявляется сильным кашлем, недостаточностью дыхательной функции, образованием экссудата, высокой температурой тела, изменениями, которые определяются во время рентгенологического исследования. Пневмонией чаще всего болеют маленькие дети, пожилые и ослабленные после болезни люди, причиной заболевания служит снижение иммунитета.
Воспаление правой верхней доли легкого протекает менее тяжело, чем пневмония верхней доли левого легкого, во время которого происходит поражение до пяти сегментов органа. Сегментарная пневмония чаще всего развивается в правом легком, почти в 95% случаев поражает сегмент только одного легкого. Лечение сегментарной пневмонии проводят в отделении терапии Юсуповской больницы. Современное диагностическое оборудование больницы обеспечивает эффективность обследования.

В половине случаев правосторонняя пневмония развивается с инфицированием средней доли легкого из-за анатомической особенности строения среднедолевого правого бронха. Тяжесть течения заболевания зависит от возбудителя, вызвавшего пневмонию. В случае правосторонней верхнедолевой пневмонии воспалительный процесс охватывает от одного до трех сегментов органа. Верхнедолевая пневмония протекает тяжелее, чем нижнедолевое воспаление легких. При диагностике верхнедолевой пневмонии часто возникают сложности – воспалительный процесс нередко имеет схожесть с туберкулезом легких.
Пневмония верхних долей легких: причины и симптомы
Пневмония верхних долей легкого может быть первичным или вторичным поражением органа. Вторичный тип заболевания возникает как осложнение других заболеваний. Сначала пневмония имеет признаки простуды, затем поднимается высокая температура, усиливается кашель, мучает тошнота, больной чувствует слабость, появляется одышка, которая усиливается с каждым днем, желтеет белок глаз из-за гибели эритроцитов, пропадает аппетит. Пневмония протекает на начальной стадии заболевания без выраженных признаков, с постепенным нарастанием симптомов. Больной чувствует недомогание, слабость. Если пневмонию не лечить, состояние больного будет стремительно ухудшаться с каждым днем, у больного могут появиться галлюцинации, бред, развиться тяжелая дыхательная недостаточность.
Причиной развития пневмонии становятся вирусы, грибы, микробы. Чаще всего пневмонию вызывают микробы: пиогенные стрептококки, стафилококки, палочка Финдлера, пневмококки. Нередко причиной развития пневмонии становится сочетание нескольких инфекций. Развитие воспалительного процесса начинается на слизистых оболочках носа, гортани. При ослабленном иммунитете происходит проникновение инфекции из верхних дыхательных путей в нижние дыхательные пути (трахею, бронхи, легкие).
Пневмония верхней доли правого легкого: диагностика
Для диагностики воспаления легких назначают анализ крови, рентгенологическое исследование, бактериальный посев мокроты. Врач-терапевт прослушивает пациента каждый день, определяя усиление или ослабление хрипов в легких. Лечение воспаления верхней доли правого легкого проводится с помощью антибактериальной терапии. Проводится стабилизация состояния пациента с помощью дезинтоксикации, оксигенотерапии (для лечения заболевания применяется кислород), устранения сердечно-сосудистых нарушений, бронхообструкции.
Пневмония верхней доли правого легкого: лечение
При назначении адекватного и своевременного лечения происходит регрессирование признаков воспалительного процесса в легких, в то же время в течение нескольких недель сохраняются изменения на рентгеновских снимках. При ателектазе (безвоздушности ткани легкого, спадании альвеол правостороннего верхнего сегмента легкого) может развиться хроническая пневмония, которая протекает медленно, процесс затягивается на несколько месяцев. Пневмония верхней правой доли легкого нередко осложняется абсцессом легкого, плевритом, эмпиемой плевры, может вызвать острую сердечную недостаточность, коллапс, нейротоксикоз, кардиоваскулярный синдром, артериальную гипертензию и другие осложнения.
Врачи Юсуповской больницы оказывают помощь пациентам при остром течении заболевания, стабилизируют состояние больного, применяя инновационные методики лечения и диагностики. Главное направление деятельности больницы – это восстановление и сохранение здоровья пациентов. В терапевтическом отделении можно получить консультацию пульмонолога, пройти исследования: рентген органов грудной клетки, исследование дыхательной функции, МСКТ органов грудной клетки. Записаться на прием к врачу-пульмонологу можно по телефону Юсуповской больницы.
Источник
Перкуссия – постукивание по участкам поверхности тела, выявляющее физические особенности подлежащих органов, тканей, различных образований: полостных (воздушных), жидкостных (уплотненных), сочетанных. В связи с этим грудная клетка, где расположены органы, разные по физическим свойствам, представляет важный объект для исследования. Как уже отмечалось, широкое распространение перкуссия получила после того, как знаменитый Ж. Корвизар перевел в начале XIX века на французский язык трактат венского врача Л. Ауэнбругера (1722-1809), в котором последний описал метод, аналогичный выстукиванию винных бочек, применявшийся его отцом виноделом для определения в них уровня вина. В обследовании органов дыхания перкуссия занимает особое место.
Различная плотность воздушной, маловоздушной и безвоздушной ткани соответствует разным оттенкам перкуторного звука, что отражает состояние органов дыхания, прилежащих к грудной стенке. Громкость, высота и продолжительность получаемого при перкуссии грудной клетки звука зависят в конечном итоге от плотности и упругости перкутируемого участка. Наибольшее влияние на качество звука оказывают воздух и плотные элементы (мышцы, кости, паренхима внутренних органов, кровь). Чем больше различаются по плотности и упругости среды, через которые проходят колебания, тем более разнородным будет перкуторный звук, тем больше он будет отличаться от звонкого, так называемого тимпанического звука, напоминающего звук, получаемый при ударе в барабан (tympanum – барабан), и возникающего при перкуссии содержащих воздух полых образований (выстукивание области кишок). Чем меньше содержание воздуха в перкутируемой зоне и больше плотных элементов, тем звук будет более тихий, короткий, тупой (притупление перкуторного звука, абсолютно тупой – «печеночный», «бедренный» звук).
Виды и правила перкуссии легких
Получить разные оттенки перкуторного звука можно, используя различные приемы: постукивая специальным молоточком (большая часть врачей используют в качестве такого молоточка палец) непосредственно по телу обследуемого (непосредственная перкуссия) и постукивая по телу обследуемого через дополнительный проводник (плессиметр), в качестве которого используются различные пластинки или чаще палец другой руки, плотно приложенный к поверхности тела (опосредованная перкуссия). Подавляющее большинство врачей пользуются опосредованной перкуссией «пальцем по пальцу».
При перкуссии следует помнить о том, что удар должен быть направлен строго перпендикулярно к поверхности плессиметра, быть легким, коротким (быстрым), похожим на упругий удар теннисного мяча, что достигается движением только кисти в лучезапястном суставе при неподвижном положении предплечья.
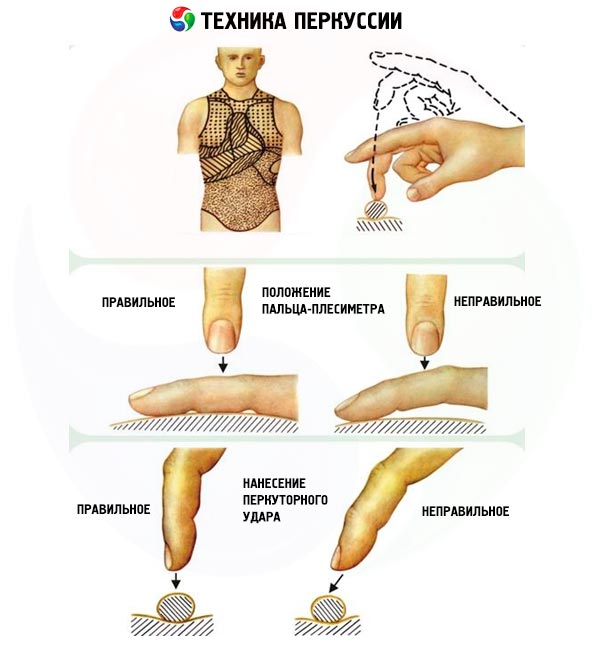
Перкуссия проводится для того, чтобы выявить изменения физических свойств (соотношение воздуха и плотных элементов) органа или его части (сравнительная перкуссия) или определить границы органа и зоны измененных физических свойств (топографическая перкуссия).
Сравнительная перкуссия
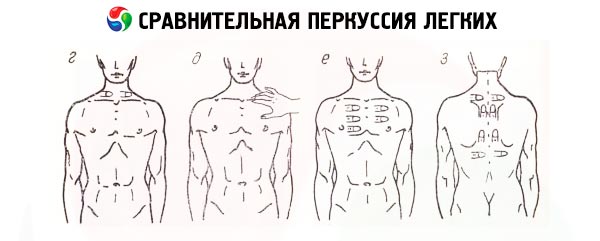
При сравнительной перкуссии грудной клетки, которая проводится по межреберьям и является громкой, в первую очередь определяется характер звука, получаемого над симметричными участками легких, естественно, исключая при таком сравнении передне-нижнюю часть левой половины грудной клетки – место проекции области сердца, лишенное воздуха. Некоторая асимметрия звуковых данных обнаруживается при перкуссии области обеих верхушек легких (над- и подключичные пространства): вследствие более развитых мышц правой половины грудной клетки и большей узости правого верхнедолевого бронха перкуторный звук над правой верхушкой обычно более притуплённый. Следует отметить, что выстукиванию верхушек легких раньше придавали особое значение в силу большой распространенности туберкулеза легких (для инфильтративной формы туберкулеза характерна именно эта локализация). Сравнительная перкуссия позволяет выявить над легкими особый перкуторный звук – ясный легочный. Это результат превращений, которым подвергается тимпанический тон (вследствие колебаний воздуха внутри эластичных альвеол) при прохождении через неоднородную интерстициальную ткань легких, грудную стенку. Но более важным является обнаружение над отдельными участками грудной клетки изменений этого звука: тупого (от притупления до абсолютной тупости) или тимпанического.
Притупление (укорочение) перкуторного звука тем больше, чем больше плотных элементов, чем больше утрачена воздушность (жидкость, инфильтрация, опухолевая ткань) в зоне выстукивания, которое может выявить этот участок на разной глубине с помощью разной силы удара: чем сильнее удар (громкая глубокая перкуссия), тем более глубоко расположенный участок уплотнения обнаруживается. Притупление звука свидетельствует о наличии в плевральных полостях жидкости, при большом количестве которой возникает тупой перкуторный звук (экссудат, гной, транссудат, кровь). При этом обычно должно накопиться не менее 500 мл жидкости, но с помощью негромкой (слабой) перкуссии можно обнаружить жидкость и в плевральных синусах. Особенности верхней границы зоны притупления позволяют различить характер плевральной жидкости. При наличии воспаления (экссудат) верхняя граница притупления имеет вид кривой линии с вершиной по подмышечным линиям, которая характерна для неравномерного подъема уровня жидкости (линия Дамуазо – Соколова), связанного с разной податливостью подлежащей легочной ткани давлению жидкости. Для транссудата характерен уровень зоны притупления ближе к горизонтальному.
Притупление легочного перкуторного звука характерно для начальных стадий инфильтративного процесса в легких (пневмония), других уплотнений легочной ткани (выраженный ателектаз, особенно обтурационный, инфаркт легкого, опухоль легкого, утолщение плевральных листков).
При уменьшении или истончении плотных элементов легочных структур усиливается тимпанический тон перкуторного звука, который приобретает характер «коробочного» или «подушечного» при эмфиземе легких (потеря эластичности альвеол, но сохранение целостности большинства альвеолярных перегородок, что препятствует появлению истинного тимпанита); звук становится выраженным тимпаническим над полостью легкого (каверна, опорожнившийся абсцесс, большие бронхоэктазы, пневмоторакс, большие эмфизематозные буллы).
[1], [2], [3], [4], [5], [6], [7], [8], [9]
Топографическая перкуссия легких
Топографическая перкуссия легких выявляет границы того или иного органа или обнаруженного патологического образования, при этом используется проводимая по ребрам и межреберьям тихая перкуссия, и палец-плессиметр располагается параллельно перкутируемой границе (например, горизонтально при определении нижней границы легкого). Фиксация положения определяемой границы проводится по опознавательным ориентирам. Для органов грудной клетки таковыми служат ключицы, ребра, межреберья, позвонки и вертикальные линии (передняя срединная, правые и левые стернальные, парастернальные, среднеключичные, передние, средние, задние подмышечные, лопаточные, задняя срединная линия). Счет ребер ведется спереди, начиная со второго ребра (место его прикрепления к грудине находится между рукояткой грудины и ее телом), первое ребро соответствует ключице. Сзади счет ребер ведут, ориентируясь на остистые отростки позвонков (легко определить остистый отросток VII шейного позвонка: он наиболее выступает при наклоне головы вперед) и нижний угол лопатки, который соответствует VII ребру.
Нижний край легкого справа и слева расположен на одинаковом уровне (естественно, слева он определяется, начиная с передней подмышечной линии из-за наличия сердечной вырезки и области селезенки), соответственно по правой парастернальной линии – верхний край VI ребра, правой среднеключичной – шестое межреберье, обеим передним подмышечным – VII ребро, средним подмышечным линиям – VIII ребро, задним подмышечным – IX ребро, лопаточным линиям – X ребро, задней срединной – XI грудной позвонок.
Смещение нижней границы легких вниз выявляется прежде всего при эмфиземе легких, реже – в период приступа бронхиальной астмы. В первом случае такое смещение носит постоянный характер, имеет тенденцию к нарастанию из-за прогрессирования гипервоздушности легких, во втором случае оно наблюдается и без эмфиземы в результате остро наступающего расширения легких в связи с характерным для бронхиальной астмы затруднением выдоха. Наличие жидкости и газа в плевральной полости приводит к смещению нижнего края легких кверху, что наблюдается также при высоком стоянии диафрагмы (выраженное ожирение, беременность, большой асцит, метеоризм), что обычно сопровождается уменьшением объема грудной клетки и наполнения легких воздухом (снижение жизненной емкости легких), а это приводит к дыхательной недостаточности и гемодинамическим нарушениям в малом круге кровообращения.
Указанные смещения нижней границы легких обычно сопровождаются уменьшением подвижности (экскурсии) нижнего легочного края, что определяется по средней подмышечной линии: в норме по отношению к VIII ребру легочный край опускается при глубоком вдохе на 4 см и поднимается при максимальном выдохе также на 4 см, и, таким образом, дыхательная экскурсия нижнего легочного края по этой линии составляет 8 см. Если трудно сделать и задержать вдох, данный показатель определяют, последовательно используя несколько очередных обычных вдохов и отмечая каждый раз перкуторное положение нижнего легочного края.
Определение границы легочного края и степени его смещения при дыхании является важным приемом раннего выявления эмфиземы легких, что, безусловно, особенно ценно при динамическом наблюдении за пациентом.
Для уточнения тех или других изменений в соответствующих долях легких важно знать их топографию. Справа на переднюю поверхность проецируются верхняя и средняя доли (граница между ними начинается на уровне прикрепления IV ребра к грудине, далее она идет косо до VI ребра по среднеключичной линии, где доходит до границы нижней доли), справа сбоку – средняя и нижняя доли, слева переднюю поверхность занимает верхняя доля, слева сбоку – верхняя и нижняя (граница между ними, как и справа, начинается от VI ребра по среднеключичной линии, но затем идет косо вверх назад к лопатке), сзади с обеих сторон вверху проецируется небольшая часть верхних долей, основную поверхность обеих половин грудной клетки составляют нижние доли.
Высота стояния верхушек
Справа | Слева | |
| Спереди | 3 см выше уровня ключицы | 3,5 см выше уровня ключицы |
| Сзади | на уровне остистого отростка VII шейного позвонка | 0,5 см выше уровня остистого отростка VII шейного позвонка |
Ширина полей Кренига: справа – 5 см, слева – 5,5 см
Нижние границы легких
Типографические линии | Справа | Слева |
| Окологрудинная | Пятое межреберье | – |
| Среднеключичная | VI ребро | – |
| Передняя подмышечная | VII ребро | VII ребро |
| Средняя подмышечная | VIII ребро | VIII ребро |
| Задняя подмышечная | IX ребро | IX ребро |
| Лопаточная | X ребро | X ребро |
| Околопозвоночная | Остистый отросток XI грудного позвонка | Остистый отросток XI грудного позвонка |
Подвижность нижних краев легких, см
Справа | Слева | |||||
Топографическая линия | на вдохе | на выдохе | суммарно | на вдохе | на выдохе | суммарно |
Среднеключичная | 2 | 2 | 4 | – | – | – |
Средняя подмышечная | 3 | 3 | 6 | 3 | 3 | б |
Лопаточная | 2 | 2 | 4 | 2 | 2 | 4 |
Источник
При исследовании органов дыхания задачи топографической перкуссии следующие:
- определить нижние границы легких слева и справа;
- определить верхние границы легких слева и справа, то есть, высоту стояния верхушек;
- определить подвижность нижних краев легких.
Необходимо учитывать то, что положение краев легких у здорового человека непостоянное, оно меняется во время дыхания (даже при спокойном дыхании края смещаются на 1—2 см), при перемене положения. Вот почему фаницы легких на разных участках, слева и справа надо определять в одном положении пациента и при спокойном неглубоком дыхании, когда смещение краев будет минимальным. В процессе перкуссии ухо врача должно научиться улавливать последовательность изменения легочного звука: с уменьшением толщины перкутируемого края легкого ясный легочный звук становится притупленным, а там, где кончается легкое, появляется абсолютная тупость.
Топографическая перкуссия легких проводится с соблюдением следующих правил:
- Перкутировать следует перемещаясь от ясного легочного звука к тупому. Начинающим надо перкутировать только по межреберь- ям, так как перкуссия по ребрам увеличивает перкуторную зону и затрудняет исследование. С накоплением опыта можно перкутировать подряд — и по межреберьям, и по ребрам, перемещая палец- плессиметр на 1 — 1,5 см или на ширину пальца вниз.
- Палец-плессиметр всегда располагается параллельно исследуемому краю легкого.
- Учитывая поверхностное расположение края легкого и небольшую его толщину, используется тихая перкуссия. Исключение составляет перкуссия верхушек легких сзади и определение ши
рины полей Кренига, где из-за толстого слоя мышц применяется громкая перкуссия. - Начинается определение нижних границ легкого с установки палыда-плессиметра на 2—3 ребра выше (на ширину ладони) предполагаемого положения края, учитывая данные сравнительной перкуссии.
- Перемещение пальца вниз заканчивается на уровне абсолютно тупого звука, а отметка границы легкого делается по стороне пальца со стороны легочного звука, то есть, по верхнему краю плессиметра.
- Положение пациента при перкуссии должно быть стоя или сидя, если исследование проводится лежа, то надо помнить о пассивном смещении нижних границ легких.
Начинают топографическую перкуссию с определения нижних границ легкого с правой стороны — сначала спереди, затем сбоку и сзади, устанавливается легочно-печеночная граница (рис. 295, 296). Исследование справа предпочитают потому, что здесь имеется соседство

Рис. 295. Определение нижний границ легких спереди.
Перкуссия проводится по вертикальным топографическим линиям, справа ее начинают от III межреберья, слева — от II межреберья.

Рис. 296. Определение нижних границ легких сзади и определение подвижности нижнею края легких слева и справа
Перкуссия начинается от уровня средины или нижней трети лопатки Подвижность нижнего края определяется по лопаточной и задней аксил- лярной линиям
воздушного и безвоздушного органов (легкие — печень), а это значительно облегчает улавливание разницы перкуторного звука на границе органов. Затем перкутируется левая сторона. Границы легких определяются по всем топографическим линиям, палец-плессиметр устанавливается так, чтобы средина II фаланги приходилась на линию.
Определение нижних границ левого легкого, особенно по срединно-ключичной и передней аксиллярной линиям, затруднительно из- за соседствующих органов, содержащих газ — желудок, кишечник, которые при перкуссии дают тимпанический звук. Границу же между легочным звуком и тимпанитом установить сложно, необходим тонкий слух и большой навык. Определение нижней границы слева обычно начинают с передней аксиллярной линии, далее переходят с боковой поверхности на заднюю поверхность грудной клетки. Однако надо научиться определять край легкого и по парастернальной линии, помня о том, что из-за сердечной вырезки она лежит на IV ребре, справа же она находится на VI ребре.
Закончив перкуссию по определенной топографической линии, найденную границу отмечают точкой йодным тампоном, мелом или фломастером. Соединив точки по всем линиям, можно получить целостное представление о положении нижних границ легких с обеих сторон.
Положение нижних границ легких зависит от типа конституции. В табл. 9 приводим данные для нормостеника.
Таблица 9. Положение нижних фаниц легких у нормостеника
| Место перкуссии — линия | Правое легкое | Левое легкое |
| Парасгернальпая | VI ребро (верхний край) | IV ребро |
| Срединно-ключичная | VI ребро (нижний край) | VI ребро |
| Передняя акеилляриая | VII ребро | VII ребро |
| С редняя акеилляриая | VIII ребро | VIII ребро |
| Задняя акеилляриая | IX ребро | IX ребро I |
| С клпулярная | X ребро | X ребро ! |
| 11араиер1еГgt;рал1»ная | Уронень oemciom oipociKa XI iрудною мошонка ! | |
У лиц гиперстенической конституции уровень краев легких лежит на одно ребро выше, у астеников — на одно ребро ниже, чем у нормостеников.
При ожирении, беременности, вздутии живота нижние границы легких смещаются вверх. У много рожавших женщин, у исхудавших, а также из-за слабости брюшной стенки, снижения внут- рибрюшного давления и опущения внутренних органов нижние границы легких опускаются.
Легочные и другие заболевания, сопровождающиеся уменьшением или увеличением объема легких, приводят к смещению их границ вверх или вниз. Это возможно с обеих сторон, или с одной стороны, или на ограниченном участке.
Двустороннее опущение границ отмечается при вздутии легких — приступе бронхиальной астмы, хронической эмфиземе легких, а также при висцероптозе. Одностороннее смещение фаниц вниз наблюдается при викарной эмфиземе, то есть вздутии здорового легкого после удаления другого или выключений его из акта дыхания по разным причи
нам* воспаление, спадение, склероз, сморщивание. Ложное смещение нижней границы легкого на стороне поражения возможно при пневмотораксе.
К смещению нижних границ легкого вверх с одной стороны приводят сморщивание легкого, скопление жидкости в плевральной полости, крупозное воспаление, ателектаз, рубцовый процесс в плевре. Двустороннее смещение границ вверх бывает при асците, крупной опухоли или кисте брюшной полости, параличе диафрагмы, резком вздутии живота.
Помимо изменений стояния нижних краев легких возможно смещение края легкого в области сердечной вырезки. При вздутии легких край опускается вниз, площадь сердечной вырезки уменьшается. Сморщивание легкого, увеличение размеров сердца, скопление жидкости в перикарде приводит к смещению края легкого вверх, площадь сердечной вырезки увеличивается.
Перкуссия верхушек легких. Она представляет некоторые технические трудности из-за небольшой их величины и толстого слоя мышц над ними сзади. Определяется высота стояния верхушек спереди и сзади и их ширина. Спереди применяется тихая перкуссия, сзади громкая. Пациент сюи! или сидит. При выполнении исследования спереди палец- плессиметр можно устанавливать по трем вариантам {рис. 297).

Рис. 297. Определение высоты стояния верхушек спереди, справа — методом веерообразной перкуссии, слева – перкуссией по срединно-ключичной линии.
Первый (левая верхушка) — палец укладывается над ключицей параллельно ее краю, средина фаланги должна находиться на уровне средины ключицы. Во время перкуссии палец-плессиметр постепенно (0,5—1 см) смещается вверх к скату плеча, придерживаясь срединно-ключичной линии, до появления тупого звука. Отметка делается со стороны ясного легочного звука.
Второй вариант (правая верхушка) — палец-плессиметр устанавливается в таком же положении, но только конечная фаланга должна быть направлена наружу как слева, гак и справа. Далее при перкуссии палец постепенно перемещается вверх по направлению к наружному краю кивательной мышцы, то есть, вверх и немного внутрь от срединно-ключичной линии (подобно вееру). Здесь располагается полюс верхушки. Измерение производится от найденного полюса до ключицы. Высота верхушки справа — 3—4 см над ключицей, слева — 3—5 см, ю есть, правая верхушка в норме находится чуть ниже левой.
Третий вариант определения высоты стояния верхушки спереди представлен на рис. 298.
При перкуссии верхушек сзади пациента лучше посадить. Используется громкая перкуссия из-за большой толщины мышц. Палец- плессиметр устанавливается в средине надостной ямки конечной фалангой наружу (рис. 298). Перемещением по 0,5—1 см он продвигается в направлении VII шейного позвонка, местоположение которого легко определить наклоном головы пациента вперед. Но лучше перед перкуссией отметить ориентировочную точку на 3—4 см

Рис. 298. Определение высоты стояния верхушек легких Спереди — перкуссия подобная веерообразной, но положение пальца горизонтальное, параллельно ключице. Сзади — установка пальца в надостной ямке параллельно ости, затем перпендикулярно скату плеча
в сторону от вершины VII шейного остистого отростка и перкутировать в направлении к ней до появления тупого звука. В норме полюс верхушки сзади находится на уровне VII шейного позвонка,
при этом правая верхушка, как и спереди, чуть ниже левой. Положение верхушек, как и уровень нижних краев легких, зависит от типа конституции.
Смещение верхушек легких вверх чаще всего отмечается при эмфиземе легких и при бронхиальной астме. Подъем диафрагмы (беременность, ожирение, вздутие живота, асцит) мало сказывается на уровне стояния верхушек.
Снижение высоты стояния верхушек чаще бывает односторонним и связано оно со сморщиванием легкого, воспалением, опухолью, обтурационным ателектазом, оперативным вмешательством на легком — резекция доли, легкого.
Более полное представление о состоянии верхушек можно получить, исследуя поля Кренига (рис. 299). Поле Кренига — это проекция верхушек на поверхность тела. Оно представляет собой полосу легочного звука шириной 3—8 см, справа уже, чем слева на 1 — 1,5 см. Обычно ограничиваются определением ширины поля Кренига, исследуя ее по верхнему краю трапециевидной мышцы в положении пациента сидя. Врач при перкуссии находится сзади. Палец-плессиметр устанавливается поперек края трапециевидной мышцы, на средине верхушки, используется громкая перкуссия. Вначале перемещение пальца идет в медиальном направлении до получения тупого звука, затем от начальной точки в сторону плечевого сустава, также до появления тупого звука.

Рис. 299. Определение ширины поля Кренига.
Уровень стояния верхушек и ширина полей Кренига взаимосвязаны, высокое стояние верхушек приводит к расширению полей, низкое стояние — к сужению полей.
Определение подвижности нижних краев легких. Выделяют активную и пассивную подвижность. Активная подвижность — это смещение краев легких в силу их эластичности при глубоком вдохе и при полном выдохе. Пассивная подвижность — это смещение края легкого вниз в горизонтальном положении тела из-за снижения внутрибрюшного давления и смсщеггия органов брюшной полости.
Во время исследования активной подвижности пациент и врач находятся в том же положении, что и при определении нижнего края легкого. Применяется тихая перкуссия. Определение активной подвижности проводится по всем топографическим линиям, однако после отработки техники исследования для практических целей достаточно ограничиться тремя линиями — срединно-ключичной, средней подмышечной и лопаточной, а как ориентировочное исследование — в местах наибольшей подвижности краев, то есть, по средней или задней аксиллярной линии, где чаще всего отмечается ограничение подвижности из-за спаечного процесса в плевральной полости
Палец-плессиметр устанавливается на мегку найденной границы нижнего края легкого. Пациента просят максимально вдохнуть, задержать дыхание и тотчас перкутируют вниз до появления тупого звука, перемещаясь на 0,5-1 см. Остановившись на уровне тупого звука, делают отметку у пальца со стороны легочного звука. Если ест ь достаточный навык по перкуссии, то сразу после определения границы дается команда пациенту максимально выдохнуть воздух, после чего врач немедленно продолжает перкутировать вверх до появления легочного звука. Закончив перкуссию, не забывайте сказать пациенту дышать как обычно. Описанный прием требует расторопности, четких и быстрых движений
Однако в период освоения техники лучше пользоваться следующим приемом. После определения смещаемости края легкого вниз и установления отметки пациенту сразу разрешается дышать как обычно. В это время палец-плессиметр перемещается вверх выше найденной ранее границы легких на ширину ладони. Далее пациенту предлагают сделать 2-3 умеренно глубоких вдоха, а потом глубокий выдох и насколько возможно задержать дыхание. С момента выдоха врач перкутирует вниз от ясного легочного звука до появле
ния тупого. Отметка делается у пальца со стороны ясного легочного звука, далее замеряется расстояние между отметками. Этот прием более удобен тем, что приходится перкутировать от ясного легочного звука к тупому, границу между которыми ухо воспринимает лучше, чем при движении от тупого к легочному. Приводим цифры общей (на вдохе + на выдохе) подвижности нижних краев легких по основным линиям:
срединно-ключичная — 5—6 см, средняя аксиллярная — 6—8 см, скапулярная — 4-6 см.
Пассивная подвижность нижнею края легких исследуется в 2 этапа. Сначала определяется положение нижнего края легкого при спокойном дыхании стоя, делается отметка. Затем пациент укладывается на кушетку и вновь от первоначального уровня определяется граница нижнего края легкого. В положении пациента на спине край легкого по срединно-ключичной линии опускается примерно на 2 см, в положении на боку при перкуссии по средней аксиллярной линии край опускается на 3—4 см.
Высокие показатели подвижности нижних краев легких свидетельствуют о хорошем состоянии дыхательной системы, о хорошей эластичности легких. Ограничение подвижности нижних краев легких, а иногда и полное отсутствие указывают на неблагополучие, обусловленное либо внелегочными, либо легочными причинами. Плохая подвижность края легкого может выявляться с обеих сторон или с одной стороны.
К внелегочным причинам относятся патология грудной стенки, плевры, дыхательной мускулатуры и высокое внутрибрюшное давление. Ограничение подвижности нижнего края легких часто связано с нарушением вентиляции легких из-за боли при травме грудной клетки, переломе ребер, миозите, межреберной невралгии, а также из- за воспаления плевры (сухой плеврит). Плохая вентиляция легких бывает при окостенении реберно-позвонковых суставов, при слабости дыхательной мускулатуры (миастения), диафрагматите, параличе диафрагмы. Ограничение подвижности нижних краев легких наступает при высоком стоянии диафрагмы из-за высокого внутри- брюшного давления (ожирение, метеоризм, асцит).
Подвижность нижних краев легких становится ограниченной в результате легочных процессов, проявляющихся:
- нарушением эластичности альвеол (острое вздутие альвеол, хроническая эмфизема);
- снижением растяжимости легких из-за диффузного или локального пневмофиброза;
- уменьшением дыхательной поверхности легких при крупозной пневмонии, туберкулезе, обтурационном ателектазе, опухоли, кистозной гипоплазии легких, после лобэктомии.
Отсутствие пассивной подвижности нижнего края легких может
свидетельствовать:
- о наличии межплевральных спаек;
- о накоплении жидкости в плевральных синусах;
- пневмотораксе;
- о патологии диафрагмы.
Источник
