Возбудитель пневмонии при контакте с кондиционером
Интернациональная группа ученых, состоящая из американских, французских и израильских специалистов, расшифровала ДНК одной из самых загадочных и зловредных бактерий, населяющих нашу планету — легионеллы.
Если быть точным, то раскодирован геном только одной из легионелл — Legionella pneumophila, которая доставила и до сих пор доставляет немало хлопот и врачам, и обычным людям, однако значимость события от этого не уменьшается. Эта бактерия вызывает у человека тяжелую пневмонию (называемую еще «болезнью легионеров», легионеллезом ).
Легионеллы широко распространены во всем мире, это часть естественной флоры многих водоемов, как естественных, так и искусственных.
Обнаружение малоприятного возбудителя в системах кондиционирования воздуха, вызвало шок как у обитателей многочисленных офисов, так и у производителей кондиционеров. А уж сообщение о том, что легионеллы найдены в обычной теплой водопроводной воде и ваннах-джакузи в салонах SPA, наделало немало шума.
При чем тут легионеры?
Первая ассоциация со словом «легионер» — Древний Рим, легионы Юлия Цезаря. Вторая — Франция, Иностранный легион. Ни первое, ни второе с болезнью легионеров ничего общего не имеет.
Название связано с Американским легионом (The American Legion), организацией, основанной в 1919 году и объединяющей американцев — участников различных войн. Именно на съезде этой общественной организации в 1976 году, проходившем в городе Филадельфия, и разразилась вспышка непонятной инфекции. В течение месяца болезнь унесла жизни 34 из 220 заболевших делегатов и сразу же получила наименование «болезнь легионеров».
Как происходит заражение?
Для того, чтобы человек заразился, ему необходимо вдохнуть возбудителя, находящегося в водном аэрозоле: душ, поток воздуха из кондиционера, разнокалиберные фонтаны и фонтанчики.
Несмотря на то, что легионеллу можно обнаружить в мокроте заболевших, случаев передачи инфекции от человека к человеку не зарегистрировано. Но если вспомнить, что практически каждый современный офис оборудован системой кондиционирования воздуха, масштабы угрозы начинают выглядеть весьма внушительно.
Инкубационный период легионеллеза в среднем составляет 5-7 суток. Описан целый ряд клинических форм инфекции: это собственно болезнь легионеров, понтиакская лихорадка, лихорадка «Форт-Брагг». Не исключены и другие формы заболевания.
Наиболее изучена легионеллезная пневмония, то есть заболевание, возникающее при попадании возбудителя в легкие человека. Как правило, болезнь развивается очень быстро. Начинается все с умеренной головной боли и недомогания, а затем — в среднем через сутки — следует резкий подъем температуры до 39-40 градусов Цельсия, сопровождающийся сильным ознобом.
Самое грозное осложнение болезни легионеров, которое и приводит к летальному исходу, — дыхательная недостаточность. Летальность составляет от 5 до 30 процентов и очень зависит от возраста и предшествующего состояния пациента.
Легионелла буквально «звереет» в условиях сниженного иммунитета, поэтому к группе риска относятся прежде всего люди среднего и пожилого возраста. Кроме того, предрасполагающими факторами является курение и хронический стресс, что опять же заставляет вспомнить об офисных тружениках.
Как найти и уничтожить?
Особых проблем с лечением болезни легионеров не возникает, так как легионелла достаточно чувствительна к некоторым антибиотикам. Главное — начать лечение своевременно, пока зловредная бактерия не нанесла обширных повреждений легким и всему организму.
Так что основная проблема — распознать легионеллу как возбудителя пневмонии, а вот в этом может помочь исследование ученых, расшифровавших геном бактерии, а также постоянная настороженность медиков, сталкивающихся с очередной тяжелой пневмонией.
Офисный фактор
Болезнь легионеров имеет резко выраженную сезонность — большинство вспышек и отдельных случаев заболевания регистрируется летом. Это не в последнюю очередь связано с интенсивной работой многочисленных кондиционеров «на охлаждение». Помимо риска схватить банальную простуду, сидя под мощным потоком ледяного воздуха, в этих бытовых приборах таится другая опасность.
В системах охлаждения скапливается конденсат, летнее солнышко разогревает его до 30-35.С, и вот они — самые благоприятные условия для размножения легионеллы.
Однако справедливости ради следует заметить, что подобная проблема возникает в основном там, где существуют разветвленные централизованные системы кондиционирования воздуха, там где вода отстаивается некоторое время и контактирует с подаваемым в воздуховоды воздухом. Прежде всего, это гостиницы и, как ни парадоксально, лечебные учреждения. Из подобных систем легионелла периодически «вылавливается» до сих пор.
Офисные кондиционеры действуют по другому принципу, из них конденсат удаляется сразу (и зачастую капает прямо на головы проходящих под окнами офиса прохожих). К тому же, вода в таких системах имеет слишком низкую температуру, чтобы в ней успели завестись и размножиться легионеллы.
Да и производители кондиционеров зашевелились после нескольких вспышек болезни легионеров, возникших по вине их оборудования. В современные системы очищения и увлажнения воздуха встраиваются специальные бактерицидные фильтры — от тканевых до ультрафиолетовых. Кроме того, кондиционеры проходят контроль чистоты подаваемого воздуха, в том числе и на содержание всякого рода микроорганизмов, по крайней мере, производители об этом регулярно и громко заявляют.
Однако все это не избавляет от необходимости содержать эти агрегаты в чистоте, иногда менять фильтры, и, хотя бы изредка, вызывать мастера для профилактического осмотра и ремонта.
Легионелла в салонах красоты
Опасность подкралась еще с одной стороны, и связана она опять же с устройством, облегчающим нам жизнь и приносящим определенное удовольствие. Британское агентство по здравоохранению призвало к обязательным бактериологическим проверкам SPA-салонов. Как выяснили эпидемиологи, во многих ваннах-джакузи содержатся все те же легионеллы.
Руководитель исследования Сюзан Серман-Ли (Susan Surman-Lee) пояснила, что высокая влажность и температура в ваннах джакузи — идеальные условия для роста легионелл. А когда ванна начинает работать, пузырьки воздуха лопаются и заполняют помещение тем самым, необходимым для заражения, водным аэрозолем, состоящим из бактерий и воды.
Обследовав 88 SPA-салонов, специалисты обнаружили бактериальное загрязнение в 23 из них. Как минимум в одном случае легионеллеза в этом году доказано, что заражение произошло в бассейне SPA-салона, подчеркивают врачи. Производители SPA-оборудования клятвенно обещали исправиться в ближайшее время.
* * *
Медики ищут новые лекарства и методы диагностики, производители совершенствуют модели кондиционеров и джакузи… В этом случае человечество уверенными шагами приближаeтся к успешному решению очередной сложной проблемы, которую, по доброй традиции, оно само же себе и создало.
Источник
Вентилятор-ассоциированная пневмония – это инфекционное воспаление лёгочной ткани, возникающее не ранее, чем через 48 часов после интубации трахеи и начала искусственной вентиляции лёгких. Первыми признаками заболевания у пациента с респираторной поддержкой являются повышение температуры тела, кашель, появление гнойной мокроты. Диагноз подтверждается лабораторными (клиническими, биохимическими, микробиологическими) и рентгенологическими исследованиями. Для купирования пневмонии осуществляется комбинированная антибактериальная терапия, нередко в комплексе с противогрибковыми препаратами.
Общие сведения
Вентилятор-ассоциированная пневмония – нозокомиальная пневмония, связанная с ИВЛ – является частым осложнением длительной аппаратной вентиляции лёгких. Возникает у 5-70% пациентов отделения реанимации. Частота развития такого рода воспалительного процесса выше у хирургических и ожоговых больных (35-80%). ИВЛ-ассоциированная пневмония значительно удлиняет сроки госпитализации, в том числе пребывание на реанимационной койке, ухудшает прогноз основного заболевания. Летальность составляет 15-60%. Высокая смертность (больше 70%) чаще всего связана с полирезистентностью микроорганизмов.
Вентилятор-ассоциированная пневмония
Причины
Возбудителями пневмонии, обусловленной ИВЛ, в основном являются бактерии, редко – грибы. Обычно патогенные микроорганизмы представлены грамотрицательными бактериями – кишечной и синегнойной палочками, клебсиеллой и ацинетобактером. Грамположительные золотистый стафилококк и пневмококк встречаются реже. Иногда причиной болезни становится смешанная микрофлора. Выделяют 2 группы источников инфицирования:
- Экзогенные факторы. К ним относится контаминированная респираторная аппаратура, руки медицинского персонала, их мобильные телефоны, предметы ухода. При нарушении санитарных норм, неправильном проведении манипуляций медицинский работник становится переносчиком инфекции от одного пациента к другому.
- Эндогенная микрофлора. В этом случае причиной инфицирования становится микробиота ротоглотки, придаточных пазух носа, желудочно-кишечного тракта, внелёгочных очагов воспаления. Микроорганизмы попадают в респираторные органы аспирационным или гематогенным путём.
Риск развития вентилятор-индуцированной пневмонии повышается при травмах шеи, органов грудной полости, торакальных операциях, пожилом и раннем детском возрасте, парезе кишечника. Частота возникновения болезни зависит от длительности аппаратной вентиляции. Нерациональная, назначенная с профилактической целью антибактериальная терапия приводит к развитию резистентности микрофлоры и утяжеляет течение воспалительного процесса.
Патогенез
Интубационная трубка повреждает слизистые оболочки трахеи и является проводником инфекции. Нарушаются глотание и спонтанное удаление мокроты. Содержимое ротоглотки колонизируется патогенной микрофлорой и скапливается в надманжеточном пространстве эндотрахеальной трубки. При активных и пассивных движениях головы, кашле, медицинских манипуляциях трубка поворачивается, инфицированный секрет попадает в дыхательные пути.
Другим способом проникновения микроорганизмов в респираторный тракт является транслокация условно-патогенных бактерий пищеварительной системы в кровеносное русло. Это происходит из-за снижения барьерной функции клеток кишечника (энтероцитов) в результате стрессовых состояний организма – тяжёлых травм, ожогов, нарушения гемодинамики и другого. С током крови кишечная микрофлора попадает в органы дыхания. Кроме того, гематогенным путём возможно распространение возбудителей из внелёгочных гнойно-воспалительных очагов. Высокая вирулентность бактерий и снижение защитных функций макроорганизма способствуют возникновению воспаления.
Классификация
Тяжёлое течение основного заболевания и аппаратное дыхание создают благоприятные условия для инфицирования организма и развития пневмонии. Чем дольше выполняется респираторная поддержка, тем выше риск развития индуцированного ею воспаления легких. Сроки возникновения лёгочного воспалительного процесса во время искусственной вентиляции имеют клиническое и прогностическое значение. В зависимости от времени появления симптомов вентилятор-ассоциированная нозокомиальная пневмония делится на:
- Раннюю. Первые признаки болезни появляются на 2-5 сутки после интубации. Микрофлора представлена штаммами ротоглотки. Преобладают пневмококки, гемофильная палочка, анаэробы.
- Позднюю. Пневмония выявляется через 6 и более дней от начала аппаратной вентиляции. В качестве возбудителей присутствуют синегнойная палочка, золотистый стафилококк, ацинетобактер, клебсиелла. Эти микроорганизмы часто обладают устойчивостью к ряду антибактериальных препаратов.
Симптомы
Распознать начало постинтубационного воспалительного процесса всегда сложно. Из-за тяжести течения основной патологии пациенты часто оказываются не в состоянии предъявить какие-либо жалобы. Появление кашля с гнойной мокротой, необходимость увеличения количества санаций трахеобронхиального дерева (свыше 14 раз за сутки) считаются первыми признаками болезни. Другим характерным симптомом является фебрильная (выше 38,3°С) лихорадка. ИВЛ-ассоциированная пневмония считается тяжёлой, если температура тела поднимается выше 39°С или опускается ниже 36°С, артериальное давление становится ниже 100/60 мм ртутного столба, нарушается сознание.
Осложнения
Ввиду снижения защитных функций организма человека, которому проводится респираторная поддержка, осложнения нозокомиальной лёгочной патологии развиваются быстро. Однако постоянный мониторинг пациента, своевременное выявление и начало лечения позволяют сократить их частоту. Различают респираторные и внелёгочные осложнения заболевания. Чаще всего встречаются гнойная деструкция лёгочной ткани, плеврит и эмпиема плевры. При наличии резистентности к антибиотикам и других внелёгочных предпосылок возможно развитие сепсиса, менингита, эндокардита. Вентилятор-ассоциированная пневмония удлиняет сроки проведения респираторной поддержки.
Диагностика
Учитывая специфику лечения пациента и определённые сложности ранней диагностики, специалистами в области реаниматологии и пульмонологии ведётся поиск чувствительных и специфичных биомаркёров патологического процесса, позволяющих максимально рано выявить вентилятор-индуцированную пневмонию. Используется обнаружение ДНК микроорганизмов методом полимеразной цепной реакции. В настоящее время диагноз выставляется врачом–реаниматологом при сочетании симптомов заболевания со следующими критериями:
- Рентгенологическими. К ним относится появление при рентгенографии легких новых участков затенения лёгочных полей или увеличение размеров старых. Наличие очагов деструкции на месте бывшей инфильтрации, присоединение плеврального выпота также указывает на развитие нозокомиальной пневмонии.
- Лабораторными (клиническими, биохимическими). Основными критериями инфекционного повреждения лёгочной паренхимы являются лейкоцитоз или лейкопения, сдвиг влево лейкоцитарной формулы в клиническом анализе крови. Дополнительные признаки – рост острофазовых показателей при биохимическом исследовании.
- Культуральными. Исследуется аспират трахеи, содержимое бронхоальвеолярного лаважа. Выполняется посев крови на стерильность. При обнаружении более 15 колоний в 1 мл аспирата трахеи или гемокультуры результат посева трактуется как положительный. Проводится идентификация возбудителя, определяется чувствительность к антибиотикам.
- Результатами биопсии лёгкого. Выполнение прижизненной тонкоигольной биопсии лёгкого, рекомендуемой американскими пульмонологами, позволяет выявить гистологические признаки лёгочного воспаления. Однако из-за инвазивности метода, риска усугубления дыхательной недостаточности и сердечно-сосудистых нарушений этот способ не получил широкого распространения.
Лечение вентилятор-ассоциированной пневмонии
Терапия ИВЛ-индуцированной инфекционной патологии дыхательной системы должна быть начата при появлении первых признаков болезни. Промедление с назначением антибактериальных препаратов может привести к летальному исходу. На начальном этапе назначается эмпирическая антибиотикотерапия. Предпочтение отдаётся препаратам, действующим на резистентные штаммы микроорганизмов – карбапенемам или цефалоспоринам с антисинегнойной активностью в комбинации с ванкомицином или линезолидом. При подозрении на грибковую инфекцию применяется флуконазол. После получения результатов посева антибиотики назначаются с учётом чувствительности к ним бактерий.
Прогноз и профилактика
Прогноз при воспалительном процессе, возникающем в лёгких на фоне респираторной поддержки, всегда серьёзный. ИВЛ-ассоциированная инфекция утяжеляет течение заболевания, по поводу которого проводится вентиляция легких, и может стать самостоятельной причиной смерти. Профилактикой летального исхода является своевременное назначение антибактериальной терапии.
Предупреждение инфекционных осложнений респираторной поддержки начинается с соблюдения санитарно-гигиенических норм медицинским персоналом. Недопустимо игнорировать мытьё рук и смену перчаток после контакта с каждым пациентом и ухода за респираторным оборудованием. Необходимо своевременно производить санацию трахеобронхиального дерева и профилактику пареза кишечника. Положение пациента в постели с приподнятым (на 45 градусов) головным концом улучшает дренажную функцию бронхов, снижая риск развития инфекционных процессов респираторного тракта.
Источник
Что такое пневмококковая инфекция?
Пневмококковая инфекция — это заражение человеческого организма пневмококком, бактерией Streptococcus pneumoniae. Всего существует больше 90 серотипов этих бактерий. При этом 90% случаев тяжелой пневмококковой инфекции у детей и 60% случаев заражения взрослых вызывает 8 серотипов, включенных в вакцину против пневмококка.
Далеко не всегда бактерия вызывает заболевание. Человек может быть носителем S.pneumonia и не знать об этом. Особенно часто пневмококк переносят дети.
В детских садах доля носителей пневмококковой инфекции может достигать 60%, в начальных классах школы — 35%. У взрослых частота носительства составляет 5-7%, но при проживании с детьми она вырастает до 30%.Носительство подразумевает наличие возбудителя в микрофлоре верхних дыхательных путей. Важно помнить, что даже бессимптомные носители могут распространять инфекцию и заражать других людей.
Носительство пневмококка может перейти в болезнь при определенных условиях. Это может быть снижение иммунитета, низкая сопротивляемость организма, переохлаждение, переутомление и стресс. Часто пневмококковая инфекция становится осложнением другого заболевания: например, ОРВИ или простуды. То, как заболевание будет развиваться, зависит от спровоцировавших его факторов. Если снижен местный иммунитет, инфекция вызовет воспаление легких. Если бактерии попадут в кровь, возможно развитие бактериемии.
По данным ВОЗ, до 5%случаев детской смертности в возрасте до 5 лет связаны с пневмококком.
Причины пневмококковой инфекции
Пневмококковая инфекция развивается из-за заражения Streptococcus pneumoniae. После инфицирования бактерии размножаются на слизистых оболочках верхних дыхательных путей. Пневмококк может вызывать серьезные заболевания сразу же после завершения инкубационного периода или спустя некоторое время, при появлении дополнительных провоцирующих факторов: сезонная простуда, ослабление иммунитета, переутомление, стресс.
Пути передачи
Заразиться пневмококком можно от его носителя, даже если у него нет симптомов болезни. Болезнь передается в основном воздушно-капельным путем: во время разговора, при кашле или чихании. Человек легко заражается пневмококком, особенно при тесном контакте с тем, кто уже заболел (рис. 1).
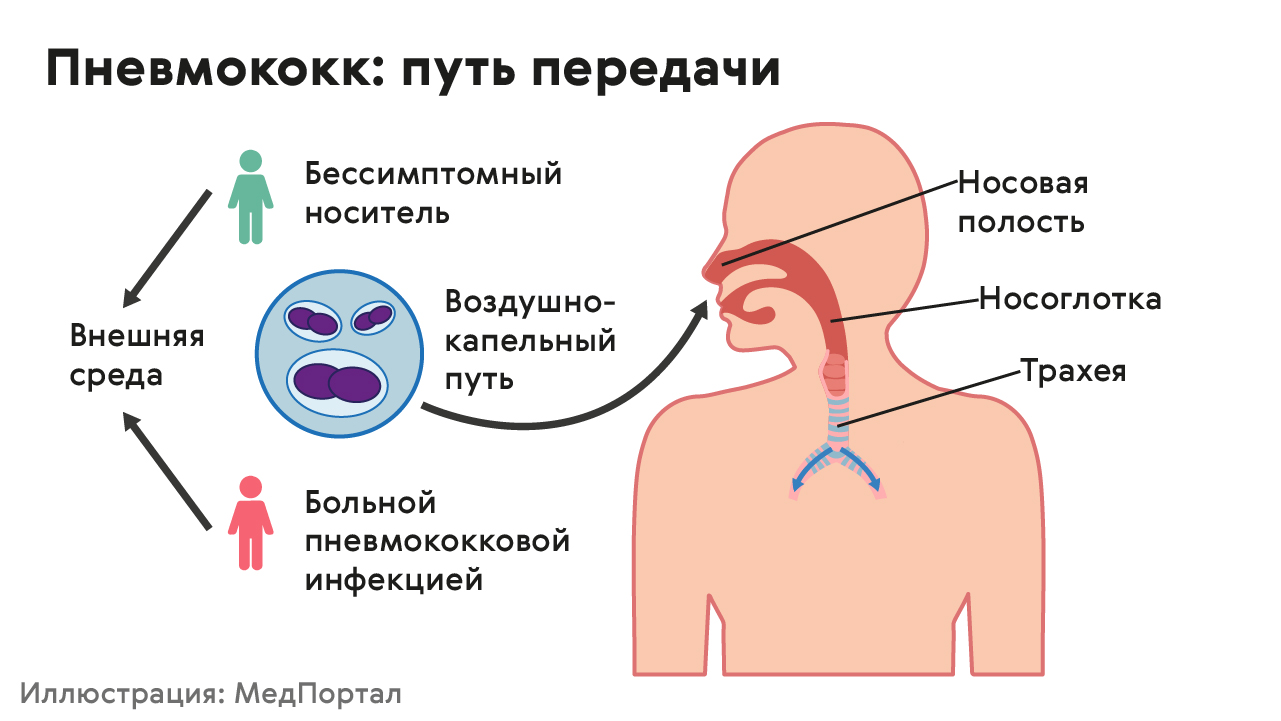 Рисунок 1. Пути передачи пневмококка. Источник: МедПортал
Рисунок 1. Пути передачи пневмококка. Источник: МедПортал
Кто в группе риска?
Любой человек может заразиться пневмококковой инфекцией. Для некоторых людей выше и опасность заражения пневмококком, и риск появления тяжелых заболеваний из-за него. В группе риска по пневмококку:
- Дети младшего возраста. Инфекция особенно опасна для детей младше 2 лет и часто провоцирует у них воспаление легких, менингит в тяжелой форме, острый отит.
- Пожилые люди переносят пневмококковую инфекцию тяжелее, даже если у них нет хронических болезней.
- Люди с бронхитом, хронической обструктивной болезнью легких, другими заболеваниями органов дыхания чаще заболевают пневмонией в случае заражения пневмококком.
- Люди со сниженным иммунитетом. Инфекция опасна для больных ВИЧ, пациентов стационаров, которые проходят долгое лечение, для людей с сахарным диабетом, болезнями печени, сердечно-сосудистой системы, другими хроническими заболеваниями, а также для тех, кто проходит курс химиотерапии при лечении онкологических заболеваний.
- Курящие. Курение снижает местный иммунитет, что увеличивает риск заразиться и делает течение болезни более тяжелым.
Заболевания, которые способны вызвать пневмококки
Пневмококковая инфекция может быть причиной различных заболеваний (рис. 2), как относительно легких (отит, внебольничная пневмония, бронхит), так и тяжелых, угрожающих жизни (менингит, бактериемия, тяжелая пневмония). До 2020 года пневмококковая инфекция становилась причиной до 70% от общего числа пневмоний. Также она вызывает средний отит (25% от всех случаев отита), гнойный менингит (до 15% случаев заболевания), эндокардит и перикардит, артрит, сепсис и другие тяжелые болезни.
 Рисунок 2. Заболевания, вызываемые пневмококком. Источник: МедПортал
Рисунок 2. Заболевания, вызываемые пневмококком. Источник: МедПортал
Бактериальная пневмония
Бактериальная пневмония — это воспаление легких, которое может сопровождаться дыхательной недостаточностью, лихорадкой, тяжелым кашлем. До 2020 года заражение пневмококком являлось самой частой причиной пневмоний: на него приходилось 38% от общего числа амбулаторных случаев. Воспаление легких опасно тяжелыми осложнениями: образованием гноя в легких и скоплением жидкости в плевральной полости, развитием заболеваний сердца, вторичного менингита, бактериемии.
Важно! Бактериальная пневмония, вызванная пневмококком или другими бактериями, отличается от вирусной. Вирусная форма может развиваться как осложнение гриппа или парагриппа, аденовирусной или новой коронавирусной инфекции. При лечении вирусной пневмонии не используют антибиотики — они неэффективны и могут быть опасными. Исключение — случаи, когда вирусная пневмония осложняется бактериальной инфекцией. Обычно вызванное вирусами воспаление легких протекает легче, реже требует госпитализации. При любом виде пневмонии, и при вирусной, и при бактериальной, необходимо сразу же обращаться к врачу, выполнять все его назначения и рекомендации, связанные с лечением.
Пневмококковый острый средний отит
В 30-40% случаев острый средний отит у детей вызван пневмококковой инфекцией. При этом заболевании инфицированная жидкость скапливается в среднем ухе, а его слизистая оболочка воспаляется. Острый средний отит может вызывать тугоухость, перфорацию барабанной перепонки, нарушение вестибулярного равновесия. Он также опасен распространением воспаления.
Пневмококковый менингит
Опасное заболевание, при котором воспаляются оболочки головного мозга. Вторичный менингит возникает из-за распространения инфекции от других очагов. Даже при своевременном лечении менингита высок риск смерти и опасных осложнений, среди которых: потеря слуха, парезы, параличи, нарушения умственного развития.
Бактериемия
При бактериемии бактерии распространяются с кровью, поражая органы и ткани. Она может быть первичной или развиваться на фоне любых других заболеваний, связанных с пневмококковой инфекцией. Бактериемия может привести к смерти, особенно у детей (показатель летальности — 15-20%, риск крайне высок среди детей с ослабленным иммунитетом и менингитом) и у пожилых людей (в этой группе летальность составляет 30-40%).
Параназальный синусит
При поражении пневмококком может воспаляться слизистая оболочка околоносовых пазух. Воспаление может стать хроническим, и на его фоне могут развиваться абсцессы, тромбофлебит, тромбоз.
Пневмококковый сепсис
Опасное осложнение, при котором развивается заражение крови и есть риск тяжелого повреждения органов. Риск развития сепсиса особенно высок для детей в возрасте до 5 лет. Состояние может проявляться снижением температуры, слабостью и заторможенностью, рвотой, неспособностью принимать пищу. По данным ВОЗ, показатель смертности среди детей при развитии пневмококкового сепсиса может достигать 20%.
Симптомы
Течение пневмококковой инфекции может быть бессимптомным или легким. Болезнь становится опасной, если она вызывает воспаление легких, менингит, бактериемию или другие осложнения. Независимо от того, какими они будут, в начале болезни может появляться сильная лихорадка с ознобом, одышка и кашель, боль в груди. У пожилых людей симптомы могут быть менее выраженными, и поэтому им особенно важно контролировать самочувствие и вовремя обращаться к врачу.
Точные проявления пневмококковой инфекции зависят от того, какое именно заболевание развивается на ее фоне:
- Пневмония: температура повышается до 38-39°C, появляется слабость, озноб, возможны мышечные боли, боль в груди, одышка. Сопровождается влажным кашлем с отделением мокроты.
- Менингит: начинается с резкого повышения температуры до 40°C и постоянной головной боли (ощущения могут быть распирающими). Позже может появиться рвота, высокая чувствительность к свету, звукам, запахам и другим раздражителям. Изменяется психическое состояние: человек может казаться оглушенным, заторможенным, впадать в ступор, а затем в кому. У маленьких детей при бактериальном менингите возникает сильная раздражительность. Возможно появление судорог.
- Острый средний отит: при заболевании повышается температура тела, появляется боль в области уха, чувствительность к звуковым раздражителям становится более острой.
- Сепсис: при заражении крови повышается температура тела, появляются головные боли, слабость. Симптомы могут зависеть от того, какие именно органы поражены (сердце, легкие, кишечник, почки, головной мозг и другие). У маленьких детей сепсис может проявляться снижением температуры тела, сильно выраженной слабостью, отказом от еды и рвотой.
Диагностика
Основной способ диагностики пневмококковой инфекции — лабораторные исследования. Для анализа чаще берут кровь или спинномозговую жидкость. Возможно исследование мокроты, гнойного отделяемого, полученных с помощью пункций жидкостей при отите, синусите, отделяемого из ран, других биологических материалов. Пневмококк выявляют путем микроскопии, бактериологического посева, теста на специфические антитела, на наличие генетических фрагментов пневмококка. Возможно проведение тестов для определения чувствительности к антибиотикам.
Врач проведет осмотр и опрос, оценит симптомы. Он может назначить дополнительные обследования:
- При подозрении на бактериальный менингит. Если у ребенка младше 5 лет температура тела повышается до 38°C и есть хотя бы один менингиальный признак (нарушенное сознание, повышенный тонус и болезненность затылочных мышц), назначают анализ спинномозговой жидкости. Если она мутная или есть лейкоцитоз, диагноз подтверждают, выполняя посев или идентификацию пневмококка с помощью ПЦР-диагностики и лабораторных тестов.
- При подозрении на пневмонию. При появлении лихорадки, кашля, затруднения дыхания назначают рентгенографию или флюорографию, чтобы оценить состояние органов грудной клетки. Для подтверждения пневмококковой пневмонии проводят бактериологический посев крови или плевральной жидкости.
- При подозрении на сепсис. Заражение крови у взрослых может проявляться лихорадкой, ухудшением общего самочувствия, одышкой, снижением артериального давления, спутанностью сознания. У детей в возрасте до 5 лет сепсис проявляется снижением температуры, слабостью, рвотой, конвульсиями (наличие как минимум двух из этих признаков позволяет поставить диагноз). Для его повреждения выполняют бактериологический посев.
Лечение
Для лечения пневмококковой инфекции используется антибактериальная терапия. Ее дополняют симптоматическим лечением, которое зависит от появившихся из-за пневмококка заболеваний и их осложнений.
Важно! Пневмококк становится все более устойчивым к антибактериальной терапии. Это может делать его лечение неэффективным. Причина роста устойчивости к антибиотикам в их неправильном приеме, в использовании лекарств без назначения врача, в несоблюдении назначенной дозировки или продолжительности курса. Всего за 7 лет, в период с 2004 по 2011 год, устойчивость штаммов пневмококка к антибиотикам значительно выросла: к пенициллинам с 11 до 29%, к макролидам с 7 до 26%, к ко-тримоксазолу с 40,8 до 50%. Это ухудшает прогноз лечения для тех, у кого пневмококковая инфекция протекает в тяжелой форме.
Антибиотики назначают с учетом данных о резистентности к ним штаммов пневмококка, распространенных в конкретном регионе. Для антибактериальной терапии могут применяться бета-лактамные антибиотики, макролиды, тетрациклины, респираторные фторхинолоны. Предпочтительными являются бета-лактамные и макролидные антибиотики, но есть много распространенных по всему миру штаммов пневмококка, устойчивых к ним. Врач учитывает это, а также особенности течения болезни, назначая антибактериальную терапию.
Для симптоматического лечения могут использоваться:
- жаропонижающие,
- обезболивающие,
- нестероидные противовоспалительные,
- антигистаминные средства.
В случае развития бактериальной пневмонии врач может назначить муколитики — препараты, которые разжижают мокроту и упрощают ее выведение из легких при кашле. Также могут использоваться бронхолитические, кардиопротекторные, мочегонные препараты. Параллельно с антибиотиками врач назначит пробиотики для сохранения нормальной микрофлоры органов пищеварения.
В период лечения важно соблюдать постельный режим, пить больше жидкости, сбалансированно питаться. Лечение на дому возможно только при легком течении болезни. Если пневмококковая инфекция провоцирует тяжелое заболевание (тяжелую бактериальную пневмонию, менингит, бактериемию, сепсис и другие), необходима госпитализация. Она также рекомендована тем, кто находится в группе риска: детям в возрасте до 5 лет, пожилым людям, тем, у кого ослаблен иммунитет и людям с тяжелыми хроническими заболеваниями.
Профилактика
Главный способ профилактики пневмококковой инфекции — вакцинация (рис. 3). В России с 2014 года вакцинопрофилактика от пневмококка внесена в Национальный календарь прививок и проводится для детей в возрасте старше 2 месяцев. Иммунизация выполняется двумя вакцинами:
- Превенар-13. Защищает от заражения 13 наиболее опасными серотипами пневмококка, включая устойчивые к антибактериальной терапии. Иммунизация вакциной Преванар-13 проводится в 2 месяца с последующей ревакцинацией в 4,5 и в 15 месяцев. Вакцина может использоваться для детей в возрасте до 5 лет. Если первая прививка выполняется позже, чем в 2 месяца, схему вакцинации врач назначает индивидуально.
- Пневмо-23. Используется для вакцинации людей из групп риска: часто и подолгу болеющие дети старше 2 лет, взрослые старше 65 лет, люди с ослабленным иммунитетом, с тяжелыми хроническими болезнями.
Вакцина Пневмо-23 является полисахаридной. Это значит, что антитела вырабатываются в результате реакции на полисахариды, покрывающие пневмококк. Сама бактерия в составе вакцины отсутствует — ее имитируют полисахариды, являющиеся частью ее оболочки. Конъюгированная вакцина Превенар-13 для формирования иммунного ответа кроме полисахаридов использует белок-носитель, и это ускоряет реакцию, помогает дольше сохранять эффект иммунизации. Однако она защищает от меньшего числа серотипов возбудителя.
Важно! Детей чаще прививают конъюгированными вакцинами, они формируют более устойчивый иммунитет и защищают на более долгий срок. Взрослых вакцинируют полисахаридными вакцинами, ревакцинация взрослых против пневмококка проводится каждые 5 лет.
Для профилактики пневмококковой инфекции и ее осложнений также могут использоваться неспецифические меры: укрепление иммунитета, прием витаминов, ведение здорового образа жизни, исключение контактов с болеющими людьми.
 Рисунок 3. Профилактика пневмококка. Источник: МедПортал
Рисунок 3. Профилактика пневмококка. Источник: МедПортал
Заключение
Пневмококковая инфекция может быть опасной для маленьких детей, пожилых людей, людей с хроническими болезнями или сниженным иммунитетом. Чтобы не заразиться ею, важно проходить вакцинацию. Чтобы вылечить инфекцию без тяжелых последствий, необходимо вовремя обращаться к врачу и соблюдать его назначения, и, особенно, в отношении антибактериальной терапии.
Источники
- Larry M. Bush , MD. Pneumococcal Infections // MSD -2019
- Yaprivit. Пневмококковая инфекция.
- Всемирная организация здоровья. Стандарты организации эпиднадзора за управляемыми инфекциями. Пневмококковая инфекция. – 2018
Источник
