Внебольничная пневмония у детей статья
В статье представлены результаты исследования этиологии острых внебольничных пневмоний и острых бронхитов у детей в условиях стационара
Введение
Острые внебольничные пневмонии (ОВП) на сегодняшний день сохраняют свою значимость для клинической практики. Несмотря на то, что, по данным Государственного доклада «О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации в 2017 году», заболеваемость ОВП в 2017 г. составила 412,32 на 100 тыс. населения, что на 1,4% ниже, чем в предыдущем году (418,02), по среднемноголетнему показателю (СМП) заболеваемости ОВП в 2017 г. отмечался ее рост на 19,5% (заболеваемость на 100 тыс. населения в 2017 г. составила 412,32, а СМП (2011–2016 гг.) — 358,98) [1].
В течение последних 7 лет доля детей в общей структуре ОВП составляет чуть больше 30% (минимально — 32,3% в 2016 г., максимально — 35,8% в 2014 г). По данным Роспотребнадзора, с 2011 по 2017 г. в нашей стране ежегодная динамика числа установленных случаев ВП у детей до 17 лет и показателя заболеваемости на 100 тыс. населения носила волнообразный характер с тенденцией к увеличению данных показателей (рис. 1) [2].
В возрастной структуре ОВП у детей в 2017 г. отмечалось преобладание детей в возрасте от 1 до 6 лет
(рис. 2) [2].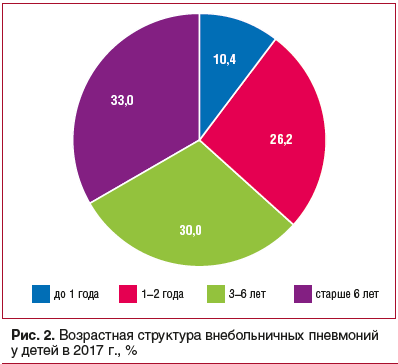
При этом, по данным Государственного доклада, в 2017 г. максимальный показатель заболеваемости ОВП наблюдался в возрастной группе 1–2 года (1470,06 на 100 тыс. населения данной возрастной группы) [1].
По данным Роспотребнадзора, на долю вирусных пневмоний в 2017 г. приходилось 1,2% от всех случаев ОВП, бактериальных — 27,7%, а доля ОВП пневмококковой этиологии составила 1,5% [2]. При этом в Государственном докладе было подчеркнуто, что отмечается снижение заболеваемости вирусной пневмонией в 2017 г. в 2 раза по сравнению с предыдущим годом (6,8 на 100 тыс. населения в 2016 г. и 3,35 на 100 тыс. населения в 2017 г.) и сохранение показателя заболеваемости ОВП бактериальной этиологии практически без изменений (117,25 на 100 тыс. населения в 2017 г. и 112,4 на 100 тыс. населения в 2016 г.) [1].
В Государственном докладе «О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации в 2017 году» поднята проблема верификации этиологии ОВП в клинической практике: «Необходимо отметить плохую этиологическую расшифровку внебольничных пневмоний в лабораториях медицинских организаций. В соответствии с отчетными формами нерасшифрованными остаются более 50% всех зарегистрированных ОВП» [1]. Своевременное установление этиологии ОВП определяет терапевтическую тактику, что становится принципиально важным, например, при вспышечной заболеваемости. Так, по данным Роспотребнадзора, в 2017 г. в 76,9% очагов ОВП этиологическим агентом явилась Mycoplasma pneumoniaе [1].
В этой связи актуальной клинической необходимостью является мониторинг возбудителей ОВП у детей, что и послужило целью настоящего исследования.
Материал и методы
Исследование проводилось на базе ДНО (ПК) ГБУЗ МО «Мытищинская городская клиническая больница» с февраля 2014 г. по март 2017 г. Под наблюдением находились 786 детей в возрасте от 3 до 17 лет, из них 497 детей с диагнозом ОБ и 289 детей с диагнозом ОВП легкой и средней степени тяжести (табл. 1).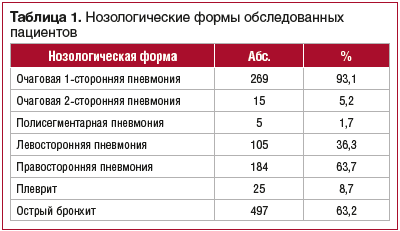
Установление этиологии ОБ и ОВП осуществлялось методом ПЦР (исследование мазков и/или отделяемого слизистой полости рта, носа, мокроты) (Центр молекулярной диагностики ФБУН ЦНИИ Эпидемиологии Роспотребнадзора); ИФА (с определением антител к следующим инфекциям: цитомегаловирусная (CMV), Эпштейна — Барр-
вирусная инфекция, герпесвирусы 1, 2, 6 типов, хламидийная, микоплазменная инфекции); микробиологическое исследование биологического материала из зева с определением чувствительности к антибактериальным препаратам (клинико-диагностическая лаборатория МБУЗ «МКГБ»).
Для верификации диагноза ОВП и при наличии показаний использовали инструментальные методы диагностики: рентгенографию грудной клетки, электрокардиографию (ЭКГ), исследование функции внешнего дыхания (ФВД), ультразвуковое исследование (УЗИ), которые проводились на базе ГБУЗ МО «МКГБ» в диагностическом отделении.
Статистическая обработка полученных данных осуществлялась на основании ГОСТ Р 50779.21–96 с использованием лицензионных программ (Microsoft Excel). Статистический анализ включал в себя анализ количественных и порядковых данных с расчетом значений среднего арифметического (M), стандартного отклонения (SD), ошибки среднего (m), медианы (Ме), 95% доверительного интервала (ДИ). Оценка качественных переменных проводилась путем расчета значений выборочной доли (W), ее стандартной ошибки (SE). Сравнение достоверности различий количественных и порядковых переменных между группами проводили после проверки допущений для применения параметрического многофакторного одномерного дисперсионного анализа с последующим расчетом достигнутых уровней значимости по t-критериям для связанных и несвязанных выборок или непараметрическим критериям. Различия считались достоверными при р<0,05, высокодостоверными — при p<0,01 и p<0,001, недостоверными — при р>0,05 [3].
Результаты исследования
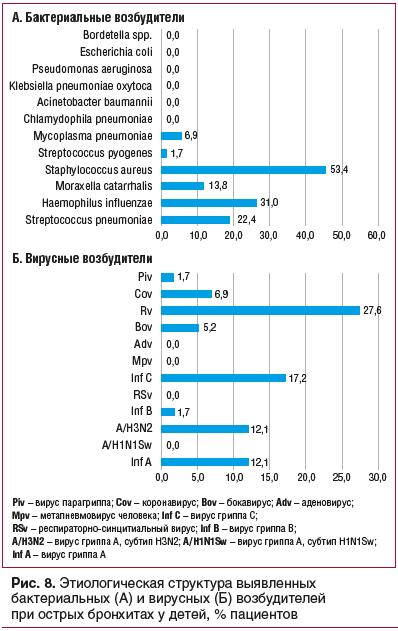
В ходе исследования было установлено, что у более чем 60% пациентов с ОВП этиологическая структура носила сочетанный характер. Моноэтиологичные бактериальные ОВП были диагностированы у 22,7%, а доля моноэтиологичных вирусных пневмоний составила 4,5%, среди них вызванные вирусом парагриппа — 33%, RS-вирусом — 67% (рис. 3).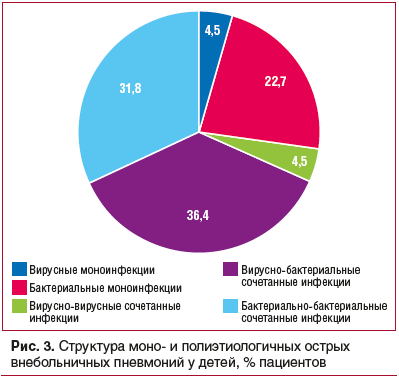
Среди бактериальных агентов наиболее часто при
ОВП у детей регистрировались Haemophilus influenzae, Mycoplasma pneumoniaе, Streptococcus pneumoniae. Обнаружение S. aureus у больных ОВП в мазках из носоглотки не свидетельствовало о значимости данного возбудителя как этиологического фактора ОВП и, наиболее вероятно, отражало носительство на слизистых верхних дыхательных путей. Среди вирусов при ОВП у детей наиболее часто определялись риновирус и вирус пара-
гриппа (рис. 4).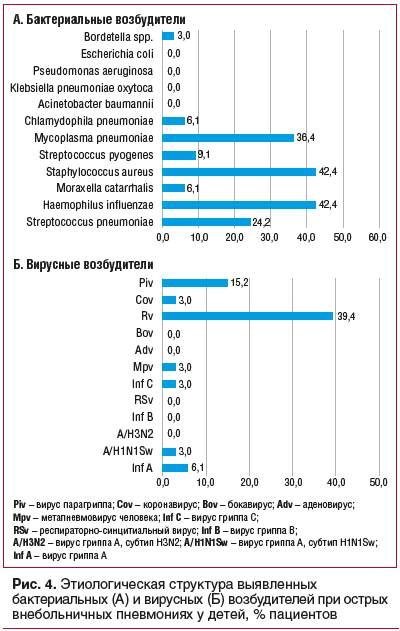
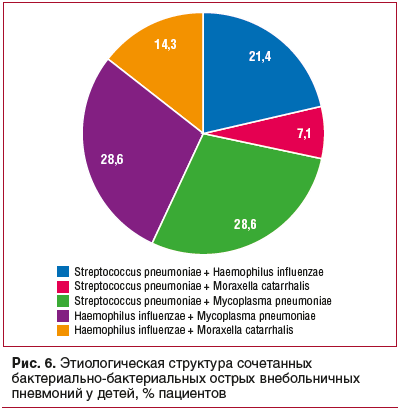
В этиологической структуре сочетанных вирусно-бактериальных ОВП у детей наиболее часто сочетанные инфекции были зарегистрированы при риновирусной инфекции, которая в 27,8% случаев сочеталась с пневмококковой инфекцией, в 11,1% — с Haemophilus influenzae, в 5,6% — с Mycoplasma pneumoniaе (рис. 5). Среди сочетанных форм бактериальных ОВП наиболее часто отмечались сочетания возбудителей Haemophilus influenzae, Mycoplasma pneumoniaе, Streptococcus pneumoniae (рис. 6).
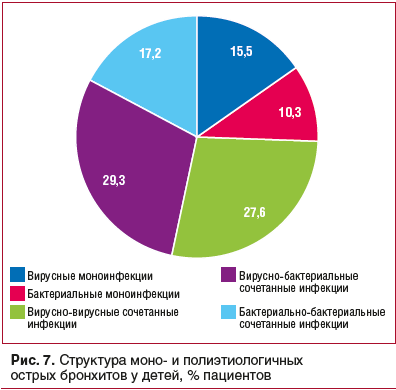
При ОБ у детей доля сочетанных форм инфекции составляла более 73%. При этом отмечались вирусно-вирусные, вирусно-бактериальные и бактериально-бактериальные сочетанные инфекции (рис. 7).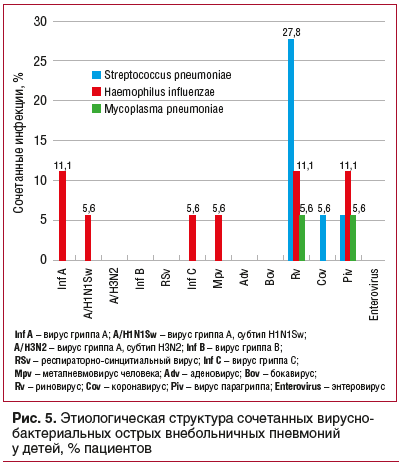
Наиболее частыми среди бактериальных агентов, выявленных у детей с ОБ, были Haemophilus influenzae, Moraxella catarrhalis, Streptococcus pneumoniae, а среди вирусов — риновирус и RS-вирус (рис. 8).
Сочетанные формы вирусно-бактериальных ОБ у детей наиболее часто отмечались при риновирусной инфекции, а наибольшая вариабельность сочетанных форм была отмечена при RS-вирусной инфекции
(рис. 9).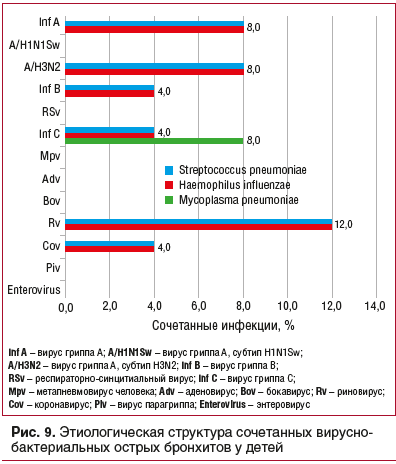
Наиболее часто среди сочетанных форм бактериально-бактериальных ОБ у детей были Haemophilus influenzae в сочетании с Moraxella catarrhalis или Streptococcus pneumoniae (рис. 10).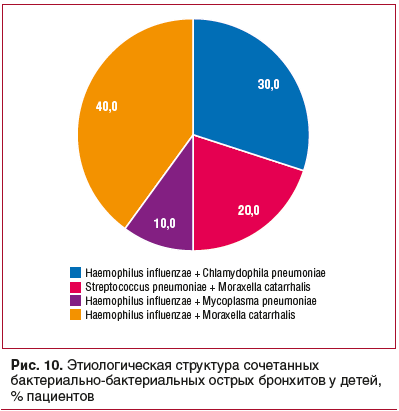
Сравнительный анализ сочетанных бактериальных форм ОВП и ОБ у детей показал, что при ОВП достоверно чаще регистрировались формы Mycoplasma pneumoniaе в сочетании с Haemophilus influenzae или Streptococcus pneumoniae, а также Haemophilus influenzae в сочетании с Chlamydophila pneumoniae. При ОП наиболее частой сочетанной формой была Haemophilus influenzae + Moraxella catarrhalis (рис. 11).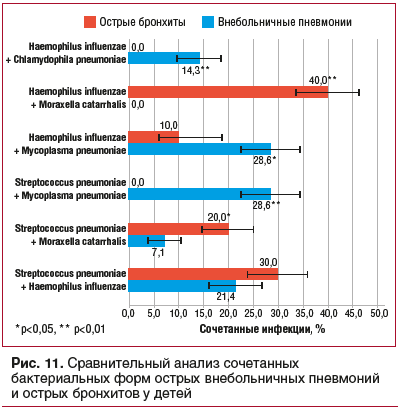
Расчет относительных рисков ОВП и ОБ у детей для различных возбудителей показал, что при ОВП они наиболее высокие при обнаружении Mycoplasma pneumoniaе и ее сочетанных форм, а при ОБ — при сочетанных формах Moraxella catarrhalis (табл. 2).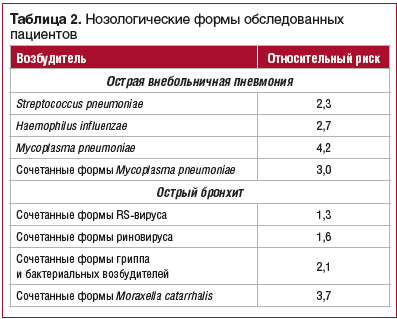
Заключение
Таким образом, установление этиологии ОВП и ОБ у детей является насущной проблемой клинической практики. Проведение мониторинга этиологической структуры позволило у большей части больных установить сочетанный характер ОВП и ОБ. Haemophilus influenzae и Streptococcus pneumoniae являются наиболее значимыми возбудителями как при моноинфекциях ОВП и ОБ у детей, так и в случае развития сочетанных форм. Отличительной особенностью ОВП у детей является высокая частота инфекций, обусловленных Mycoplasma pneumoniaе, в т. ч. в виде сочетанных инфекций, а при ОБ — Moraxella catarrhalis.
Источник
Внебольничная пневмония – инфекционное заболевание, которое характеризуется воспалительным процессом в лёгких. Заболевание чаще всего развивается во время эпидемий гриппа и острых респираторно-вирусных инфекций. Пациентов с лёгким течением воспаления лёгких можно лечить амбулаторно. При средней и тяжёлой степени пневмонии их госпитализируют в клинику терапии.
В Юсуповской больнице работают профессора и врачи высшей категории, являющиеся ведущими специалистами в области пульмонологии. Для диагностики заболевания используют инновационные методы обследования, позволяющие идентифицировать возбудителя, локализацию и распространённость патологического процесса, степень тяжести заболевания. Врачи индивидуально подходят к лечению каждого пациента, назначают наиболее эффективные современные препараты, обладающие минимальной выраженностью побочных эффектов.

Причины внебольничной пневмонии
Внебольничные пневмонии условно разделяют на 3 группы:
- воспаление лёгких, не требующее госпитализации;
- пневмонии, требующие госпитализации больных в стационар;
- пневмонии, требующие госпитализации пациентов в отделения интенсивной терапии.
В клинике терапии работают опытные врачи и медицинские сёстры. Они внимательно относятся к каждому пациенту. Палаты оснащены кондиционерами, позволяющими обеспечить комфортные температурный режим. Пациенты получают полноценное, богатое белками и углеводами питание и обеспечены индивидуальными средствами гиены.
Пациентов с тяжёлой пневмонией госпитализируют в отделение реанимации и интенсивной терапии. Врачи-реаниматологи круглосуточно наблюдают за функционированием дыхательной и сердечно-сосудистой системы, определяют уровень насыщения крови кислородом. При наличии показаний проводят искусственную вентиляцию лёгких, используя стационарные и переносные аппараты экспертного класса.
Различают следующие виды внебольничной пневмонии: пневмония у пациентов без нарушения иммунитета и воспаление лёгких у пациентов с нарушением иммунитета на фоне развёрнутой стадии СПИДа или других заболеваний, связанных с нарушением иммунной системы.
Аспирационная пневмония развивается у пациентов с нарушением глотания. Рвотные массы могут попасть в дыхательные пути при нарушении сознания, инсульте, острой черепно-мозговой травме, во время эпилептического приступа.
Внебольничная пневмония развивается при попадании микроорганизмов в дыхательные пути. Различают следующие пути инфицирования при пневмонии:
- микроаспирация содержимого ротоглотки;
- вдыхание аэрозоля, содержащего микроорганизмы;
- гематогенное распространение микроорганизмов из очагов инфекции, расположенных вне лёгких;
- распространение инфекции из соседних органов.
Воспаление лёгких развивается в случае ослабления специфической или неспецифической защиты, большого количества бактерий, проникших в альвеолярную часть лёгких или проникновение микроорганизмов, обладающих повышенной агрессивностью.
Наиболее частым возбудителем внебольничной пневмонии с лёгким течением является пневмококк. В настоящее время большое значение возникновения воспаления лёгких придаётся наличию и лечению микоплазме и хламидиям, гемофильной палочке и грамнегативным энтеробактериям, вирусам и легионелле. У больных с аспирационной пневмонией более характерными возбудителями являются грамотрицательные энтеробактерии и анаэробная микрофлора.
Симптомы и диагностика внебольничной пневмонии
Воспаление лёгких (внебольничная пневмония) проявляется такими клиническими симптомами, как слабость, утомляемость, тошнота, отсутствие аппетита, нарушение сознания. Пациентов беспокоит кашель с выделением мокроты, боль в грудной клетке.
При осмотре пациента врач может выявить цианоз, отставание одной половины грудной клетки во время дыхания. Во время перкуссии определяется укорочение звука над очагом поражения. При аускультации выслушивается ослабленное или бронхиальное дыхание, крепитация, сухие или влажные хрипы.
Диагноз «пневмония» без рентгенологических признаков воспаления лёгких неправомерный. Врачи Юсуповской больницы делают рентгенографию лёгких в двух проекциях или крупнокадровую флюорографию. Если клиническая картина не соответствует рентгенологическим данным, проводят компьютерную томографию.
Целью микробиологического исследования при внебольничной пневмонии является выделение возбудителя из очага инфекции. В общем анализе крови повышается количество лейкоцитов и скорость оседания эритроцитов.
Диагноз пневмонии считается установленным, если у пациента на фоне выявления на рентгенограмме инфильтрата в легочной ткани имеется не менее двух клинических признаков:
- острое начало заболевания с высокой температурой тела;
- кашель с отделением мокроты;
- физикальные признаки уплотнения легочной ткани;
- лейкоцитоз.
Лечение и профилактика внебольничной пневмонии
Большая часть пациентов имеющих признаки внебольничной пневмонии может лечиться в амбулаторных условиях. Антибиотик выбирают эмпирически, до получения результатов микробиологического исследования, поскольку любая задержка антибактериальной терапии пневмоний сопровождается повышенным риском развития осложнений.
Выбор стартовой терапии зависит от тяжести заболевания и клинических признаков воспаления лёгких. Для лечения лёгкой формы пневмонии в амбулаторных условиях врачи назначают пероральный амоксициллин и амоксициллина клавуланат. При подозрении на пневмонию, вызванную атипичными возбудителями, используют пероральные макролиды или респираторные фторхинолоны (левофлоксацин, моксифлоксацин).
В клинике терапии пульмонологи назначают комплексное лечение внебольничной пневмонии. Показаниями к парентеральной антибактериальной терапии являются:
- нарушение сознания;
- тяжёлая пневмония;
- нарушение глотательного рефлекса;
- функциональные или анатомические причины нарушенного всасывания.
При нетяжёлой пневмонии врачи используют амоксициллина клавуланат, ампициллин, парентеральные цефалоспорины II и III поколений. Альтернативными препаратами являются внутривенные макролиды или респираторные фторхинолоны. При подозрении на аспирационную пневмонию назначают амоксициллина клавуланат или комбинацию b-лактамов с клиндамицином или метронидазолом.
При тяжёлой пневмонии применяют комбинацию цефалоспоринов III поколения и макролидов. Альтернативным режимом является сочетание фторхинолонов с цефалоспоринами III поколения. После получения адекватного ответа на парентеральное введение антибактериальных препаратов переходят на пероральные антибиотики.
Профилактика пневмонии включает в себя комплекс специфических и неспецифических мер. Для предотвращения воспаления лёгких, необходимо соблюдать режим труда и отдыха, проветривать рабочие и жилые помещения несколько раз в день в течение 30 минут, регулярно делать влажную уборку, полноценно питаться. Рекомендуется заниматься спортом, делать дыхательную гимнастику, отказаться от курения и злоупотребления алкоголем, своевременно проводить санацию очагов хронической инфекции. Вакцинация от пневмококковой инфекции проводится пожилым людям с сопутствующей патологией, повышающей риск возникновения заболевания. Для этого используется вакцина «Пневмо 23» (производство Франция).
Внебольничная пневмония у детей
Внебольничные пневмонии часто встречаются в педиатрической практике. Воспаление лёгких у детей вызывают бактерии, вирусы, грибы, паразиты. Довольно часто в мокроте встречается смешанная микрофлора. По распространённости патологического процесса различают очаговую, очагово-сливную, сегментарную, полисегментарную, долевую и интерстициальную пневмонию.
Наиболее частыми симптомами пневмонии у детей является повышение температуры тела, озноб, потеря аппетита, кашель, учащение или нарушение дыхания. Иногда детей беспокоит боль в грудной клетке, возникает рвота. При перкуссии определяется локальное укорочение перкуторного звука, во время аускультации выслушивается ослабленное или бронхиальное дыхание, мелкопузырчатые влажные хрипы или крепитация.
В анализе крови определяется выраженный лейкоцитоз и высокая скорость оседания эритроцитов. На рентгенограмме видна однородная инфильтрация. Для пневмококковой пневмонии характерна гомогенная тень, имеющая чёткие границы, а при воспалении лёгких, вызванном микоплазмой, тень неоднородная, без чётких границ.
Лечение внебольничной пневмонии у большинства детей может быть организовано дома. Показаниями для госпитализации являются:
- возраст до 6 месяцев;
- тяжёлое течение внебольничной пневмонии;
- наличие тяжёлых фоновых заболеваний;
- отсутствие условий для лечения на дому;
- отсутствие положительной динамики в течение 48 часов антибактериальной терапии.
Выбор антибактериальной терапии проводится индивидуально. После установки диагноза врачи назначают наиболее эффективные и безопасные антибиотики в возрастных дозах. Детям интраназально или лицевой маской подают кислород, проводят инфузионную терапию, назначают препараты, снижающие температуру тела, муколитики, бронхолитики, антигистаминные средства, пробиотики. Эффективными являются физиотерапевтические процедуры, лечебная физкультура.
Запишитесь на приём к пульмонологу, позвонив по телефону. В Юсуповской больнице работают профессора и врачи высшей категории. Они лечат пациентов с внебольничной пневмонией как на дому, так и в клинике. Индивидуальный подход к лечению каждого пациента, использование инновационных методов терапии позволяет уменьшить длительность пребывания пациентов в стационаре ускорить процесс выздоровления.
Источник
В январском номере журнала New England Journal of Medicine опубликован обзор литературы, посвященный этиологии, диагностике и лечению внебольничных пневмоний (ВБП) у детей. ВБП – достаточно распространенное инфекционное заболевание. Заболеваемость пневмонией в Европе и Северной Америке у детей до 5 лет составляет 34-40 случаев на 1000 населения, и данный показатель выше, чем в других возрастных группах, за исключением пожилых людей старше 75 лет.
Наиболее частыми возбудителями внебольничной пневмонии у детей являются вирусы (респираторно-синцитиальный вирус (РС-вирус), вирусы гриппа А или В, вирус парагриппа, аденовирус, риновирус, вирус кори), Micoplasma pneumoniae, Chlamydia trachomatis и Chlamydia pneumoniae, бактериальные возбудители (S.pneumoniae, M.tuberculosis, S.aureus, H.influenzae тип В, H.influenzae, не относящиеся к типу В). Как правило, вирус кори, H.influenzae, не относящиеся к типу В, и S.aureus наиболее часто вызывают пневмонию у детей в развивающихся странах. Пневмококк является наиболее распространенным возбудителем пневмонии у школьников и подростков, а пневмонии, вызванные H.influenzae тип В, распространены в тех странах, где вакцинация против гемофильной инфекции еще широко не распространена.
Этиология внебольничной пневмонии у детей в различные возрастные периоды
| Возраст | Наиболее частые возбудители | Характерные клинические особенности |
|---|---|---|
| Первые 20 дней жизни | Стрептококк группы B | Пневмония – признак раннего начала сепсиса, течение обычно очень тяжелое, поражения двусторонние, диффузные |
| Enterobacteriaceae | Часто нозокомиальные инфекции, но обычно не возникают в течение 1 недели жизни | |
| Цитомегаловирус | Пневмония – часть системной цитомегаловирусной инфекции, обычно имеются другие признаки врожденной ЦМВ инфекции | |
| Listeria monocytogenes | Пневмония – признак раннего начала сепсиса | |
| 3 недели – 3 месяца | C.trachomatis | Причиной заболевания является хламидийная генитальная инфекция у матери; без лихорадки, прогрессирующая подострая интерстициальная пневмония |
| РС-вирус | Наиболее часто встречается в возрасте 2-7 месяцев, обычно характерны хрипы (трудно отдифференцировать бронхиолит от пневмонии), присутствует насморк, чаще возникает в середине зимы или ранней весной | |
| Вирус парагриппа | Очень похоже на инфекцию, вызываемую РС-вирусами, но заболевают более старшие дети и не отмечается эпидемической вспышки в зимний период | |
| S.pneumoniae | Наиболее часто вызывает пневмонию у детей данной возрастной группы | |
| B.pertussis | Обычно возникает бронхит, но в тяжелых случаях возможно развитие пневмонии | |
| S.aureus | Значительно менее распространенный возбудитель пневмонии, чем в прошлые годы. Вызывает тяжелое заболевание, часто осложняется выпотом | |
| 4 месяца – 4 года | РС-вирус, вирусы гриппа и парагриппа, аденовирус, риновирус | Наиболее часто вызывают пневмонию у младших детей из данной возрастной группы |
| S.pneumoniae | Наиболее вероятно вызывают развитие долевой или сегментарной пневмонии | |
| H.influenzae | Инфекция, вызванная гемофильной палочкой тип В, почти не встречается в странах, где широко распространена вакцинация; инфекция вызванная типом В, H.influenzae, не относящаяся к типу В, и нетипируемыми штаммами обычна для детей в развивающихся странах | |
| M.pneumoniae | Наиболее часто вызывает пневмонию у старших детей из данной возрастной группы | |
| M.tuberculosis | Частый возбудитель пневмонии в областях и странах, эндемичных по туберкулезу | |
| 5-15 лет | M.pneumoniae | Главный возбудитель пневмонии в данной возрастной группе; рентгенологические признаки вариабельны |
| C.pneumoniae | Все еще спорный, но возможно важный возбудитель пневмонии у старших детей в этой возрастной группы | |
| S.pneumoniae | Наиболее вероятный возбудитель долевой пневмонии, но может вызывать так же и другие формы | |
| M.tuberculosis | Возбудитель пневмонии в областях и странах, эндемичных по туберкулезу; чаще возникает в начале пубертатного периода и при беременности |
Выбор антибактериальных препаратов
| Возраст | Амбулаторные пациенты | В стационаре у пациентов без долевой инфильтрации и/или плеврального выпота | В стационаре у пациентов с симптомами сепсиса, альвеолярной инфильтрацией, значительным плевральным выпотом или всеми вышеперечисленными признаками |
|---|---|---|---|
| Первые 20 дней жизни | Госпитализация | Ампициллин или гентамицин с или без цефотаксима | В/в ампициллин или гентамицин с или без в/в цефотаксима |
| 3 недели – 3 месяца | Если пациент не лихорадит, назначается per os эритромицин (30-40 мг/кг/сут в 4 приема) или азитромицин (первая доза 10 мг/кг/сут, затем 5 мг/кг/сут в течение 4 дней) | Если пациент не лихорадит, назначается в/в эритромицин (40 мг/кг/сут, в 4 введения каждые 6 ч)*. Если пациент лихорадит, добавляется в/в цефотаксим (200 мг/кг/сут в 3 введения каждые 8 ч) | Цефотаксим в/в (200 мг/кг/сут в 3 введения каждые 8 ч) |
| 4 месяца – 4 года | Назначает амоксициллин per os (80-100 мг/кг/сут в 3 или 4 приема) | В случае очевидной пневмонии вирусной этиологии антибиотики назначаться не должны. В остальных случаях назначается в/в ампициллин (200 мг/кг/сут в 4 введения каждые 6 ч) | Цефотаксим в/в (200 мг/кг/сут) или в/в цефуроксим (150 мг/кг/сут), суточная доза обоих препаратов делится на 3 введения каждые 8 ч** |
| 5-15 лет | Эритромицин per os (30-40 мг/кг/сут в 4 приема), кларитромицин (15 мг/кг/сут в 2 приема) или азитромицин (первая доза 10 мг/кг/сут, затем 5 мг/кг/сут в течение 4 дней). У детей старше 8 лет возможно назначение доксициклина per os (4 мг/кг/сут в 2 приема) | Эритромицин в/в (40 мг/кг/сут в 4 введения каждые 6 часов) или в/в азитромицин (5 мг/кг/сут в 2 введения каждые 12 ч). У детей старше 8 лет возможно назначение доксициклина в/в (4 мг/кг/сут в 2 введения каждые 12 ч). Если имеются убедительные доказательства бактериальной этиологии пневмонии (лейкоцитоз, озноб или отсутствие ответа на амбулаторное лечение макролидами) добавляют ампициллин | Цефотаксим в/в (200 мг/кг/сут) или в/в цефуроксим (150 мг/кг/сут), суточная доза обоих препаратов делится на 3 введения каждые 8 ч** |
* У детей до 6-недельного возраста предпочтительнее назначение азитромицина (5 мг/кг/сут в 2 приема каждые 12 ч) в связи с появившимися сообщениями о развитии гипертрофического пилоростеноза у новорожденных при назначении эритромицина.
** Стафилококковая пневмония не характерна; в случаях, когда из крови или плевральной жидкости выделяется S.aureus, необходимо добавить оксациллин, а в областях, где предполагаемым возбудителем является метициллинорезистентный S.aureus, следует назначить ванкомицин.
McIntosh K.
Community-acquired pneumonia in children.
N Engl J Med 2002; 346(6): 429-37
25231
внебольничная пневмония, респираторно-синцитиальный вирус, грипп, парагрипп, аденовирус, риновирус, Micoplasma pneumoniae, Chlamydia trachomatis, Chlamydia pneumoniae, S.pneumoniae, M.tuberculosis, S.aureus, H.influenzae, H.influenzae, пневмококк
Источник
