Вирусные микоплазменные и хламидийные пневмонии
Атипичная пневмония – это инфекционно-воспалительные поражения легких, вызываемые нехарактерными (атипичными) возбудителями – хламидиями, микоплазмами, легионеллами, вирусами. Атипичные пневмонии протекают с явлениями общего недомогания, высокой лихорадкой, ознобами, потливостью, мышечной и головной болью, кашлем, одышкой. В тяжелых случаях может развиться легочно-сердечная недостаточность и наступить гибель пациента. Диагностика атипичной пневмонии требует учета данных эпиданамнеза, идентификации возбудителя (методами ИФА, РИФ, ПЦР, культурального посева и др.), проведения рентгенографии легких. С учетом этиологии лечение атипичной пневмонии проводится противомикробными (макролидами, фторхинолонами, тертрациклинами) и противовирусными химиопрепаратами. Основная трудность терапии заключается в том, что против некоторых вирусных возбудителей атипичной пневмонии до настоящего времени не найдено действенных препаратов.
Общие сведения
Термином «атипичные пневмонии» с конца 30-х годов XX столетия в клинической медицине стали называть интерстициальные пневмонии, вызываемые нехарактерными возбудителями, имеющие особенности клинического течения, диагностики и лечения. В отличие от «типичных» пневмоний, вызываемых бактериальной кокковой флорой, случаи атипичного воспаления могут быть обусловлены микоплазмами, хламидиями, коксиеллами, клебсиелами, сальмонеллами, а также вирусами.
Пандемия атипичной пневмонии, вспыхнувшая в мире в 2002-2003 г.г., была вызвана коронавирусом и охватила КНР, Вьетнам, Гонконг, США, Канаду и еще 30 стран мира. Тогда жертвами эпидемии стали 8,5 тыс. заболевших и свыше 900 умерших людей. Для обозначения данного вида атипичной пневмонии в пульмонологии был введен термин «синдром острого респираторного заболевания (SARS) или «тяжелый острый респираторный синдром» (ТОРС). Сложность поиска этиотропной терапии и профилактики атипичной пневмонии заключается в постоянной мутации коронавируса, что не снимает проблему актуальности SARS и в наши дни.

Атипичная пневмония
Причины
На сегодняшний день к так называемым атипичным микроорганизмам – возбудителям атипичной пневмонии относится многочисленная группа инфекционных агентов. Атипичные пневмонии могут вызываться микоплазменной (Mycoplasma pneumoniae) и хламидийной (Chlamydophila pneumoniae) инфекцией, легионеллой (Legionella spp.), коксиеллой (Coxiella burnetti), вирусами (респираторными вирусами парагриппа 1, 2 и 3; гриппа А и В; вирусом EpsteinBarr, респираторным синцитиальным вирусом), возбудителями лептоспироза (Leptospira spp.), туляремии (Francisella tularensis), хантавирусами, коронавирусом ТОРС (SARS-CoV) и др. Несмотря на значительные различия эпидемиологической и микробиологической характеристики возбудителей, а также патоморфологической картины инфекционного процесса, данные микроорганизмы объединены устойчивостью к антибиотикам пенициллинового ряда и другим β-лактамам, а также общими подходами к лабораторной верификации.
Заражение атипичной пневмонией происходит обычно при тесном контакте в коллективах; путь передачи – воздушно-капельный. Восприимчивость к SARS высокая вне зависимости от возраста: среди болеющих атипичной пневмонией преобладают люди моложе 40 лет, обладающие крепким здоровьем. Инкубационный период при атипичной пневмонии длится от 3-х до 10 дней. В зависимости от возбудителя выделяют следующие основные формы атипичной пневмонии: микоплазменную пневмонию, лихорадку Q, легионеллезную пневмонию, хламидийную пневмонию, тяжелый острый респираторный синдром и др.
Атипичная микоплазменная пневмония
Симптомы
Атипичная микоплазменная пневмония составляет около 10-20% случаев от всех воспалений легких у детей и подростков и 2-3% случаев – у взрослых. В детских коллективах возможны очаговые эпидемические вспышки микоплазменной пневмонии. Клинически респираторный микоплазмоз может протекать в виде назофарингита, трахеита, бронхита, атипичной пневмонии.
Течение микоплазменной пневмонии, как правило, легкое или среднетяжелое. После инкубационного периода (3-11 дней) наступает непродолжительный продромальный период (1-2 суток), в течение которого беспокоит сухость слизистых верхних дыхательных путей, першение в горле, сухой кашель, головная боль и незначительное недомогание. Клиника собственно атипичной микоплазменной пневмонии характеризуется субфебрильной температурой, не поднимающейся выше 38°С; приступообразным непродуктивным кашлем, который беспокоит около 2-3 недель. В 20-30% случаев микоплазменное воспаление легких является двусторонним.
В тяжелых случаях атипичная микоплазменная пневмония протекает с высокой лихорадкой, выраженной интоксикацией, артралгией, миалгией, носовыми кровотечениями, полиморфной сыпью на коже, шейным лимфаденитом, альбуминурией и микрогематурией, гепатоспленомегалией, дистрофическими изменениями миокарда. Однако обычно, по сравнению с бактериальным воспалением, микоплазменная пневмония имеет более вялое и стертое течение. Осложнениями микоплазменной пневмонии могут являться деформирующий бронхит, бронхиолит, бронхоэктазы, пневмосклероз.
Диагностика
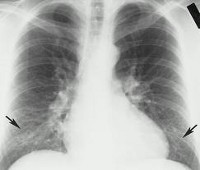
Особенностью атипичной пневмонии микоплазменной этиологии служит несоответствие физикальных данных рентгенологическим признакам, отсутствие эффекта от антибактериальной терапии пенициллинами или цефалоспоринами. Аускультативные изменения появляются на 3-5 сутки и характеризуются ослаблением дыхания, минимальным количеством влажных хрипов. Перкуторные изменения над легкими выражены слабо. Установить диагноз атипичной пневмонии удается только по данным рентгенографии легких в 2-х проекциях: при этом определяется слабо- или среднеинтенсивная неоднородная инфильтрация легочной ткани («размытые» тени), резкое изменение бронхиального и сосудистого рисунка с появлением диффузных петлевидных и сетчатых элементов. Для точной верификации возбудителя прибегают к лабораторным методам диагностики атипичной пневмонии: бактериологическому посеву мокроты, смывов из носоглотки на питательные среды; ИФА, РСК, радиоиммунному анализу, РИФ, ПЦР.
Лечение
Своевременная и адекватная этиотропная терапия способствует быстрому регрессу клинических проявлений атипичной микоплазменной пневмонии. Между тем, рентгенологические изменения могут сохраняться длительно, до 4-6 недель. В терапии атипичной пневмонии, вызываемой микоплазмой, используются макролиды (азитромицин, эритромицин), линкозамины (клиндамицин) основным курсом не менее 7 дней и дополнительным – 2 дня после стихания симптомов. Одновременно проводится симптоматическая (жаропонижающая, муколитическая, бронхолитическая) терапия, при бронхиолите назначаются глюкокортикостероиды.
Атипичная хламидийная пневмония
Симптомы
Микроорганизмы из рода Chlamydophila (С.trachomatis, С.pneumoniae) обладают тропностью к эпителиальным клеткам мочеполовой системы, конъюнктивы, бронхов, легких, вызывая у человека урогенитальный хламидиоз, хламидийный конъюнктивит, острый бронхит, пневмохламидиоз. На долю хламидийных пневмоний приходится не менее 10% случаев всех воспалений легких. Заболеваемости атипичной хламидийной пневмонией наиболее часто подвержены дети и подростки, а также люди пожилого и старческого возраста. Chlamydophila pneumoniae иногда длительно существует в организме, не вызывая инфекционных проявлений.
Пневмония, обусловленная хламидийной инфекцией, может начинаться по типу ОРВИ с явлений ринита и фарингита. За этим следует повышение температуры тела до 38-39°С, появление мышечных и суставных болей, одышки, сухого кашля иногда с отделением скудного количества слизистой мокроты. У трети больных с атипичной хламидийной пневмонией отмечается шейная лимфаденопатия. В 80% случаев воспалительный процесс бывает двухсторонним. Атипичная пневмония, ассоциированная с хламидийной инфекцией, имеет нетяжелое, но часто затяжное течение. Длительное персистирование хламидий может приводить к аллергизации организма антигенами возбудителя с развитием хронического обструктивного бронхита и бронхиальной астмы.
Диагностика
Физикальные изменения при атипичной хламидийной пневмонии сохраняются 7-10 дней, а рентгенологические – до 12-30 суток. Стетоакустическое обследование выявляет в легких сухие и влажные хрипы. Рентгенологические изменения характеризуются мелкоочаговой и/или интерстициальной инфильтрацией чаще с двух сторон. Присутствие в организме хламидии определяется с помощью культурального, микроскопического, ИФА, ПЦР исследования биологических сред. Наибольшее диагностическое значение при атипичной хламидийной пневмонии имеет определение IgA, IgG, IgM к антигенам белков внешней мембраны.
Лечение
Препаратами этиотропного действия при атипичной хламидийной пневмонии служат тетрациклины и макролиды. Курс терапии должен продолжаться не менее 10-14 дней, поскольку короткие циклы могут способствовать хронизации и рецидивированию пневмохламидиоза. В некоторых случаях прибегают к назначению фторхинолонов (спарфлоксацина, офлоксацина и др.), доксициклина.
Атипичная легионеллезная пневмония
Симптомы
Атипичная легионеллезная пневмония составляет 8-10% всех случаев легочного воспаления. Легионеллезная пневмония или «болезнь легионеров» принадлежит к группе заболеваний – легионеллезов, протекающих с поражением различных отделов респираторного тракта. Возбудитель атипичной пневмонии – грамотрицательная аэробная палочкообразная бактерия Legionella pneumophila, часто обитающая в системах кондиционирования воздуха и водоснабжения (кондиционерах, ультразвуковых распылителях воды, увлажнителях систем ИВЛ, водопроводах и т. д.). Проникновение возбудителя в легкие происходит аэрозольным путем.
Атипичная легионеллезная пневмония встречается преимущественно среди лиц среднего и пожилого возраста. К ее возникновению предрасполагает курение, иммуносупрессия, хроническая почечная недостаточность. Инфекция чаще развивается в летние месяцы и регистрируется в виде спорадических случаев или массовых вспышек. Данная форма атипичной пневмонии протекает по типу долевой пневмонии, с вовлечением в патологический процесс терминальных бронхиол и альвеол, массивной экссудацией и выраженным отеком интерстициальной ткани в зоне поражения.
Атипичная легионеллезная пневмония имеет тяжелое клиническое течение. Симптоматика характеризуется подъемом температуры в течение 24-48 ч до 40°С и выше, сильнейшими ознобами и головной болью. Одновременно присоединяется кашель: вначале сухой, затем – с отделением слизистой или слизисто-гнойной мокроты. В 20% случаев отмечается кровохарканье. Общая картина отягощается одышкой, мышечными и плевральными болями, тошнотой, рвотой, диареей, тахикардией, абдоминальными болями. Наиболее грозными осложнениями атипичной легионеллезной пневмонии служат дыхательная недостаточность и вторичная почечная недостаточность, приводящие к гибели больных.
Диагностика
При диагностике атипичной легионеллезной пневмонии учитываются эпидемиологические данные, тяжелое клиническое течение пневмонии, результаты инструментальных и лабораторных исследований. При аускультации в легких выслушиваются влажные хрипы. С помощью рентгенографии (КТ, МРТ легких) определяются округлые инфильтраты, занимающие не менее одной доли легкого и имеющие тенденцию к слиянию. У трети пациентов выявляется плеврит с небольшим количеством плеврального выпота.
Как правило, посев крови и мокроты на наличие легионелл дает отрицательный результат. Диагноз атипичной легионеллезной пневмонии удается подтвердить путем посева на специальные среды трахеального аспирата, лаважной жидкости, плеврального выпота. С целью получения необходимого биологического материала проводится трахеальная аспирация, бронхоскопия с забором мокроты, бронхоальвеолярный лаваж, плевральная пункция. Также используется РИФ, ИФА диагностика.
Лечение
Прогрессирующее ухудшение состояния при атипичной пневмонии, вызываемой легионеллой, часто диктует необходимость перевода пациента на ИВЛ. Клиническое улучшение, как правило, появляется на 4-5 сутки после начала интенсивного применения антибиотиков (эритромицина, рифампицина, доксициклина, ципрофлоксацина). Лихорадка при атипичной легионеллезной пневмонии в среднем продолжается около 2-х недель; разрешение инфильтратов в легочной ткани занимает до 1 мес. В некоторых случаях после атипичной пневмонии остаются участки ограниченного пневмосклероза в легких. Реконвалесценция протекает медленно, длительно сохраняется слабость и утомляемость.
Атипичная пневмония (тяжелый острый респираторный синдром)
Симптомы
Атипичная пневмония – малоизвестная форма острой респираторной инфекции, поражающей нижние дыхательные пути. Известно, что возбудителями атипичной пневмонии является ТОРС (SARS)-коронавирус, входящий в семейство Сoronaviridae. В настоящее время продолжается эпидемиологическое, лабораторное и клиническое изучение ТОРС-коронавируса. Большинство заболевших атипичной пневмонией в 2002-2003 г.г. составили лица 25-70 лет; отмечены единичные случаи заболеваемости детей до 15 лет. Основной механизм передачи коронавируса – воздушно-капельный, однако выявление возбудителя в моче и фекалиях не исключает возможности фекально-орального заражения.
Инкубационный период при атипичной пневмонии составляет 2-7, в отдельных случаях – 10 дней. Вначале симптомы атипичной пневмонии малоспецифичные: заболевание манифестирует с высокой лихорадки (выше 38°С), которая сопровождается ознобами, потливостью, головными болями, миалгией. В ряде случаев на высоте лихорадочного состояния отмечается рвота и диарея.
На 3-7 сутки атипичной пневмонии развивается сухой кашель, одышка, прогрессирующая гипоксемия. Нарастающая гипоксия сопровождается цианозом носогубного треугольника, тахикардией, глухостью сердечных тонов, гипотонией. В последующие 6-7 суток у части пациентов наблюдается улучшение самочувствие и стихание симптоматики; в других случаях – развивается респираторный дистресс-синдром, требующий перехода к ИВЛ. В последней группе пациентов отмечается высокая летальность от токсико-инфекционного шока, острой дыхательной и сердечной недостаточности, сопутствующих осложнений.
Диагностика
Отсутствие достоверных диагностических тест-систем тяжелого острого респираторного синдрома и сложность дифференциальной диагностики заболевания в начальном периоде, диктует необходимость предполагать атипичную пневмонию у пациентов, посещавших в течение 10 дней эпидемически неблагополучные районы, а также лиц, страдающих лихорадочным состоянием с симптомами респираторного поражения.
Аускультативно при атипичной пневмонии определяется ослабление дыхания, крепитация, влажные мелкопузырчатые хрипы. При перкуссии выявляется притупление легочного звука. Рентгенологически в разгар атипичной пневмонии обнаруживаются двусторонние внутритканевые инфильтраты на периферии легочных полей. В лабораторных тестах крови выявляется лимфопения, тромбоцитопения, повышение уровня печеночных ферментов, изменение газового состава крови (снижение насыщения крови О2). Для идентификации возбудителя атипичной пневмонии используются ИФА, РИФ, молекулярные тесты.
Лечение
Поскольку атипичная пневмония является новым и малоизученным заболеванием, эффективной этиологической терапии пока не разработано. Согласно рекомендациям ВОЗ, при атипичной пневмонии необходимо включение в схему лечения нескольких противомикробных препаратов (фторхинолонов, ß-лактамов, цефалоспоринов, тетрациклинов). Данные меры позволяют предупредить наслоение бактериальной инфекции.
Основу противовирусной терапии атипичной пневмонии составляет использование рибавирина, обладающего активностью в отношении коронавирусов. В дальнейшем к терапии добавляются кортикостероиды. Имеются сообщения гонконгских пульмонологов об успешном опыте лечения атипичной пневмонии с помощью переливания плазмы крови пациентов, перенесших SARS. При атипичной пневмонии обязательно проведение кислородотерапии, инфузионной терапии для снятия интоксикации, назначение диуретиков для профилактики отека легких, симптоматической терапии противокашлевыми и отхаркивающими средствами.
Прогноз и профилактикаи
Прогноз атипичной пневмонии зависит от формы заболевания: при микоплазменной и хламидийной пневмонии он, как правило, благоприятный для жизни; при легионеллезной и особенно ТОРС-инфекции – очень серьезный. С целью профилактики заражения и распространения атипичной пневмонии ВОЗ рекомендует воздерживаться от посещения эпидемически неблагоприятных регионов; установить строгий эпидконтроль лиц, прибывающих из данных районов; проводить дезинфекцию транспортных средств; использовать индивидуальные маски однократного применения при необходимости контакта с пациентами, подозрительными в отношении инфекции. В настоящее время работа по созданию эффективной вакцины и специфических тестов ранней диагностики атипичных пневмоний продолжается.
Источник
Лечении
При
астматическом статусе, сначала ингаляцию
β2-ам
(при отсутствии в анамнезе данных о
передозировке), можно в комбинации с
м-хб и лучше через небулайзер (сальгим,
беротек). Большинству пациентов с
тяжёлым приступом показано дополнительное
назначение ГКс. Быстрое применение
β2-ам
через небулайзеры в сочетании с
системными ГК, купирует в течение 1 ч.
При тяжёлом приступе – оксигенотерапия.
Пациент остаётся в стационаре до
исчезновения ночных приступов и снижения
субъективной потребности пациента в
бронхолитиках короткого действия до
3—4 ингаляций в сутки.
• Глюкокортикоиды
применяют
внутрь или в/в, например метил-преднизолон
по 60—125 мг в/в каждые 6—8 ч или преднизолон
по 30—60 мг внутрь каждые 6 ч (при нормальных
функциях ЖКТ и компенсированной
гемодинамике не менее эффективно, чем
введение внутривенно). Действие
препаратов при обоих способах введения
развивается через 4—8 ч; длительность
приёма определяют индивидуально.
•в2-Адреномиметики
короткого действия (при отсутствии
анамнестических данных о передозировке)
применяют в виде повторных ингаляций
при тяжёлом состоянии пациента в виде
дозирующих баллончиков со спейсерами
или длительного (в течение 72—96 ч)
вдыхания через небулайзер (в 7 раз
эффективнее вдохов из баллончика,
безопасно для взрослых и детей).
• Можно
использовать комбинацию β2-АМ
(сальбутамола, фенотерола) с М-ХБ
(ипратропия бромидом), например
беродуалом.
Если
состояние не улучшилось, но и нет
необходимости в ИВЛ,
–
ингаляции кислородно-гелиевой смеси
(снижение сопротивления потокам в
дых путях, турбулентные становятся
ламинарными),
–
введение магния сульфата внутривенно,
вспомогательная неинвазивная вентиляция.
Перевод больного с астматическим
статусом на ИВЛ проводят по жизненным
показаниям в любых условиях (вне
лечебного учреждения, в отделении
неотложной помощи, в общем отделении
или отделении интенсивной терапии).
Процедуру проводит анестезиолог или
реаниматолог. Цель ИВЛ при бронхиальной
астме — поддержка оксигенации,
нормализация рН крови, предупреждение
ятрогенных осложнений. В ряде случаев
при механической вентиляции лёгких
необходима внутривенная инфузия
раствора натрия гидрокарбоната.
36.
Пневмонии. Этиология, патогенез,
классификация, клиника, диагностика,
лечение долевых (крупозных) и очаговых
пневмоний.
Этиология, патогенез,
классификация, клиника, диагностика,
лечение долевых (крупозных) и очаговых
пневмоний.
Пневмонии
– группа различных по этиологии,
патогенезу, морфологической характеристике
острых инфекционных (преимущественно
бактериальных ) заболеваний,
характеризующихся поражением
респираторных отделов легких с
обязательным наличием внутриальвеолярной
экссудации.
Этиология
Острая
пневмония вызывается различными
возбудителями, чаще всего бактериями,
реже — вирусами, грибами, простейшими,
риккетсиями. Этиология пневмоний в
значительной мере определяется их
эпидемиологической характеристикой.
Патогенез
Проникновение
возбудителей пневмонии в легочную
ткань
(респираторные
отделы легких)-выделяют
четыре основных пути попадания
микроорганизмов в легкие: микроаспирация
из носо- и ротоглотки (пневмококки,
гемофильная палочка); воздушно-капельный
с вдыхаемым воздухом (легионеллы,
микоплазма, хламидии); гематогенный;
контагиозный путь (из соседних
инфицированных участков).
Нарушение
системы местной бронхопульмональной
защиты.
пневмония
– результат нарушения механизмов защиты
трахеобронхиального дерева и (или)
снижения резистентности макроорганизма.
Классификация
пневмоний
Этиология:
1) бактериальные (с указанием возбудителя);
2) вирусные (с указанием возбудителя);
3) орнитозные; 4) риккетсиозные; 5)
микоплазменные; 6) грибковые (с указанием
вида); 7) смешанные; 8) аллергические,
инфекционно-аллергические; 9)
неустановленной этиологии.
Патогенез:
1) первичные; 2) вторичные.
Клинико-морфологическая характеристика:
1) паренхиматозные:
а)
крупозные, б) очаговые; 2) интерстициальные.
Локализация
и протяженность: 1) односторонние; 2)
двусторонние (1 и 2 с указанием
протяженности).
Тяжесть:
1) крайне тяжелые; 2) тяжелые; 3) средней
тяжести; 4) легкие и абортивные.
Течение:
1) острые; 2) затяжные.
Клиническая
картина
Кашель
– Является
характерным признаком пневмонии. Как
правило, кашель вначале сухой, у многих
больных наблюдается в первые сутки
просто частое покашливание. На вторые
сутки появляется кашель с трудно
отделяемой мокротой слизисто-гнойного
характера.
Боли
в грудной клетке
наиболее характерны для крупозной
(долевой) пневмонии. Они обусловлены
одновременным вовлечением в патологический
процесс плевры (плевропневмония) и
нижних межреберных нервов. Боль в
грудной клетке при крупозной пневмонии
появляется внезапно, она достаточно
интенсивна и усиливается при кашле,
дыхании. При выраженной боли наблюдается
отставание соответствующей половины
грудной клетки, больной «щадит» ее и
придерживает рукой. При очаговой
пневмонии боль в грудной клетке при
дыхании и кашле бывает реже, значительно
менее интенсивна и может вовсе
отсутствовать.
Одышка
Лихорадка,
ознобы
Долевая
(крупозная) пневмония начинается остро,
внезапно появляется интенсивная боль
в грудной клетке, усиливающаяся при
дыхании, наблюдаются озноб и повышение
температуры тела до 39°С и выше.
Физикальные
признаки локального легочного воспаления
На
стороне поражения соответственно
локализации воспалительного очага
определяется притупление (укорочение)
перкуторного звука. При долевой пневмонии
над очагом поражения определяется
усиление голосового дрожания в связи
с уплотнением легочной ткани.
Самым
характерным аускультативным признаком
пневмонии является крепитация,
выслушивающаяся над очагом воспаления.
Наряду с крепитацией при пневмонии над
очагом воспаления могут прослушиваться
мелкопузырчатые
хрипы.
В
начальной стадии и фазе разрешения
пневмонии везикулярное дыхание
ослаблено, а при долевой пневмонии в
фазе выраженного уплотнения легочной
ткани везикулярное дыхание не
прослушивается. При долевой пневмонии
в фазе значительного уплотнения легочной
ткани (на 2-4 день болезни) определяется
также бронхофония
— усиление голоса больного, выслушиваемого
через грудную клетку
При
достаточно обширном участке воспаления
легочной ткани появляется чрезвычайно
характерный аускультативный признак
— бронхиальное
дыхание.
Как известно, бронхиальное дыхание
возникает в гортани при прохождении
вдыхаемого и выдыхаемого воздуха через
узкую голосовую щель. В норме бронхиальное
дыхание прослушивается в области
щитовидного хряща (в проекции гортани)
и VII
шейного позвонка. При пневмонии имеется
очаг плотной легочной ткани, которая
хорошо проводит бронхиальное дыхание,
поэтому оно хорошо прослушивается над
участком воспаления.
Лабораторная
диагностика и дополнительные методы
обследования
Лабораторный
синдром воспаления
Изменения
со стороны периферической крови
выражаются в
лейкоцитозе,
сдвиге
лейкоцитарной формулы влево,
токсическойзернистости нейтрофилов,
лимфопении,
эозинопении, увеличении СОЭ.
Биохимические
анализы крови характеризуются повышением
содержания в крови альфа-2 и гамма-глобулинов,
сиаловых кислот, серомукоида, фибрина,
гаптоглобина, лактатдегидрогеназы
(ЛДГ), особенно третьей фракции (ЛДГ-3),
появляется в крови С-реактивный протеин
(СРП).
Для
оценки выраженности дыхательной
недостаточности необходимо определение
газов крови.
Микробиологическое
исследование мокроты
Инструментальные
методы диагностики
Рентгенологические
признаки воспаления легочной ткани
В
начальной стадии пневмонии (в первые
дни) обнаруживается усиление легочного
рисунка пораженных сегментов, прозрачность
легочной ткани в этих участках нормальная
или слегка пониженная. В стадии уплотнения
— интенсивное затемнение участков
легкого, охваченных воспалением (участки
инфильтрации легочной ткани). При
крупозной пневмонии, захватывающей
целую долю или большую ее часть, тень
однородна, гомогенна, в центральных
отделах более интенсивна.
Инвазивные
методы диагностики:
фибробронхоскопия с количественной
оценкой микробной обсемененности
полученного материала (защищенная
бранш биопсия, бронхоальвеолярный
лаваж) или другие методы инвазивной
диагностики (транстрахеальная аспирация,
трансторакальная биопсия и др.)
используются при подозрении на туберкулез
и рак легкого.
Лечение:
Антибактериальная
терапия
В
качестве средств выбора рекомендуются
аминопенициллины
(амоксициллин
по 0,5-1,0 г через 8 ч.), макролиды (кларитромицин
по
0,5 г через 12ч, азитромицин
0,5 г 1 раз в сутки) и респираторные
фторхинолоны ( левофлоксацин,
моксифлоксацин
0,5 г 1 раз в сутки).
Препаратом
выбора является амоксициллин. При
непереносимости -лактамных
антибиотиков или подозрении на атипичную
природу возбудителя (микоплазма,
хламидии) следует отдавать предпочтение
макролидам. В качестве альтернативных
препаратов рекомендуются респираторные
фторхинолоны.
Дезинтоксикация.
физилогический
раствор NaCl,
5% раствор глюкозы с 5-ти % аскорбиновой
кислой, плазму крови. Инфузионная
терапия проводится ежедневно в течение
периода клинических признаков
интоксикации, при контроле за объемами
введенной жидкости и диуреза.
Нормализация
реологических свойств трахеобронхиального
секрета.
При
наличии кашля с вязкой, трудно отходящей
мокротой применяют отхаркивающие
средства: амброксол внутрь по 30 мг 3
р/сут в, ацетилцистеин внутрь по 200 мг
3—4 р/сут, бромгексин внутрь по 8—16 мг
3 р/сут.
Атипичная
пневмония
– это определенный вид воспаления
легких
возбудителями, которого являются
«атипичные
микробы».
Возбудители
атипичной пневмонии: микоплазмы,
хламидии, легионеллы и вирусы.
Эти
микробы размножаются внутри клеток
организма человека – «внутриклеточные
паразиты». + Вирусы
Микоплазменная
пневмония разновидность
микроба M.pneumoniae (Пневмонийная
микоплазма).
Заболеваемость
микоплазменной пневмонией
высока у детей и подростков (до 30-40% всех
случаев воспаления легких) и довольно
низкая у взрослых (2-3%). В школах и детских
садах – очагов эпидемии микоплазменной
пневмонии.
Симптомы
пневмонии:
повышение температуры,
озноб и разбитость
в начале болезни, насморк, першение в,
далее появляется одышка.
Нехарактерны боли в груди или
кровохарканье. В 20-30% – воспаление легких
двухстороннее.
Диагностика
микоплазменной пневмонии:
при рентгенологическом –
«размытые тени»
(светлые области без четких границ).
Хламидийная
пневмония
– различные виды хламидий (Chlamydophila
pneumoniae). Помимо пневмонии : острый бронхит,
ринит.
Заболеваемость хламидийной
пневмонией достигает 10% у детей и
подростков. У взрослых – гораздо
реже.
Симптомы
хламидийной пневмонии
Часто начинается с появления насморка,
упорного сухого кашля, першения в горле,
хрипоты, покраснения слизистой оболочки
горла. Далее болезнь проявляется
симптомами поражения легких: одышка,
длительное повышение температуры.
Диагностика
пневмонии вызванной хламидиями:
рентгенологическое
– мелкоочаговую пневмонию (множество
теней небольших размеров).
Легионеллезная
пневмония
– источником
(«болезни легионеров») Legionella
pneumophilaявляются
системы кондиционирования воздуха.
Чаще всего встречаются у лиц работающих
или проживающих в больших зданиях с
кондиционированным воздухом. Практически
не встречается у детей.
Симптомы
легионеллезнной пневмонии:
начинается со слабости, потери аппетита,
головной боли. Насморк, кашель или
першение в горле практически отсутствуют
в начале болезни. В некоторых случаях
легионеллезное воспаление легких может
начаться с поноса (диареи). В последующие
дни болезни появляется кашель, боли в
горле, боли в груди, может появиться
мокрота со следами крови (примерно в
30% случаев).
Диагностика
легионеллезнной пневмонии –
наблюдение симптомов болезни,
положительные данные о работе или
проживании в помещении с кондиционированным
воздухом, рентгенологической картине
(односторонние размытые, долго не
исчезающие тени), а также на определении
легионеллы при помощи иммунологических
методов диагностики.
Лечение
атипичной пневмонии
Начало
лечения атипичной пневмонии
требуетпредварительного установления
диагноза «атипичной пневмонии».
Современная
тактика лечения атипичной пневмонии
предусматривает назначение антибиотиков
из группы макролидов, тетрациклинов и
фторхинолонов. Для лечения атипичной
пневмонии у детей и беременных женщин
применяются исключительно макролиды.
Препараты
в лечении атипичной пневмонии
|
|
|
|
| |
| |
|
|
| |
|
|
Длительность
лечения атипичной пневмонии антибиотиками,
а также доза препарата определяется
лечащим врачом. При подозрении на
пневмонию обращение к врачу обязательно.
Плеврит
— воспаление плевры с образованием на
её поверхности фибрина или скоплением
в плевральной полости жидкости.
КЛАССИФИКАЦИЯ
Выделяют
две основные формы плеврита — сухой
(или фибринозный) и выпотной (или
экссудативный).
• По
характеру выпота экссудативные плевриты
делят на серозные, серозно-фибринозные,
гнойные, гнилостные, геморрагические,
хилёзные, псевдо-хилёзные и смешанные.
• Выпотные
плевриты могут быть свободными и
осумкованными (выпот ограничен сращениями
между листками плевры).
По
этиологии плевриты разделяют на
инфекционные неспецифические
(возбудители — пневмококки, стафилококки
и др.) и специфические (возбудители —
микобактерия туберкулёза, бледная
спирохета и др.). По локализации процесса
выделяют апикальные (верхушечный
плеврит), костальные (плевриты рёберной
части плевры), костодиафрагмальные,
диафрагмальные, пара-медиастинальные
(плеврит, располагающийся в области
средостения), междолевые плевриты.
Кроме того, плевриты могут быть одно-
и двусторонними.
ЭТИОЛОГИЯ
• Инфекционные
болезни, вызванные
бактериями, грибами, паразитами и
вирусами, так же как и атипичными
возбудителями — микоплазмами,
риккетсиями, хламидиями и легионеллой.
• Злокачественные
процессы: метастатические
опухоли плевры и лёгких, первичный
рак лёгкого, мезотелиома, саркома
Капоши,
лимфома
и лейкоз.
• Заболевания
ЖКТ: панкреатит
(острый, хронический), псевдокисты и
абсцесс поджелудочной железы, болезнь
Уиппла,
внутрибрюшной
абсцесс (поддиафрагмальный,
внутриселезёночный), внутрипечёночный
абсцесс, перфорация пищевода.
• Системные
болезни соединительной ткани: ревматоидный
артрит, СКВ, вол-чаночноподобный синдром,
вызванный ЛС (прокаинамидом, гидралазином,
хинидином, изониазидом, фенитоином,
тетрациклином, пенициллином,
хлорпромазином), иммунобластная
лимфаденопатия, синдром Шёгрена,
семейная
средиземноморская лихорадка, синдром
Черджа—
Стросс и
гра-нулематоз Вегенера.
•Синдром
Мейгса
—
фиброма яичников с асцитом и плевральным
выпотом.
• Ятрогенные
поражения плевры, связанные с применением
ЛС (нитра-фурантоин, дантролен,
бромокриптин, амиодарон, прокарбазин,
мето-трексат, эргоновин, эрготамин,
оксипренолол, практолол, миноксидил,
блеомицин, интерлейкин-2, пропилтиоурацил,
изотретионин, метрони-дазол и митомицин).
• Синдром
Дресслера,
возникающий
после инфаркта миокарда, операции на
сердце, имплантации водителя ритма,
ангиопластики или тупой травмы
сердца.
• Уремический
плеврит (уремия).
• Выпоты
при нарушении целостности плевральных
листков (спонтанный пневмоторакс,
спонтанный хилоторакс, спонтанный
гемоторакс).
ПАТОГЕНЕЗ
Механизм
воздействия микроорганизмов на плевру
отличается разнообразием.
Источник
