Верхнедолевая пневмония у детей лечение

Инфекционно-воспалительные заболевания органов дыхания имеют схожие симптомы, поэтому больными левосторонняя верхнедолевая пневмония может быть принята за простуду. При данном заболевании патогенными микроорганизмами поражается верхняя доля левого легкого.
Распознать данное заболевание и точно поставить диагноз может только врач. Поэтому при появлении тревожных симптомов важно своевременно записаться на прием к врачу-пульмонологу. Чтобы избавиться от длительного ожидания и очередей, обратитесь в клинику терапии Юсуповской больницы. Пациенты в тяжелом состоянии принимаются в медицинское учреждение ежедневно 24 часа в сутки.

Причины развития верхнедолевой пневмонии
Верхнедолевая пневмония развивается вследствие жизнедеятельности микроорганизмов: клебсиелл и пневмококков. Данные организмы при попадании в организм некоторое время располагаются на слизистых оболочках носа, однако в данный период воспаление не начинает проявляться, но иммунная система готовится к противостоянию чужеродным белкам.
Микроорганизмы могут перемещаться в легкие и начинают размножаться, как правило, это происходит при повторном заражении вследствие контакта с больными или при ослаблении иммунных механизмов защиты. Воспаление легких, в частности, левосторонняя верхнедолевая пневмония, распространена среди детей, пожилых людей и тех, у кого ослаблен иммунитет.
Люди, находящиеся в зоне риска, должны знать симптомы заболевания, чтобы при их появлении обратиться к врачу-пульмонологу. Клиника терапии входит в состав Юсуповской больницы, ее специалисты осуществляют лечение заболеваний внутренних органов. Если у Вас диагностирована верхнедолевая пневмония, запишитесь на прием к врачу-пульмонологу Юсуповской больницы, который после обследования поставит точный диагноз и определит дальнейшие пути лечения болезни.
Верхнедолевая пневмония: основные симптомы
Левосторонняя верхнедолевая пневмония проявляется стремительно. В инкубационный период человек может испытывать усталость, недомогание. Однако большинство людей не связывают данные признаки с наступающей болезнью. Верхнедолевое воспаление легких характеризуется тем, что в первый день болезни температура может достигать 39°С и выше. Вместе с тем начинают появляться признаки лихорадки: ломота в мышцах, озноб, головная боль.
С прогрессированием болезни дыхание становится поверхностным, человек может испытывать болезненные ощущения при вдохе и выдохе. На начальном этапе развития верхнедолевой пневмонии появляется сухой кашель, который с прогрессированием болезни станет влажным. Одним из основных признаков заболевания является одышка.
Верхнедолевая пневмония, как и другие разновидности, может протекать с осложнениями. Одной из задач врачей-пульмонологов клинки терапии Юсуповской больницы является предупреждение развития осложнений. Вместе с тем, специалистами решаются задачи, связанные с устранением симптоматики и предотвращением дальнейшего распространения инфекции.
Левосторонняя долевая пневмония: методы диагностики
Верхнедолевая пневмония диагностируется с применением лабораторно-инструментальных методов. При обращении в клинику терапии Юсуповской больницы врач-пульмонолог изучает жалобы пациента и проводит первичный осмотр. Одним из эффективных методов диагностики пневмонии является прослушивание хрипов. Врачи Юсуповской больницы имеют большой опыт работы, поэтому они способны обнаружить патологический процесс.
Для того чтобы определить локализацию очагов воспаления, пациентам назначается рентгенологическое исследование. Данный метод является объективным, на рентгеновском изображении врач-пульмонолог может увидеть левостороннюю верхнедолевую пневмонию.
Одним из обязательных при подозрении на пневмонию исследований является общий анализ крови. Он позволяет установить сдвиг лейкоцитарной формулы, верхнедолевая пневмония сдвигает ее влево. Кроме этого, исследуется мокрота для выявления возбудителя болезни и поиска препарата для его устранения.
Юсуповская больница оснащена современным оборудованием, поэтому данные исследований являются максимально точными. При обращении в Юсуповскую больницу Вам не нужно ждать результаты анализов длительное время, так как сотрудники клиники изучают полученные материалы в день обращения.
Лечение верхнедолевой пневмонии в Юсуповской больнице
Левосторонняя верхнедолевая пневмония формируется при попадании в организм патогенных микроорганизмов, поэтому для лечения заболевания используются антибиотики. Срок приема препаратов назначается врачом-пульмонологом в зависимости от особенностей воспаления легких. Процесс лечения контролируется при помощи рентгеновского исследования, при отсутствии ожидаемого эффекта осуществляется корректировка плана лечения.
Для устранения симптомов, нормализации состояния больному назначаются жаропонижающие препараты, средства против аллергии, отхаркивающие и обезболивающие.
Терапевтические мероприятия при верхнедолевой пневмонии не ограничиваются приемом медикаментов. Врачи-пульмонологи клиники терапии Юсуповской больницы используют различные методы для ускорения выздоровления. Важными терапевтическими мероприятиями, если у пациента диагностирована левосторонняя верхнедолевая пневмония, являются: лечебная физкультура, массажи, физиотерапия.
Для получения эффективного лечения при верхнедолевой пневмонии обратитесь в клинику терапии Юсуповской больницы. Записаться на прием к врачу-пульмонологу Вы можете по телефону.
Автор

Врач-пульмонолог, д.м.н, профессор
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- «Болезни органов дыхания». Руководство под ред. акад. РАМН, проф. Н.Р.Палеева. М., Медицина, 2000г.
- Дыхательная недостаточность и хроническая обструктивная болезнь легких. Под ред. В.А.Игнатьева и А.Н.Кокосова, 2006г., 248с.
- Илькович М.М. и др. Диагностика заболеваний и состояний, осложняющихся развитием спонтанного пневмоторакса, 2004г.
Наши специалисты

Врач-пульмонолог, д.м.н, профессор

Заместитель генерального директора по медицинской части, терапевт, гастроэнтеролог, к.м.н.

Врач-эндоскопист
Цены на лечение левосторонней верхнедолевой пневмонии
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно
Источник
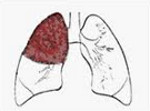
Долевая пневмония – это острое инфекционно-аллергическое воспаление, захватывающее одну или несколько долей легкого и плевру. Долевая пневмония проявляется ознобом, лихорадкой, головной и плевральной болью, общей слабостью, потливостью, одышкой, влажным кашлем. Диагноз долевой пневмонии ставят, исходя из анамнеза, аускультации, данных рентгенографии легких, клинического анализа крови. При долевой пневмонии важно раннее назначение антибиотиков, лечение ОДН, проведение симптоматической и дезинтоксикационной терапии, физиолечения.
Общие сведения
В зависимости от клинико-морфологических признаков в пульмонологии выделяют пневмонию долевую (крупозную, плевропневмонию) и очаговую (дольковую, бронхопневмонию). Заболеваемость различными формами острой пневмонии довольно высока: среди неспецифических заболеваний легких пневмонии составляют 29,3% случаев. Для долевой или лобарной пневмонии характерно поражение целой доли легкого (респираторных бронхиол и альвеолярной ткани без заинтересованности более крупных бронхов) и вовлечение плевры. Долевой пневмонией болеют преимущественно взрослые, реже – дети.
Долевая пневмония
Причины
Возбудителями большинства случаев долевой пневмонии являются различные штаммы пневмококка (реже – другие микроорганизмы, например – диплобацилла Фридлендера), которые могут попадать в легкое обычно брохогенным, реже гематогенным или лимфогенным путем.
Развитие долевой пневмонии тесно связано с персистенцией пневмококка в носоглотке здорового человека и предварительной сенсибилизацией организма к его антигенам. Острое начало заболевания возможно на фоне полного здоровья при отсутствии контактов с больными или при повторном попадании пневмококков в дыхательные пути.
Факторы риска
Риск развития долевой пневмонии может повышаться на фоне:
- переохлаждения
- перенесенных гриппа и ОРВИ
- стресса
- снижения общего и местного иммунитета
- травмы
- чрезмерных физических нагрузок.
Развитию долевой пневмонии способствуют различные фоновые состояния:
- ХОБЛ
- туберкулез
- сахарный диабет
- ИБС
- онкологические заболевания
- хронический алкоголизм.
Патогенез
Патогенетическая картина долевой пневмонии характеризуется развитием гиперчувствительности немедленного типа. Гиперергическая реакция в респираторном тракте вызывает острые воспалительные изменения в легочной паренхиме, и процесс, начавшись в одном или нескольких очагах, через межальвеолярные поры Кона быстро распространяется по ткани легкого. Повреждение мелких кровеносных и лимфатических сосудов легких иммунными комплексами и ферментами микроорганизмов при долевой пневмонии приводит к выраженным нарушениям сосудистой проницаемости и появлению фибринозного экссудата.
В зависимости от морфологических изменений ткани легких в развитии классической долевой пневмонии выделяют 4 стадии:
- прилива
- красного опеченения
- серого опеченения
- разрешения.
Симптомы долевой пневмонии
Долевая пневмония отличается внезапным, острым началом. Среди ранних симптомов заболевания выделяют общеинтоксикационные (появление сильного озноба, далее постоянного, в течение 7-10 суток, лихорадочного состояния с подъемом температуры выше 39°С, головную боль, общую слабость, потливость) и бронхолегочные (одышку, плевральные боли на пораженной стороне, связанные с дыханием, кашель, отделение мокроты).
Температурная реакция организма отражает характер развития воспалительного процесса в легком: при неосложненной долевой пневмонии суточные колебания температуры небольшие (0,5-1°С); при развитии гнойно-деструктивных и септических осложнений – более 1-2 °С с повторяющимися ознобами; у пожилых и ослабленных пациентов – лихорадка может отсутствовать.
Боль в грудной клетке при долевой пневмонии носит острый интенсивный характер, имеет четкую локализацию, усиливается на высоте глубокого вдоха и при наклоне тела в здоровую сторону, поэтому дыхание часто поверхностное.
Характерный для долевой пневмонии кашель в первые двое суток заболевания сухой и непродуктивный, часто появляется на глубоком вдохе вместе с плевральными болями; с появлением фибринозного экссудата (3-4 сутки) при кашле начинает отделяться небольшое количество вязкой, слизисто-гнойной или «ржавой» (с примесью крови) мокроты.
Выраженность одышки при долевой пневмонии зависит от стадии и тяжести воспалительного процесса, наличия отягощенного анамнеза. У пациентов молодого возраста обычно наблюдается небольшое ощущение нехватки воздуха и тахипноэ при физической нагрузке; при тяжелом течении долевой пневмонии и сопутствующих заболеваниях легких и сердца – возникает острая дыхательная недостаточность (ОДН) с одышкой в состоянии покоя, мучительным чувством нехватки воздуха, цианозом носогубного треугольника.
Вследствие интоксикации при долевой пневмонии происходит быстрое нарастание общей слабости, развитие адинамии, неврологической симптоматики: возбуждения, бессонницы, бреда и галлюцинаций, потери сознания. Часто наблюдаются различные функциональные расстройства – тяжесть в эпигастрии, потеря аппетита, метеоризм, неустойчивый стул, желтушное окрашивание кожи, склер глаз и слизистых, боли в мышцах и суставах, аритмия, тахикардия, глухость тонов сердца, снижение АД, сосудистая и сердечная недостаточность.
Исходя из особенностей клинической картины, различают три формы долевой пневмонии: верхнедолевую, нижнедолевую и центральную.
- При верхнедолевой форме – течение заболевания тяжелое с ярко выраженной симптоматикой, гемодинамическими и неврологическими нарушениями
- При нижнедолевой форме – возникает псевдокартина «острого живота» с лихорадкой, ознобом и «ржавой» мокротой
- При центральной форме долевой пневмонии – воспалительный процесс развивается в глубине легочной паренхимы и имеет слабо выраженную симптоматику.
Осложнения
Легочные осложнения долевой пневмонии вызваны нарушением фибринолитической функции нейтрофилов. Они включают:
- абсцесс и гангрену легкого
- парапневмонический плеврит
- эмпиему плевры
Внелегочные осложнения возникают при распространении инфекции лимфогенным или гематогенным путем. К ним относятся:
- гнойный медиастинит и перикардит
- гнойный артрит
- перитонит
- абсцесс мозга
- гнойный менингит
- эндокардит с поражением аортального клапана
- развитие сердечной недостаточности.
Диагностика
Трудности ранней диагностики долевой пневмонии в современных условиях обусловлены достаточно многообразной клинической картиной заболевания и стертостью симптомов. Диагностика долевой пневмонии начинается с расспроса больного (наличие жалоб, факторов риска, сопутствующих заболеваний и т.д.) и его физикального обследования. Подозрение на долевую пневмонию должно вызвать наличие высокой лихорадки и других симптомов интоксикации, одышки, кашля, плевральных болей, цианоза губ и кончика носа.
- Физикальные данные. Диагностическими признаками долевой пневмонии при физикальном исследовании являются: наличие тахикардии и учащенного поверхностного дыхания; отставание грудной клетки на стороне поражения в акте дыхания; локальная болезненность грудной клетки; усиление голосового дрожания и бронхофонии, перкуторная тупость. При аускультации в случае долевой пневмонии выслушивается характерная инспираторная крепитация и шум трения плевры, позднее может определяться патологическое бронхиальное дыхание (жесткое или ослабленное везикулярное), влажные глухие или звучные мелкопузырчатые хрипы.
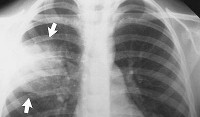
- Рентгенологические данные. Особое значение для подтверждения диагноза долевой пневмонии имеют результаты рентгенографии легких в 2-х проекциях: на рентгенограммах выявляется усиление легочного рисунка и неструктурность корня в зоне поражения в начале заболевания; однородные сегментарные очаги инфильтрации на периферии легочных полей на 4-6 день.
- Лабораторные данные. При исследовании периферической крови больного с долевой пневмонией отмечаются лейкоцитоз со сдвигом формулы влево (в очень тяжелых случаях – лейкопения), увеличение СОЭ, гиперфибриногенемия. Выявить возбудителя долевой пневмонии помогает посев мокроты на микрофлору с определением чувствительности к антибиотикам.
Дифференциальная диагностика долевой пневмонии необходима с острым холециститом, язвой желудка или 12-пертной кишки, острым аппендицитом или панкреатитом (при острых болях в различных отделах живота); с инфарктом легкого (при длительном кашле и отделении кровянистой мокроты); бронхоэктатической болезнью, геморрагическим трахеобронхитом, туберкулезом и бронхогенным раком легкого (при кровохарканье).

КТ ОГК. Правосторонняя верхнедолевая пневмония.
Лечение долевой пневмонии
Антибиотикотерапия
В лечении долевой пневмонии ведущую роль имеет антибиотикотерапия, которую необходимо начать сразу, не дожидаясь результатов бакпосева мокроты, используя эмпирический метод с учетом резистентности возбудителя к наиболее употребляемым препаратам. При внебольничной долевой пневмонии используют аминопенициллины (ампициллин, тикарциллин), фторхинолоны III поколения (ципрофлоксацин, офлоксацин), иногда при тяжелом течении заболевания и непереносимости пенициллинов – макролиды и цефалоспорины III – IV поколения.
При госпитальной долевой пневмонии в схему лечения включают пенициллины, цефалоспорины, фторхинолоны, карбапенемы, аминогликозиды (иногда в комбинации друг с другом или с заменой одного на другой). Продолжительность антибиотикотерапии зависит от степени тяжести и характера течения долевой пневмонии, адекватности и своевременности проводимого лечения, темпов нормализации состояния больного, динамики лабораторных, рентгенологических показателей и может составлять от 7-10 до 14–21 дней.
Вспомогательное лечение
В остром периоде долевой пневмонии показан постельный режим, обильное теплое питье и полноценное питание. Дополнительно при долевой пневмонии проводится противовоспалительная терапия, прием жаропонижающих, антигистаминных препаратов, муколитиков, иммуностимуляторов. Назначают физиотерапевтические процедуры: лекарственный электрофорез (с кальцием хлоридом, гиалуронидазой), УВЧ, лекарственные ингаляции, массаж грудной клетки и ЛФК.
Лечение осложнений
Лечение ОДН при долевой пневмонии включает по показаниям: ИВЛ, лечебную бронхоскопию, оксигенотерапию. При наличии инфекционно-токсического шока проводят стабилизацию АД, коррекцию метаболического ацидоза и микроциркуляторных нарушений, инфузионную терапию, ингибирование протеолитических ферментов.
Прогноз и профилактика
Прогноз долевой пневмонии определяется наличием факторов риска развития осложнений (дети до 5 лет и пожилые люди, лица с тяжелыми сопутствующими заболеваниями, снижение иммунитета, бактериемия и др.). Исход благоприятен при своевременном обращении к пульмонологу, адекватной терапии, а также у молодых пациентов без сопутствующей патологии. Более длительное лечение долевой пневмонии требуется при поражении более чем одной доли легкого, а также у пациентов с сопутствующими заболеваниями (ИБС, ХОБЛ, гепатит) или страдающих алкоголизмом.
Мерами профилактики долевой пневмонии могут служить закаливание, физическая активность, предупреждение переохлаждения и стрессов, санация очагов хронической инфекции.
Источник

Редактор
Дарья Тютюнник
Врач, судебно-медицинский эксперт
Для пневмонии характерна осенне-зимняя сезонность, когда велик риск переохлаждения организма и ослабления иммунитета в период повышенной заболеваемости ОРВИ и гриппом.
Правосторонняя пневмония является наиболее частым вариантом развития заболевания, что обусловлено анатомическим строением бронхиального дерева. Об этом мы и поговорим в сегодняшней статье.
Отличие от левосторонней
Правосторонняя пневмония представляет сбой воспалительный процесс, вызванный попаданием в детский организм инфекции.
Правые отделы легочной системы поражаются чаще из-за физиологических и анатомических особенностей строения бронхиального дерева. У детей мелкие бронхи уже, нежели у взрослых, а крупные бронхи и трахея – короче. Главный бронх, расположенный справа, короче и шире, чем левый. Поэтому инфекция быстрее и легче проникает в структуру правого легкого.
Правосторонняя пневмония чаще развивается на 5-8 день после начала других заболеваний органов дыхания: ОРВИ, бронхита, трахеита, и является осложнением данных заболеваний. Наиболее тяжело протекает пневмония у детей первого года жизни, что обусловлено не до конца сформировавшимся иммунитетом.
Различают следующие разновидности правосторонней детской пневмонии:
- верхнедолевая;
- нижнедолевая;
- среднедолевая.

Течение болезни происходит практически одинаково, но есть некоторые отличия.
Верхнедолевая форма
Особенность такой пневмонии заключается в её локализации в верхних долях легкого. В этом случае поражаются легочные сегменты – от 1 до 3. В большинстве случаев заболевание возникает из-за стафилококков, пневмококков, стрептококков и палочки Фридлендера.
Такая форма пневмонии характеризуется постепенными улучшениями при лечении. Симптомы проявляются поздно, однако встречаются случаи резко выраженной симптоматики уже на второй-третий день с возможностью установления точного диагноза.
Нижнедолевая форма
В нижней доле правого легкого чаще всего скапливаются вирусы и бактерии, из-за его косого направления. Особенностью нижнедолевой пневмонии у детей является её быстрое прогрессирование. Без грамотного лечения уже через несколько дней на месте очагового инфильтрата появляется сегментарный или долевой очаг.

Нижнедолевая правосторонняя пневмония
Нижнедолевое воспаление вызывается вирусом или бактериальным агентом. В большинстве случаев, организм ребенка встречается с ними впервые, антитела к возбудителю отсутствуют, поэтому иммунная система не способна сопротивляться.
Пневмония нижней доли отличается от воспаления верхней доли волнообразным течением – состояние ребенка может улучшиться, а затем снова резко ухудшиться. Возбудители, уничтоженные антибиотиками в процессе лечения, очень быстро могут появиться вновь. Поэтому очень важно соблюдать все назначения лечащего врача.
Симптомы
К первым проявлениям заболевания относятся:
- общее ухудшение состояния, головная боль, мышечная слабость;
- подъем температуры до 38-39°C;
- бледность кожи;
- одышка;
- учащённое сердцебиение;
- боли в правой части груди при глубоком вдохе и кашле;
- повышенное потоотделение, особенно в ночное время;
- отсутствие эффекта от жаропонижающих средств;
- сухие хрипы при вдохе и выдохе.

Педиатр, врач высшей категории
Задать вопрос
У детей первого года жизни одним из ранних симптомов пневмонии является плаксивость, нарушения сна, отказ от еды, бледность и посинение кожи в области носогубного треугольника.
 В последующие несколько дней к перечисленным симптомам присоединяется кашель с характерной гнойной мокротой ржавого цвета.
В последующие несколько дней к перечисленным симптомам присоединяется кашель с характерной гнойной мокротой ржавого цвета.
При тяжелом течении правосторонней пневмонии наблюдается отставание правой половины грудной клетки в акте дыхания, участие вспомогательной мускулатуры (напряжение грудинно-ключично-сосцевидной мышцы и мышц пресса).
А также втягивание межреберных промежутков, раздувание крыльев носа при вдохе. Все это говорит о развитии дыхательной недостаточности.
У детей дошкольного и младшего школьного возраста на пике температуры может появиться бред, ригидность мышц затылка, тошнота, рвота.
Разница в симптомах верхнедолевой и нижнедолевой пневмонии обусловлена кровоснабжением и строением долевых бронхов.
Для верхнедолевой правосторонней пневмонии характерно:
- тяжелое течение;
- стойкое повышение температуры;
- кашель сухой, надсадный, отхождение мокроты может отсутствовать вплоть до разрешения заболевания;
- присоединение вирусных инфекций в виде проявления герпеса в области носогубного треугольника;
- возможная рвота, ригидность затылочных мышц (симптом менингизма).
При локализации воспалительного процесса в правой нижней доле:
- кашель с отхождением вязкой мокроты желтого или “ржавого цвета”, прожилки крови в мокроте;
- боли в области пупка или правой подвздошной области, тошнота, рвота;
- частое вовлечение плевры в воспалительный процесс.
Важно помнить, что нижнедолевая правосторонняя пневмония часто осложняется ателектазом и абсцессом легкого.
Диагностика
 Диагностика правосторонней пневмонии основывается на клинической картине, аускультативных и лабораторных симптомах.
Диагностика правосторонней пневмонии основывается на клинической картине, аускультативных и лабораторных симптомах.
К необходимым обследованиям при подозрении на воспаление лёгких относят:
- осмотр врача-педиатра;
- рентгенография органов грудной клетки в прямой и боковой проекциях;
- общий анализ крови;
- микроскопия мокроты, её бактериологический анализ для определения чувствительности возбудителя к антимикробным препаратам.
К критериям для постановки диагноза относят:
- лихорадку выше 38°C;
- кашель с выделением гнойной мокроты;
- лейкоцитоз в общем анализе крови;
- физикальные и аускультативные симптомы (укорочение перкуторного звука, крупно- и среднепузырчатые хрипы над областью поражения)
Лечение
При лечении пневмонии у детей главным вопросом является необходимость госпитализации ребенка в стационар.
Лечение в домашних условиях ребенка возрастом до трех лет не допускается!
Госпитализация показана также в случаях развития дыхательной недостаточности 2-3 степени, при вовлечении в воспалительный процесс нескольких долей легкого, других сопутствующих заболеваниях и иммунодефицитных состояниях.
Лечение правостороннего воспаления легких должно быть комплексным и включать не только антибактериальную терапию, но и симптоматическую, иммуностимулирующую, физиотерапию, а также полноценное питание, обильное питье и постельный режим.
Выбор антибиотика осуществляется врачом-педиатром сразу же после постановки диагноза и является эмпирическим в зависимости от возраста ребенка и характерных проявлений болезни.
При легких формах, неосложненном течении и благоприятном клиническом прогнозе длительность приема препаратов составляет 7 дней, при необходимости курс продлевается до 14 дней. Критерием отмены антибактериального препарата является угасание симптоматики и регресс рентгенологических проявлений.
Если на фоне приема антибиотиков в течение трех дней не наступает улучшения состояния пациента, необходимо отменить выбранный изначально препарат и начать новый курс терапии антибиотиком другой группы.
При лечении нижнедолевой пневмонии легкой и средней степени тяжести обычно используются пероральные формы (таблетки, капсулы, сиропы) как антибиотиков, так и симптоматических препаратов.

Изображение лекарств и их название может отличаться от тех, которые назначил ваш лечащий врач
Основными группами антибактериальных препаратов для лечения воспаления легких являются:
- пенициллины (амоксициллин)
- защищенные пенициллины (амоксициллин+клавулоновая кислота)
- макролиды (кларитромицин, азитромицин)
- цефалоспорины II-III поколения (цефотаксим, цефтриаксон)
- фторхинолоны (левофлоксацин, ципрофлоксацин)
Симптоматическая терапия включает в себя назначения жаропонижающих средств – парацетамол, нурофен, ибупрофен.
Обратите внимание! Детям до 12 лет противопоказаны препараты на основе аспирина и анальгина из-за возможных побочных эффектов и развития поражения печени.
Для улучшения отхождения скапливающейся в бронхах мокроты, необходимо использовать препараты, разжижающие вязкий бронхиальный секрет и расширяющие бронхи – бромгексин, амброксол, атровент.
Для лечения воспаления, локализующегося в верхней доле правого легкого, возможно назначение антибиотиков перорально, а бронхолитических препаратов через специальный прибор – небулайзер, преобразующий лекарство в мелкую взвесь, которая попадает напрямую в мелкие бронхи и в маловентилируемые участки легких.
Среди доступных препаратов для использования через небулайзер можно выделить три группы:
- бронхолитики (сальбутамол, вентолин), назначающиеся при выраженном бронхоспазме;
- отхаркивающие (муколитики) препараты (ацетилцистеин, гвайфенезин, амброксол);
- противовоспалительные (декасан, будесонид).
Высокая температура, дыхательная недостаточность и обильные гнойные выделения являются противопоказаниями для введения препаратов через небулайзер!
После стихания воспалительного процесса и снижения температуры рекомендовано назначение физиопроцедур и дыхательной гимнастики. Такие физиопроцедуры, как индуктометрия и электрофорез, способствуют более быстрому и полному восстановлению легочной ткани. Дыхательная гимнастика и массаж грудной клетки помогают вывести оставшуюся мокроту из бронхов и значительно уменьшают остаточные явления в виде кашля и незначительных хрипов.

Упражнения при пневмонии и плеврите
Справочные материалы (скачать)
Заключение
Дети, перенесшие правостороннюю пневмонию, после полного выздоровления должны состоять на учете у участкового врача-педиатра в течение одного года с проведением контрольной рентгенограммы органов грудной клетки и осмотра ребенка узкими специалистами для выявления поздних осложнений пневмонии.
Источник
