Ведение пневмонии в амбулаторных условиях
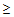
В настоящее время благодаря появлению высокоэффективных антибактериальных препаратов достигнуты значительные успехи в лечении пневмоний (П). При этом особое внимание уделяется разработке подходов в диагностике и лечению П в условиях стационара, когда в распоряжении врача имеется широкий спектр диагностических методов и врачи могут коллегиально решать сложные лечебно-диагностические проблемы, которые ставит перед ними практическая работа.
Вместе с тем подавляющее число больных П впервые обращаются за помощью к врачам амбулаторно-поликлинической сети и именно у них начинают и нередко заканчивают лечение. Именно на этом уровне врачи сталкиваются с наибольшими трудностями в ведении данной категории больных, тем более что в амбулаторно-поликлинических условиях бывает сложно провести динамическое рентгенологическое и лабораторное обследование пациентов, которое является рутинным для врачей стационаров.
Кроме того, не разработаны и подходы к тактике лечения больных пневмонией в домашних условиях под наблюдением участковых врачей, тем более что многие рекомендации, дающиеся на страницах большого числа руководств, адаптированы лишь к стационарным условиям ведения этих пациентов. Все это и определяет те объективные и субъективные трудности, с которыми сталкивается каждый врач поликлиники при лечении больных П. В рамках настоящей статьи обсуждаются основные подходы к диагностике и лечению П в поликлинических условиях.
В настоящее время оправданным является выделение отдельных клинико-патогенетических групп П, в каждой из которых обсуждаются конкретные и достаточно лаконичные перечни характерных возбудителей: негоспитальные (распространенные) П, внутригоспитальные П (нозокомиальные), П у лиц с иммунодефицитными состояниями, пневмония на фоне различных заболеваний внутренних органов (хронические неспецифические заболевания легких, сахарный диабет и др.) и аспирационные пневмонии.
Негоспитальные пневмонии
При негоспитальных, или распространенных (community-acquird pneumonia) П, возникающих в здоровых популяциях людей в обычных для них условиях жизни, ведущими возбудителями в этиологии являются Str. pneumonie, Н. influencia, Str. vihdans, Мус. pneumoniae, Chi. pneumoniae, Leg. pneumoniae и др.
Для больных с различными заболеваниями внутренних органов характерны П, вызываемые стафилококками (при сахарном диабете) и гемофильной палочкой (хронические неспецифические заболевания легких).
При П у лиц с иммунодефицитными состояниями наряду с выше перечислениями возбудителями, вызывающими воспаления легких при нозокомиальных пневмониях, могут встречаться воспалительные поражения легких, вызываемые оппортунистическими инфекциями (Pneumocystis carinii, Cytomegalovirus, Herpes simplex и др.) и грибами.
При аспирационных пневмониях ведущее значений наряду с грамотрицательными бактериями принадлежит и анаэробным микроорганизмам.
В своей практической работе врачам поликлиник и амбулаторий постоянно приходится сталкиваться преимущественно с внегоспитальными П и пневмониями, развивающимися у лиц различными заболеваниями, что необходимо учитывать при выработке тактики ведения больного.
Вместе с тем своевременная диагностика П в амбулаторно-поликлиническом звене все еще в первую очередь строится на обязательном полноценном обследовании врачом-терапевтом лиц, переносящих ОРВИ. В этой связи важнейшее значение принадлежит изучению жалоб, анамнеза и полному физическому обследованию.
При анализе жалоб больного и клинического течения особое внимание необходимо уделить наличию симптомов, свидетельствующих о воспалительном поражении респираторных отделов легких и плевры: кашля с отделением слизисто-гнойной мокроты, особенно с примесью крови, болей в грудной клетке, а также наличия второй лихорадочной волны или длительной (более 5 дней) лихорадочной реакции.
При этом особое значение в диагностике П приобретают физические методы исследования – выявление локального укорочения перкуторного звука или выслушивание над ограниченным участком измененного дыхания, влажных или сухих хрипов, крепитации (безусловно, необходимо во всех случаях проводить сравнительную перкуссию и аускультацию над симметричными участками с обеих сторон над всеми долями и сегментами легких). Важным представляется и динамическое исследование периферической крови – нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево и увеличение СОЭ говорят о развитии воспаления легких.
Рентгенологическое исследование
При подозрении на наличие пневмонии, а также при длительности лихорадки более 5 дней у больного, переносящего ОРВИ, показано обязательное рентгенологическое исследование органов грудной клетки. Последнее и в условиях поликлиники не должно ограничиваться лишь рентгеноскопией, обязательно проведение рентгенографии или крупнокадровой флюорографии по крайней мере в двух проекциях (прямой и боковой). Обнаружение пневмонической инфильтрации, а в ряде случаев и локального усиления легочного рисунка свидетельствует о развитии пневмонии (при локальном усилении легочного рисунка и наличии характерной симптоматики надо думать о разрешающейся пневмонии).
В сложных в диагностическом плане случаях приходится прибегать и к исследованию общего анализа крови – наличие лейкоцитоза, нейтрофильный его характер, ускорение СОЭ – все это свидетельствует о наличии воспалительного процесса. По современным требованиям, диагностика П подразумевает и проведение обязательной этиологической идентификации природы процесса, что на современном этапе невозможно при лечении больного в условиях городских поликлиник.
Больные с П нетрудоспособны, при этом большая часть их в случае внебольничных (распространенных) П может лечиться амбулаторно под динамическим наблюдением терапевта поликлиники. Последний должен регулярно наблюдать больного, а в течение первой недели болезни осуществлять ежедневные осмотры.
Обязательным является госпитализация в терапевтические отделения стационаров больных с крупозной пневмонией, при долевом объеме поражения легочной ткани, при выраженных явлениях интоксикации, кровохарканье, а также при подозрении на развитие осложнения, а также при вторичном характере развития П у больных с тяжелой сопутствующей патологией. Подлежат также госпитализации одинокие лица при отсутствии проведения полноценного ухода и лечения в амбулаторных условиях (проживающие в общежитиях и т.п.).
Основным направлением лечения П является ранняя и адекватная предполагаемому возбудителю антибактериальная терапия как по самому препарату, так и по дозе, при которой достигается минимальная пороговая его концентрация, способу применения и длительности использования. Эффективность антибактериальной терапии в первую очередь зависит от чувствительности инфекционного агента, вызвавшего пневмонию, к антимикробному средству. При этом эффект применения антибактериальных препаратов, назначаемых в среднетерапевтических дозах (табл. 8), не возрастает даже при значительном увеличении дозы вводимого антибиотика.
Таблица 8. Среднетерапевтические (оптимальные) дозы применяемых антибиотиков при лечении пневмоний в амбулаторно-поликлинических условиях


При проведении антибактериальной терапии следует учитывать существующие синергические и антагонистические взаимоотношения между различными антибактериальными препаратами. К настоящему времени достаточно широко используются антибактериальные препараты, представляющие собой ряд лекарственных cpедств, обладающих синергическим взаимоотношением по отношению друг к другу. Примерами этого являются бисептол или бактрим (сульфаметоксазол + триметоприм), сулациллин (ампициллин + сульбактам) и аугментин (амоксициллин + клавулановая кислота).
Вместе с тем надо учитывать, что одни антибиотики (пенициллин, полусинтетические пенициллины, цефалоспорины и др.) обладают бактерицидным действием по отношению к микроорганизмам, находящимся лишь в фазе роста и способным к делению, в то время как другие бактериостатические препараты (сульфаниламиды, тетрациклины, левомицетин, эритромицин и др.) прекращают рост микроорганизмов и тем самым исключают возможность действия на покоящиеся микроорганизмы выше перечисленных бактерицидных препаратов.
Эффективность лечения
Эффективность лечения пневмонии в первую очередь зависит от правильного выбора антибактериального препарата и соответствия его этиологии заболевания. В настоящее время в арсенале врача имеется огромный набор антибактериальных препаратов, высоко эффективных при самой разнообразной этиологии П. В связи с отсутствием возможности идентификации возбудителя в поликлинических условиях врач вынужден подбирать нужное антибактериальное средство вслепую и эмпирически.
В этой связи необходимо:
1) учитывать структуру бактериальных агентов, наиболее часто встречающихся в той или иной группе больных П. Так, если при пневмонии, возникающих у практически здоровых лиц во внегоспитальных условиях, основное значение в этиологической структуре принадлежит пневмококкам, стрептококкам и палочкам инфлюэнции (80-90%), то при пневмониях у больных с сопутствующими заболеваниями внутренних органов, у больных с иммунодефицитами этиология процесса иная – основное значение принадлежит грамотрицательным микроорганизмам и стафилококкам, и на этом необходимо строить выбор рациональной начальной антибактериальной терапии;
2) анализировать клинико-рентгенологические особенности возникновения и развития П исходя из того, что для подавляющего числа “непневмококковых” пневмоний, в первую очередь вызываемых условно-патогенными микроорганизмами, характерны особенности клинического течения заболевания, позволяющие уже на основе их учета довольно четко сказать об этиологической сущности воспаления легких;
3) выделять отдельные группы риска, в которых могут развиваться П определенной этиологии. Так, фридлендеровская П обычно возникает у лиц, длительно злоупотребляющих алкоголем, стафилококковая пневмония, как правило, развивается после перенесенного гриппа, пневмония, вызванная гемофильной палочкой, – у страдающих хроническим бронхитом, а при развитии пневмонии у больного, находящегося несколько дней назад (до 2 сут) на лечении в стационаре, вероятным возбудителем может быть кишечная или синегнойная палочка, а также стафилококк. Таким образом, относя лиц, переносящих П, к определенной “группе риска”, можно предполагать этиологию воспалительного процесса в легких и на этом строить тактику антибактериального лечения.
Предпочтение при амбулаторной терапии П оказывается антибиотикам, применяемым перорально. В ряде случаев оправданным является альтернативное (по крайней мере в первые 3-5 дней лечения) применение и парентерально вводимых антибактериальных препаратов (не чаще 2 раз в день). При развитии П у до того здоровых лиц наиболее эффективным является использование макролидов, особенно современных их генераций (сумамед, ровамицин). Ценным преимуществом сумамеда, что было показано практической работой, является эффективность 3-дневного курса применения данного препарата: 500 мг в первый день и по 250 мг на второй и третий дни.
Особенностью фармакодинамики сумамеда является то, что он на длительное время, существенно превышающее дни приема, коммулируется в легочной ткани. Макролиды при лечении амбулаторных пневмоний имеют преимущество, поскольку наряду с возможностью их перорального применения они высокоэффективны по отношению к возбудителям (пневмококк, микоплазма, хламидия и др.), которые наиболее часто и вызывают внебольничные пневмонии.
Оправданным также в случаях “домашних” пневмоний считается применение цефалоспоринов (зиннат, цедекс, верцеф, цеклор, кефлекс и др.), а также клиндамицина (далацин Д). Применение же тетрациклиновых препаратов, аминогликозидов и сульфаниламидных препаратов в лечении распространенных пневмоний неоправданно.
При развитии пневмонии у больного, страдающего хроническим неспецифическим заболеванием легких, а в структуре этиологических агентов в этих случаях превалирует гемофильная палочка, препаратами выбора являются ампициллин и содержащие его препараты (амоксициллин, аугментин), макролиды новых генераций (сумамед, ровамицин) или клиндамицин.
В тех же случаях, когда П развивается у больного, страдающего сахарным диабетом, у больного на фоне эпидемии гриппа, а в этих случаях достаточно часта возможность стафилококковой природы П, препаратами выбора являются цефалоспорины или фторхинолоновые препараты.
При развитии пневмонии у человека, злоупотребляющего алкоголем, ввиду опасности развития П, вызванной клебсиеллой, обязательно включение в план антибактериальной терапии цефалоспоринов 2-3-го поколения (зиннат, цедекс) или фторхинолонов (таривид, занозин, цифран, пефлоцин и др.).
В ряде случаев участковым терапевтам приходится лечить на дому пневмонию у больных, страдающих тяжелыми сопутствующими заболеваниями, в том числе и опухолевыми. В этих сложных ситуациях показанным является начало терапии с цефалоспоринов, в том числе и в виде парентерально вводимых форм. Практика показывает, что оправданным является начинать терапию цефуроксимом с парентеральной формы (зинацеф) с переходом через 2-3 дня на пероральную форму (зиннат). Хорошо зарекомендовал себя в этих ситуациях цефтриаксон (роцефин, офрамакс, тороцеф) в виде однократных внутримышечных инъекций по 1,0 г в сутки.
В процессе лечения антибактериальными препаратами осуществляется клинико-рентгенологическое наблюдение за состоянием больного и течением заболевания в целях оценки адекватности проводимой терапии. В случае снижения температуры тела на 3-й день лечения и отсутствия клинико-рентгенологических признаков прогрессирования легочного процесса в виде распространения легочной инфильтрации изначально назначенная антибактериальная терапия продолжается. В противном случае в первую очередь правомочен вопрос о смене применяемого антибиотика.
При этом врачу необходимо вновь проанализировать течение заболевания и в соответствии с этим осуществить коррекцию антибактериального лечения путем применения препаратов более широкого спектра действия, в первую очередь воздействующих на стафилококки и грамотрицательные микроорганизмы (провести замену препарата из группы пенициллина на цефалоспорины или фторхинолоны). В этих же случаях необходимо поставить вопрос о целесообразности госпитализации больного в стационар. В среднем антибактериальная терапия обычно продолжается до 3-го дня нормальной температуры (в среднем 7-10 дней).
Наряду с антибактериальной терапией больному пневмонией обязательно проводятся и другие направления лечения. Обязательным является применение отхаркивающих препаратов, улучшающих дренажную функцию бронхов. При этом предпочтение следует оказывать препаратам с муколитическим действием – амброксол, мукодин, бромгексин, бронхикум и др. При наличии клинических и инструментальных признаков бронхообструктивного синдрома целесообразно назначать бронхолитические препараты с холиноблокирующим действием – атровент или беродуал.
При снижении температуры до субфебрильной и отсутствии нарушений гемодинамики как можно раньше назначается лечебная дыхательная гимнастика с акцентом на использование методов постурального дренажа в зависимости от локализации воспалительного очага.
В целях скорейшего разрешения пневмонической инфильтрации оправдано также (при наличии противопоказаний со стороны органов желудочно-кишечного тракта) применение нестероидных противовоспалительных препаратов, которые целесообразно назначать по окончании курса антибактериальной терапии.
По окончании лечения П обязательно клинико-рентгенологическое подтверждение полного рассасывания воспалительной инфильтрации в легочной ткани. В последующем в установленном порядке проводится динамическое наблюдение за переболевшими.
В.Г. Алексеев, В.Н. Яковлев
Опубликовал Константин Моканов
Источник
Министерство здравоохранения Российской Федерации направляет для использования в работе алгоритм оказания помощи взрослому населению с внебольничными пневмониями, разработанный совместно с главным внештатным специалистом пульмонологом Министерства здравоохранения Российской Федерации С.Н. Авдеевым.
Просим довести указанный алгоритм до медицинских организаций субъектов Российской Федерации, оказывающих медицинскую помощь взрослому населению, а также организовать обучение медицинских работников по вопросам оказания медицинской помощи взрослому населению с внебольничными пневмониями в соответствии с алгоритмом.
О принятых мерах доложить в Министерство здравоохранения Российской Федерации в срок до 20 марта 2020 г.
Приложение: указанное на 13 л. в 1 экз.
Алгоритм оказания медицинской помощи взрослому населению с внебольничными пневмониями
Пневмонии – группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации.
Наиболее важный с клинической точки зрения принцип предусматривает подразделение пневмонии на внебольничную пневмонию (ВП) и нозокомиальную пневмонию (НП).
Внебольничной считают пневмонию, развившуюся вне стационара, либо диагностированную в первые 48 часов с момента госпитализации.
ВП у пациентов с выраженной иммуносупрессией, включая лиц с ВИЧ-инфекцией, врожденными иммунодефицитами, получающих химиотерапию и/или иммунодепрессанты, реципиентов трансплантатов донорских органов и тканей отличаются от общей популяции по этиологии, характеру течения и прогнозу и не рассматриваются в рамках настоящего методического письма.
Тяжелая ВП – это особая форма заболевания, характеризующаяся развитием дыхательной недостаточности (ДН) и/или признаками сепсиса и органной дисфункции. Такие больные нуждаются в неотложной госпитализации в отделение анестезиологии и реанимации (ОАР).
Для выявления лиц, нуждающихся в неотложной госпитализации в ОАР, используются критерии Американского торакального общества/Американского общества по инфекционным болезням (ATS/IDSA).
В случае госпитализации прогностически важным является быстрое, не позже 4 часов после постановки диагноза, начало антибактериальной терапии (АБТ). В случае развития тяжелой ВП это время следует сократить до 1 часа.
Подозрение на пневмонию у врача должно возникать при:
1. Наличии у больного остро появившейся лихорадки (температура тела 38°С и выше) без признаков инфекции верхних дыхательных путей, в том числе:
– в сочетании с жалобами на кашель;
– одышку;
– ЧД 20/мин и выше;
– отделение мокроты;
– и/или при появлении боли в грудной клетке при дыхании.
Либо у больных острой респираторной вирусной инфекцией, у которых имеется повышенная температура несоответствующая тяжести течения ОРВИ (температура тела более 37,5°С), сохраняющаяся более 3-х суток, с кашлем с мокротой, локальными изменениями физикальных данных над легочными полями (см. ниже), появлением болей в грудной клетке при дыхании, симптомов интоксикации (снижение или потеря аппетита, повышенная утомляемость и потливость).
Всем таким пациентам должна быть выполнена рентгенография грудной клетки (не флюорография!), а также проведен общий анализ крови и биохимический анализ крови (в том числе определен уровень СРВ, креатинина и мочевины).
Наличие в общем анализе крови – лейкоцитоз > 10 х 109/л указывает на высокую вероятность бактериальной инфекции, а лейкопения < 3 х 109/л или лейкоцитоз > 20 х 109/л являются прогностически неблагоприятными признаками.
Физикальные признаки пневмонии:
– укорочение (притупление) перкуторного тона над пораженным участком легкого;
– локально выслушиваемое бронхиальное дыхание;
– усиление бронхофонии и голосового дрожания;
– локальные звучные мелкопузырчатые хрипы/крепитация.
У ряда пациентов (например, у пожилых) объективные признаки пневмонии могут отличаться от типичных проявлений заболевания или отсутствовать вовсе.
Рентгенологическая картина ВП:
Диагностика ВП практически всегда предполагает обнаружение инфильтративных изменений в легких.
При подтверждении диагноза пневмонии следует определить степень тяжести пневмонии:
Нетяжелое течение пневмонии – больные могут получать лечение амбулаторно или в стационарных отделениях общего профиля (терапевтических, пульмонологических),
Тяжелое течение пневмонии – больные лечатся только в стационаре, требуется неотложная госпитализация в ОАР.
Примечание: Самым важным является определение наличия органной дисфункции (дыхательной, сердечно-сосудистой, почечной или печеночной, церебральной недостаточности), при которой пациент немедленно должен быть госпитализирован в ОАР.
Для определения степени выбора места лечения необходимо использовать шкалу CURB-65.
Шкала CURB-65 включает анализ 5 признаков:
1) нарушение сознания, обусловленное пневмонией,
2) повышение уровня азота мочевины > 7 ммоль/л,
3) тахипноэ 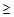
30/мин,
4) снижение систолического артериального давления < 90 мм рт.ст. или диастолического 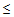
60 мм рт.ст.,
5) возраст больного 
65 лет.
Наличие каждого признака оценивается в 1 балл, общая сумма может варьировать от 0 до 5 баллов, риск летального исхода возрастает по мере увеличения суммы баллов.
Группы CURB-65:
I группа (нетяжелое течение, летальность 1,5%) 0-1 балл: Амбулаторное лечение;
II группа (нетяжелое течение, летальность 9,2%) 2 балла: Госпитализация (предпочтительно) или амбулаторное лечение с ежедневным наблюдением;
III группа (тяжелое течение, летальность 22%) >3 баллов: Неотложная госпитализация.
У всех госпитализированных больных необходима оценка тяжести ВП по следующим критериям1:
Наличие одного “большого” или трех “малых” критериев являются критериями тяжелой ВП и показанием к немедленной госпитализации пациента в ОАР.
При наличии 0-1 баллов по шкале CURB-65 и отсутствии критериев тяжелой ВП следует учитывать наличие других прогностически неблагоприятных факторов, которые могут определять целесообразность госпитализации больного:
– Возраст >60 лет,
– Гипетрермия > 390С
– ЧД >24/мин, участие вспомогательной мускулатуры в акте дыхания
– Сатурация кислорода <93% при пульсоксиметрии
– лабораторные показатели: лейкопения (лейкоциты периферической крови < 3,0 х 109/л) или гиперлейкоцитоз (> 25.0 х 109/л), гематокрит < 30% или анемия (гемоглобин < 90 г/л),
– данные рентгенографии органов грудной клетки: инфильтрация, локализующаяся более чем в одной доле; наличие полости (полостей) распада, быстрое прогрессирование инфильтративных изменений в легких (увеличение размеров инфильтрации > 50% в течении ближайших 2-х суток,
– наличие сопутствующих заболеваний: ХОБЛ, злокачественные новообразования, сахарный диабет, ХБП, застойная сердечная недостаточность, алкоголизм, наркомания, цирроз печени, выраженный дефицит массы тела, цереброваскулярные заболевания.
Примечание: при нетяжелом течении пневмонии, но при следующих ситуациях:
1) неэффективность стартовой антибиотикотерапии,
2) невозможность адекватного ухода и выполнения всех врачебных предписаний в домашних условиях,
Пациент также может быть госпитализирован в стационар.
Всем больным ВП тяжелого течения рекомендовано выполнение компьютерной томографии.
Показаниями для компьютерной томографии также являются:
1) отсутствие изменений в легких на рентгенограмме при высокой клинической вероятности пневмонии,
2) выявление нетипичных рентгенологических изменений у больного с предполагаемой пневмонией (обтурационный ателектаз, инфаркт легкого на почве тромбоэмболии легочной артерии, абсцесс легкого и др.),
3) рецидивирующие инфильтративные изменения в той же доле легкого (сегменте), что и в предыдущем эпизоде заболевания, или при затяжном течении пневмонии (> 4 недель).
Антибактериальная терапия ВП в амбулаторных условиях
(Федеральные клинические рекомендации по внебольничной пневмонии, 2019 г.)
В амбулаторных условиях могут получать лечение пациенты с нетяжелой пневмоний, не требующие госпитализации.
Выбор АБ препаратов осуществляется с учетом следующий факторов риска:
1. Прием системных антибиотиков в течение 3 месяцев (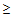
2-х дней)
2. Хронические заболевания (ХОБЛ; сердечная недостаточность; сахарный диабет; хроническая болезнь почек; цирроз печени; алкоголизм), наркомания, дефицит питания
3. Недавняя госпитализация (< 3 месяцев), пребывание в домах престарелых/интернатах, в/в введение лекарственных препаратов, гемодиализ, лечение ран в домашних условиях.
АБ у больных без факторов риска:
1. Амоксициллин 1000 мг внутрь 3 раза в день
АБ выбора у больных с факторами риска:
1) Амоксициллин/клавуланат внутрь 1000 мг 2 раза в день
2) Моксифлоксацин 400 мг внутрь 1 раз в день
3) Левофлоксацин 500 мг внутрь 2 раза в день
Примечание: все пациенты с температурой тела выше 38,00С должны на протяжении всего эпидимического сезона по заболеваемости ОРВИ и гриппа рассматриваться как потенциально страдающие высокопатогенным гриппом H1N1, коронаровирусной или вирусной пневмонией.
Отличительные особенности вирусных пневмоний:
1. На старте – типичная картина ОРВИ, минимальные аускультативные изменения, минимальные изменения при рентгенографии органов грудной клетки
2.”Стремительный” характер ухудшения течения заболевания
3. Развитие острого респираторного дистресс-синдром (ОРДС),
4. Отсутствие лейкоцитоза и значимого повышения СРБ.
Для верификации вирусного генеза пневмонии необходимо:
1) уточнить эпидемиологический анамнез (был ли пациент с ОРВИ в окружении, семье, находился ли больной или его окружение, родственники за рубежом в предшествующие 14 дней,
2) исследовать методом ПЦР мокроту (или, при ее отсутствии комбинированный респираторный мазок) на грипп и коронавирусную инфекцию для подтверждения и расшифровки вирусной этиологии заболевания (при госпитализации: всем обязательно в день поступления или на следующее утро после госпитализации)
Всем больным, при осмотре на дому, в приемном покое и т.д. необходимо измерять сатурацию с помощью пульсоксиметра, при подозрении на грипп, рекомендовать госпитализацию.
Всем пациентам, осмотренным на дому или обратившимся в приемный покой медицинской организации (в т.ч. в условиях инфекционного отделения) – выполнять рентгенографию органов грудной клетки (прямая + боковая проекция), пульсоксиметрию (с фиксацией результатов в медицинской карте больного!) и назначить общий анализ крови с лейкоцитарной формулой (для вирусной пневмонии характерны лейкопения, тромбоцитопения и лимфопения).
В случае отказа пациента от госпитализации (отказ фиксируется в медицинской документации и пишется рукой самого пациента!), назначить пациенту противовирусную и антибактериальную терапию внутрь:
1. Осельтамивир – 75 мг 2 раза в сутки,
2. Амоксициллин 1000 мг 3 раза в день, Амоксициллин/клавуланат 1000 мг 2 раза в день, моксифлоксацин 400 мг 1 раза в день или левофлоксацин 500 мг 2 раза в день (критерии выбора конкретного препарата см. выше)
Частота клинических осмотров больного пневмонией участковым терапевтом
Критерии эффективности антибактериальной терапии.
Первоначальная оценка эффективности терапии должна проводиться через 48-72 часов после начала лечения (повторный осмотр). Целесообразен телефонный контакт с пациентом на следующий день после начала терапии.
Основными критериями эффективности в эти сроки являются:
– снижение температуры,
– уменьшение симптомов интоксикации и выраженности основных симптомов пневмонии.
– Если у пациента сохраняется высокая температура тела и симптомы интоксикация, или симптоматика прогрессирует, то такого пациента следует госпитализировать в стационар.
– Порядок действий при оказании помощи больному с пневмонией:
– Бригада скорой медицинской помощи (далее – БСМП) или терапевт, направляющий больного в приемное отделение, сообщает по телефону в приемное отделение о прибытии пациента с признаками пневмонии. В талоне БСМП обязательно указывается сатурация на момент транспортировки.
– Получив информацию, диспетчер приемного отделения вызывает врача-терапевта, а при необходимости – врача анестезиолога-реаниматолога.
Показания для вызова врача анестезиолога – реаниматолога:
– ЧСС 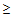
125 в минуту,
– ЧДД 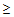
30 в минуту,
– SpО2 (на воздухе) < 90%,
– температура тела > 39.50С или < 35,5 0С,
– САД < 90 мм. рт. ст. или ДАД < 60 мм. рт. ст.
Врач анестезиолог-реаниматолог, получив информацию о прибытии пациента, прибывает в приемное отделение в течение 10-15 минут и ожидает пациента. Врач-терапевт также прибывает в приемное отделение сразу после получения информации и ожидает пациента. Бригада скорой медицинской помощи по прибытии в приемное отделение передает документы диспетчеру, а пациента – врачу-терапевту и врачу анестезиологу-реаниматологу.
При поступлении пациента в приемное отделение врач анестезиолог-реаниматолог оценивает его состояние. Если состояние пациента тяжелое – врач анестезиолог-реаниматолог выполняет мероприятия по восстановлению жизненно-важных функций и принимает решение о немедленной госпитализации в ОАР.
Если состояние пациента стабильное – врач-терапевт оценивает состояние пациента, выписывает назначение на исследование крови (развернутый общий анализ крови, биохимический анализ крови (креатинин, мочевина, АЛТ, ACT, общий белок, билирубин, СРБ, RW), и передает назначение медицинской сестре приемного отделения. Затем врач-терапевт осуществляет сбор анамнеза, производит осмотр пациента, измеряет сатурацию и делает назначение на рентгенографию органов грудной клетки. SpО2 в обязательном порядке фиксируется в медицинской документации, в том числе при первичном осмотре.
В то время как врач-терапевт собирает у пациента анамнез заболевания, медицинская сестра проводит забор крови и доставляет пробирки в клинико-диагностическую лабораторию.
Пациенту в стабильном состоянии проводится рентгенография органов грудной клетки в прямой и боковой проекциях. После получения описание рентгенограммы врач-терапевт оценивает необходимость назначения дополнительных исследований КТ, ЭХО-КГ, фибробронхоскопия) и консультаций узких врачей-специалистов.
Врач-терапевт на основании рентгенограммы, результатов исследования крови и дополнительных исследований (если они проводились) принимает решение о клиническом диагнозе и госпитализирует пациента в стабильном состоянии в отделение, а при наличии критериев тяжелого течения пневмонии – в АРО.
Лечение пациентов с пневмонией в отделении терапевтического профиля
При госпитализации пациента в терапевтическое отделение следует разделять больных на группы с учетом факторов риска:
Выбор АБ препаратов осуществляется с учетом следующий факторов риска:
1. Прием системных антибиотиков в течение 3 месяцев (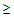
2-х дней)
2. Хронические заболевания (ХОБЛ; сердечная недостаточность; сахарный диабет; хроническая болезнь почек; цирроз печени; алкоголизм), наркомания, дефицит питания
3. Недавняя госпитализация (<3 месяцев), пребывание в домах престарелых/интернатах, в/в введение лекарственных препаратов, гемодиализ, лечение ран в домашних условиях.
1. АБ терапия у пациентов без факторов риска:
1.1. АБ выбора: амоксициллин/клавуланат 1,2 г в/в 3 раза в день или ампициллин/сульбактам 1,5 г 4 раза в день.
1.2. Альтернатива:
Левофлоксацин 500 мг в/в 2 раза в день или моксифлоксацин 400 мг в/в 1 раз в день
2. АБ терапия у пациентов с факторами риска:
2.1. АБ выбора: Амоксициллин/клавуланат 1,2 гр в/в 3 раза в день или ампициллин/сульбактам 1,5 г 4 раза в день, например, цефтриаксон 2,0 г в/в 1-2 раз в день или цефотаксим 2,0 г в/в 2-3 р/день), Левофлоксацин в/в 500 мг 2 раза в день или моксифлоксацин 400 мг в/в 1 раз в день;
2.2. Альтернатива: Цефтаролин 600 мг 2 раза в день
При наличии показаний, всем пациентам дополнительно к АБТ могут назначаться противовирусные препараты в соответствии с принятыми стандартами.
Оценивать эффективность антибактериальной терапии следует через 48-72 часа.
Контроль OAK, СРБ производится на 3-й сутки, при улучшении, далее на 10-14 сутки, перед выпиской.
Контроль СРБ производится только количественно (!).
Контрольная рентгенография органов грудной клетки выполняется при клиническом ухудшении больного немедленно
Критериями для выписки больного из стационара служат:
– Стойкая нормализация температуры тела (более 3-х суток),
– Отсутствие лейкоцитоза или лейкопении в OAK,
– Значимое снижение уровня СРБ (>50% от исходного)
– Убедительная положительная клиническая динамика (уменьшение выраженности или полный регресс симптомов и признаков пневмонии)
Примечание: в случае госпитализации пациента с подозрением на вирусную пневмонию или грипп лечебная схема должна включать в себя противовирусные препараты, в соответствии с разработанными Министерством здравоохранения Российской Федерации методическими рекомендациями.
При поступлении пациента в терапевтическое отделение необходимо выполнить общий анализ мокроты и бактериоскопию на БК, культуральное исследование мокроты, ЭКГ, по показаниям – ЭХО-КГ, УЗИ ОБП, почек, УЗДГ вен нижних конечностей
Оценка состояния пациента проводится: в 1-е сутки каждые 3 часа, далее – 2 раза в день, контролируются следующие показатели:
– сатурация кислорода,
– температура тела,
– артериальное давление,
– ЧДД
– ЧСС
– уровень сознания.
В случае ухудшения состояния пациента медицинская сестра отделения немедленно вызывает врача-терапевта.
Условием для вызова врача-терапевта являются следующие показатели:
– температура тела 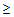
38°С,
– артериальное давление 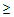
95/65 мм.рт.ст.,
– ЧСС>115/мин,
– любое нарушение сознания.
– цианоз
– ЧДД> 30/мин,
Врач-терапевт, получив вызов от палатной медицинской сестры, оценивает состояние пациента, назначает или корректирует лечение, а в случае необходимости вызывает врача анестезиолога-реаниматолога.
Показания для вызова бригады ОАР:
– САД 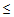
90 мм.рт.ст.,
– ДАД 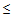
60 мм.рт.ст.
– температура тела 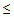
35,5 или 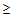
40°С,
– ЧСС > 125 ударов в минуту,
– сатурация кислорода 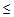
90% (у беременных 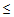
92%),
– ЧДД > 30 в минуту,
– любое нарушение сознания.
Получив вызов, врач анестезиолог-реаниматолог прибывает в отделение и выполняет мероприятия по восстановлению жизненно-важных функций. При наличии показаний, пациент госпитализируется в отделение ОАР.
