Ухода при разных степенях пролежней
Содержание
Опрелости и пролежни: в чем разница
Как распознать, на какой стадии повреждения кожи
Причины появления
Лечение пролежней на разных стадиях
Опрелости: как лечить в зависимости от степени
Опрелости и пролежни
У тяжелобольных людей, особенно лежачих, со временем изменяется состояние кожного покрова, уменьшается уровень выработки коллагена и жиров, что приводит к повышению чувствительности, истончению и сухости. При этом кожа легко травмируется и долго заживает, а отсутствие должного ухода и воздушных ванн провоцирует появление раздражения и присоединение инфекций. Чаще всего в этих условиях у пациента и появляются опрелости и пролежни. Качественный уход за пациентами снижает вероятность развития кожных осложнений на 70%.
Опрелости отличаются от пролежней основными симптомами проявлений, механизмом развития и преимущественной локализацией:
- пролежни: изменение цвета кожи с чёткими границами, припухлость, мокнущие раны с быстрым поражением подлежащих тканей (при отсутствии своевременных мер по уходу и лечению); образуются в результате постоянного сдавливания мягких тканей и чаще всего локализуются на пятках, коленях, локтях, копчике, ягодицах и т.д. (локализация зависит от преимущественного положения пациента);
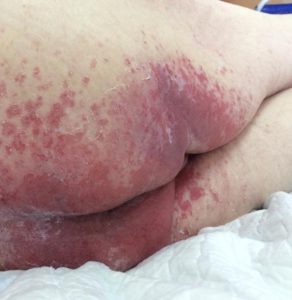
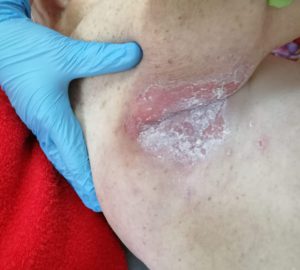
- опрелости: зудящее раздражение, жжение, болезненные ощущения, изменение цвета кожных покровов с размытыми границами, неприятный запах; чаще всего образуются в местах постоянного трения кожи, повышенной влажности и отсутствия воздухообмена: на шее, в подмышечных впадинах, под грудью (у женщин), в складках живота, в паховых складках, между пальцами.
Как распознать, на какой стадии повреждение кожи
Опрелости – воспалительный процесс, образующийся в результате постоянного контакта кожного покрова с сальным секретом, отсутствия гигиены, повышенной влажности и трения кожного покрова. В случае инфицирования и отсутствия ухода опрелости становятся хроническим заболеванием.
Опрелости в ягодичной области. Фото: ЦПП |
Опрелости в подмышечной впадине. Фото: ЦПП |
Выделяют 3 степени развития опрелостей:
1 степень – начальная: покраснение и зуд без видимых повреждений кожного покрова.
2 степень – поражения средней тяжести: кожные покровы повреждены (язвы), что сопровождается зудом и жжением.
3 степень – тяжелые поражения: глубокие незаживающие трещины, неприятный запах и увеличение площади поражения в сочетании с жжением и болевыми ощущениями.
Пролежни – это участки ишемии и некроза тканей, возникающие в результате сдавливания, сдвига или смещения их между скелетом человека и поверхностью постели.
Выделяют 4 стадии развития пролежней:
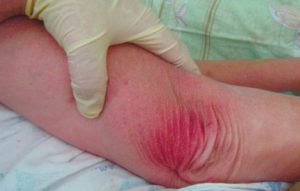
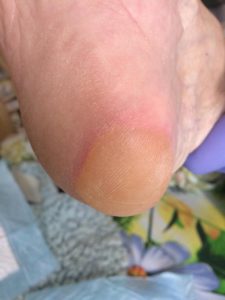
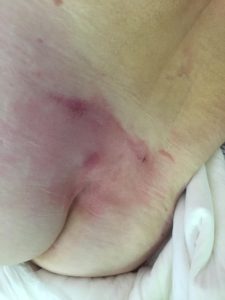
1 стадия – бледнеющее покраснение: бледный участок кожи или устойчивая гиперемия, не проходящая после прекращения давления; кожные покровы не повреждены; давление пальцем в центре зоны покраснения вызывает побледнение кожи, – это явление доказывает, что микрокровообращение не нарушено.
Пролежень 1 стадии на спине. Фото: ЦПП |
Пролежень 1 стадии. Фото: Центр ЕЦДО |
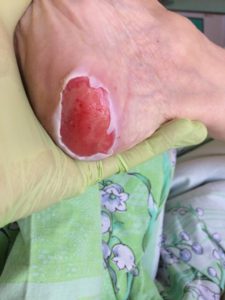
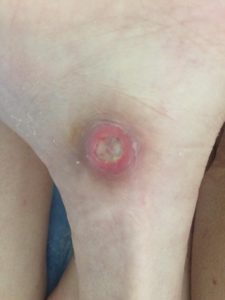
2 стадия – небледнеющее покраснение: цвет кожи – синюшно-красный, с чёткими краями; поверхностное нарушение целостности кожных покровов (потёртости, пузыри или плоский кратер) с распространением на подкожную клетчатку; обычно сопровождается болью.
Пролежень 2 стадии. Фото: ЦПП |
Пролежень 2 стадии. Фото: ЦПП |
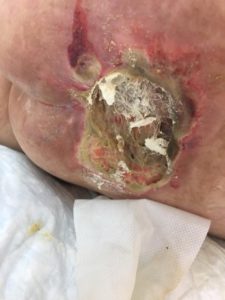
3 стадия – повреждение кожи до мышечного слоя или с проникновением в мышцы: края раны хорошо отграничены, окружены отеком и покраснением; дно раны может быть заполнено жёлтым некрозом или красной грануляцией; могут быть жидкие выделения и болевые ощущения.
Пролежень 2 стадии. Фото: ЦПП |
Пролежень 3 стадии. Фото: ЦПП |
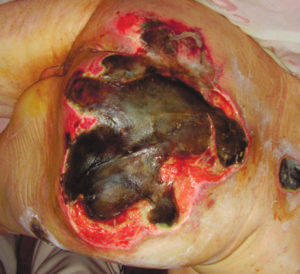
4 стадия – повреждение всех мягких тканей, видны сухожилия и кости: образуется много ям, которые могут соединяться; дно раны часто заполняется чёрным некрозом и черно-коричневыми массами распадающихся тканей.
Пролежень 4 стадии. Фото: ЦПП |
Пролежень последней стадии, некроз тканей. Фото: Центр ЕЦДО |
Причины появления
Опрелости и пролежни – первый признак того, что нужно внимательнее следить за больным, что уход за ним недостаточный.
Основные причины появления опрелостей:
Внутренние:
- избыточная масса тела;
- повышенное потоотделение, недержание мочи;
- нарушение кровообращения;
- аллергические реакции;
- изменение уровня сахара в крови, нарушение обменных процессов в организме.
Внешние:
- недостаточный уход;
Видео: Перемещение больного в постелиКак правильно подтянуть человека в постели и переместить его с одного края кровати на другой
- неблагоприятные условия окружающей среды: жаркая погода, плохо вентилируемая комната, где находится пациент;
- неудобная и тесная одежда, неправильно подобранное постельное и одноразовое белье.
Среди основных причин и факторов риска развития пролежней есть как обратимые (состояния и условия, которые поддаются коррекции), так и необратимые.
Обратимые:
- Внутренние: истощение/ожирение, ограничение подвижности, анемия, обезвоживание, сердечная недостаточность, гипотензия, недержание мочи и кала, боль.
- Внешние: плохой уход, неправильно подобранные средства и методы ухода, нарушение правил расположения больного в кровати или на кресле, несоблюдение техники перемещения, недостаток белка и аскорбиновой кислоты в питании (снижение или отсутствие аппетита), приём лекарственных препаратов (цитостатики, НПВС, гормоны), изменение микроклимата кожи (перегрев, переохлаждение, избыточное увлажнение, сухость).
Необратимые:
- Внутренние: старческий возраст, терминальное состояние, неврологические нарушения (чувствительные, двигательные), изменение сознания (спутанность или выключение сознания).
- Внешние: предшествующее обширное хирургическое вмешательство продолжительностью более 2 часов, травмы.
Кстати, мы подготовили не один, а целую серию видеороликов о лечении и профилактике пролежней. Они короткие (от 7 до 20 минут) и наглядные. Чтобы посмотреть, переходите по ссылке.
Лечение пролежней на разных стадиях
Цель лечения пролежней – восстановление нормальных кожных покровов в области пролежня.
На 1 стадии важна профилактика прогрессирования процесса с использованием противопролежневых систем. Особое внимание нужно уделить уходу за пациентом, использовать защитные плёночные дышащие повязки (по типу “второй кожи”). Возможен лёгкий массаж здоровой ткани вокруг зоны покраснения – поглаживание по часовой стрелке, допустимо с активирующими средствами (это средства, улучшающие микроциркуляцию крови в тканях, что ведет к улучшению обменных процессов в тканях, а следовательно, и к улучшению их состояния и повышению устойчивости к воздействию негативных факторов; к таким средствам относятся специальные крема и гели с камфорой или гуараной, но ни в коем случае не камфорный спирт и ему подобные средства).
На 2 стадии проводится профилактика инфицирования раны: ее промывают стерильным физиологическим раствором комнатной температуры, накладывают прозрачные полупроницаемые плёнки, гидроколлоидные и пенистые повязки. Также важно предупреждение распространения процесса – для этого пациенту обеспечивается качественный уход, и используются противопролежневые системы.
На 3 стадии нужно очищать рану от экссудата и некротических масс (иссечение некротических тканей проводят хирургическим путем или растворяют некроз с помощью специальных гелевых повязок, промывают раны физ. раствором, при вторичной инфекции и наличии гнойных выделений – антибактериальными средствами (метронидазолом). Нужно обеспечить абсорбцию отделяемого и защитить от высыхания и инфицирования (используются атравматичные бактерицидные и абсорбирующие повязки: на основе пчелиного воска с бактерицидными свойствами, гидрогелевые, на основе альгината кальция – что может служить и кровеостанавливающим средством). После необходима стимуляция процесса заживления (для чистых ран) и в дальнейшем – качественный уход и использование противопролежневых систем.
На 4 стадии применимы мероприятия 3-й стадии в сочетании (при необходимости) с профилактикой и остановкой кровотечения (для чего применяются атравматичные повязки, местно – раствор этамзилата и аминокапроновой кислоты, альгинат кальция).
Существует большое количество современных повязок, все они делятся на два типа:
- Система последовательного воздействия на рану получила название TIME (от англ. time – время), так как экономит время и материальные средства. Она основана на применении повязок для лечения во влажной среде. Гидроактивные повязки воздействуют на раневую ткань на молекулярном уровне, предотвращая развитие хронического воспаления в ране, связанного с высокой протеазной активностью тканей и низкой активностью факторов роста, что характерно для пролежней 3 и 4 стадии. Использование повязок, длительно создающих и поддерживающих сбалансированную влажную раневую среду, способствует ускорению образования грануляционной ткани;
- Повязки на основе САПа (суперабсорбирующиго полимера) очищают хроническую рану в 2,5 раза быстрее по сравнению с увлажняющим (гидроактивным) гелем. Внутри повязки может содержаться антисептик, инактивирующий всю патогенную флору. При этом сухая рана увлажняется, при наличии же избытка жидкого отделяемого оно поглощается одной и той же гидрофильной губчатой повязкой, защищенной гидроактивным гелевым контактным слоем. Баланс жидкости отлажен настолько, что такие повязки могут применяться как на этапе грануляции, так и эпителизации, до её завершения.
Опрелости: как лечить в зависимости от степени
Основой лечения опрелостей, как и лечения пролежней, является качественный уход.
1 степень: необходимо регулярно очищать кожу пациента, обеспечивая ей возможность “дышать”. Также целесообразно заменить постельное и нательное белье на бесшовные изделия из мягких и натуральных тканей, пересмотреть рацион питания и температуру пищи (еда должна быть тёплой, не горячей) для уменьшения потоотделения; орошать поражённые участки настоем коры дуба, ромашки, шалфея или череды; после орошения дать коже хорошо высохнуть и припудрить детской присыпкой или картофельным крахмалом или нанести средства с цинком или аргинином тонким слоем до полного впитывания.
2 степень: при сохраняющихся мерах по уходу необходимо использовать мягкие нетравмирующие антисептические растворы (хлоргексидин, риванол и т. д.) и средства для восстановления эпидермиса (декспантенол, бепантен); для снятия зуда, уменьшения воспаления и подсушивания кожи используются антигистаминные средства, а также мази или пасты (Лассара, Теймурова, Деситин).
3 степень: мероприятия должны быть направлены на предотвращение развития инфекционного процесса, снятие болезненных ощущений и уменьшение воспаления. Подход в лечении аналогичен 3-й стадии лечения пролежней.
Опрелости и пролежни на начальном этапе развития легко поддаются лечению, и при надлежащем уходе состояние кожного покрова восстанавливается полностью.
Надо помнить, что главным фактором предотвращения появления пролежней и опрелостей, а также основой их лечения, служит своевременный и тщательный уход за тяжелобольным человеком.
Материал подготовлен с использованием гранта Президента Российской Федерации, предоставленного Фондом президентских грантов.
Благодарим за подготовку статьи специалистов АНО «Самарский хоспис» Парфенову Татьяну Анатольевну и Осетрову Ольгу Васильевну.
В статье использованы иллюстрации, в том числе, из методических пособий Учебного Центра ЕЦДО.
Источник
| Стадии пролежней | Цель вмешательства | Сестринские вмешательства | Назначение врача |
| I-II стадии пролежней – покраснения с синюшным оттенком в местах сдавления. | Предупреждение дальнейшего повреждения, устранить причины. Успокоить и способствовать стабилизации психологического состояния. | 1. Провести успокоительную беседу с пациентом и родственниками. 2. Усилить все профилактические мероприятия: 1) каждые 2 часа поворачивать; 2) область гиперемии протирать антисептическими растворами. 3) улучшить питание – пища, богатая белком, витаминами. | Виды положения в постели и их чередование зависят от заболевания и состояния пациента и определяются врачом. |
| III стадия – язвы, боль, страх за своё состояние. | Предупредить дальнейшее развитие пролежней и способствовать заживлению язвы. Стабилизировать эмоциональную сферу пациента. | 1. Провести успокоительную беседу. 2. На область язвы наложить асептическую повязку с мазью. 3. Усилить профилактические мероприятия. 4. Поощрять активность пациента. | Назначает мази для повязок на язвы (солкосерил, алазоль, пантеноль) |
| IV стадия – некроз тканей- боль, неприятный запах. | Способствовать очищению раны и заживлению. Снять болевые ощущения. Уменьшить неприятный запах. | 1. Провести успокоительную беседу с пациентом и родственниками. 2. Обезболивание – анальгин 50%-2мл 3. Обработка ран антисептиками. | Хирургическое иссечение некротизированных участков. Санация раны. |
ТЕМА: ПИТАНИЕ ПАЦИЕНТОВ
Выписка порционника и порционного требования.
Последовательность действий при составлении порционника:
1. Приготовьте «листы врачебных назначений» и чистые бланки.
2. Проведите выборку из листов врачебных назначений о назначенной диете.
3. Заполнить порционник, отметив в нём номер палаты, фамилию, имя, отчество пациента, назначенную диету.
4. Отдать порционник старшей медсестре.
ОБРАЗЕЦ:
Порционник терапевтического отделения областной больницы
На 20.10.10г
| № диеты | Итого | ||||||||
| Палата 1 | |||||||||
| Петров И. | + | ||||||||
| Сидоров П. | + | ||||||||
| Кравцев В. | + | ||||||||
| Палата 2 | |||||||||
| Яковлева М | + | ||||||||
| Алёхина К. | + | ||||||||
| Трусова Я. | + | ||||||||
| Палата 3 | |||||||||
| Каримов Б. | + | ||||||||
| Тенгаев С. | + | ||||||||
| Алиев Д. | + | ||||||||
| Мамедов Ф | + | ||||||||
| ИбрагимовТ | + | ||||||||
| Палата 4 | |||||||||
| Жданов В. | + | ||||||||
| Битюков Г. | + | ||||||||
| Иванов Н. | + | ||||||||
| Итого: |
Подпись медсестры ___________
Примечание: порционник составляется постовой медсестрой ежедневно.
Последовательность действий при составлении порционника:
1. Приготовьте порционник, составленный постовой медсестрой.
2. Составьте порционное требование, где суммируйте количество пациентов на определённой диете.
3. Распишитесь в порционном требовании и подайте на подпись заведующему отделением.
4. Отнесите в пищеблок.
ОБРАЗЕЦ:
Порционное требование терапевтического отделения
Областной больницы на 20.10.10г
| № ДИЕТЫ | КОЛИЧЕСТВО |
| Диета №1 | |
| Диета №2 | |
| Диета №5 | |
| Диета №7 | |
| Диета №9 | |
| Диета №10 | |
| Диета №13 | |
| Диета №15 | |
| Всего в отделении 14 человек |
Подпись ст. медсестры_______
Подпись зав. отделением_____
Примечание: порционное требование – это медицинский документ, где суммируется количество пациентов на определённый диетический стол, составляется старшей медсестрой на основании порционника, подписывается заведующим отделением и передаётся в пищеблок.
Кормление тяжелобольного.
Цель: накормить пациента.
Показания: невозможность самостоятельно принимать пищу.
Противопоказания: нет
Оснащение: пища (полужидкая, жидкая), посуда, ложки, поильник, салфетки, полотенца, прикроватный столик, ёмкость для мытья рук.
Последовательность действий:
1.Приготовьте палату к приёму пищи:
§ уберите сильно пахнущие лекарственные средства;
§ уберите предметы ухода, ненужные при кормлении больного;
§ проветрите палату.
2.Подготовьте пациента к приёму пищи:
§ завершите диагностические и лечебные процедуры;
§ при необходимости помогите ему провести физиологические отправления;
§ помогите пациенту принять удобное положение для приёма пищи;
§ помогите пациенту вымыть руки или вымойте ему руки;
§ накройте грудь и шею салфеткой;
§ придвиньте прикроватный столик к кровати пациента.
3.Принесите в палату пищу в тёплом виде, поставьте посуду с пищей на прикроватный столик.
4.Покормите пациента ложкой, давая ему пищу небольшими порциями.
5. Питьё дать из поильника.
5.Помогите пациенту ополоснуть рот после приёма пищи.
6.Уберите салфетку, приведите постель пациента в порядок.
7.Унесите посуду, обработайте посуду как положено.
Примечание: при наличии пациентов съёмных протезов сполоснуть их после приёма пищи.
Кормление пациента через назогастральный зонд.
Цель: накормить пациента.
Показания: бессознательное состояние, травмы челюсти, ротовой полости, нарушения глотания.
Оснащение: стерильный назогастральный зонд, шприц Жане, подогретая жидкая пища 38-390С (500-600 мл), вода 100мл, салфетки, роторасширитель, стерильный шпатель, перчатки, дез. растворы.
Последовательность действий:
1. Предупредить пациента за 15 минут о том, что предстоит приём пищи.
2. Рассказать пациенту, чем его будут кормить.
3. Приготовить пациента и палату к кормлению.
4. Вымыть руки, надеть перчатки.
5.Смочить слепой конец зонда тёплой водой
6. Ввести зонд на нужную глубину (рост –100) через нижний носовой ход.
7.Следить за дыханием пациента при введении зонда. Приостановить введение зонда при изменении цвета лица, попёрхивании, кашле, рвотных движениях.
8.Соединить свободный конец зонда со шприцем.
9.Оттянуть поршень шприца, чтобы убедиться в попадании зонда в желудок /выйдет содержимое желудка/.
10.Ввести постепенно малыми порциями приготовленную пищу при помощи шприца Жане, промыть зонд водой (другим шприцем)
11.Разъединить шприц и зонд.
12.Закрыть пробкой свободный конец зонда.
13.Прикрепить зонд к одежде.
14.Убедиться, что пациент чувствует себя комфортно.
15.Продезинфицировать использованные предметы.
16.Снять перчатки, вымыть руки.
Примечание: кормление через зонд можно осуществлять при помощи воронки и с помощью капельницы.
Кормление пациента через гастростому.
Цель: накормить пациента.
Показания: непроходимость пищевода (опухоли, травмы, ожоги), операции на желудке, пищеводе.
Оснащение: шприц Жане или воронка, подогретая гомогенная жидкая пища в назначенном количестве, стакан с кипяченной водой температуры 37-380 С, набор для обработки гастростомы (стерильные марлевые шарики и салфетки, 0,02% раствор фурацилина, стерильный шпатель, паста Лассара).
Последовательность действий:
1. Предупредить пациента за 15 минут о том, что предстоит приём пищи.
2. Рассказать пациенту, чем его будут кормить.
3. Приготовить пациента и палату к кормлению.
4. Вымыть руки, надеть перчатки.
5.Освободить гастростому от повязок, снять зажим.
6.Присоединить шприц Жане к свободному концу зонда.
7.Ввести подогретую пищу малыми порциями с интервалом 2-3 минуты. Не допустить попадания воздуха в зонд.
8.Промыть зонд приготовленной водой (50 мл).
9.Наложить зажим на зонд ближе к свободному концу.
10.Разъединить шприц и зонд.
11.Обработать кожу вокруг гастростомы приготовленным антисептическим раствором с помощью стерильных марлевых шариков.
12.Подсушить кожу марлевой салфеткой промокательными движениями.
13.Наложить на гастростому стерильную марлевую салфетку с пастой Лассара, зафиксировать её лейкопластырем или мягкой повязкой (косынкой), укрепив свободный конец зонда в удобном для больного положении.
14.Убрать предметы, использованные для кормления.
15. Убедиться, что пациент чувствует себя комфортно.
16. Продезинфицировать использованные предметы.
17.Снять перчатки, вымыть руки.
Примечание: вместо пасты Лассара по назначению врача можно применять цинковую мазь или гидрокортизоновую мазь.
Контроль за состоянием тумбочек и холодильников.
Источник