Тяжелая пневмония у недоношенных новорожденных
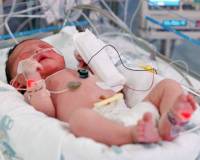
Ребенок с назальным катетером (фото)
Пневмония представляет собой воспалительный процесс, захватывающий ткани легкого, который возникает самостоятельно или, как осложнение вирусно-инфекционных заболеваний носоглотки и дыхательных путей. Пневмония у недоношенных новорожденных – это инфекционное заболевание бактериальной, вирусной, грибковой, паразитарной природы. Часто воспаление легких у таких малышей возникает на фоне аспирации околоплодной жидкостью в процессе родоразрешения.
Виды пневмоний
Недоношенный ребенок в кувезе
В зависимости от того, при каких обстоятельствах и в какое время в легкие ребенка попал инфекционный возбудитель, выделяют несколько видов пневмоний, о которых нагляднее представлено в таблице.
| Вид пневмонии | Чем характеризуется патология? |
| Трансплацентарная врожденная | Возбудитель инфекции попадает в организм ребенка от матери черед плаценту. Как правило, это следствие и проявление таких инфекций, как токсоплазмоз, микоплазмоз, цитомегаловирус, вирус простого герпеса, краснуха, листериоз |
| Антенатальная внутриутробная | Возбудитель инфекции попадает в легкие плода из околоплодной жидкости |
| Интранатальная внутриутробная | Возбудитель инфекции попадает в организм ребенка при прохождении его по инфицированным родовым путям матери. Развитию интранатальной пневмонии у недоношенных детей способствуют грибки рода Кандида, клебсиеллы, вирусы герпеса, цитомегаловирус |
| Постнатальная | Инфицирование ребенка происходит непосредственно сразу после рождения или во время пребывания в роддоме, например, при проведении ИВЛ, в отделении патологии новорожденных |
Определение вида пневмонии
При трансплацентарном и интранатальном инфицировании у малыша развивается врожденная пневмония, чаще всего обусловленная преждевременным проколом плодного пузыря или длительными родами раньше положенного срока.
Паразитарные пневмонии у новорожденных вызываются в большинстве случаев пневмоцистами – малотоксичным для взрослого человека паразитом, но опасным для жизни грудничков, особенно недоношенных. Опасность для детей представляют работники родильного дома, в частности отделений для недоношенных новорожденных, которые заражены пневмоцистами или являются носителями этого паразита. В свою очередь, заражение взрослых пневмоцистами происходит от морских свинок, собак, кошек.
Грибковые пневмонии вызываются чаще всего грибками рода Кандида и встречаются преимущественно у детей, рожденных намного раньше положенного срока.
Развитию этой пневмонии у новорожденных недоношенных способствует антибиотикотерапия, которую назначают всем малышам, родившимся раньше срока. Также инфицирование ребенка грибками Кандида может произойти в процессе родов, когда малыш проходит по родовым путям матери с не пролеченной молочницей.
Кто в группе риска: предрасполагающие факторы к развитию пневмонии
Женщина с ребенком на руках
Выделяют ряд факторов, которые провоцируют развитие воспаления легких у недоношенных новорожденных детей, к ним относятся:
- неблагоприятное течение беременности у матери, сопровождающееся анемией, гипертензией, гестозом, на фоне которых плод страдает от хронической гипоксии;
- хронические инфекции у матери – при поражении мочеполового тракта беременной женщины возрастает риск инфицирования ребенка в родах, при поражении носоглотки и дыхательных путей беременной – к постнатальному инфицированию новорожденного;
- длительное нахождение плода в матке без околоплодной жидкости;
- родоразрешение женщины посредством кесарева сечения;
- асфиксия (удушье) новорожденного с аспирацией (попаданием в дыхательные пути околоплодной жидкости, слизи);
- врожденные пороки развития легких;
- антенатальное поражение тканей головного мозга;
- недоношенность и задержка внутриутробного развития плода на фоне неблагоприятного течения беременности и повреждений головного мозга у ребенка в родах;
- проведение реанимационных мероприятий ребенку после рождения – ИВЛ, интубация трахеи, катетеризация сосудов пуповины;
- неблагоприятные условия содержания новорожденных и массовое инфицирование детей в отделении новорожденных;
- плохой уход за ребенком – переохлаждение, перегрев, отсутствие проветривания и влажной уборки в помещении, где находится новорожденный.
Этиология и патогенез
Как развивается пневмония у малышей?
Механизм развития пневмонии у недоношенных новорожденных детей разделяется на несколько основных моментов:
- внутриутробная инфекция.
- Аспирация.
- Незрелость органов дыхания, нарушение легочного кровотока.
- ОРВИ.
Главенствующая роль в развитии воспалительного процесса в легких у недоношенных новорожденных в первые 7-10 дней жизни принадлежит местным изменениям в структуре легких, в частности неполному расправлению альвеол, образованию ателектаз из-за незрелого суфрактанта, нарушению вентиляции легких. Эти факторы в совокупности создают благоприятные условия для размножения болезнетворных бактерий и сами по себе способствуют развитию воспаления.
По мере развития патологического процесса в легких у новорожденного стремительно прогрессирует дыхательная недостаточность, которая влечет за собой гипоксию, ацидоз и гиперкапнию. Кислородное голодание тканей вызвано не только легочными изменениями, но и нарушениями гемодинамики (кровотока). При пневмониях, вызванных грамотрицательной микрофлорой явления интоксикации организма будут намного более выраженными, чем признаки дыхательной недостаточности.
Так как головной мозг чрезвычайно чувствителен к явлениям гипоксии и интоксикации, то расстройства в работе ЦНС являются неизменными сопутствующими факторами при пневмонии у недоношенных новорожденных детей. При внутриутробном воспалении легких поражение головного мозга настолько выражено, что у ребенка наблюдаются признаки торможения ЦНС, что сопровождается вялостью, апатией, адинамией, снижением мышечного тонуса, снижением рефлексов или их полным отсутствием.
В свою очередь, нарушение в работе ЦНС приводит к уменьшению глубины вдоха, расстройствам ритма дыхания – у ребенка возникают приступы апноэ (кратковременной остановки дыхания), дыхание Чейна-Стокса и другие патологии. Если новорожденному не будет оказана своевременная и адекватная медицинская помощь, то у него развивается отек мозга и кровоизлияние.
Как проявляется пневмония у недоношенных детей: первые симптомы
Вялость ребенка
Одной из главных особенностей пневмонии у недоношенных новорожденных детей является большая продолжительность острого периода болезни, необходимость в длительной реабилитации и высокий риск развития критических, угрожающих жизни состояний.
Важно! Первым, на что должна обратить пристальное внимание мама, является то, что новорожденный много и долго спит, разбудить его сложно, сосание вялое и сам малыш заторможен.
Беспокойство и плач новорожденного
Пневмония у недоношенного ребенка проявляется обычно на 2-3 сутки жизни, в некоторых случаях к концу первой недели, выражается заболевание следующими симптомами:
- кожа ребенка бледная;
- сосание груди или бутылочки вялое – часто ребенок засыпает во время кормления или делает пару ленивых сосательных движений;
- во время плача и кормления появляется выраженная синюшность носогубного треугольника;
- заторможенность и вялость ребенка;
- снижение температуры тела – это отличительная особенность пневмоний у недоношенных детей, тогда, как у малышей дошкольного возраста заболевание часто протекает с фебрильной температурой тела;
- учащенное дыхание, при котором хорошо заметно раздувание крыльев носа;
- приступы кратковременной остановки дыхания (апноэ) – чаще всего во время сна или плача;
- при дыхании можно видеть, как втягиваются межреберные промежутки, и западает яремная ямка.
Синюшность носогубного треугольника
Кроме этого у ребенка может резко увеличиться масса тела в результате внутренних отеков. По мере прогрессирования воспалительного процесса нарастают признаки дыхательной и сердечной недостаточности, что сопровождается выделение пены розового цвета изо рта.
Важно! Пена розового цвета изо рта ребенка свидетельствует о том, что начался отек легких и, если вовремя не оказать новорожденному помощь, может наступить летальный исход.
Пневмоцистная пневмония: симптомы
Признаки пневмонии у новорожденного
Пневмоцистная пневмония в неонатальном периоде диагностируется в основном у недоношенных детей, доношенные малыши болеют ею только при наличии наследственных тяжелых заболеваний или иммунодефиците. Возбудителем инфекции является пневмоциста Карини, которая передается воздушно-капельным путем.
Чаще всего инфицирование недоношенного ребенка происходит от персонала роддома, которые являются носителем пневмоцист и могут даже не догадываться об этом.
Инкубационный период данного вида пневмонии обычно составляет от 1 недели до 1 месяца. Клиническая картина протекает в 2 стадии:
| Стадия заболевания и ее продолжительность | Клинические признаки |
| Первая – длительность составляет 1-2 недели от начала заболевания | Ребенок вяло сосет грудь, плохо набирает массу тела, при плаче наблюдается умеренная одышка, присутствует небольшое покашливание, частый стул |
| Вторая – развивается на 2-4 неделях от начала заболевания | У ребенка появляется резко выраженная одышка (ЧДД до 140 дыханий в минуту), мучительный приступообразный кашель, постепенно прогрессирует дыхательная недостаточность – изменяется цвет кожных покровов, нарастает цианоз кожи, увеличивается в размерах печень. Температура тела ребенка, как правило, остается в пределах нормы, хрипы в легких при аускультации незначительные или отсутствуют |
При отсутствии квалифицированного лечения на первых стадиях развития пневмоцистной пневмонии у ребенка развиваются изменения в структуре легочной ткани, в результате которых грудничок в скором времени погибает.
Диагностика заболевания
Врожденная пневмония у недоношенных детей диагностируется на основании данных анамнеза, клинических симптомов, анализов и рентгенологического исследования. Рентген занимает едва ли не основное место в диагностике заболевания и помогает дифференцировать пневмонию у грудничка с пневмопатиями, врожденными аномалиями развития легких, пороками сердца, диафрагмальной грыжей, травмами ЦНС.
При аускультации младенца врач слышит мелкопузырчатые хрипы в легких и крепитацию над очагом воспаления. При прослушивании сердца слышны приглушенные тоны и тахикардия. Температура тела ребенка остается в пределах нормы или снижается.
В анализах крови выявляют снижение уровня гемоглобина, уменьшение количества тромбоцитов, лейкоцитов, повышение С-реактивного белка. Кроме этого в обязательном порядке ребенку берут мазки из носа и зева на обнаружение вирусов с использованием иммунофлюоресцентной сыворотки и определением роста титра антител в динамике.
В некоторых случаях показано проведение бронхоскопии.
Лечение пневмонии у новорожденных
Содержание недоношенного с пневмонией
Лечение воспаления легких у новорожденных и недоношенных детей проводится только в условиях стационара в отделение патологии, где есть палаты интенсивной терапии. Мать может находиться рядом со своим ребенком и помогать медицинскому персоналу в организации ухода и лечения грудничка. Для благоприятного прогноза и исхода заболевания к вопросу лечения подходят очень щепетильно, учитывая малейшие нюансы.
Особое внимание уделяют обеспечению нужных параметров влажности и температуры воздуха в палате, где находится больной ребенок. Недоношенных малышей, родившихся с массой тела менее 1500 г, помещают в специальный кувез с температурой воздуха в нем 34-36 градусов и влажностью не менее 60%. Ребенка одевают таким образом, чтобы одежда не стесняла его движений, и он мог свободно шевелить руками и ногами в кувезе.
Кормление новорожденного производится непосредственно в кувезе через соску или зонд, в зависимости от зрелости его пищеварительного тракта, наличия сосательного рефлекса и общей тяжести состояния ребенка. Конечно, лучшим вариантом для ребенка будет его вскармливание материнским молоком, но если по каким-то причинам это невозможно, то подбирают адаптированную молочную смесь. Как только состояние ребенка значительно улучшится, и малыш начинает хорошо прибавлять в весе мать может прикладывать новорожденного к груди по разрешению врача, постепенно вытесняя кормления через зонд или бутылочку.
Для профилактики аспирации дыхательных путей ребенка молоком или смесью после кормления его необходимо подержать столбиком или приподнять головной конец кровати и уложить малыша на бочок.
Терапия кислородом
Подача кислорода недоношенному ребенку
В зависимости от степени нарушения дыхательной функции недоношенных новорожденным малышам назначают кислородотерапию. Увлажненный оксиген подается через назальный катетер, маску, кислородную подушку, в тяжелых случаях применяется искусственная вентиляция легких.
Перед подачей кислорода ребенка его обязательно нагревают до температуры 34 градусов и увлажняют. В ходе процедуры на специальных аппаратах следят за показателями насыщения крови кислородом.
Антибактериальное лечение
Уколы антибиотиков новорожденным
Ведущее место в лечении пневмонии у недоношенных новорожденных детей занимает антибиотикотерапия.
Как правило, это препараты широкого спектра действия, проявляющие активность по отношению к грамотрицательной и грамположительной флоре:
- аминопенициллины;
- цефалоспорины;
- аминогликозиды.
Доза препарата рассчитывается индивидуально в зависимости от массы тела ребенка и степени тяжести заболевания. При выявлении грибкового пневмонии дополнительно к основному лечению назначают противогрибковые препараты – Нистатин, Дифлюзол, Дифлюкан.
При диагностировании у новорожденного ребенка пневмоцистной пневмонии наряду с антибиотиками обязательно назначаются антипаразитарные препараты, например, Фуразолидон или Метронидазол. Для полного уничтожения пневмоцист требуется 3 курса терапии с перерывами на 10 дней. Новорожденным недоношенным детям все лекарственные препараты для лечения любого вида пневмонии вводят парентеральным путем, то есть через инъекции и капельницы.
Симптоматическое и сопутствующее лечение
Пробиотики
Важно изначально поддерживать микрофлору кишечника новорожденного и способствовать заселению его молочнокислыми бактериями. Для этого наряду с антибиотиками назначают препараты из группы пробиотиков – Бифидумбактерин, Лактофильтрум, Линекс, Бифи-форм и другие. Приложенная инструкция к пробиотикам подробно описывает, как правильно принимать препарат ребенку и какие дозировки соблюдать по возрастам.
По мере улучшения состояния ребенка для того, чтобы предотвратить осложнения пневмонии у недоношенных детей назначают вибрационный постуральный массаж, проведении гимнастики и общего массажа. Также показано проведение УВЧ, электрофореза и ультразвука. На видео в этой статье подробнее рассказано о физиотерапевтических методах лечения пневмонии у недоношенных новорожденных детей.
Прогноз и профилактика
При правильной организации ухода за недоношенным ребенком и адекватной терапии прогноз пневмонии в целом благоприятный. После перенесенного заболевания ребенок подлежит диспансерному наблюдению и учету в течение 1 года.
В течение первого полугодия педиатр обязан осматривать ребенка дважды в месяц, а затем 1 раз в месяц до года. Первые 6 месяцев после перенесенной пневмонии ребенку обязательно проводят анализы крови, мочи, консультацию и осмотр пульмонолога.
Кроме этого важно следить за полноценностью питания грудничка – до года идеальным вариантом будет естественное вскармливание материнским молоком. Ежедневные прогулки, закаливания, купание, частое проветривание помещения и влажные уборки – все эти факторы в совокупности позволяют сформировать у ребенка стойкий иммунитет и противостоять вирусным инфекциям.
Профилактика пневмонии у новорожденных на этапе планирования беременности
Женщина, планирующая беременность, должна понимать, что профилактика врожденной пневмонии у ее будущего ребенка начинается с посещения ею гинеколога и прохождения необходимых обследований и консультаций узких специалистов. Кроме этого, важна санация хронических очагов инфекции у женщины еще до наступления беременности.
Источник
Пневмония у новорожденных — это острое инфекционно-воспалительное поражение респираторных отделов легких. Основные причины: возбудители TORCH-комплекса, стрептококки и стафилококки, хламидии, другие патогены, колонизирующие родовые пути матери. Заболевание проявляется синдромом дыхательных расстройств, инфекционным токсикозом, неврологическими нарушениями. Для диагностики неонатальных пневмоний проводят рентгенографию ОГК, бакпосев мокроты, серологические и общеклинические исследования крови. Лечение включает этиотропную антибиотикотерапию, кислородную поддержку, патогенетические медикаменты (иммуномодуляторы, инфузионные растворы).
Общие сведения
Пневмония — одна из основных проблем практической неонатологии. Заболеваемость составляет около 1% среди доношенных новорожденных и до 10% среди недоношенных. У младенцев, которые сразу после рождения находились на длительной ИВЛ, распространенность нозокомиальной пневмонии составляет до 40-45%. Воспаление легких рассматривается в качестве основной причины или сопутствующего фактора до 25% летальных исходов в период неонатальности. По данным Росстата, младенческая смертность от пневмонии достигает 7,5%.

Пневмония у новорожденных
Причины
У новорожденного собственный иммунитет крайне низкий, а все системы органов находятся в состоянии транзиторных приспособительных реакций и еще не адаптировались к смене условий после рождения. Поэтому младенцы очень чувствительны к любым видам инфекций, от которых преимущественно страдают кожа и респираторный тракт. Этиологическая структура неонатальных пневмоний отличается от таковой у старших детей и взрослых. Конкретные причины зависят от пути заражения:
- Трансплацентарный. В утробе матери ребенок чаще сталкивается с инфекциями TORCH-комплекса, которые имеют тропность к эпителию дыхательных путей, — с краснухой, токсоплазмозом, простым герпесом и цитомегаловирусом. В редких случаях происходит заражение сифилисом и туберкулезом.
- Интранатальный. Во время родов основной путь инфицирования — контактный, который реализуется при прохождении через материнские родовые пути. Если они не санированы, новорожденный может заразиться хламидиями, кишечной палочкой микоплазмой и уреаплазмой. Чаще других встречается хламидийная пневмония (33% случаев).
- Постнатальный. После рождения заражение младенца может произойти в стационаре, особенно, если ему проводят инвазивные манипуляции или кислородную поддержку. Здесь на первый план выходят золотистые стафилококки, синегнойная палочка, вирусы гриппа и парагриппа. Причины постнатальных пневмоний также включают грибы рода Кандида, аденовирусы, микобактерии туберкулеза.
Основной предрасполагающий фактор пневмонии у новорожденных — недоношенность, которая в 10 раз повышает риск заболевания. На втором месте стоят дыхательные нарушения, требующие интубации и применения ИВЛ. Частота пневмоний возрастает у детей с врожденными аномалиями дыхательных путей. Легочному воспалению способствует желудочно-пищеводный рефлюкс, при котором зачастую развивается аспирационный синдром и патогенные бактерии попадают в дыхательные пути.
Патогенез
В большинстве случаев при неонатальных пневмониях наблюдается двустороннее поражение интерстициальной ткани и альвеол, которое вызывает тяжелые гипоксические расстройства и связанный с ними ацидоз. Сочетание гипоксемии и нарушений кислотно-основного равновесия провоцирует полиорганную недостаточность. В первую очередь страдает сердечно-сосудистая система, а при тяжелом течении и другие органы — почки, печень, головной мозг.
Независимо от причины, пневмонии у новорожденных протекают в 3 стадии. Сначала происходит инфильтрация (первая неделя болезни), когда поражаются преимущественно периферические отделы легких. На второй неделе начинается стадия рассасывания, характеризующаяся уменьшением процента затемненных участков и повышением пневматизации. На третьей неделе наступает этап интерстициальных изменений и деформации легочного рисунка.
Классификация
В зависимости от причины, у новорожденных выделяют бактериальную, вирусную, грибковую или протозойную формы заболевания. Если патология возникла при отсутствии других очагов инфекции в организме, ее называют первичной. Вторичное воспаление легких формируется при аспирационном синдроме, сепсисе. В современной неонатологии важна классификация пневмоний по времени развития на 2 группы:
- Врожденные. Инфицирование в этом случае происходит анте- или интранатально, а первые клинические признаки определяются в течение 3 суток после родов. Частые причины врожденного воспаления — внутриутробные инфекции.
- Приобретенные (постнатальные). Заражение патогенными микробами происходит в роддоме (нозокомиальная форма) или после выписки младенца (внебольничная форма). Симптомы выявляются спустя 72 часа после рождения ребенка, но не позже 28 дня жизни.
Симптомы пневмонии у новорожденных
У новорожденных пневмонии преимущественно проявляются неспецифическими дыхательными расстройствами. Наблюдается частое и шумное дыхание, сопровождающееся «хрюкающими звуками». При этом крылья носа раздуваются, межреберные и надключичные промежутки втягиваются. Кожа вокруг рта и на кончиках пальцев синеет, при нарастании дыхательной недостаточности отмечается тотальный цианоз.
Кашель у новорожденного обычно отсутствует. Изо рта периодически выделяется слизь или пена с неприятным запахом. Симптоматика дополняется общими признаками: отказом от сосания груди, повышением температуры тела, патологической возбудимостью или угнетением ЦНС. В неонатальном периоде пневмониям сопутствует инфекционный токсикоз, для которого характерен серый оттенок кожи, геморрагическая сыпь, желтуха и гепатоспленомегалия.
Осложнения
Болезнь может приводить к отеку легких, гнойно-деструктивным процессам (абсцессам, буллам, гангрене), пиопневмотораксу. Продолжительные дыхательные расстройства у новорожденных провоцируют гипоксическую энцефалопатию, кардиопатию, нефропатию. Наиболее тяжело протекают пневмонии у недоношенных детей: они часто заканчиваются генерализацией инфекции и сепсисом, а в 40% вызывают летальный исход.
Диагностика
Неонатолог начинает обследование со сбора анамнеза матери (течение беременности и родов, экстрагенитальные патологии), чтобы предположить причины дыхательных нарушений у новорожденного. Физикальные данные малоинформативны, поскольку у младенцев намного труднее выявить хрипы и крепитацию при аускультации. Расстройства дыхания оценивают по шкале Сильвермана или Даунса. Основными диагностическими методами для верификации возможной пневмонии у новорожденных являются:
- Рентгенография ОГК. Основной метод, который показывает очаговые или тотальные затемнения в легких, состояние плевральных синусов, наличие признаков РДС по типу «матового стекла». На снимках врач может обнаружить врожденные пороки дыхательной системы, ставшие предрасполагающим фактором заболевания.
- Микробиологическое исследование. Для установления инфекционной причины пневмонии проводят бакпосев отделяемого из зева, мокроты или трахеобронхиального аспирата. Полученные микроорганизмы исследуют на чувствительность к антибиотикам. При подозрении на сепсис выполняется посев крови на стерильность.
- Серологические реакции. Определение антител к врожденным инфекциям (цитомегаловирус, краснуха) необходимо для выяснения характера пневмонии, если типичные возбудители исключены. При визуализации на рентгенографии признаков так называемой «белой» пневмонии назначают серологические тесты на сифилис (РСК, РИБТ).
- Анализы крови. Клиническое и биохимическое исследования рекомендованы для выявления маркеров воспалительной реакции, которые соотносятся с тяжестью и прогнозом болезни. Неблагоприятным считается высокий лейкоцитарный индекс интоксикации и возрастание уровня СРБ более 10 мг/л.
Лечение пневмонии у новорожденных
Консервативная терапия
Лечение младенцев с воспалением легких проводится только стационарно: в отделении патологии новорожденных или в блоке реанимации и интенсивной терапии. Основу лечения составляют антибиотики, которые сначала подбираются эмпирически, а затем корректируются после получения результатов бактериологической диагностики. В неонатологии в основном используют бета-лактамные препараты и макролиды. Как патогенетические методы применяются:
- Кислородная поддержка. Обеспечение нормальной сатурации — первостепенная задача врачей, поскольку это снижает риск метаболических и полиорганных нарушений. Рекомендована неинвазивная вентиляция (бифазик, CIPAP), в тяжелых случаях ребенка переводят на ИВЛ.
- Иммунотерапия. Для стимуляции собственных защитных сил организма новорожденного назначают иммуноглобулины II поколения, которые включают комплекс IgG, IgM, IgA (пентаглобин).
- Инфузионная терапия. Для восполнения ОЦК и коррекции электролитных показателей показано внутривенное вливание растворов. Базовым считается 10% раствор глюкозы, который обеспечивает организм энергией. При гипоксических нарушениях эффективно ведение неотона.
Прогноз и профилактика
Вероятность полного выздоровления высокая у доношенных новорожденных без врожденных пороков и иммунодефицитов. Менее благоприятнен прогноз у недоношенных младенцев, особенно когда они требуют кислородной поддержки на ИВЛ. Профилактика неонатальных пневмоний включает антенатальную охрану плода, своевременную диагностику и лечение инфекций у беременной, предотвращение РДС путем введения дексаметазона при высоком риске преждевременных родов.
Источник
