Соотношение вдоха и выдоха при пневмонии

Дыхание при пневмонии. Особенности дыхания при ателектазе легкого
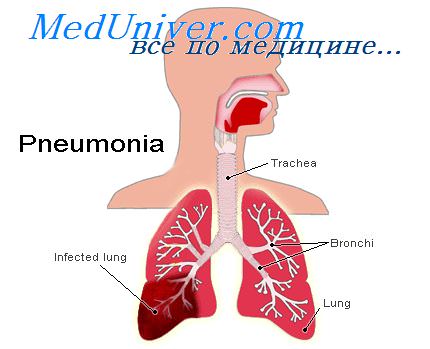
Термин «пневмония» означает любое воспалительное состояние легких, при которых некоторая часть или все альвеолы заполнены жидкостью или клетками крови (для облегчения понимания просим вас изучить рисунок ниже). Обычно это бактериальная пневмония, которая чаще вызывается пневмококками.
Изменения легочных альвеол во время пневмонии и эмфиземы
Болезнь начинается из инфицирования альвеол; легочная мембрана воспаляется и становится порозной, поэтому из крови в альвеолы проникают жидкость и даже эритроциты и лейкоциты. Инфицированные альвеолы все больше наполняются жидкостью и клетками, а вызывающие инфекцию микробы и вирусы переходят из одних альвеол в другие. Затем следует «консолидация» больших участков легких (иногда целых долей или легкого полностью), т.е. пораженные участки наполняются смесью жидкости и обломков клеток.
Во время пневмонии газообменные функции легких меняются в разных стадиях болезни по-разному. В ранние стадии процесс пневмонии может локализоваться в одном легком со снижением альвеолярной вентиляции, но с сохранением нормального кровотока в нем. Это приводит к двум отклонениям в функции легких: (1) сокращению общей площади свободной респираторной мембраны; (2) снижению вентиляционно-перфузионного коэффициента. Эти отклонения вызывают гипоксемию (низкое содержание кислорода в крови) и гиперкапнию (высокое содержание двуокиси углерода в крови).
На рисунке ниже показано влияние пониженного вентиляционно-перфузионного коэффициента во время пневмонии на насыщение крови кислородом. Видно, что кровь при прохождении вентилируемого легкого насыщается кислородом на 97%, а при прохождении плохо вентилируемого легкого — только на 60%. Средняя насыщенность крови, посылаемой левым желудочком в аорту, составляет только 78%, что намного ниже нормального уровня.
Влияние пневмонии на насыщение крови кислородом в легочной артерии, правой и левой легочных венах и аорте
Особенности дыхания при ателектазе легкого
Ателектаз означает спадение альвеол. Он может произойти в отдельных частях легких или охватить целое легкое. Наиболее частыми причинами возникновения ателектаза являются: (1) полная обструкция дыхательных путей; (2) отсутствие сурфактанта в жидкости, выстилающей альвеолы.
а) Обструкция воздухоносных путей. Эта разновидность ателектаза обычно происходит в результате:
э
(1) блокады большого количества малых бронхов слизью;
(2) обструкции большого бронха большим комом слизи или каким-либо плотным новообразованием.
Воздух, оказавшийся за блокадой, рассасывается в течение нескольких минут или часов и попадает в кровь, протекающую по легочным капиллярам. Если легочная ткань достаточно податлива, альвеолы после этого просто спадаются. Но если легкие из-за фиброзной ткани стали ригидными и не могут спадаться, вслед за абсорбцией воздуха из альвеол в них возникает отрицательное давление значительной величины, под его влиянием жидкость из капилляров будет поступать в альвеолы, которые полностью наполнятся отечной жидкостью. При ателектазе всего легкого обычно возникает именно такая ситуация, ее называют массивным коллапсом легкого.
Влияние ателектаза на насыщение крови кислородом в аорте
Влияние массивного коллапса легкого на всю функцию легких показано на рисунке выше. Коллапс легочной ткани не только закрывает альвеолы, но почти всегда увеличивает сопротивление кровотоку в сосудах спавшегося легкого. Частично такое повышение сопротивления происходит от спадения легкого, в результате сосуды сдавливаются и складываются вместе с уменьшением объема легкого. Кроме того, гипоксия в спавшихся альвеолах вызывает дополнительное сужение сосудов.
Из-за сокращения сосудов сокращается и кровоток через спавшееся легкое. К счастью, большая часть крови направляется в вентилируемое легкое и там хорошо насыщается кислородом. В показанной на рисунке ситуации через вентилируемое легкое проходит 5/6 массы крови и только 1/6 ее направляется в невентилируемое легкое. В результате общее значение вентиляционно-перфузионного коэффициента падает весьма умеренно, и несмотря на полное выпадение вентиляции целого легкого в аортальной крови наблюдается незначительное уменьшение насыщения кислородом.
б) Отсутствие сурфактанта как причина спадения легких. Секреция и функция сурфактанта в альвеолах рассмотрены в отдельной статье на сайте (просим вас пользоваться формой поиска выше). Сурфактант секретируется специальными эпителиальными клетками альвеол в жидкость, покрывающую внутреннюю поверхность альвеол. Наличие сурфактанта в альвеолах снижает поверхностное натяжение в них в 2-10 раз, что обычно играет большую роль в предотвращении спадения альвеол. Однако в ряде случаев, например при болезни гиалиновых мембран (называемой также синдромом респираторного дистресса), которая часто встречается у новорожденных детей, количество выделяемого альвеолами сурфактанта снижена настолько, что поверхностное натяжение альвеолярной жидкости оказывается в несколько раз выше нормы. У этих детей наблюдается тенденция к спадению легких или наполнению их жидкостью. Многие из этих детей погибают от удушья после ателектаза больших участков легких.
Видео урок показатели ФВД (спирометрии) в норме и при болезни
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
– Также рекомендуем “Дыхание при астме. Изменения дыхания при туберкулезе”
Оглавление темы “Нарушения дыхания. Дыхательная недостаточность”:
1. Апноэ во время сна. Обструктивное и центральное апноэ
2. Дыхательная недостаточность. Показатели дыхательной недостаточности
3. Нарушения вдоха. Максимальный экспираторный поток
4. Форсированная экспираторная жизненная емкость (ФЭЖЕ). Дыхание при эмфиземе легких
5. Дыхание при пневмонии. Особенности дыхания при ателектазе легкого
6. Дыхание при астме. Изменения дыхания при туберкулезе
7. Типы и классификация гипоксий. Назначение кислорода при гипоксии
8. Цианоз и его причины. Гиперкапния
9. Одышка и ее причины. Искусственная вентиляция легких (ИВЛ)
10. Высотная болезнь. Насыщение кислородом на различных высотах
Источник
Изменение функции внешнего дыхания при воспалении бронхов и легких.Результатом деятельности системы внешнего дыхания является артериализация крови в легких, то есть поддержание нормального газового состава артериальной крови путем обогащения ее кислородом и освобождения от избытка С02. Нормальная артериализация крови в легких обеспечивается тремя процессами: 1. Непрерывная вентиляция альвеолярных пространств для поддержания нормального газового состава альвеолярного воздуха. Процессы, ведущие к поражению бронхов (бронхоспазм, отечно-воспалительные изменения бронхиального дерева, нарушение опорных структур мелких бронхов) и респираторных структур легких (инфильтрация, деструкция, дистрофия легочной ткани, пневмосклероз), приводят к нарушению того или иного звена системы внешнего дыхания. При большинстве заболеваний легких ведущим патофизиологическим механизмом является нарушение бронхиальной проходимости. В результате бронхоспазма и отечно-воспалительных изменений возникает сужение бронхов и возрастает сопротивление движению воздуха по трахео-бронхиальному дереву как при выдохе, так и при вдохе. При утрате легкими эластических свойств мелкие бронхи, лишенные собственной эластической опоры, во время выдоха спадаются, что также ведет к увеличению бронхиального сопротивления, но преимущественно при выдохе. Все перечисленные изменения приводят к обструктивному типу нарушений вентиляции, который проявляется возрастанием бронхиального сопротивления и уменьшением скоростей воздушного потока при выдохе и вдохе.
Кривая ФЖЕЛ выдоха и характер отношений поток-объем-время в процессе выполнения маневра ФЖЕЛ зависят от взаимоотношений потока и сопротивления, оказываемого дыхательными путями, эластических свойств легких, податливости стенок крупных внелегочных дыхательных путей. Поэтому изменение любого из этих параметров приводит к более раннему развитию экспираторного стеноза и более выраженному падению потока выдоха. Повышение сопротивления, оказываемого дыхательными путями потоку воздуха вследствие спазма гладких мышц бронхов, отечно-воспалительных изменений их стенок (отек и гипертрофия слизистой, гиперсекреция, воспалительная инфильтрация) выражается в значительном снижении ПОС и последующих МОС. Связано это с тем, что повышение сопротивления потоку вызывает более выраженные потери давления, что приводит к тому, что экспираторный стеноз развивается при меньшем внутригрудном давлении, меньшем объеме выдоха до достижения ПОС и большей выраженности самого экспираторного стеноза. По местоположению обструкция может быть периферической, в мелких бронхах, и центральной, в крупных бронхах. Для первой характерны умеренное изменение Raw, ОФВ1,/Етах при большом и резком снижении SGaw, VE75, VE50. При обструктивных изменениях в крупных, бронхах в основном возрастают Raw, ООЛ/ОЕЛ и снижаются ОФВ1 и VEmax при меньшей выраженности сдвигов VE50, VE75. У больных чаще всего встречается комбинация перечисленных выше изменений – генерализованная обструкция. Большое внимание уделяется выявлению признаков периферической обструкции, которая отмечается на ранних этапах болезни, как правило, без клинических симптомов, и потому имеет большое практическое значение для принятия своевременных лечебных мер. По данным обследования, проведенного на кафедре госпитальной терапии им. акад. М.В. Черноруцкого СПбГМУ им. акад. И.П. Павлова (1990-1995 гг.), у больных БА и ХБ с обструктивными нарушениями вентиляции легких обструкция чаще носила генерализованный характер (89% больных) и лишь у 7% больных нарушения вентиляции носили центральный характер. У 4% больных отмечалась периферическая обструкция. Обструктивный характер нарушений вентиляции у больных с воспалительными изменениями бронхо-легочной системы определяется, как указывалось выше, степенью выраженности того или иного компонента обструкции (бронхоспазма, отека или гиперсекреции). Обструктивные изменения, обусловленные в большей степени бронхоспазмом, значительно уменьшаются после ингаляции бронходилататоров, почти нормализуясь, как это бывает у больных БА (особенно легкого течения в фазу ремиссии – почти у 80% больных). При преобладании в генезе заболевания отечного компонента обструкции (как у больных хроническим бронхитом) выраженная реакция функциональных показателей на бронхолитик отсутствует. – Также рекомендуем “Нарушения бронхиальной проходимости при воспалении бронхов и легких.” Оглавление темы “Хронический бронхит и нарушение бронхиальной проходимости.”: |
Источник
Отношение времени вдоха и выдоха при вентиляции легких.Отношение времени вдоха и выдоха (Ti : Те) влияет на среднее давление в дыхательных путях в период дыхательного цикла. В современных респираторах имеется возможность устанавливать Ti:Te от 1:4 до 4:1. Ti:Te -1:2 целесообразно применять у больных с нормальной растяжимостью легких, хорошей проходимостью дыхательных путей. Ti:Te = 1:3 или 1:4 рекомендуется устанавливать в условиях гиповолемии, при нарушении механических свойств легких, плохо поддающейся коррекции гипотонии. Ti:Te, равное 1:1 или 1:1,5 (для увеличения продолжительности вдоха), следует устанавливать при снижении растяжимости легких, при повышении бронхиального сопротивления, при стойкой гиперкапнии. В этом случае улучшается распределение воздуха в легких, повышается РаО2 и отношение РаО2/FiO2 , а значит, создается возможность снижения FiO2. Отношение Ti:Te 2:1, 3:1, 4:1 (инверсионная ИВЛ или IRV – Inverse Ratio Ventilation) показано при остром респираторном дистресс-синдроме, тотальной пневмонии, при наличии ателектазов, при “внешней” рестрикции (ожирение, высокое внутрибрюшное давление). Удлинение фазы вдоха в дыхательном цикле при стабильной частоте дыхания позволяет, не уменьшая дыхательного объема, снизить Ppeak, скорость вдувания газа и тем самым избежать баротравмы. Особенности инверсионной ИВЛ. 1. Пассивный вдох не успевает завершиться, в легких задерживается часть дыхательного объема – происходит динамическое растяжение легких (ауто-ПДКВ), что увеличивает ФОЕ и способствует расправлению ателектазов. 2. Изчезает пауза между окончанием выдоха и началом очередного вдувания, в течение которой легкие находятся в спавшемся состоянии и в них развивается шунт. Противопоказаниями к проведению инверсионной ИВЛ являются обструктивный синдром, невосполненная гиповолемия, нестабильные показатели гемодинамики, негерметичность легких и дыхательных путей. Определение минутного объема дыхания.Минутный объем дыхания (МОД) можно определить по номограммам (Редфорда, Энгстрема-Герцога) или расчетным методом по формулам.
Нередко МОД, выбранный по формуле Т. М. Дарбиняна, приводит к выраженной гипервентиляции и гипокапнии. Гипокапния и вызванньш ею респираторный алкалоз приводят к сдвигу кривой диссоциации оксигемоглобина влево (НЬОг плохо отдает тканям кислород), спазму мозговых сосудов, снижению сердечного выброса и артериальной гипотензии. В этой связи МОД целесообразно устанавливать в зависимости от типа аппарата ИВЛ по формулам, предложенным А. И. Левшанковым. Если на аппарате ИВЛ устанавливается дыхательный объем и частота дыхания, то Минутный объем альвеолярной вентиляции (МАВ) – количество воздуха, достигающего альвеол, где происходит газообмен, определяется по формулам: Объем мертвого пространства (ОМП) равен 2,22 мл/кг массы тела. При ИВЛ через интубационную трубку или трахеостому ОМП уменьшается на 50%, при использовании холинолитиков – увеличивается на 30%. Содержание кислорода в газонаркотической смеси не должно быть меньше 20%. Избыточная концентрация кислорода (более 55-60%) сопровождается чрезмерным увеличением РаО2 и ведет к разрушению сурфактанта, образованию микроателектазов, увеличению шунтирования крови (гипероксическое легочное шунтирование), гипергидратации интерстация и др. В положении на боку в нижележащем легком в силу гравитации вентиляционно-перфузионные отношения резко снижаются, легкое переполняется кровью, повышается давление в ветвях легочной артерии; развивается гипердинамическая гипергидратация интерстиция, уменьшается альвеолярная вентиляция, снижается растяжимость легких. Большая часть дыхательного объема перемещается в верхнее легкое, где вентиляционно-перфузионные отношения повышаются. При подъеме под грудной клеткой валика функции легких нарушаются особенно резко. В положении Тренделенбурга перемещение органов брюшной полости и диафрагмы ведет к сдавлению легких, значительному затруднению венозного оттока от головного мозга. В этом случае приходится увеличивать F1O2 до 0,5-0,6. – Также рекомендуем “Традиционная искусственная вентиляции легких. ИВЛ с положительным давлением в конце выдоха.” Оглавление темы “Кардиогенный шок. Искусственная вентиляция легких.”: |
Источник
Пневмония или воспаление легких – это заболевание легких преимущественно инфекционного происхождения с поражением концевых участков легких – альвеол и нарушением газообмена на их уровне. Альвеолы заполняются жидкостью или гнойным материалом, вызывая кашель с мокротой, реже кровохарканье, жар, озноб и затрудненное дыхание. Пневмонию могут вызывать различные микроорганизмы, включая бактерии, вирусы и грибы.
Пневмония может варьировать от легкой до угрожающей жизни, наиболее опасное для младенцев и детей младшего возраста, людей старше 65 лет и людей с ослабленной иммунной системой.
Симптомы пневмонии
Признаки и симптомы пневмонии варьируются от легких до тяжелых, в зависимости от таких факторов, как тип микроба, вызывающего инфекцию, возраст и общее состояние здоровья. Легкие признаки и симптомы часто похожи на симптомы простуды или гриппа, но они длятся дольше.
Признаки и симптомы пневмонии могут включать в себя:
- Боль в груди, когда вы дышите или кашляете
- Кашель с мокротой
- Сбивчивое дыхание (одышка) при меньшей нагрузке, разговоре, в покое
- Усталость
- Температура тела ниже нормальной (у взрослых старше 65 лет и людей со слабой иммунной системой)
- Изменение настроения, аппетита, физической активности у пожилых (в сочетании с другими факторами)
- Тошнота, рвота или диарея (в редких случаях)
У новорожденных и младенцев может не быть никаких признаков инфекции. Может быть рвота, лихорадка и кашель, беспокойство, усталость и отсутствие энергии, а также проблемы с дыханием и приемом пищи.
Когда обратиться к врачу
Обратитесь к врачу, если у вас проблемы с дыханием, боль в груди, постоянная лихорадка (38.5 C) или выше, кашель, особенно если вы кашляете с мокротой.
Важно, чтобы обращались к врачу люди из групп риска:
- Взрослые старше 65 лет
- Дети младше 2 лет с признаками и симптомами
- Больные с экзогенной интоксикацией (алкоголь, наркотики)
- Люди с плохим и удовлетврительным состоянием здоровья или ослабленной иммунной системой
- Пациенты с хроническими заболеваниями, особенно в стадии декомпенсации (обструктивный бронхит, сердечная недостаточность, сахарный диабет, цирроз печени)
- Люди, получающие химиотерапию или лекарства, которые подавляют иммунную систему
- Длительно лежащие в постели
Для некоторых пожилых людей и людей с сердечной недостаточностью или хроническими заболеваниями легких пневмония может быстро стать опасным для жизни состоянием.
Причины пневмонии
Пневмонию могут вызвать многие микроорганизмы. Наиболее распространенными являются бактерии и вирусы в воздухе, которым мы дышим, особенно в воздухе помещений. иммунитет человека обычно предотвращает заражение этими микроорганизмами легких. Но иногда эти микробы могут подавить иммунную систему, даже если здоровье в целом хорошее.
Пневмония классифицируется в соответствии с типами микроорганизмов, которые ее вызывают и места возникновения инфекции.
Внебольничная пневмония
Внебольничная пневмония является наиболее распространенным типом пневмонии. Это происходит за пределами больниц или других медицинских учреждений. Это может быть вызвано:
Бактерии: Наиболее распространенной причиной бактериальной пневмонии является пневмококк (лат. Streptococcus pneumoniae). Этот тип пневмонии может возникнуть сам по себе или после того, как вы простудились или заболели гриппом. Может затронуть одну часть (долю) легкого.
Бактериоподобные организмы. Mycoplasma pneumoniae также может вызывать пневмонию. Обычно он вызывает более легкие симптомы, чем другие виды пневмонии. Ходячая пневмония – это неофициальное название для данного типа пневмонии, которая обычно недостаточно серьезна, чтобы требовать постельного режима.
Грибы или плесень: Этот тип пневмонии чаще всего встречается у людей с хроническими проблемами со здоровьем или ослабленной иммунной системой, а также у людей, которые вдыхали большие дозы организмов. Грибки, вызывающие его, могут быть обнаружены в почве или птичьем помете и варьируются в зависимости от географического положения.
Вирусы. Некоторые вирусы, вирус гриппа, герпес-вирусы, аденовирусы вызывающие простуду, могут также вызывать пневмонию. Вирусы являются наиболее распространенной причиной пневмонии у детей младше 5 лет. Вирусная пневмония обычно легкая. Но в некоторых случаях это может стать очень серьезным.
Внутрибольничная пневмония
Некоторые люди заболевают воспалением легких во время пребывания в больнице из-за другой болезни. Больничная пневмония может быть серьезной, потому что бактерии, вызывающие ее, могут быть более устойчивыми к антибиотикам и потому, что люди, которые ее получают, уже больны и ослаблены. Люди, которые находятся на дыхательных аппаратах (ИВЛ), часто используемых в отделениях интенсивной терапии, подвержены более высокому риску этого типа пневмонии.
Пневмония, связанная с медицинским вмешательством
Это бактериальная инфекция, которая встречается у людей, которые находятся в учреждениях длительного ухода или получают лечение в амбулаторных условиях, включая центры диализа почек. Как и внутрибольничная пневмония, может быть вызвана бактериями, которые более устойчивы к антибиотикам.
Аспирационная пневмония
Аспирационная пневмония возникает, когда пациент вдыхает пищу, питье, рвоту или слюну в легкие. Аспирация более вероятна, если что-то нарушает нормальные рвотный или кашлевый рефлексы, например, повреждение мозга, чрезмерное употребление алкоголя или наркотиков.
Факторы риска
Пневмония может повлиять на любого. Но в двух возрастных группах риск повышен:
- Дети 2 лет или младше
- Люди в возрасте 65 лет и старше
Другие факторы риска включают в себя:
- Нахождение в стационаре: повышается риск развития пневмонии, особенно в отделениях интенсивной терапии больниц, особенно при искусственной вентиляции лёгких.
- Хроническое заболевание. Риски заболеть пневмонией повышаются при бронхиальной астме, хронической обструктивной болезни легких (ХОБЛ) или хронических заболеваних сердца, сахарном диабете, циррозе печени.
- Курение. Курение нарушает естественную защиту организма от бактерий и вирусов.
- Ослабленная или подавленная иммунная система. Люди с ВИЧ/СПИДом, перенесшие пересадку органов, болеющие туберкулёзом получающие химиотерапию или длительно принимающие стероиды.
Осложнения при пневмонии
Даже при лечении некоторые люди с пневмонией, особенно в группах высокого риска, могут испытывать осложнения, в том числе:
- Бактерии в кровотоке (бактериемия). Бактерии, попадающие в кровь из легких, могут распространить инфекцию на другие органы, что может стать причиной нарушения функции этих органов и дальнейшего прогрессирования заболевания.
- Затрудненное дыхание (одышка). При тяжёлых пневмониях, особенно на фоне хронических заболеваний легких, возникают проблемы с получением достаточного количества кислорода. Может потребоваться госпитализация и использование дыхательного аппарата (ИВЛ) на время лечения.
- Накопление жидкости вокруг легких (плевральный выпот). Пневмония может вызвать накопление жидкости в тонком пространстве между слоями ткани, которые выстилают легкие и грудную полость (плевру).
- Абсцесс легкого. Абсцесс возникает, если в легких образуется гной. Абсцесс обычно лечится антибиотиками. Иногда для удаления гноя требуется операция или дренаж с длинной иглой или трубкой, помещенной в абсцесс.
При подозрение на пневмонию обязательно обращение к врачу!
Не своевременное обращение, самолечение приводят к поздней диагностике, антибиотикорезистентности, различным осложнениям и даже летальному исходу.
Профилактика пневмонии
Чтобы помочь предотвратить пневмонию:
- Сделайте прививку. Доступны вакцины для профилактики некоторых видов пневмонии и гриппа. Рекомендации по вакцинации со временем меняются, поэтому обязательно проконсультируйтесь с врачом о своем статусе вакцинации, даже если вы помните, что ранее прививались от пневмонии.
- Убедитесь, что ваши дети привиты. Врачи рекомендуют разные вакцины от пневмонии детям младше 2 лет и детям в возрасте от 2 до 5 лет, которые подвергаются особому риску пневмококковой инфекции. Дети, которые посещают детский сад должны быть привиты.
- Соблюдайте правила гигиены. Чтобы защитить себя от респираторных инфекций, которые иногда приводят к пневмонии, регулярно мойте руки или используйте дезинфицирующее средство для рук на спиртовой основе.
- Не курите. Курение нарушает естественную защиту легких от респираторных инфекций.
- Держите свою иммунную систему сильной. Высыпайтесь, регулярно занимайтесь спортом, контролируйте вес и соблюдайте здоровую диету.
- Своевременно лечите хронические заболевания.
Диагностика и лечение пневмонии.
Источник