Шкала оценки тяжести внебольничной пневмонии
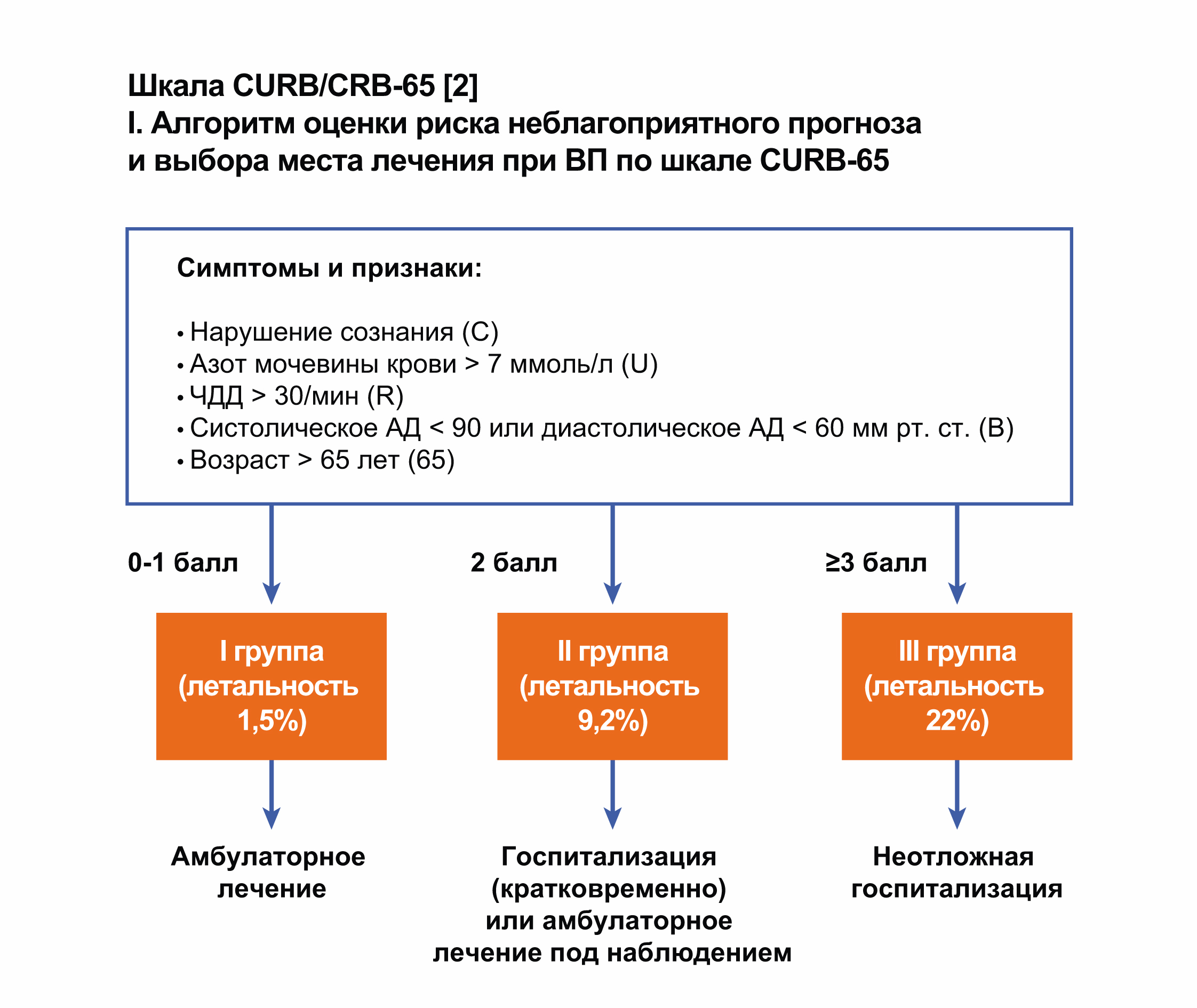
Оценка степени тяжести внебольничной пневмонии (ВП) необходима в первую очередь для определения места лечения пациента – в амбулаторных условиях, в терапевтическом стационаре или в отделении реанимации и интенсивной терапии (ОРИТ). От того, правильный ли сделан выбор, в значительной степени зависит исход заболевания, особенно при тяжелом течении ВП. Ниже представлены клинико лабораторные шкалы, которые наиболее широко используются в мире для определения степени тяжести ВП и прогноза заболевания. Две из них являются достаточно сложными инструментами, поскольку требуют всестороннего обследования пациента, а шкала CRB 65 может быть с успехом применена и на этапе оказания первичной медицинской помощи.
Индекс тяжести пневмонии PSI
Эта шкала в литературе встречается под двумя названиями – индекс PSI (Pneumonia Severity Index) и шкала PORT (Pneumonia Outcomes Research Team). Она была разработана M.J. Fine в 1997 г. и предполагает определение 20 клинических и лабораторных параметров. Чем выше общая сумма баллов, тем хуже прогноз заболевания. В зависимости от показателя PSI больных ВП условно разделяют на пять групп риска, от чего зависит выбор места лечения.
Чтобы не проводить полную оценку у всех без исключения пациентов с ВП, рекомендует# ся изначально определить, есть ли повышенный риск осложнений и смерти у пациента (класс II#V) или нет (класс I), для чего достаточно ответить на простые вопросы (шаг 1). Если хотя
бы на один вопрос получен утвердительный | ||
Шаг 1. Стратификация пациентов на класс риска I | ||
ответ, следует провести детальную оценку | ||
и классы риска II/V | риска (шаг 2), а затем определение прогноза | |
На момент осмотра | и места лечения пациента (шаг 3). | |
Возраст >50 лет | Да/нет | Основными недостатками шкалы PSI яв# |
Нарушения сознания | Да/нет | ляются ее «громоздкость» (большое количес# |
ЧСС ≥125 уд/мин | Да/нет | тво критериев оценки), необходимость оцен# |
ки целого ряда лабораторных показателей, | ||
Частота дыхания >30/мин | Да/нет | |
часть из которых не являются рутинными | ||
Систолическое АД <90 мм рт. ст. | Да/нет | |
в нашей стране, невозможность принятия | ||
Температура тела <35 °C или ≥40 °C | Да/нет | быстрого решения в связи с ожиданием |
В анамнезе | результатов лабораторных исследований. | |
Злокачественное новообразование | Да/нет | Следует также учитывать, что шкала PSI из# |
начально разрабатывалась для оценки риска | ||
Застойная сердечная недостаточность | Да/нет | |
Цереброваскулярное заболевание | Да/нет | смерти от ВП, а не для решения вопроса |
Заболевание почек | Да/нет | о месте лечения пациента. Более того, шкала |
Заболевание печени | Да/нет | PSI оценивает риск смерти, но не осложне# |
При наличии хотя бы одного ответа «Да», следует | перейти | ний, а низкий риск смерти по шкале PSI |
к шагу 2. | не обязательно соответствует низкому риску | |
Если все ответы «Нет», то пациента можно отнести к классу риска I. | осложнений. | |
Шаг 2. Балльная оценка степени риска | |
Характеристики больного | Оценка |
в баллах | |
Демографические факторы | |
Возраст, мужчины | + возраст (лет) |
Возраст, женщины | + возраст (лет) – 10 |
Пребывание в домах престарелых | +10 |
Сопутствующие заболевания | |
Злокачественное новообразование | +30 |
Заболевание печени | +20 |
Застойная сердечная недостаточность | +10 |
Цереброваскулярное заболевание | +10 |
Заболевание почек | +10 |
Данные физикального обследования | |
Нарушение сознания | +20 |
ЧСС≥125/мин | +20 |
Частота дыхания >30/мин | +20 |
Систолическое АД<90 мм рт. ст. | +15 |
Температура тела <35 °C или ≥40°C | +10 |
Данные лабораторных и инструментальных исследований | |
рН артериальной крови <7,35 | +30 |
Уровень азоты мочевины ≥9 ммоль/л | +20 |
Уровень натрия <130 ммоль/л | +20 |
Уровень глюкозы ≥14 ммоль/л | +10 |
Гематокрит <30% | +10 |
PaO2<60 мм рт. ст. | +10 |
Наличие плеврального выпота | +10 |
Примечание. В рубрике «Злокачественные новообразования» учитываются случаи опухолевых заболеваний, манифестирующих активным течением или диагностированных в течение последнего года, исключая базальноклеточный и плоскоклеточный рак кожи.
Врубрике «Заболевания печени» учитываются случаи клинически и/или гистологически диагностированного цирроза печени и активного хронического гепатита.
Врубрике «Хроническая сердечная недостаточность» учитываются случаи хронической сердечной недостаточности вследствие систолической или диастолической дисфункции левого желудочка, подтвержденные данными анамнеза, физического обследования, результатами рентгенографии органов грудной клетки, эхокардиографии, сцинтиграфии миокарда или вентрикулографии.
Врубрике «Цереброваскулярные заболевания» учитываются случаи недавно перенесенного инсульта, транзиторной ишемической атаки и остаточные явления после перенесенного острого нарушения мозгового кровообращения, подтвержденные КТ или МРТ головного мозга.
Врубрике «Заболевания почек» учитываются случаи анамнестически подтвержденных хронических заболеваний почек и повышения концентрации креатинина/азота мочевины в сыворотке крови.
Шаг 3. Оценка прогноза и выбор места лечения больных ВП
Сумма | Класс | Степень | 30/дневная | 2 |
баллов | риска | риска | летальность1, % | Место лечения |
<51 | I | Низкая | 0,1 | Амбулаторно |
51/70 | II | Низкая | 0,6 | Амбулаторно |
71/90 | III | Низкая | 0,9/2,8 | Амбулаторно под тщательным контролем |
или непродолжительная госпитализация3 | ||||
91/130 | IV | Средняя | 8,2/9,3 | Госпитализация |
>130 | V | Высокая | 27,0/29,2 | Госпитализация (ОРИТ) |
1 По данным Medisgroup Study (1989) и PORT Validation Study (1991). 2 E.A. Halm, A.S. Teirstein, 2002.
3 Госпитализация показана при нестабильном состоянии пациента, отсутствии ответа на пероральную терапию, наличии социальных факторов.
Шкала CURB 65/CRB 65
В отличие от шкалы PSI шкала CURB#65/CRB#65 разрабатывалась специально для оп# ределения места лечения пациента. По данным метаанализа J. Chalmers et al. (2010) прог# ностическая ценность более простых и удобных шкал CURB#65 и CRB#65 сопоставима с таковой PSI в отношении определения тяжести пневмонии и риска смерти от этого забо# левания. В шкале CRB#65 не учитывается уровень азота мочевины в крови, поэтому она более удобна для применения на амбулаторном этапе. Минимальное число баллов по дан# ной шкале составляет 0, максимальное – 4 (CRB#65) или 5 баллов (CURB#65).
Важно отметить, что даже при наличии такого удобного инструмента для определения места лечения больного окончательное решение за врачом. В ряде случаев пациентам из группы I необходима госпитализация, например при развитии осложнений ВП (абсцесса легких, эмпиемы плевры), обострении или декомпенсации сопутствующих заболеваний (сахарного диабета, ХОЗЛ, хронической сердечной или хронической почечной недоста# точности), невозможности организации адекватной медицинской помощи на дому (паци# енты с психическими или неврологическими заболеваниями, нарушенной памятью или интеллектом, инвалиды, одинокие люди преклонного возраста, лица без определенного места жительства), наличии других факторов риска, не включенных в шкалу.
Балльная оценка степени риска
Критерий | Оценка в баллах | |
Confusion | Нарушение сознания | 1 |
Urea | Уровень азота мочевины крови >7 ммоль/л | 1 |
Respiratory rate | Частота дыхания ≥30/мин | 1 |
Blood pressure | Систолическое АД <90 мм рт. ст. | 1 |
или диастолическое АД <60 мм рт. ст. | ||
Age ≥65 | Возраст ≥65 лет | 1 |
Оценка прогноза и выбор места лечения больных ВП (Lim et al., 2003)
Сумма баллов | Группа риска | 30/дневная | Место лечения |
летальность, % | |||
0/1 | 1 | 1,5 | Преимущественно амбулаторно |
2 | 2 | 9,2 | Амбулаторно под тщательным контролем или |
непродолжительная госпитализация | |||
≥3 | 3 | 22 | Неотложная госпитализация |
(при 4/5 баллах – в ОРИТ) | |||
Шкала SMART COP/SMRT CO
Перспективной для оценки тяжести состояния госпитализированных больных ВП пред# ставляется относительно новая шкала SMART#COP/SMRT#CO. Она позволяет выделить категорию пациентов, у которых высок риск возникновения необходимости в проведении
Балльная оценка степени риска
Критерий | Оценка в баллах | |
Systolic blood pressure | Систолическое АД <90 мм рт. ст. | 2 |
Multilobar infiltration | Мультилобарная инфильтрация на рентгенограмме | 1 |
легких | ||
Albumin* | Уровень альбумина в плазме крови <3,5 г/дл | 1 |
Частота дыхания: | ||
Respiratory rate | ≤50 лет – ≥25/мин, | 1 |
>50 лет – ≥30/мин | ||
Tachycardia | ЧСС≥125 уд/мин | 1 |
Confusion | Нарушения сознания | 1 |
Оксигенация: | ||
PaO2 <70 мм рт. ст. при возрасте ≤50 лет; | ||
Oxygenation | <60 мм рт. ст. при возрасте >50 лет | 2 |
или SpO2 <94% при возрасте ≤50 лет; | ||
<90% при возрасте >50 лет | ||
pH* | рН артериальной крови <7,35 | 2 |
* Отсутствуют в шкале SMRT+CO
интенсивной терапии (искусственной венти# ляции легких и/или вазопрессорной поддер# жке). Чувствительность шкалы SMART#COP в отношении определения этой категории па# циентов в исследовании P.G.P. Charles et al. составила 92,3%, шкалы SMRT#CO – 90,1%, тогда как шкал PSI и CURB#65 – 73,6 и 38,5% соответственно.
«Облегченный» вариант шкалы (без опре# деления альбуминемии и рН крови) обла# дает сравнимой ценностью со
COP (P.G.P. Charles et al., 2008). Пациенты с 1#2 баллами по
SMART#COP могут наблюдаться делении общего профиля, а 3 балла более требуют неотложной госпитали# зации в ОРИТ. По шкале SMRT#CO показанием для госпитализации ОРИТ служит сумма баллов 2 и более
Оценка прогноза и выбор места лечения больных ВП (P.G.P. Charles et al., 2008)
Сумма
Место лечения
баллов
1/2 Лечение в терапевтическом стационаре
≥3 Неотложная госпитализация в ОРИТ
Подготовила Наталья Мищенко
Источник
МКБ-10
J10-J18Грипп и пневмония
1. 2014 Клинические рекомендации по диагностике, лечению и профилактике тяжелой внебольничной пневмонии у взрослых (Российское респираторное общество, Межрегиональная ассоциация по клинической микробиологии и антимикробной химиотерапии).
Определение
Эпидемиология
Этиология
Диагностика
Лечение
Прогноз
Оценка прогноза
ТВП чаще всего ассоциируется с заболеванием, характеризующимся крайне неблагоприятным прогнозом. Высокие показатели летальности и серьезный прогноз объединяют ТВП с таким актуальным заболеванием, требующим оказания интенсивной помощи, как острый инфаркт миокарда.
Для оценки риска неблагоприятного исхода при ВП могут использоваться разнообразные критерии и шкалы, из которых наиболее распространенными в настоящее время являются индекс тяжести пневмонии (PSI) или шкала PORT (Pneumonia Outcomes Research Team), а также шкалы CURB/CRB-65.
PSI/шкала PORT
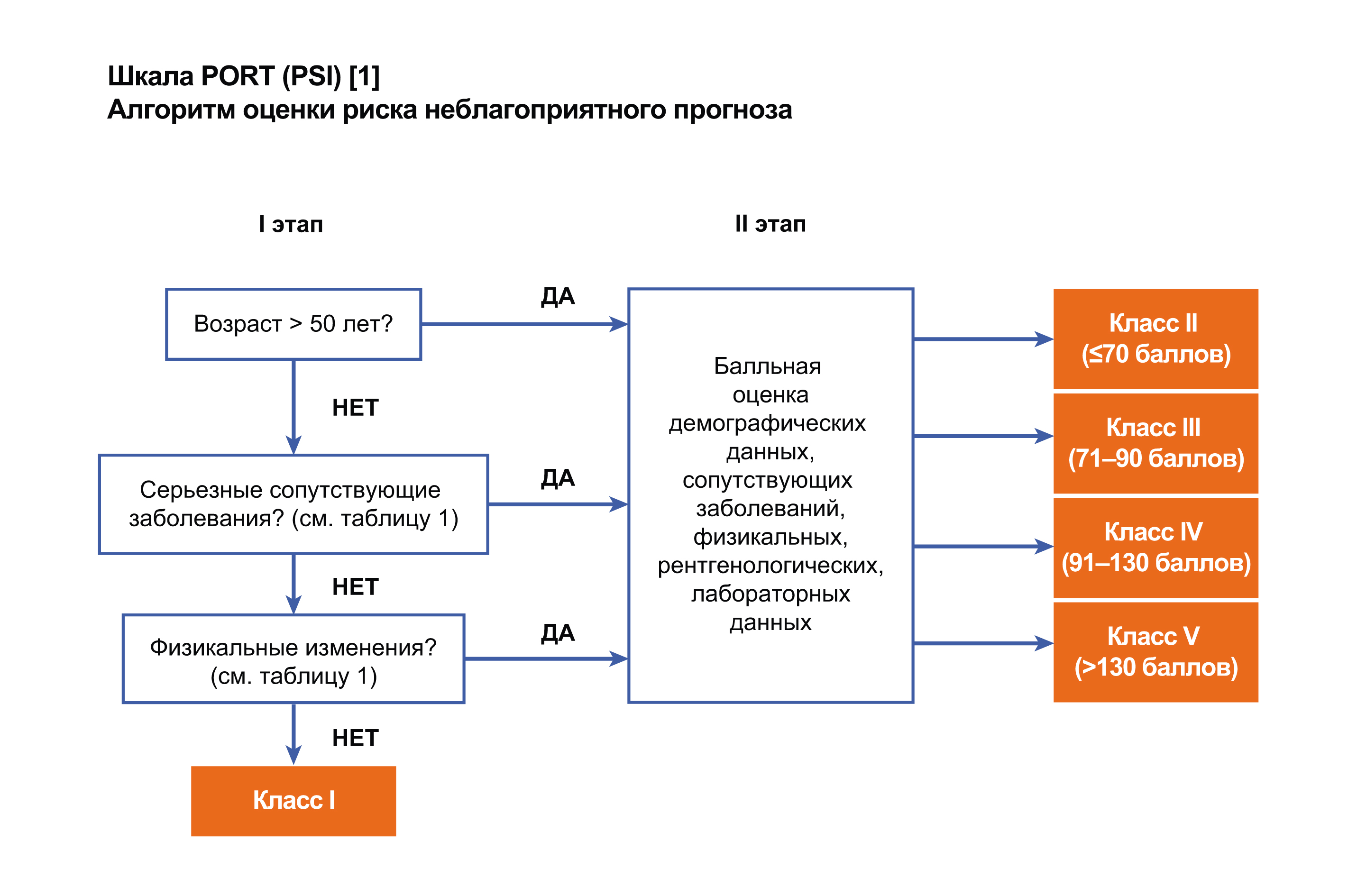
Cодержит 20 клинических, лабораторных и рентгенологических признаков ВП. Класс риска определяется путем стратификации больного в одну из пяти групп. Для этого используется сложная 2-ступенчатая система подсчета баллов, которая основана на анализе значимых с точки зрения прогноза демографических, клинико-лабораторных и рентгенологических признаков.
В ходе разработки и дальнейшей валидации шкалы исследователи установили, что показатели летальности составляют: для I класса 0,1– 0,4%; II класса – 0,6–0,7%; III класса – 0,9–2,8%; IV класса – 8,2–9,3%. Максимальными (27,0–31,1%) являются показатели летальности пациентов с ВП, относящихся к V классу риска.
PSI/шкала PORT широко используется при оценке риска летального исхода у пациентов с ВП в странах Северной Америки.
Ограничения шкалы:
- Трудоемкость, требует использования ряда биохимических параметров, которые рутинно определяются не во всех ЛПУ РФ.
- Не всегда точно позволяет установить показания для направления больного в ОРИТ.
- Характерна гипердиагностика ТВП у пациентов пожилого возраста и гиподиагностика у молодых людей, не страдающих сопутствующей патологией.
- Не учитывает социальные факторы и ряд значимых сопутствующих заболеваний, например, наличие хроинческой обструктивной болезни легких (ХОБЛ) или некоторые иммунные нарушения.
Шкала CURB/CRB-65

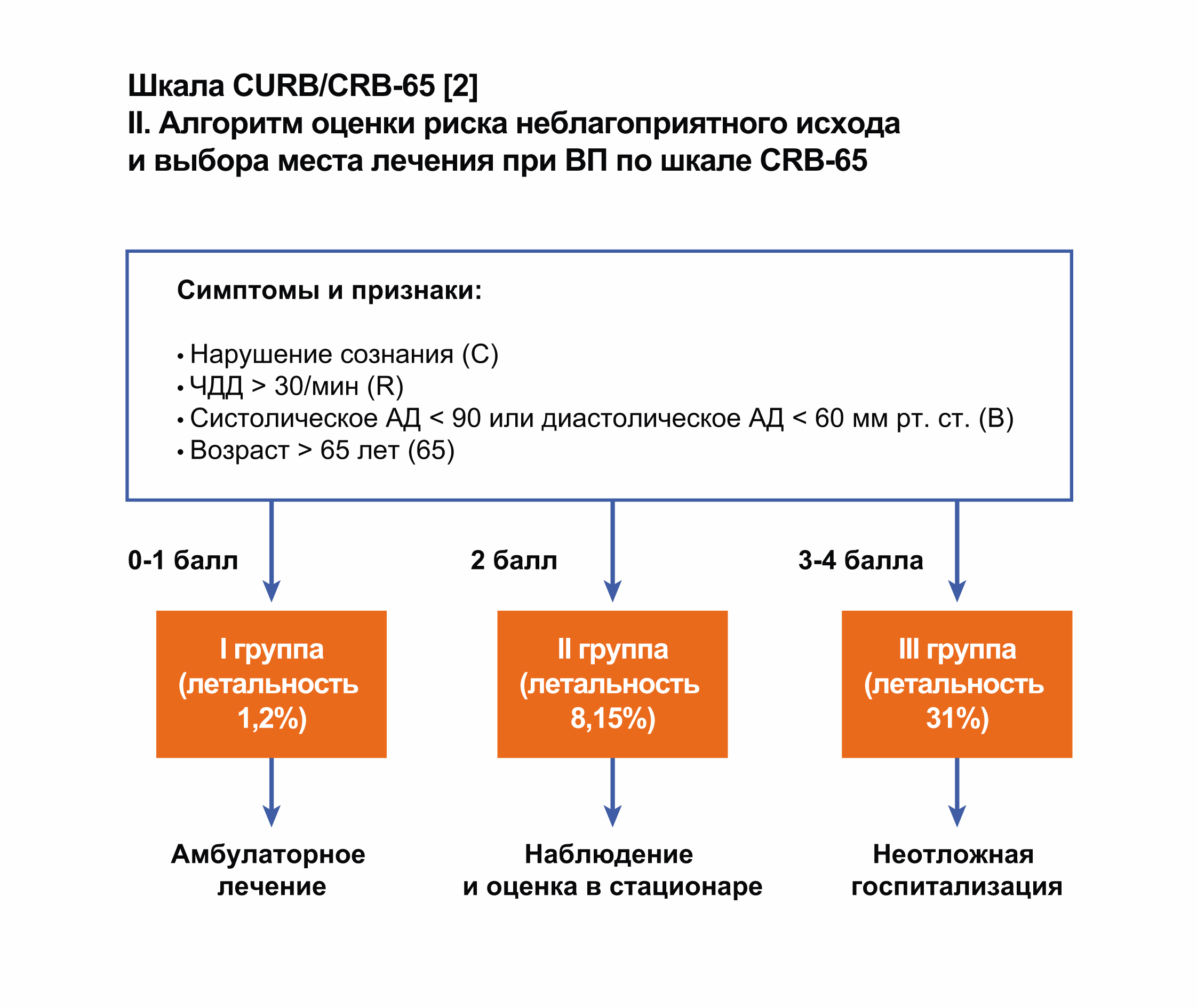
Шкала CURB-65 – это более простой подход оценки риска неблагоприятного исхода при ВП, который предлагает анализировать лишь 5 признаков:
- нарушение сознания, обусловленное пневмонией;
- повышение уровня азота мочевины> 7 ммоль/л;
- тахипноэ ≥ 30/мин;
- снижение систолического артериального давления
- возраст больного ≥ 65 лет.
Наличие каждого признака оценивается в 1 балл, общая сумма может варьировать от 0 до 5 баллов, причем риск летального исхода возрастает по мере увеличения общей суммы баллов.
Таблица 1. Балльная оценка факторов риска неблагоприятного прогноза
Параметр | Баллы | |
Демографические характеристики | ||
Мужчина | возраст (лет) | |
Женщина | возраст (лет) – 10 | |
Пребывание в доме престарелых/ учреждении длительного ухода | + 10 | |
Сопутствующие заболевания | ||
Злокачественное новообразование | + 30 | |
Серьезные хронические заболевания печени | + 20 | |
Застойная сердечная недостаточность | + 10 | |
Цереброваскулярные заболевания | + 10 | |
Серьезные хронические заболевания почек | + 10 | |
Физикальные признаки | ||
Нарушение сознания | + 20 | |
Частота дыхания> 30/мин | + 20 | |
Систолическое давление | + 20 | |
Температура 40°С | + 15 | |
Пульс> 125/мин | + 10 | |
Лабораторные и рентгенологические данные | ||
рН артериальной крови | + 30 | |
Мочевина сыворотки крови> 10,7 ммоль/л | + 20 | |
Натрий сыворотки крови | + 20 | |
Глюкоза сыворотки крови> 14 ммоль/л | + 10 | |
Гематокрит | + 10 | |
РаО2 | + 10 | |
Плевральный выпот | + 10 | |
CRB-65 отличается отсутствием в критериях оценки лабораторного параметра – азота мочевины, что упрощает использование данной шкалы у амбулаторных больных/в приемном отделении ЛПУ.
CURB/CRB-65 наиболее популярны при оценке риска летального исхода и выбора места лечения пациентов с ВП в странах Европы.
Ограничения шкал
- Не учитывают важные показатели, характеризующие ДН (например, уровень оксигенации).
- Не позволяют оценить необходимость госпитализации в ОРИТ.
- Не учитывают декомпенсацию сопутствующей патологии вследствие ВП.
- Не учитывают социальные факторы и сопутствующие заболевания.
- Невысокая информативность при определении прогноза у пациентов пожилого возраста.
Источник
Главным критерием для назначения лечения заболевания является оценка стадии пневмонии с учетом степени ее тяжести. Самостоятельно составить прогноз течения воспалительного процесса и уничтожить инфекционных возбудителей невозможно.

Классификация пневмоний
При установлении диагноза заболевания на основе обследования врачи учитывают множество показателей согласно рабочей классификации Минздрава:
| Критерии пневмонии | Характеристика |
| Формы заражения | Внутрибольничная. Внебольничная. У пациентов с иммунодефицитом. |
| Этиология по типам возбудителей | Стрептококки (более 30% зараженных людей). Пневмококки (от 15%). Микоплазмы (от 12%). Хламидии (13%). Гемофильные палочки (до 5%). Легионеллы (от 5%). Энтеробактерии (от 5%). Стафилококки (до 4%). Вирусы ЦМВ (от 3%). Грибки (до 4%). Другие (от 3%). |
| Эпидемиологические условия | Аспирация. ХОБЛ. Абсцесс. Алкоголизм, наркомания. Грипп. Муковисцидоз. Бронхоэктаз. Бронхиальные обструкции. Онкология. Иммунодефицит. После операций, травм. Болезни печени, крови. Влияние лекарственных препаратов. Лица старше 65. Дети. |
| Признаки пневмонии клинико-морфологические. | Очаговая. Сливная. Двусторонняя. Крупозная (долевая). |
| Протяженность и локализация очагов воспаления | Сегментарная пневмония. Долевая. Тотальная. |
| По тяжести течения заболевания | Легкая степень. Средняя. Тяжелая. С осложнением. |
| По типу | Атипичная. Типичная. |
Общая картина пневмонии определяется согласно совокупности всех перечисленных факторов. Главными критериями подбора антибиотиков для лечения становятся стадия развития и степень тяжести пневмонии. Самолечение может ухудшить состояние больного, вплоть до смертельного исхода.

Критерии степени тяжести пневмоний
Критерии развития заболевания находятся в полной зависимости от множества факторов:
- Пневмония во всех стадиях всегда протекает тяжело у новорожденных детишек и людей старческого возраста.
- Сложно вылечить заболевание у лиц с иммунодефицитом.
- Обширное по объему воспаление легких всегда отличается тяжелым течением как в первой, так и последующих стадиях.
В соответствии с рекомендациями РРО определены следующие симптоматические показатели, указывающие на характеристику развития пневмонии:
На тяжесть воспалительного процесса в легких особенно влияет тип возбудителя.
Признаки заболевания стадии прилива
Начало острой формы пневмонии в легкой степени характеризуется следующими симптомами:
- Резкое повышение температуры (свыше 39, до 40,5 ) на фоне нормального самочувствия либо ОРВИ. Появляется лихорадка, чередующаяся с ознобом.
- Слабость, головная боль.
- Появление дискомфорта в груди, хрипы, а также незначительные боли во время чихания, кашля в области поражения легких.
- Одышка с напряженным вдохом, выдохом.
- Поверхностное учащенное дыхание.
- Кашель изначально непродуктивный, а впоследствии отделяется немного мокроты.
- Может проявляться на щеках нездоровый румянец со стороны поражения легочной ткани. А также неестественная бледность носогубного треугольника.
- За счет расширения легочных капилляров, начинается максимальный прилив крови. Возникает отечность тканей, связанная с застойными явлениями.
- На крыльях носа иногда возникают герпесвирусные высыпания.
Состояние человека при заболевании легких оценивается как средней тяжести либо тяжелое. Длительность стадии: от 2 часов до 2–3 дней.
Проявления, характерные для стадии разгара
Воспаление легких средней степени диагностируют по следующим признакам заболевания:
- Значительная бледность слизистых, кожных покровов тела и цианоз кожи возле ногтей вследствие гипоксии тканей.
- Температура в период развития (стадия «красное опеченение») высокая — до 40,5 градусов.
- Учащается поверхностное дыхание до 40 за минуту. В области груди на стороне поражения легкого заметно отставание дыхательных движений. Одышка усиливается.
- Отсутствует аппетит.
- Отмечается тахикардия, возможны судороги, обмороки. Но давление во время 2 стадии заболевания может быть нестабильным.
- Боли в груди при актах дыхания значительно усиливаются.
- Объем мокроты увеличивается, в слизи появляются вкрапления гноя, крови.
- Легочные ткани во 2 стадии заболевания уплотняются, поскольку альвеолы заполняются экссудатом.
Состояние пациента при второй стадии заболевания признают стабильно тяжелым.
В связи с возрастающей интоксикацией, возникает угроза общей гипоксии клеток тела, а также увеличивается риск поражения печени, почек, тканей мозга.

Симптомокомплекс третьей стадии воспаления легких
Пневмонию в стадии «серого опеченения» различают согласно следующим признакам:
- При правильном лечении отмечается нарастающая продуктивность кашля.
- Снижается интенсивность боли в груди.
- Снижается температура.
- Несколько уменьшается одышка за счет увеличения выделения мокроты при кашле. Длительность стадии – от 3 до 9 дней.
В случаях отсутствия лечения, в этой стадии заболевания резко возрастает негативная симптоматика:
- Больные не в состоянии дышать самостоятельно.
- Из-за высокой температуры и сильной интоксикации проявляются неврологические нарушения: галлюцинации, бред, потери сознания.
- Мокрота гнойная, ржавая.
- Происходят обструктивные изменения легочных тканей.
Стадия разрешения
При корректном лечении 4 стадия является разрешающей: состояние человека значительно улучшается за 10–11 дней. Тяжелую пневмонию лечат исключительно в стационарах.
При отсутствии лекарственной терапии антимикробными препаратами проявляются симптомы крайне тяжелой пневмонии, а также развиваются негативные осложнения заболевания:
- плеврит;
- эмфизема;
- абсцесс;
- отек;
- инфаркт;
- гангрена легких.
Могут быть поражения сердечно-сосудистой, нервной, мочевыделительной, эндокринной и других систем организма.
Степени тяжести и стадии пневмонии легко определяются при рентгенографии: на снимках во время разгара пневмонии различаются затемнения разных размеров и протяженности. В процессе выздоровления выявляется уменьшение затемнений, а также исчезновение очагов инфильтрации.
Классификация по видам протекания болезни
В зависимости от всех совокупных факторов, определяющих стадию развития, степени тяжести пневмонии могут протекать агрессивно либо длиться очень долго.
Острая форма воспаления легких
Характеризуется ярко выраженной симптоматикой. Обычно протекает очень тяжело в любой из стадий. Основными причинами являются вирусное, бактериальное заражение, осложненное хроническими вялотекущими заболеваниями органов тела человека, а также иммунодефицитом в связи с истощением.

Затяжная форма пневмонии
Симптомы во всех стадиях не столь негативно выражены, как при остром начале болезни, поэтому лечение начинается несвоевременно. Что и приводит к длительному течению заболевания.
При отсутствии высокой температуры, сильного кашля, болей в груди человек сам у себя определяет простуду, начинает лечиться подручными домашними средствами. Между тем, воспалительный процесс обширно распространяется по легким, возникает сильная интоксикация организма. В результате происходит поражение сердечных тканей, нервных клеток, органов кроветворения. Прогноз благоприятный, если вовремя распознать заболевание.

Хроническая форма пневмонии
Возникает вследствие осложнения легкой степени болезни при неправильно установленном диагнозе, некорректном лечении заболеваний либо его отсутствии. Опасность пневмонии – в постоянном возобновлении острого прогрессирования воспалительных процессов в легких при малейшей простуде. Кроме того, при хронической пневмонии тяжелые осложнения возникают намного чаще.

Атипичная форма воспаления
Часто отсутствуют выраженные симптомы заболевания: кашель, мокрота, боли в груди. Высокую температуру, сильную слабость на начальной стадии заболевания считают признаками гриппа, в результате организм подвергается интоксикации, в легких микроорганизмы вызывают необратимые обструктивные изменения. Тяжелую пневмонию атипичной формы следует лечить при врачебном контроле.

Во избежание опасных осложнений любого вида и стадии пневмонии необходимо сразу же обращаться за медицинской помощью в поликлинику.
Видео по теме: Пневмония — откуда она берется
Источник
