Сестринский уход за пролежнями различной степени тяжести


Проблема пролежней заключается в том, что многие лежачие больные и ухаживающие за ними родственники не знают, насколько стремительно развивается опасный разрушительный процесс. Достаточно нескольких дней или даже часов, чтобы на коже появилось устойчивое покраснение в местах, плотно соприкасающихся с поверхностью кровати. Особенно уязвимы к пролежням пожилые, ослабленные недугом люди, 70% всех пациентов с кожными патологиями – старики. Пролежни замедляют процесс лечения, а тяжелые стадии заболевания могут привести к летальному исходу.
Основные принципы сестринского ухода
Чтобы эффективно бороться с пролежнями, члены семьи должны не только понимать природу их возникновения, но и уметь грамотно ухаживать за обездвиженным близким человеком. Травмировать кожный покров могут такие действия со стороны обслуживающего персонала, как:
- грубое подтягивание больного по постели;
- неловкое вытаскивание и смена мокрого белья;
- неосторожная подача судна;
- привязывание к кровати беспокойных психических больных;
- размещение больного на твердой, неровной поверхности;
- длительное нахождение в слизистой внутренних органов плотного тампона, дренажной трубки, катетера;
- неровная (со складками) простыня.
Помочь обеспечить лежачему больному качественный уровень жизни, призван сестринский уход – профилактика пролежней и лечение последствий некроза мягких тканей. В обязанности патронажной сиделки входит проведения комплекса мероприятий, направленных на устранение причины появления ранок и язв, а также обучение навыкам сестринского ухода домашних ассистентов лежачего больного.
Справка. Обязанности сестры-сиделки с медицинским образованием включает такое работы как: слежение за показателями состояния (температура, давление и пр.), забор биоматериала для анализов, контроль приема лекарственных препаратов, поддержание гигиены, обеспечение питания и пр.
Активные мероприятия по профилактике пролежней
Дистрофические поражения кожи и подкожных тканей происходят из-за сдавливания локальных надкостных участков тела. Уже через два часа непрерывной нагрузки на одно и то же место нарушается процесс кровообращения, питания, иннервация кожи и мышц. Воспрепятствовать дальнейшему развитию патологических изменений должны регулярные профилактические меры, в первую очередь, снятие давления с проблемных зон в течение всего периода лечения.
Сестринский уход за пролежнями различной тяжести включает следующие действия, направленные на устранение натиска массы тела в области поражения и нормализации кровотока:
- ежедневный осмотр тела в местах типичных для локализации пролежней: крестец, ягодицы, бедра, пятки, лодыжки, затылок, плечи;
- смену положения пациента в постели каждые 1,5-2 часа по схеме: «спина-левый бок-спина-правый бок», предпочтительная поза для ночного сна – на животе;
- уменьшение давления на отдельные участки тела за счет применения валиков, подушек, резиновых кругов, противопролежневых матрасов;
- исключение возможности самопроизвольного сползания больного в кровати, что может привести к смещению поверхностных слоев кожи и разрыву мелких кровеносных сосудов.
Внимание! Значительно облегчает сестринский уход за лежачим больным медицинская функциональная кровать. Современные модели оснащены опциями автоматического переворачивания через 30-45 минут, что дает возможность патронажной сестре или ухаживающему родственнику отдохнуть в ночное время.
Санитарно-гигиенические процедуры
Сестринский уход для профилактики возникновения пролежней не мыслим без строго соблюдения правил гигиены. Основной принцип – кожа должна быть сухой и чистой. Для этого необходимо:
- поддерживать оптимальный уровень влажности кожи с использованием натуральных масел, моющих кремов, пенок, спреев;
- немедленно удалять загрязнения с кожи и менять белье после неконтролируемых физиологических отправлений, которые являются агрессивными раздражителями;
- не реже двух раз в сутки протирать тело влажной мыльной губкой, а вероятные места образования пролежней тампоном, смоченным антисептическим спиртовым раствором;
- использовать гигиенические средства для удаления лишней влаги с кожных складок: впитывающие прокладки, абсорбирующие простыни, подгузники, влажные салфетки;
- содержать постель в опрятном, чистом виде, без складок и посторонних предметов на поверхности;
- проветривать помещения и обеспечить принятие воздушных ванн.
Сестринский уход по отношению к лежачему пациенту это, прежде всего, забота о том, чтобы он был одет в удобную хлопчатобумажную одежду без грубых швов, плотных резинок и больших пуговиц, не ранил себя ногтями, не перегревался, не потел и не сползал с постели.
Важно! Одно из главных правил сестринского ухода гласит: после водных процедур кожу нельзя вытирать, а только промакивать. Чтобы вытащить мокрое белье или подложить судно, больного следует предварительно поднять и только потом подвинуть или совершить какую-либо другую манипуляцию.
Лечение пролежней и осложнений
Сестринский уход за пролежнями различной степени тяжести включает применение медицинских препаратов, согласно с назначениями лечащего врача или хирурга. В зависимости от стадии пролежней лечение включает в себя средства, указанные в таблице.
1 стадия | 2 стадия | 3 и 4 стадия |
|
|
|
Сестринский уход при глубоких поражениях кожи на последний стадиях заболевания должен осуществляться исключительно патронажной квалифицированной медсестрой. От ее умения обработать и почистить рану после хирургического вмешательства, наложить повязку, снять интоксикацию и устранить боль зависит эффективность применяемой послеоперационной терапии.
Вспомогательные мероприятия
Сестринский уход при пролежнях – это профессиональная забота о здоровье лежачего пациента с учетом его индивидуальных особенностей. У пожилых людей, истощенных болезнью, иммунная система организма ослаблена, и регенерация кожного покрова и мягких тканей происходит очень медленно. На всех этапах лечения сестринский уход помогает ускорить процесс заживления ран и улучшить состояние больного за счет введения в рацион продуктов с повышенным содержанием белка: орехов, сыра, бобовых, яйца, творог. Восстановлению разрушенных клеток и рубцеванию ран способствуют витамины, иммуностимуляторы, классические физиопроцедуры.
Целесообразность привлечения сестринского ухода для лежачих больных, предрасположенных к образованию пролежней, доказана на практике. Своевременные меры, предпринятые в первые часы вынужденного постельного режима, защитят от серьезных проблем со здоровьем и не допустят развития необратимых патологических процессов. Знания и опыт патронажных сестер помогают родственникам, которые осуществляют уход за тяжелобольными людьми, не растеряться перед грозным противником и не позволить пролежням вносить свои неприятные коррективы в процесс выздоровления.
Видео
414
Источник
| Стадии пролежней | Цель вмешательства | Сестринские вмешательства | Назначение врача |
| I-II стадии пролежней – покраснения с синюшным оттенком в местах сдавления. | Предупреждение дальнейшего повреждения, устранить причины. Успокоить и способствовать стабилизации психологического состояния. | 1. Провести успокоительную беседу с пациентом и родственниками. 2. Усилить все профилактические мероприятия: 1) каждые 2 часа поворачивать; 2) область гиперемии протирать антисептическими растворами. 3) улучшить питание – пища, богатая белком, витаминами. | Виды положения в постели и их чередование зависят от заболевания и состояния пациента и определяются врачом. |
| III стадия – язвы, боль, страх за своё состояние. | Предупредить дальнейшее развитие пролежней и способствовать заживлению язвы. Стабилизировать эмоциональную сферу пациента. | 1. Провести успокоительную беседу. 2. На область язвы наложить асептическую повязку с мазью. 3. Усилить профилактические мероприятия. 4. Поощрять активность пациента. | Назначает мази для повязок на язвы (солкосерил, алазоль, пантеноль) |
| IV стадия – некроз тканей- боль, неприятный запах. | Способствовать очищению раны и заживлению. Снять болевые ощущения. Уменьшить неприятный запах. | 1. Провести успокоительную беседу с пациентом и родственниками. 2. Обезболивание – анальгин 50%-2мл 3. Обработка ран антисептиками. | Хирургическое иссечение некротизированных участков. Санация раны. |
ТЕМА: ПИТАНИЕ ПАЦИЕНТОВ
Выписка порционника и порционного требования.
Последовательность действий при составлении порционника:
1. Приготовьте «листы врачебных назначений» и чистые бланки.
2. Проведите выборку из листов врачебных назначений о назначенной диете.
3. Заполнить порционник, отметив в нём номер палаты, фамилию, имя, отчество пациента, назначенную диету.
4. Отдать порционник старшей медсестре.
ОБРАЗЕЦ:
Порционник терапевтического отделения областной больницы
На 20.10.10г
| № диеты | Итого | ||||||||
| Палата 1 | |||||||||
| Петров И. | + | ||||||||
| Сидоров П. | + | ||||||||
| Кравцев В. | + | ||||||||
| Палата 2 | |||||||||
| Яковлева М | + | ||||||||
| Алёхина К. | + | ||||||||
| Трусова Я. | + | ||||||||
| Палата 3 | |||||||||
| Каримов Б. | + | ||||||||
| Тенгаев С. | + | ||||||||
| Алиев Д. | + | ||||||||
| Мамедов Ф | + | ||||||||
| ИбрагимовТ | + | ||||||||
| Палата 4 | |||||||||
| Жданов В. | + | ||||||||
| Битюков Г. | + | ||||||||
| Иванов Н. | + | ||||||||
| Итого: |
Подпись медсестры ___________
Примечание: порционник составляется постовой медсестрой ежедневно.
Последовательность действий при составлении порционника:
1. Приготовьте порционник, составленный постовой медсестрой.
2. Составьте порционное требование, где суммируйте количество пациентов на определённой диете.
3. Распишитесь в порционном требовании и подайте на подпись заведующему отделением.
4. Отнесите в пищеблок.
ОБРАЗЕЦ:
Порционное требование терапевтического отделения
Областной больницы на 20.10.10г
| № ДИЕТЫ | КОЛИЧЕСТВО |
| Диета №1 | |
| Диета №2 | |
| Диета №5 | |
| Диета №7 | |
| Диета №9 | |
| Диета №10 | |
| Диета №13 | |
| Диета №15 | |
| Всего в отделении 14 человек |
Подпись ст. медсестры_______
Подпись зав. отделением_____
Примечание: порционное требование – это медицинский документ, где суммируется количество пациентов на определённый диетический стол, составляется старшей медсестрой на основании порционника, подписывается заведующим отделением и передаётся в пищеблок.
Кормление тяжелобольного.
Цель: накормить пациента.
Показания: невозможность самостоятельно принимать пищу.
Противопоказания: нет
Оснащение: пища (полужидкая, жидкая), посуда, ложки, поильник, салфетки, полотенца, прикроватный столик, ёмкость для мытья рук.
Последовательность действий:
1.Приготовьте палату к приёму пищи:
§ уберите сильно пахнущие лекарственные средства;
§ уберите предметы ухода, ненужные при кормлении больного;
§ проветрите палату.
2.Подготовьте пациента к приёму пищи:
§ завершите диагностические и лечебные процедуры;
§ при необходимости помогите ему провести физиологические отправления;
§ помогите пациенту принять удобное положение для приёма пищи;
§ помогите пациенту вымыть руки или вымойте ему руки;
§ накройте грудь и шею салфеткой;
§ придвиньте прикроватный столик к кровати пациента.
3.Принесите в палату пищу в тёплом виде, поставьте посуду с пищей на прикроватный столик.
4.Покормите пациента ложкой, давая ему пищу небольшими порциями.
5. Питьё дать из поильника.
5.Помогите пациенту ополоснуть рот после приёма пищи.
6.Уберите салфетку, приведите постель пациента в порядок.
7.Унесите посуду, обработайте посуду как положено.
Примечание: при наличии пациентов съёмных протезов сполоснуть их после приёма пищи.
Кормление пациента через назогастральный зонд.
Цель: накормить пациента.
Показания: бессознательное состояние, травмы челюсти, ротовой полости, нарушения глотания.
Оснащение: стерильный назогастральный зонд, шприц Жане, подогретая жидкая пища 38-390С (500-600 мл), вода 100мл, салфетки, роторасширитель, стерильный шпатель, перчатки, дез. растворы.
Последовательность действий:
1. Предупредить пациента за 15 минут о том, что предстоит приём пищи.
2. Рассказать пациенту, чем его будут кормить.
3. Приготовить пациента и палату к кормлению.
4. Вымыть руки, надеть перчатки.
5.Смочить слепой конец зонда тёплой водой
6. Ввести зонд на нужную глубину (рост –100) через нижний носовой ход.
7.Следить за дыханием пациента при введении зонда. Приостановить введение зонда при изменении цвета лица, попёрхивании, кашле, рвотных движениях.
8.Соединить свободный конец зонда со шприцем.
9.Оттянуть поршень шприца, чтобы убедиться в попадании зонда в желудок /выйдет содержимое желудка/.
10.Ввести постепенно малыми порциями приготовленную пищу при помощи шприца Жане, промыть зонд водой (другим шприцем)
11.Разъединить шприц и зонд.
12.Закрыть пробкой свободный конец зонда.
13.Прикрепить зонд к одежде.
14.Убедиться, что пациент чувствует себя комфортно.
15.Продезинфицировать использованные предметы.
16.Снять перчатки, вымыть руки.
Примечание: кормление через зонд можно осуществлять при помощи воронки и с помощью капельницы.
Кормление пациента через гастростому.
Цель: накормить пациента.
Показания: непроходимость пищевода (опухоли, травмы, ожоги), операции на желудке, пищеводе.
Оснащение: шприц Жане или воронка, подогретая гомогенная жидкая пища в назначенном количестве, стакан с кипяченной водой температуры 37-380 С, набор для обработки гастростомы (стерильные марлевые шарики и салфетки, 0,02% раствор фурацилина, стерильный шпатель, паста Лассара).
Последовательность действий:
1. Предупредить пациента за 15 минут о том, что предстоит приём пищи.
2. Рассказать пациенту, чем его будут кормить.
3. Приготовить пациента и палату к кормлению.
4. Вымыть руки, надеть перчатки.
5.Освободить гастростому от повязок, снять зажим.
6.Присоединить шприц Жане к свободному концу зонда.
7.Ввести подогретую пищу малыми порциями с интервалом 2-3 минуты. Не допустить попадания воздуха в зонд.
8.Промыть зонд приготовленной водой (50 мл).
9.Наложить зажим на зонд ближе к свободному концу.
10.Разъединить шприц и зонд.
11.Обработать кожу вокруг гастростомы приготовленным антисептическим раствором с помощью стерильных марлевых шариков.
12.Подсушить кожу марлевой салфеткой промокательными движениями.
13.Наложить на гастростому стерильную марлевую салфетку с пастой Лассара, зафиксировать её лейкопластырем или мягкой повязкой (косынкой), укрепив свободный конец зонда в удобном для больного положении.
14.Убрать предметы, использованные для кормления.
15. Убедиться, что пациент чувствует себя комфортно.
16. Продезинфицировать использованные предметы.
17.Снять перчатки, вымыть руки.
Примечание: вместо пасты Лассара по назначению врача можно применять цинковую мазь или гидрокортизоновую мазь.
Контроль за состоянием тумбочек и холодильников.
Источник
 Обработка пролежней – процедура, необходимая тяжелобольным пациентам.
Обработка пролежней – процедура, необходимая тяжелобольным пациентам.
Без обработки пролежней немыслим качественный уход за тяжелобольным пациентом.
Ниже приведены правила и алгоритмы ухода за кожей тяжелого больного, а также перечень средств и приемов, использовать которые нельзя.
↯
Больше статей в журнале
«Главная медицинская сестра»
Активировать доступ
Что делать, если у пациента появились пролежни?
Пролежни – это грозное осложнение, возникающее у лежачих больных и вызванное нарушением трофики тканей.
Причины этого могут быть как внешними (сдавление), так и внутренними (системные патологии).
Согласно статистике, пролежни развиваются у 15-20% больных, а в группу риска входят, по разным данным до 17% тяжелобольных пациентов.
Врач должен анализировать любой случай развития пролежней у больного, так как может иметь место нарушение алгоритмов обработки пролежней у тяжелобольных в стационаре.
Если с этим все в порядке, следует дать оценку общему состоянию больного, уточнить, достаточно ли в отделении средств ухода, пеленок, подгузников, хватает ли медицинских работников.
СОП Оценка степени риска развития пролежней в PDF
 Открыть документ сейчас
Открыть документ сейчас
Оценка риска возникновения пролежней
Существует готовы алгоритм оценки риска развития пролежней. В одном из приложений Стандарта Р 56819-2015 предложена технология выполнения простой медицинской услуги «Оценка степени риска развития пролежней».
В документе приведены наиболее уязвимые участки кожного покрова и положения пациента., а также описано, как обрабатывать пролежни. Эти иллюстрации можно использовать для обучения персонала в рамках Школы ухода за пациентом.
Документ отвечает на вопрос, что такое пролежни, стадии развития, профилактика и лечение пролежней также подробно описываются. Кроме того можно выбрать шкалу для оценки прогнозирования возникновения пролежней, подходящую конкретному отделению или учреждению.
Что бы оценить риск развития пролежней используйте специальные шкалы – Нортон, Ватерлоу, Брейден или Меддлей.
Шкала Ватерлоу в оценке пролежней – открыть таблицу в Системе Главная медсестра
 Открыть оценочную таблицу
Открыть оценочную таблицу
Выберите шкалу оценки в Системе Главная медсестра, в зависимости от условий работы и профиля ЛПО.
Помимо школы Ватерлоу, уже известной многим медработникам и применимой к любым категориям больных, в документе приведены еще три шкалы:
- Шкала Нортон – используется в отделениях гериатрии
Шкала Нортон для оценки риска образования пролежней – открыть таблицу в Системе Главная медсестра
 Открыть оценочную таблицу
Открыть оценочную таблицу
- шкала Брейден – актуальна для хирургических отделений, ОРИТ, отделений сестринского ухода
Шкала Брейден в оценке пролежней – скачать в Системе Главная медсестра
 Открыть таблицу сейчас
Открыть таблицу сейчас
- шкала Меддлей – получила широкое применение в отделениях неврологического профиля.
Шкала факторов риска образования пролежней Меддлей в Системе Главная медсестра
 Открыть оценочную таблицу
Открыть оценочную таблицу
Профилактика, лечение и обработка
Стандарты профилактики пролежней, принятые в конкретном медицинском учреждении, можно дополнить современными технологиями, описанными в ГОСТ. В свою очередь, технологии, признанные негативными, рекомендуется исключить.
Новые стандарты разрабатывались на основании принципов доказательной медицины, а также на основе отбора рекомендуемых и не рекомендуемых технологий лечения и профилактики пролежней.
“Как анализировать и регистрировать случаи пролежней по новым правилам” расскажем в экспертной рекомендации Системы Главная медсестра.
В отделениях, где проходит лечение много больных с ограниченной подвижностью, можно создать специализированные бригады по уходу за больными и провести дополнительное обучение персонала. Эта рекомендация описана в стандарте.
Основные принципы противопролежнегового ухода:
- тщательное соблюдение требований асептики;
- частая смена положения больного;
- использование противопролежневых приспособлений (матрасов, кроватей, подушек);
- предотвращение травматизации грануляционной ткани пролежневой раны;
- организация полноценного рациона больного с достаточным количеством витаминов и белка;
- проведение регулярных гигиенических мероприятий.
Правила обработки кожи пациента: алгоритм
Кожа лежачего больного обрабатывается каждые 2 часа для того, чтобы не допустить развития пролежней и профилактики инфекционных осложнений. Нельзя чрезмерно увлажнять или пересушивать кожу.
Подсушивать ее можно, используя присыпки без талька, а увлажнять – кремом из профессиональной серии.
Также для ухода за кожей можно использовать изделия с увлажняющими и защитными свойствами. Мытье кожи осуществляется очень аккуратно, без трения и использования кускового мыла.
Рекомендуется использовать для этого профессиональные средства или медицинские изделия для ухода за кожей – например, моющий лосьон, пенка и т.д. После мытья кожа тщательно осушается промокающими движениями, особое внимание уделяется кожным складкам и зонам особого риска.
При массаже участки, подверженные риску, нельзя сильно тереть. Массаж всего тела производится только после того, как на кожу будет нанесен толстый слой питательного крема.
Проверьте, как медсестры выполняют протоколы ухода по ГОСТ. Карту пациента по оценке риска возникновения пролежней можно изучить и скачать в PDF.
Карта сестринского наблюдения за больными с пролежнями в PDF
 Скачать форму 003-2/у
Скачать форму 003-2/у
Уход за промежностью и наружными половыми органами тяжелобольного
Обработка пролежней в промежности доставляет больному массу неприятных впечатлений, поэтому важно приложить все усилия к тому, чтобы не допустить их появления в этой области.
Алгоритм действий медсестры при пролежнях в промежности следующий:
- Обработка области промежности производится ежедневно или по мере загрязнения, но не менее двух раз в день, даже если видимые загрязнения отсутствуют. Это необходимо для того, чтобы предотвратить развитие пролежней и контактного дерматита, связанного с недержанием мочи и кала. Для гигиенического ухода за промежностью и наружными половыми органами пациентов рекомендовано использовать профессиональные средства или медицинские изделия для ухода за кожей. Кожу после мытья нужно тщательно обсушивать промокающими движениями, не используя при этом изделия из махровой ткани, уделяя особое внимание кожным складкам и проблемным участкам.
- В уходе за тяжелобольным человеком рекомендуется использовать специальные впитывающие средства – пеленки, подгузники, трусы, урологические прокладки и вкладыши. Впитывающие спецсредства выбираются в соответствии с требованиями ГОСТ Р55370. Подгузник подбирается строго индивидуально и зависит от общего состояния больного, степени недержания мочи, возраста, веса, степени активности.
Недопустимые средства ухода
Запрещена обработка пролежней следующими средствами:
- бриллиантовый зеленый;
- раствор перманганата калия;
- раствор фукорцина;
- гексахлорофен;
- хлоргексидин;
- раствор повидон-йода (допустимо использование по ограниченным показаниям);
- камфарный спирт;
- этиловый спирт;
- одеколон;
- коньячно-солевой раствор;
- раствор салициловой кислоты;
- перекись водорода (допустимо использование по ограниченным показаниям);
- смесь водки и шампуня;
- мазь «Каротолин»;
- мазь Вишневского;
- средства народной медицины (отвар коры дуба, ивы, настой зеленого грецкого ореха, калганный корень);
- использование резинового круга, в том числе обернутого марлей или тканью;
- использование матерчатого «бублика».
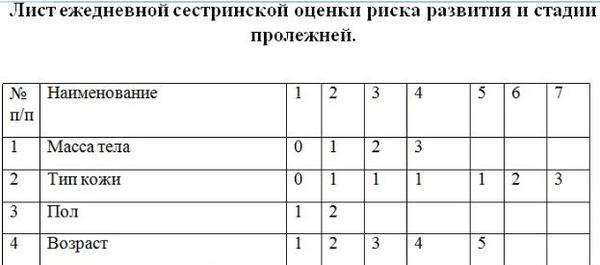
Зафиксируйте в обязанностях медсестер ежедневно вклеивать в карту стационарного больного лист ежедневной оценки риска и стадии развития пролежней, готовый образец в Системе Главная медсестра.
Скачать образец
Недопустимые методы уходы
Алгоритм осуществления обработки пролежней запрещает использование следующих методов:
- массаж участков тела, подверженных риску развития некрозов;
- проведение гигиенических мероприятий без использования профессиональных косметических средств и медизделий по уходу за кожей.
Справочник медсестры: факторы риска и стадии развития пролежней
Особенно сильное влияние на развитие и локализацию пролежней оказывает положение больного – так, в позе на животе сильное давление будут испытывать области груди и колен.
В положении сидя при опоре ногами на твердую поверхность сильное давление испытывают ткани седалищных бугров, а в положении лежа на спине – ягодицы, затылок, пятки и крестец. Больше половины всех пролежневых язв приходится на область крестца и седалищных бугров.
Развитие пролежней часто сопровождается такими симптомами, как боли, депрессия, а также различными осложнениями инфекционного характера – абсцессами, гнойными артритами, остеомиелитами, септическими состояниями.
Часто пролежни приводят к смерти пациента – так, в домах престарелых смертность больных с ними составляет порядка 20-80%.
Перечень медицинских услуг для профилактики пролежней в журнале «Главная медицинская сестра» с указанием кода медуслуги
 Открыть скачать таблицу
Открыть скачать таблицу
Пролежни могут возникать везде, где есть костные выступы, контактирующие с твердыми поверхностями.
Чаще всего это:
- грудной отдел позвоночника;
- крестец;
- большой ветрел бедренной кости;
- выступ малоберцовой кости;
- седалищный бугор;
- ребра;
- гребни подвздошных костей;
- локти;
- пятки;
- ушные раковины.
Реже пролежни появляются на затылке, сосцевидном отростке, акромиальном отростке лопатки, латеральном мыщелке и на пальцах стоп.
В совсем редких случаях у больных после перенесенного инсульта или тяжелых травм язвы могут возникать в непитичных местах – на боках стоп или тыльной стороне пальцев.
Пролежни в местах костных выступов возникают в случаях, когда больному наложили шину или гипс.
Пролежни развиваются при несоблюдении техники перемещения больного, когда происходит контакт кожи с грубыми поверхностями (крошки еды, швы, складки), а также при неправильном положении пациента в постели и неверном уходе. При трении травмируется как эпидермис, так и более глубокие слои кожи и мягких тканей.
Стадии развития пролежней
Выделяют 4 стадии пролежней:
- I – побледнение или стойкое покраснение участка кожи, не проходящее даже после прекращение давящего воздействия;
- II – появление участка синюшно-красного цвета с четко очерченными границами, стойкая гиперемия, отслойка верхнего слоя кожи, поверхностное нарушение целостности кожных покровов (пузырь, потертость, язва);
- III – разрушение кожи вплоть до мышечного слоя, появление жидкого отделяемого;
- IV – некротические процессы во всех мягких тканях, появление полости, на которой просвечивают кости или сухожилия.
! Чтобы определить стадию развития пролежней,воспользуйтесь таблицей в Системе Главная медсестра.
Дифференциально-диагностические признаки контактного дерматита, вызванного недержанием, и пролежней начальных стадий – откройте таблицу в Системе Главная медсестра
 Открыть таблицу сейчас
Открыть таблицу сейчас
Любой случай развития некрозов у пациента должен подвергаться тщательному анализу. В первую очередь необходимо выяснить, не было ли нарушения алгоритма ухода и профилактики пролежней у лежачих больных.
Затем необходимо рассмотреть общее состояние пациента, проверить наличие запаса средств для ухода и профилактики в отделении (подгузников, впитывающих пеленок), а также оценить, достаточно ли сестринского персонала.
Как определить стадию развития
Определение степени пролежней можно осуществлять по следующим признакам:
- Появление стойкого побледнения или покраснения участка кожи при отсутствии его внешних повреждений.
- Приобретение пораженным участком синюшно-красного оттенка с четкими границами; наблюдается стойкое покраснение кожи, отслойка эпидермиса и неглубокое нарушение целостности кожи (язва, напоминающая мозоль или потертость).
- Разрушение кожи вплоть до мышц с проникновением в нее (может наблюдаться жидкое отделяемое).
- Некроз всех тканей (видны полости, в которых просматриваются сухожилия или кости).
Для точной идентификации пролежней I–II степеней используйте таблицу ниже.
Дифференциально-диагностические признаки
| Признак | Контактный дерматит | Пролежни I–II стадий |
| Гиперемия | Есть | Может быть |
| Бледность | Нет | Может быть |
| Отслойка эпидермиса | Нет | Может быть |
| Нарушение целостности кожных покровов (поверхностная язва) | Нет | Может быть |
| Везикулы или пузыри | Нет | Есть |
| Эрозии | Нет | Может быть |
| Воспалительная инфильтрация кожи | Есть | Есть |
| Шелушение | Может быть | Может быть |
| Трещины | Нет | Могут быть |
| Границы поражения | Расплывчатые | Четкие |
| Зуд и жжение | Есть | Может быть |
| Боль | Нет | Может быть |
Для точной постановки диагноза разрешено использовать метод фотофиксации.
Необходимо снимать участки, наиболее всего подверженные развитию пролежней:
- затылок;
- лопатки;
- крестец;
- пятки (в положении на спине);
- боковые поверхности бедер (в положении на боку).
Для того, чтобы исключить или подтвердить подозрения в появлении пролежней у больного, нужно фотографировать места видимых изменений кожи.
В домах и отделениях сестринского ухода, домах престарелых и хосписах медицинский персонал фиксирует все данные о локализации, размере и стадии пролежней только в карте сестринского наблюдения.
Как изменились правила работы
Медсестры отмечают, что вопросов о том, как работать по новому ГОСТу много. Система Главная медсестра попросила эксперта объяснить самые сложные темы. Ее ответы смотрите в видеорекомендации.
Как работать по новому ГОСТу «Профилактика пролежней»
 Смотреть видео сейчас
Смотреть видео сейчас
- Как не надо работать: устаревшие технологии – 2:06
- Что изменилось в профилактике пролежней по новому ГОСТу – 17:06
- Шкалы для оценки риска развития пролежней – 1:46
- Классификация средств по уходу за тяжелобольными – 1:15
- Признаки контактного дерматита – 0:29
- Как часто надо обрабатывать тяжелобольных пациентов – 2:13
- Сборники сестринских услуг – 1:40
- Зачем нужна школа ухода за тяжелобольными – 4:55
Материал проверен экспертами Актион Медицина
Источник