Сестринский процесс при пневмонии новорожденных
Сестринский процесс при заболеваниях органов дыхания. Заболевания органов дыхания в структуре детской заболеваемости составляют более 60 %.
Сестринский процесс при острой пневмонии
Информация о заболевании. Пневмония это острое воспаление легочной ткани.
Этиология: инфекционная – пневмококки, стафилококки, вирусы, микоплазма. Чаше всего наблюдается смешанная – вирусно-бактериальная этиология. В 60-80 % случаев «домашних» пневмоний возбудителем является пневмококк.
Предрасполагающие факторы: перинатальная патология, врожденные пороки сердца, гиповитаминозы; хронические очаги инфекции ЛОР-органов, повторные ОРВИ, рецидивирующий бронхит, активное и пассивное курение. В развитии пневмонии большое значение имеет состояние реактивности организма ребенка.
Инфекция проникает воздушно-капельным путем, а затем бронхогенно распространяется по дыхательным путям, задерживается в бронхиолах и альвеолах, вызывая местное воспаление, инфильтрацию и заполнение альвеол экссудатом. Основными механизмами патологического процесса являются развитие интоксикации (воздействие бактерий и их токсинов) и дыхательная недостаточность, так как в результате нарушения внешнего дыхания легкие не способны обеспечивать нормальный газообмен.
Клинические проявления, продолжительность течения, характер осложнений зависят от типа пневмонии и возраста ребенка.
Типы острых пневмоний:
Очаговая – наиболее частая у детей раннего возраста; воспаление захватывает участки легочной ткани размерами не менее 1 см.
Огагово-сливная – наблюдается у детей разного возраста; воспаление захватывает участки легочной ткани в нескольких сегментах или во всей доле легкого.
Сегментарная – возникает у детей разного возраста; воспаление захватывает один или несколько сегментов легких, иногда с вовлечением плевры.
Долевая (крупозная) – пневмококковая, наблюдается у детей старшего возраста; воспаление захватывает целую долю легких. Течение этой пневмонии тяжелое с выраженными симптомами интоксикации и дыхательной недостаточности.
Интерстициальная – редкая форма пневмонии, вызывается микоплазмой или пневмоцистами; воспаление захватывает межальвеолярную соединительную (интерстициальную) ткань легких; характеризуется быстрым развитием дыхательной недостаточности.
Детей дошкольного и школьного возраста при неосложненной пневмонии можно лечить амбулаторно в условиях «стационар на дому».
Показания к госпитализации: дети первого полугодия жизни; дети, независимо от возраста, с тяжелым и осложненным течением заболевания; при отсутствии эффекта от лечения в амбулаторных условиях; при отсутствии условий для лечения на дому; дети из социально-неблагополучных семей.
Принципы лечения: постельный режим на весь лихорадочный период; питание полноценное, по возрасту; медикаментозная терапия: антибиотики, муколитические препараты, инфузионная терапия. Физиотерапевтическое лечение. ЛФК, массаж.
Этапы сестринского процесса при острой пневмонии:
1 этап. Сбор информации
– Субъективные методы обследования:
Характерные жалобы: гипертермия с ознобом при крупозной пневмонии; снижение аппетита, слабость, недомогание; кашель сухой или влажный, появление ржавой мокроты при крупозной пневмонии; боль в грудной клетке, одышка.
История (анамнез) заболевания: начало острое с повышения температуры тела.
– Объективные методы обследования:
Осмотр: самочувствие ребенка нарушено, вялый, лихорадка; кожные покровы бледные, цианоз носогубного треугольника; дыхание стонущее, одышка (40 в минуту у детей старше 2 лет, 60 в минуту у детей до 2 лет), участие в акте дыхания вспомогательной мускулатуры с втяжением межреберных промежутков, тахикардия. При перкуссии — укорочение легочного звука; при аускультации — ослабленное дыхание, наличие влажных хрипов.
Результаты методов диагностики (из амбулаторной карты или Истории болезни): общий анализ крови: нейтрофильный лейкоцитоз и увеличение СОЭ; рентгенография легких — наличие инфильтрации очаговой, сегментарной, полисегментарной или занимающей часть или всю долю.
2 этап. Выявление проблем больного ребенка
У пациента с пневмонией нарушаются потребности: поддерживать температуру тела, поддерживать общее состояние, дышать, есть, спать, отдыхать, общаться.
Существующие проблемы, обусловленные интоксикацией: повышение температуры тела, недомогание, слабость, головная боль, снижение аппетита.
Существующие проблемы. обусловленные развитием дыхательной недостаточности: одышка, участие в акте дыхания вспомогательной мускулатуры, тахикардия.
Потенциальные проблемы: острая дыхательная недостаточность; острая сердечно-сосудистой недостаточность: затяжное и хроническое течение.
3-4 этапы. Планирование и реализация ухода за пациентом в стационаре
Цель ухода: способствовать выздоровлению, не допустить развитие осложнений.
План сестринского ухода за пациентом в условиях лечения “стационар на дому”. Медицинская сестра обеспечивает:
Организацию постельного режима на весь период лихорадки, до улучшения самочувствия и общего состояния.
Организацию питания: молочно-растительную диету. При отсутствии аппетита – суточный объем пищи уменьшить на1/2 или 1/3 восполняя обильным питьем жидкости.
В соответствии с назначениями врача: антибактериальную терапию, прием отхаркивающих и мокроторазжижающих средств, симптоматическую терапию, домашнюю физиотерапию.
Независимые вмешательства:
– активное посещение больного ребенка до полного выздоровления:
– наблюдение за реакцией ребенка на лечение;
– динамическое наблюдение и оценка общего состояния ребенка: положение в постели, самочувствие, цвет кожных покровов и слизистых, аппетит, наличие и характер кашля, температура тела, частота, глубина и ритм дыхания;
– обучение ребенка и родителей «технике кашля», вибрационного массажа для эвакуации мокроты, созданию дренажного положения, проведению домашней физиотерапии – горчичники, горчичное обертывание, ингаляции;
– консультирование ребенка и его родителей относительно его здоровья;
– проведение санитарно-просветительных бесед о заболевании, профилактике осложнений.
Сестринский процесс при острой пневмонии
План ухода
1. Обеспечивать организацию и контроль над соблюдением лечебно-охранительного режима
Реализация ухода:
Независимые вмешательства: Провести беседу с пациентом и /или родителями о заболевании и профилактике осложнений; объяснить пациенту и/или родителям о необходимости соблюдения режима; приподнять головной конец кровати: проведение постурального дренажа 2-3 раза в день; рекомендовать матери грудного ребенка чаще брать его на руки и менять положение в кроватке.
Мотивация:
Охрана ЦНС от избыточных внешних раздражителей. Создание режима щажения, обеспечение максимальных условий комфорта. Облегчение дыхания. Эвакуация мокроты
2. Обеспечивать организацию и контроль над питанием
Реализация ухода:
Независимые вмешательства: Проведение беседы с пациентом/родителями о питании; Рекомендовать родителям приносить продукты с большим содержанием углеводов, фрукты, овощи; не кормить ребенка насильно, при отказе от пищи недостающий суточный объем восполнять питьем жидкости
Мотивация:
Удовлетворение, физиологических, потребностей
3. Организация досуга
Реализация ухода:
Независимое вмешательство: Рекомендовать родителям принести ребенку любимые книги, игры и др.
Мотивация:
Создание условий для соблюдения режима
4. Создание комфортных условий в палате
Реализация ухода:
Независимые вмешательства: Контролировать проведение влажной уборки и регулярного проветривания; регулярность смены постельного белья; соблюдение тишины в палате
Мотивация:
Улучшение дыхания. Удовлетворение физиологических потребностей во сне
5. Оказание помощи в проведении гигиенических мероприятий и приеме пищи
Реализация ухода:
Независимые вмешательства: Провести беседу о необходимости соблюдения гигиены; Рекомендовать родителям принести зубную пасту, расческу, чистое сменное белье
Мотивация:
Обеспечение санитарно-гигиенических мероприятий. Потребность быть чистым
6. Выполнять назначения врача
Реализация ухода:
Зависимые вмешательства: Введение антибиотиков, обеспечение приема лекарственных препаратов: проведение инфузионной терапии Независимые вмешательства: Объяснить пациенту и/или родителям про необходимость введения антибиотиков, прием других лекарственных препаратов; провести беседу с пациентом и/или родителями о возможных побочных эффектах терапии; сопровождать на физиотерапевтические процедуры
Мотивация:
Этиотропное лечение. Профилактика осложнений. Раннее выявление побочных эффектов. Дезинтоксикация
7. Обеспечивать динамическое наблюдение за реакцией пациента на лечение
Реализация ухода:
Независимое вмешательство: Опрос о самочувствии, жалобах, регистрация характера кашля; измерение температуры тела утром и вечером; ЧД. ЧСС. При ухудшении общего состояния срочно сообщить врачу
Мотивация:
Контроль эффективности проводимого лечения и ухода. Раннее выявление и профилактика осложнений.
5 этап. Оценка эффективности ухода
При правильной организации сестринского ухода наступает выздоровление ребенка, пациент выписывается под наблюдение участкового педиатра. Пациент и его родители должны знать об особенностях режима, питания, физической нагрузки, которые должен соблюдать ребенок после заболевания, о необходимости диспансерного наблюдения и строгом соблюдении всех рекомендаций.
Источник

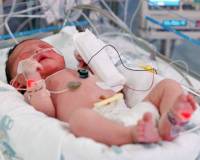
Пневмония у новорожденных — это острое инфекционно-воспалительное поражение респираторных отделов легких. Основные причины: возбудители TORCH-комплекса, стрептококки и стафилококки, хламидии, другие патогены, колонизирующие родовые пути матери. Заболевание проявляется синдромом дыхательных расстройств, инфекционным токсикозом, неврологическими нарушениями. Для диагностики неонатальных пневмоний проводят рентгенографию ОГК, бакпосев мокроты, серологические и общеклинические исследования крови. Лечение включает этиотропную антибиотикотерапию, кислородную поддержку, патогенетические медикаменты (иммуномодуляторы, инфузионные растворы).
Общие сведения
Пневмония — одна из основных проблем практической неонатологии. Заболеваемость составляет около 1% среди доношенных новорожденных и до 10% среди недоношенных. У младенцев, которые сразу после рождения находились на длительной ИВЛ, распространенность нозокомиальной пневмонии составляет до 40-45%. Воспаление легких рассматривается в качестве основной причины или сопутствующего фактора до 25% летальных исходов в период неонатальности. По данным Росстата, младенческая смертность от пневмонии достигает 7,5%.

Пневмония у новорожденных
Причины
У новорожденного собственный иммунитет крайне низкий, а все системы органов находятся в состоянии транзиторных приспособительных реакций и еще не адаптировались к смене условий после рождения. Поэтому младенцы очень чувствительны к любым видам инфекций, от которых преимущественно страдают кожа и респираторный тракт. Этиологическая структура неонатальных пневмоний отличается от таковой у старших детей и взрослых. Конкретные причины зависят от пути заражения:
- Трансплацентарный. В утробе матери ребенок чаще сталкивается с инфекциями TORCH-комплекса, которые имеют тропность к эпителию дыхательных путей, — с краснухой, токсоплазмозом, простым герпесом и цитомегаловирусом. В редких случаях происходит заражение сифилисом и туберкулезом.
- Интранатальный. Во время родов основной путь инфицирования — контактный, который реализуется при прохождении через материнские родовые пути. Если они не санированы, новорожденный может заразиться хламидиями, кишечной палочкой микоплазмой и уреаплазмой. Чаще других встречается хламидийная пневмония (33% случаев).
- Постнатальный. После рождения заражение младенца может произойти в стационаре, особенно, если ему проводят инвазивные манипуляции или кислородную поддержку. Здесь на первый план выходят золотистые стафилококки, синегнойная палочка, вирусы гриппа и парагриппа. Причины постнатальных пневмоний также включают грибы рода Кандида, аденовирусы, микобактерии туберкулеза.
Основной предрасполагающий фактор пневмонии у новорожденных — недоношенность, которая в 10 раз повышает риск заболевания. На втором месте стоят дыхательные нарушения, требующие интубации и применения ИВЛ. Частота пневмоний возрастает у детей с врожденными аномалиями дыхательных путей. Легочному воспалению способствует желудочно-пищеводный рефлюкс, при котором зачастую развивается аспирационный синдром и патогенные бактерии попадают в дыхательные пути.
Патогенез
В большинстве случаев при неонатальных пневмониях наблюдается двустороннее поражение интерстициальной ткани и альвеол, которое вызывает тяжелые гипоксические расстройства и связанный с ними ацидоз. Сочетание гипоксемии и нарушений кислотно-основного равновесия провоцирует полиорганную недостаточность. В первую очередь страдает сердечно-сосудистая система, а при тяжелом течении и другие органы — почки, печень, головной мозг.
Независимо от причины, пневмонии у новорожденных протекают в 3 стадии. Сначала происходит инфильтрация (первая неделя болезни), когда поражаются преимущественно периферические отделы легких. На второй неделе начинается стадия рассасывания, характеризующаяся уменьшением процента затемненных участков и повышением пневматизации. На третьей неделе наступает этап интерстициальных изменений и деформации легочного рисунка.
Классификация
В зависимости от причины, у новорожденных выделяют бактериальную, вирусную, грибковую или протозойную формы заболевания. Если патология возникла при отсутствии других очагов инфекции в организме, ее называют первичной. Вторичное воспаление легких формируется при аспирационном синдроме, сепсисе. В современной неонатологии важна классификация пневмоний по времени развития на 2 группы:
- Врожденные. Инфицирование в этом случае происходит анте- или интранатально, а первые клинические признаки определяются в течение 3 суток после родов. Частые причины врожденного воспаления — внутриутробные инфекции.
- Приобретенные (постнатальные). Заражение патогенными микробами происходит в роддоме (нозокомиальная форма) или после выписки младенца (внебольничная форма). Симптомы выявляются спустя 72 часа после рождения ребенка, но не позже 28 дня жизни.
Симптомы пневмонии у новорожденных
У новорожденных пневмонии преимущественно проявляются неспецифическими дыхательными расстройствами. Наблюдается частое и шумное дыхание, сопровождающееся «хрюкающими звуками». При этом крылья носа раздуваются, межреберные и надключичные промежутки втягиваются. Кожа вокруг рта и на кончиках пальцев синеет, при нарастании дыхательной недостаточности отмечается тотальный цианоз.
Кашель у новорожденного обычно отсутствует. Изо рта периодически выделяется слизь или пена с неприятным запахом. Симптоматика дополняется общими признаками: отказом от сосания груди, повышением температуры тела, патологической возбудимостью или угнетением ЦНС. В неонатальном периоде пневмониям сопутствует инфекционный токсикоз, для которого характерен серый оттенок кожи, геморрагическая сыпь, желтуха и гепатоспленомегалия.
Осложнения
Болезнь может приводить к отеку легких, гнойно-деструктивным процессам (абсцессам, буллам, гангрене), пиопневмотораксу. Продолжительные дыхательные расстройства у новорожденных провоцируют гипоксическую энцефалопатию, кардиопатию, нефропатию. Наиболее тяжело протекают пневмонии у недоношенных детей: они часто заканчиваются генерализацией инфекции и сепсисом, а в 40% вызывают летальный исход.
Диагностика
Неонатолог начинает обследование со сбора анамнеза матери (течение беременности и родов, экстрагенитальные патологии), чтобы предположить причины дыхательных нарушений у новорожденного. Физикальные данные малоинформативны, поскольку у младенцев намного труднее выявить хрипы и крепитацию при аускультации. Расстройства дыхания оценивают по шкале Сильвермана или Даунса. Основными диагностическими методами для верификации возможной пневмонии у новорожденных являются:
- Рентгенография ОГК. Основной метод, который показывает очаговые или тотальные затемнения в легких, состояние плевральных синусов, наличие признаков РДС по типу «матового стекла». На снимках врач может обнаружить врожденные пороки дыхательной системы, ставшие предрасполагающим фактором заболевания.
- Микробиологическое исследование. Для установления инфекционной причины пневмонии проводят бакпосев отделяемого из зева, мокроты или трахеобронхиального аспирата. Полученные микроорганизмы исследуют на чувствительность к антибиотикам. При подозрении на сепсис выполняется посев крови на стерильность.
- Серологические реакции. Определение антител к врожденным инфекциям (цитомегаловирус, краснуха) необходимо для выяснения характера пневмонии, если типичные возбудители исключены. При визуализации на рентгенографии признаков так называемой «белой» пневмонии назначают серологические тесты на сифилис (РСК, РИБТ).
- Анализы крови. Клиническое и биохимическое исследования рекомендованы для выявления маркеров воспалительной реакции, которые соотносятся с тяжестью и прогнозом болезни. Неблагоприятным считается высокий лейкоцитарный индекс интоксикации и возрастание уровня СРБ более 10 мг/л.
Лечение пневмонии у новорожденных
Консервативная терапия
Лечение младенцев с воспалением легких проводится только стационарно: в отделении патологии новорожденных или в блоке реанимации и интенсивной терапии. Основу лечения составляют антибиотики, которые сначала подбираются эмпирически, а затем корректируются после получения результатов бактериологической диагностики. В неонатологии в основном используют бета-лактамные препараты и макролиды. Как патогенетические методы применяются:
- Кислородная поддержка. Обеспечение нормальной сатурации — первостепенная задача врачей, поскольку это снижает риск метаболических и полиорганных нарушений. Рекомендована неинвазивная вентиляция (бифазик, CIPAP), в тяжелых случаях ребенка переводят на ИВЛ.
- Иммунотерапия. Для стимуляции собственных защитных сил организма новорожденного назначают иммуноглобулины II поколения, которые включают комплекс IgG, IgM, IgA (пентаглобин).
- Инфузионная терапия. Для восполнения ОЦК и коррекции электролитных показателей показано внутривенное вливание растворов. Базовым считается 10% раствор глюкозы, который обеспечивает организм энергией. При гипоксических нарушениях эффективно ведение неотона.
Прогноз и профилактика
Вероятность полного выздоровления высокая у доношенных новорожденных без врожденных пороков и иммунодефицитов. Менее благоприятнен прогноз у недоношенных младенцев, особенно когда они требуют кислородной поддержки на ИВЛ. Профилактика неонатальных пневмоний включает антенатальную охрану плода, своевременную диагностику и лечение инфекций у беременной, предотвращение РДС путем введения дексаметазона при высоком риске преждевременных родов.
Источник
