Рубцы после ожогов гипертрофические рубцы
Гипертрофические рубцы толстые, плотные, с бугристой поверхностью, покрытой шелушащимся эпителием.
Нередко в местах натяжения на рубце образуются поперечные трещины.
Участки рубца, подвергающиеся давлению или трению, могут изъязвляться.
Уплотненные рубцы без четких границ переходят в атрофические, которые постепенно сливаются с окружающей кожей. Гипертрофические рубцы никогда не распространяются за пределы зоны повреждения.
Их форма и размеры разнообразны — от узких шнуровидных тяжей и перепончатых складок до обширных Рубцовых полей. Гипертрофические рубцы формируются в течение 6—12 мес после эпителизации ран. Они постепенно приобретают четкие очертания, отграничиваясь от атрофической части рубца и неповрежденной кожи.
В формировании гипертрофических рубцов ведущую роль играют (порознь или сочетанно) 2 фактора — большие размеры раневого дефекта и постоянная травматизация рубца.
Последняя больше выражена в функционально активных областях, особенно если рубцы расположены продольно по направлению сокращения имеющихся здесь мышц. На рубЦы, расположенные поперечно или косо к направлению мышечных сокращений, движения не оказывают существенного влияния [Вихриев Б. С, Бурмистров В. М., 1981].
Постоянная травматизация, надрывы и изъязвления эпидермиса поддерживают хронический воспалительный процесс, препятствующий размягчению рубца. Гипертрофические рубцы характеризуются расслоением и слущиванием рогового слоя эпидермиса, частыми митозами в ростковом слое, глубокими выростами эпителия в подлежащие ткани. Клеточный состав рубцов неоднороден — элементы фибропластического ряда имеют различную степень зрелости, отмечается лимфоплазмоцитарная инфильтрация как периваскулярно, так и среди Рубцовых волокон.
Незрелые клетки располагаются преимущественно субэпидермально. J. Garb, J. Stone (1942), W. Hofs (1952), Л. А. Болховитинова, M. Н. Павлова (1977) установили патоморфологические и клинические отличия между келоидными и гипертрофическими рубцами.
В келоиде количество фибробластов составляет 60—120 клеток в поле зрения (характерно наличие узелков коллагена), а в гипертрофическом рубце — 40 — 60 клеток. В келоидном рубце выражено мукоидное набухание, в гипертрофическом оно отсутствует. Тучных и плазматических клеток гораздо больше в гипертрофическом рубце. Эластические волокна в келоидном рубце отсутствуют, в гипертрофическом появляются в более зрелой ткани рубца.
По данным морфологических исследований можно заключить, что послеожоговые рубцы являются в основном келоидными, хотя клинически они чаще имеют вид гипертрофического рубца. Может быть поэтому большинство авторов, особенно зарубежных, послеожоговые рубцы называют гипертрофическими [Kischer С, .Shetlar М., 1979; Ketchum L., 1979; Parks D. et al., 1979].
Келоидный рубец представляет собой незрелую соединительную ткань, что составляет его специфическую морфологическую особенность.
Большое число фибробластов, обнаруживаемых в ткани свежих послеожоговых рубцов, имеет грубое сетчатое строение эндоплазмы, что свидетельствует о высокой степени синтетической активности. Для более точного суждения об особенностях дифференцировки и функционального состояния клеток келоидного рубца мы провели их электронно-радиоавтографическое исследование в нескольких случаях ожоговой травмы.
Основное вещество келоидного рубца отличалось от окружающей и нормальной кожи большей рыхлостью расположения коллагеновых волокон. Содержание клеток в келоидном рубце было значительно большим, чем в нормальной коже. Клетки располагались поодиночке или небольшими группами между пучками коллагеновых волокон или около сосудов. Часто встречались плазматические клетки. Вокруг некоторых фибробластов обнаруживали зону «просветления», лишенную коллагена. В коже, окружающей келоидный, рубец, количество клеток было еще большим.
Меченные.тимидином-Н клетки весьма часто встречались в железах нормальной и окружающей келоидный рубец кожи. Кроме железистых клеток, тимидином-Н метились также эндотелиоциты. В нормальной коже такие эндотелиоциты не были обнаружены, но в келоидном рубце и окружающей его коже они встречались, хотя и редко.
Содержание тучных клеток в келоидном рубце составляло 2%, а в окружающей коже — 5%. Важно отметить, что в окружающей келоидный рубец коже тучные клетки не только встречались в большем количестве и чаще, но и более интенсивно метились уридином-Н . Этот предшественник в высокой концентрации включался в клетки сосудистой стенки: в эндотелиоциты и перициты келоидного рубца и окружающей его кожи.
Нередко можно было обнаружить активный синтез РНК и в клетках облитерированных и деформированных сосудов. Синтез РНК в плазматических клетках был менее интенсивен. Что же касается фибробластов, то они метились как уридином-Н , так и пролином-Н , главным образом в тех случаях, когда располагались вблизи капилляров. Фибробласты, удаленные от сосудов, чаще не содержали метки и находились на различных стадиях деструкции. Распадающиеся клетки нередко обнаруживали рядом с клетками, синтезирующими РНК и белок. Метка фибробластов в коже, окружающей келоидный рубец, встречалась чаще и обычно была более плотной по сравнению с фибробластами келоидного рубца.
Таким образом, при электронно-радиоавтографическом исследовании келоидного рубца установлено, что сосуды с их ближайшим окружением являются участками наибольшей биосинтетической активности клеток и, по-видимому, местом новообразования как самих клеток, так и межклеточного вещества рубца.
После облитерации просвета на месте бывшего сосуда остается «муфта» из клеток, интенсивно синтезирующих РНК. Этот синтез отражает дифференцировку клеток (возможно, в фибробласты) либо высокую .активность секреторного процесса.
О возможности такой дифференцировки писал еще в 1942 г. А. И. Абрикосов. М. В. Журавлева (1966), изучавшая гистохимию келоидных рубцов, также пришла к заключению, что адвентициальцые кдетки преобразуются в фибробласты. Последние, по ее данным, не формируют аргирофильных волокон.
Следовательно, в келоидных рубцах происходит как бы выпадение начальной стадии коллагенообразования, за счет чего процесс рубцевания приобретает патологический характер. В удаленных от сосудов зонах происходит постепенное отмирание клеток. Следовательно, келоидный рубец, как и грануляционная ткань, состоит из отдельных микрозон.
Каждая микрозона формируется капилляром и проходит в своем развитии следующие стадии:
1) пролиферации васкулярных клеток и, возможно, дифференцировки их в фибробласты;
2) облитерации сосудов с продолжающимся новообразованием коллагена;
3) постепенного снижения уровня биосинтетических процессов и гибели клеток микрозоны.
Сходный цикл изменений претерпевает и нормальная грануляционная ткань. Однако в отличие от нее в келоидном рубце цикл многократно повторяется и равновесие между новообразованием структур и веществ устанавливается при другом соотношении числа сосудов, клеток и ином состоянии основного вещества соединительной ткани. Иммунологические реакции, по-видимому, являются существенным моментом в поддержании такого состояния.
На это указывает присутствие в келоидном рубце большого количества плазматических клеток.
Особо следует отметить, что внешне неизмененная кожа по соседству с келоидным рубцом резко отличается и от нормальной кожи и даже от самого рубца большим количеством клеток, в том числе тучных, а также высокой скоростью синтеза РНК в последних, в эндотелиоцитах многочисленных сосудов и фибробластах. Значение этой активации биосинтетических процессов по соседству с келоидным рубцом пока неясно. Следует предположить,’ что это отражает способность к расширению зоны келоида на окружающие участки, о чем свидетельствуют клинические наблюдения.
Однако в большинстве случаев для келоидов характерно постоянство размеров, поэтому нельзя исключать, что активность пограничных регионов каким-то образом поддерживает тот патологический уровень равновесия процессов синтеза и распада, которым отличается келоидный рубец.
Таким образом, по данным электронно-радиоавтографического исследования келоидного рубца и окружающей кожи, наибольшая интенсивность синтеза ДНК, РНК и белка выявляется в васкуляторных и параваскуляторных соединительнотканных клетках. Эти участки являются местом пролиферации, дифференцировки клеточных элементов и продукции компонентов межклеточного вещества.
В келоидном рубце и окружающей его коже встречается большое число клеток, не синтезирующих РНК, белок и находящихся на различных стадиях деструкции.
Внешне неизмененная кожа, находящаяся в непосредственной близости от келоидного рубца, по ряду особенностей микроскопического строения сходна с последним, но отличается от него значительно большей интенсивностью синтеза РНК в фибробластах, эндотелиальных и тучных клетках.
Опыты, проведенные с целью определения биохимических изменений, связанных с ростом синтетической активности в послеожоговых рубцах, показали значительное увеличение гликозаминогликанов (муополисахаридов).
Хондроитинсульфат В, чаще всего обнаруживаемый в дерме нормальной кожи, в рубцах в некоторой степени замещается хондроитинсульфатом А, который обычно присутствует в твердых тканях, например в хряще. В рубцах обнаруживается также значительное количество особых фибробластов, способных к сжатию. Ядро их сильно зазубрено, в цитоплазме имеются волокна диаметром 4 — 8 нм (40 — 80 А).
Фибробласты, обладающие способностью к сжатию, были впервые описаны G. Gabbiani (1971). Он обнаружил их в грануляционной ткани животных и назвал миофибробластами, поскольку они схожи по структуре с клетками гладких мышц.
На раннем этапе образования рубца в грануляционной ткани выявляют большее количество клеток, способных к сжатию, по сравнению с содержанием их в нормальных и созревших гипертрофических рубцах. Миофибробласты располагаются в глубоких слоях дермы, близко к руслам капилляров, где их гораздо больше, чем в поверхностном слое [Baur P. et al., 1975]. Когда миофибробласты сжимаются, то давление на соседние волокна коллагена ослабляется, коллагеновые волокна становятся волнистыми и образуют завитки вследствие того, что естественное расположение молекул коллагена имеет спиралевидную конфигурацию.
Поскольку миофибробласты чаще встречаются в глубоком слое дермы, узелки коллагена обычно и появляются в этих участках, с ростом они как бы «выталкиваются», что вызывает утолщение и выпячивание (возвышение) келоидного рубца над поверхностью нормальной кожи.
В рубцах отмечается повышенное содержание воды.
Отек тканей происходит за счет нарушения лимфообращения.
Юденич В.В., Гришкевич В.М.
Опубликовал Константин Моканов
Источник
БЕСПЛАТНАЯ КОНСУЛЬТАЦИЯ: поможем врачам и владельцам клиник выбрать оборудование для лечения ожоговых рубцов
Оглавление
- Этиология и патогенез
- Клинические проявления
- Принципы лечения
Ожоговые рубцы — это плотные соединительнотканные образования на коже, возникающие при нарушении нормального заживления ожоговых ран, а также при обширном и/или глубоком поражении тканей. Основную проблему для врачей и их пациентов представляют гипертрофические и келоидные ожоговые рубцы.
В нашей компании Вы можете приобрести следующее оборудование для лечения ожоговых рубцов:
- UltraPulse (Lumenis)
По данным обследования 100 пациентов с ожогами (включая 59 детей), гипертрофические и келоидные рубцы зафиксированы в 38% случаев, включая 34% у взрослых и 41% у детей. В другом исследовании были проанализированы пациенты ожогового отделения Окружного госпиталя Солсбери — в 1968 году гипертрофические рубцы отмечены в 51% случаев, тогда как в 1984 году уже в 63% случаев.
Вероятность развития ожоговых рубцов повышают следующие факторы:
- молодой возраст;
- женский пол;
- локализация повреждения на шее и верхних конечностях;
- более одного хирургического вмешательства в травмированной области;
- трансплантация сетчатого кожного лоскута в область ожога.
Этиология и патогенез
В обычной жизни большинство ожогов происходят при температуре 100–200 °С с воздействием на кожу более 1 секунды. В горячих цехах и зонах боевых действий возможны ожоги при температуре более 1000 °С и времени воздействия менее 1 секунды. Критическим уровнем, при котором развивается термическое повреждение тканей, считается 43 °С — температура ниже этого значения не вызывает ожогов вне зависимости от длительности контакта с кожей.
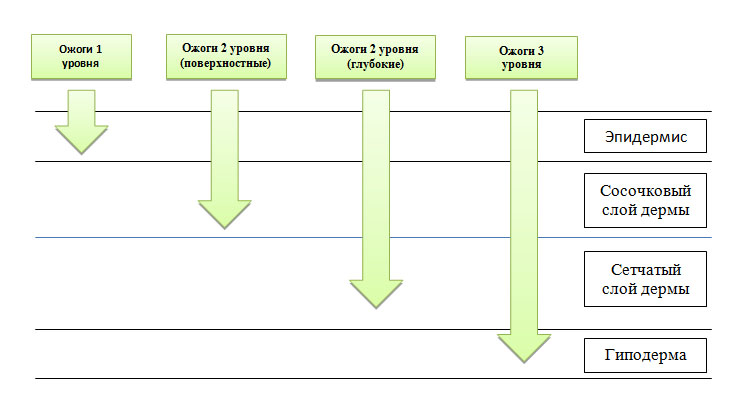
Уровень локального повышения температуры в тканях зависит от их теплопроводности — у дермы она выше, чем у подкожно-жировой клетчатки, поскольку жир является хорошим изолятором. Поэтому термическое повреждение, приводящее к полному некрозу дермы, может почти не затрагивать нижележащий липидный слой. Хотя при очень высокой температуре полностью разрушаются не только дерма и гиподерма, но также скелетные мышцы, фасции, внутренние органы и кости (рис. 1).
Волосяные фолликулы простираются глубоко в подкожно-жировую клетчатку, но это не всегда защищает их от высокой температуры. Хотя их сохранение критически важно для быстрого и качественного заживления травмированной области.
Поверхностные ожоги (первый уровень) — это термическое повреждение одного или нескольких слоев эпидермиса, за исключением базальной мембраны. Нетронутой также остается подлежащая дерма вместе с волосяными фолликулами. Заживление поверхностных ожогов обычно происходит без образования рубцов, поскольку со дна волосяных фолликулов поступает много свежих кератиноцитов, которые помогают быстро восстанавливать пораженную область.
Средние ожоги (второй уровень) — в этом случае поражается весь эпидермис и сосочковый (поверхностные ожоги 2 уровня) или сетчатый слой дермы (глубокие ожоги 2 уровня). После термического воздействия активируются макрофаги, которые начинают очищать рану от некротического мусора. Далее под отмершей тканью образуется свежая грануляционная, формируя так называемый ожоговый струп. Все это способствует восстановлению эпидермиса и образованию тонкого нормотрофического рубца.
При средних ожогах глубокие части волосяных фолликулов остаются жизнеспособными. Выстилающие их дно кератиноциты начинают активно делиться и мигрировать в пораженную область, способствуя реэпителизации. В тяжелых случаях потеря волосяных фолликулов может привести к недостаточной регенеративной активности для эффективного закрытия области повреждения. Если присоединяется инфекция, восстановление ожоговой раны затягивается и может завершаться образованием гипертрофического или келоидного рубца.
Глубокие ожоги (третий уровень) — термическое повреждение распространяется достаточно глубоко в дерму и частично в подкожно-жировую клетчатку, где полностью разрушает волосяной фолликул, включая его основание. Быстрая регенерация кожи фолликулярными кератиноцитами в этом случае невозможна — новые клетки поступают только с краев раны, поэтому такое повреждение заживает медленно. Плюс для удаления больших объемов некротизированной ткани требуется длительная работа макрофагов. В итоге растет вероятность присоединения инфекции, что еще больше осложняет и затягивает регенерацию, способствуя образованию гипертрофических или келоидных рубцов.
Основные исходы ожогов:
- Заживление ожоговой раны с полным восстановлением функции поврежденного органа или области.
- Заживление ожоговой раны с частичной утратой функции поврежденного органа или области.
- Заживление ожоговой раны со значительной утратой функции поврежденного органа или области, вплоть до ее полной потери.
- Образование гипертрофических или келоидных рубцов, сопровождающихся зудом, болезненностью, изъязвлениями и выраженным косметическим дефектом.
Рис. 1. Уровни ожогов и глубина повреждения тканей

Клинические проявления
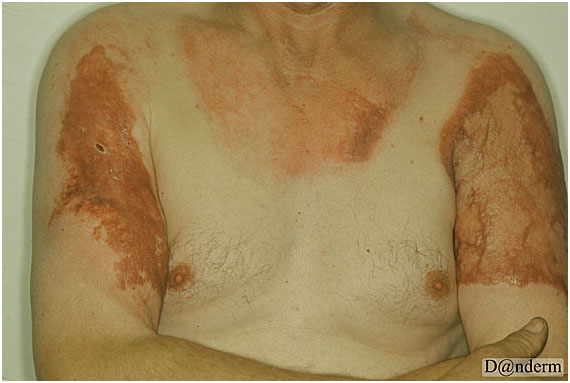
Наиболее тяжелыми формами ожоговых рубцов являются гипертрофические и келоидные. Гипертрофические рубцы формируются в результате избыточного образования коллагена — они плотные, возвышаются над уровнем кожи, но не выходят за пределы первоначального повреждения и со временем могут подвергаться инволюции. Келоидные рубцы представляют собой опухолеподобное разрастание незрелой соединительной ткани за счет неконтролируемой пролиферации фибробластов. Их особенностью является быстрый рост, сопровождающийся парестезиями, зудом и болевыми ощущениями. Келоиды могут активно увеличиваться в размерах, выходя за пределы ожогового повреждения кожи в виде периферических тяжей. Они почти никогда не уменьшаются и не рассасываются.
Гипертрофические и келоидные рубцы обычно возникают у пациентов с серьезными (глубокими и/или обширными) ожогами (рис. 2). Отягчающим фактором является присоединение инфекции, которая значительно замедляет эвакуацию некротического содержимого и дальнейшую реэпителизацию. В области гипертрофических и келоидных рубцов часто наблюдаются нарушения пигментации — локальное потемнение или побледнение вплоть до обесцвечивания.
Ожоговые рубцы могут увеличиваться в размерах в течение нескольких месяцев, а затем постепенно регрессировать в течение нескольких лет, превращаясь в плоские рубцы без каких-либо дополнительных симптомов. Однако такой сценарий реализуется не у всех пациентов.
Точная оценка состояния ожогового рубца необходима для диагностики и выбора стратегии лечения. Среди различных классификаций, предложенных в последние годы, чаще всего используется Ванкуверская шкала оценки рубцов (Vancouver Scar Scale, VSS). В России была разработана ее модификация, представленная в табл. 1.
Табл. 1. Модифицированная Ванкуверская шкала для оценки ожоговых рубцов
Баллы | Описание |
По цвету | |
Нормопигментированный (цвета окружающей здоровой кожи) | |
1 | Гипер- или гипопигментированный (ярче или бледнее) |
2 | Различные оттенки красного цвета (незрелые рубцы) |
По соотношению с уровнем окружающей здоровой кожи | |
На уровне | |
1 | Ниже уровня |
2 | Выше уровня |
По рельефу и качеству поверхности | |
Плоская | |
1 | Бугристая, неровная |
2 | С гиперкератозом и изъязвлениями |
По форме | |
Рубцовый тяж или складка (длина рубца больше его ширины) | |
1 | Рубцовый массив (длина и ширина рубца соответствуют друг другу) |
В клинической практике также применяется Манчестерская шкала (Manchester Scar Scale, MSS), Оценочная шкала рубцов пациента и наблюдателя (Patient and Observer Scar Assessment Scale, POSAS), Визуальная аналоговая шкала (Visual Analog Scale, VAS) и Стони-брукская шкала оценки рубцов (Stony Brook Scar Evaluation Scale, SBSES).
Рис. 2. Келоидные рубцы на руках после электрического ожога (Danish national service on dermato—venereology)
https://www.danderm-pdv.is.kkh.dk/atlas/7-55-3.html
Принципы лечения
Лечение ожоговых рубцов представляет собой серьезную проблему для врача любой специальности. Гипертрофические и келоидные рубцы плохо реагируют на терапию, поэтому рекомендуется использовать комплексные подходы.
Особенную проблему составляют обширные ожоговые рубцы, располагающиеся на местах, где кожа должна активно тянуться – в местах сгиба конечностей и шеи. Наличие таких рубцов-контрактур приводит к ограничению подвижности и к серьёзному ухудшению качества жизни. В случае, если ожоги получены в детском возрасте, эта проблема усугубляется тем, что размеры тела увеличиваются в ходе роста, а размерты рубца – нет. Данная серьёзная проблема требует применения сложных методик реконструктивной хирургии.
Если говорить в целом, то лучшим методом лечения ожоговых рубцов является их профилактика. Она заключается в адекватном уходе за ожоговой раной и предупреждении развития инфекции. Это способствует оптимальному заживлению без рубцевания или с образованием небольшого нормотрофического рубца.
При развитии гипертрофических или келоидных рубцов можно использовать следующие лечебные методики:
- Прессотерапия с помощью эластических бинтов, специального трикотажа или серег (при келоидах мочки уха).
- Использование силиконовых гелей под плотные окклюзивные повязки.
- Местное применение кортикостероидов под окклюзию.
- Инъекции кортикостероидов в рубец.
- При обширном и/или выраженном рубцевании, вызывающем дискомфорт у пациента или мешающем нормальной жизни, возможно его хирургическое иссечение.
- Использование холода для разрушения рубца (криодеструкция).
- Лазерные и другие аппаратные методики.
Настоящим прорывом в лечении ожоговых рубцов стало появление глубокой фракционной абляции. Методика удаления рубцов и шрамов SCAAR FX реализована в ультраимпульсном СО2-лазере Ultrapulse. Этот аппарат способен формировать в рубцовой ткани глубокие (до 4 мм), но небольшие по диаметру (120 мкм) микрозоны абляции. Идея такого воздействия заключается в дозированном разрушении рубцовой ткани, что запускает синтез нормального коллагена. В ходе лечения разрушается всего 1–3% поверхности рубцовой ткани для того, чтобы не спровоцировать появление новых рубцов.
Основная цель методики SCAAR FX — постепенная, от процедуры к процедуре, замена грубо уложенного рубцового коллагена на нормальный коллаген с естественной для дермы архитектурой белкового матрикса. Результат такого обновления — изменение механических свойств рубца, придание ему гибкости и эластичности, а также улучшение его эстетического вида.
Вопросы от наших пользователей:
- ожоговые рубцы лечение
- ожоговые рубцы удаление лазером
- послеожоговые рубцы лечение
- как убрать послеожоговые рубцы
В нашей компании вы можете приобрести самое современное косметологическое оборудование
- Аблятивные СО2-лазеры
- Аппараты фракционного фототермолиза
- Многомодульные косметологические платформы
Источник
