Рекомендации по антибактериальной терапии пневмонии
ММА имени И.М. Сеченова
Внебольничная пневмония (ВП) – острое инфекционное воспаление альвеол, возникающее вне стационара и проявляющееся клиническими и (или) рентгенологическими признаками, не связанными с другими причинами
Доминирующие возбудители ВП
– Streptococcus pneumoniae
– Haemophilus influenzae
– Mycoplasma pneumoniae
– Chlamydia pneumoniae
– Legionella pneumophilla
– Staphylococcus aureus
– анаэробы.
Классификация ВП
- Пневмонии у больных без сопутствующей патологии
- Пневмонии на фоне тяжелых соматических заболеваний
- Аспирационные пневмонии.
Клиническая симптоматика пневмоний
– респираторные симптомы (кашель, одышка, боли в груди, крепитация, бронхиальное дыхание, притупление перкуторного звука),
– симптомы интоксикации (лихорадка, ознобы, головная боль, общемозговая симптоматика и др.),
– декомпенсация сопутствующей патологии (ХОБЛ, сердечная недостаточность, сахарный диабет и др.).
Дополнительные диагностические признаки
– лабораторные (нейтрофильный лейкоцитоз или лейкопения),
– рентгенологические (легочный инфильтрат, плевральный выпот),
– бактериоскопия мокроты при окраске по Граму,
– серологическая диагностика (антитела к микоплазме и хламидиям).
Окраска мокроты по Граму является важным ориентиром для выбора первоначального антибиотика с учетом «грам-принадлежности» микроорганизмов. Особенно целесообразным следует считать бактериоскопию и посев мокроты, содержащей достаточное количество нейтрофилов в условиях стационара. Отрицательный результат при окраске мокроты по Граму не всегда свидетельствует об отсутствии микроорганизмов в мокроте и может быть обусловлен недостаточным их количеством (менее 104). Если в одном поле зрения обнаруживается около 10 микроорганизмов, то это означает, что их количество составляет не менее 105 и приближается к диагностическому титру.
Серологическая диагностика может иметь значение при верификации атипичных микроорганизмов (обычно ретроспективной) на основании уровня IgG и IgM антител через 2-3 недели.
Формулировка диагноза пневмонии должна отражать:
– Нозологическую форму (внебольничная или внутрибольничная),
– этиологический вариант ВП (ориентировочный или верифицированный),
– фоновую патологию (характер, активность),
– локализацию и распространенность легочного воспаления (по данным рентгенологического исследования),
– наличие осложнений (легочных и внелегочных),
– тяжесть пневмонии,
– фазу заболевания (разгар, разрешение),
– течение (обычное, затяжное).
Принятие ключевых решений при ведении больного ВП
– Определение места лечения (амбулаторное или стационарное),
– выбор первоначального антибактериального препарата (АП),
– оценка эффективности АП через 48-72 часа и принятие решения о дальнейшей тактике лечения,
– продолжительность антибактериальной терапии (АТ),
– принятие решения о переходе с парентерального на оральный путь введения АП,
– необходимость и показания к симптоматической терапии.
В нетяжелых случаях лечение может проводиться амбулаторно. Показаниями для госпитализации являются:
– возраст старше 65 лет,
– наличие тяжелой сопутствующей патологии (ХОБЛ, сердечная недостаточность, сахарный диабет, иммунодефицитные состояния и др.),
– невозможность адекватного ухода и выполнения врачебных назначений в домашних условиях,
– предпочтение стационарного лечения больным или членами его семьи,
– наличие одного из критериев тяжелого течения пневмонии,
– неэффективность антибактериальной терапии в течение 72 часов.
Антибактериальные препараты, назначаемые при внебольничных пневмониях
– Аминопенициллины (амоксициллин),
– защищенные пенициллины (амоксициллин/клавулановая кислота, ампициллин/сульбактам),
– макролиды (эритромицин, кларитромицин, спирамицин, мидекамицин и др.),
– цефалоспорины I-III поколений,
– фторхинолоны (ципрофлоксацин, моксифлоксацин),
– линкозамины (клиндамицин, линкомицин).
Требования к АП, назначаемым для лечения пневмонии
– Активность против основных возбудителей пневмонии,
– оптимальная концентрация в легочной ткани и альвео лярных макрофагах,
– хорошая биодоступность АП при назначении внутрь,
– отсутствие клинически значимого взаимодействия с другими медикаментами,
– длительный период полувыведения,
– минимальная резистентность микроорганизмов,
– относительно низкая токсичность и безопасность,
– наличие препарата в различных лекарственных формах.
Продолжительность АТ
Продолжительность АТ внебольничной пневмонии определяется различными факторами, в том числе ответом на терапию, тяжестью пневмонии, наличием осложнений, характером возбудителя (этиологическим вариантом). В случаях неосложненного течения пневмонии, вызванной S. pneumoniae, H. Influenzae, длительность АТ не должна превышать, как правило, 7-10 дней. При пневмонии, вызванной внутриклеточными возбудителями (Legionella, Mycoplasma), а также у больных с наличием осложнений (абсцесс) продолжительность лечения может достигать 21 дня. Рентгенологическое разрешение пневмонии, нормализация СОЭ происходят в более поздние сроки, чем исчезновение признаков интоксикации и респираторной симптоматики.
С целью обеспечения большей комфортности лечения и снижения затрат на лечение при наступлении клинического эффекта в течение 48-72 часов возможен переход с парентерального на оральный путь введения АП. Требования к переходу с парентерального на оральный путь введения антибиотика:
– наличие антибиотика в оральной и парентеральной форме,
– эффект от парентерально вводимого антибиотика,
– стабильное состояние больного,
– возможность приема препаратов внутрь,
– отсутствие патологии со стороны кишечника,
– высокая биодоступность орального антибиотика.
Особые ситуации при лечении больных пневмонией
– Беременность,
– наличие сопутствующей патологии (печень, почки и др.),
– гиперчувствительность к различным антибактериальным препаратам,
– пневмонии, вызванные т.н. атипичными возбудителями,
– осложненные пневмонии,
– пневмонии тяжелого течения с неустановленным возбудителем,
– пневмонии затяжного течения,
– отсутствие эффекта от первоначального АП.
При выборе АП для лечения пневмонии у беременных ошибочно назначение фторхинолонов, клиндамицина, метронидазола. Кроме того, с осторожностью должны назначаться аминогликозиды, ванкомицин, имипенем.
Наличие сопутствующей патологии с функциональными нарушениями со стороны почек и печени создает сложности в проведении АТ, что может приводить к ошибкам в выборе АП, его дозировки, путях введения, длительности АТ и т.д. При этом ошибочно назначение потенциально нефротоксичных АП (аминогликозиды, карбапенемы) без корректировки дозы у больных с сопутствующей почечной недостаточностью. Опасно также в подобных ситуациях сочетание АП, обладающих нефротоксическими свойствами (аминогликозиды и цефалоспорины, за исключением цефоперазона). При наличии у больного почечной недостаточности следует отдавать предпочтение выбору АП с преимущественно внепочечным выведением препарата с желчью или путем метаболизма в печени (цефоперазон, макролиды, клиндамицин, пефлоксацин). Особенно следует учитывать наличие сопутствующей, нередко множественной патологии с функциональными нарушениями органов и систем у больных пожилого и старческого возраста. Возрастное снижение показателей клубочковой фильтрации наряду с высокой частотой нефроангиосклероза у пожилых должны быть одним из факторов, влияющих на выбор АП. Наличие патологии со стороны желудочно-кишечного тракта (в частности, нарушения кишечного всасывания) ограничивает возможности назначения АП внутрь и проведение ступенчатой терапии. Дополнительные трудности при выборе АП и оценке риска побочных нежелательных эффектов могут возникать у больных, получающих по поводу сопутствующей патологии различные лекарственные препараты (теофиллины, сердечные гликозиды, петлевые диуретики, соли кальция и др.). В подобных ситуациях следует отдавать предпочтение АП с минимальным лекарственным взаимодействием.
При наличии достоверно установленной гиперчувствительности к пенициллину не следует назначать другие b-лактамные АП (цефалоспорины, карбопенемы). Альтернативными АП могут быть фторхинолоны, макролиды. Однако нередко за «аллергию на антибиотики» могут приниматься реакции другого происхождения (сосудистые, вегетативные и др.), в связи с чем следует критически оценивать указания больных на такую «непереносимость» и более тщательно анализировать имеющуюся ситуацию. Вместе с тем опасны внутрикожные пробы на АП, поскольку при этом существует такая же опасность тяжелых анафилактических реакций.
Пневмонии, вызываемые L. pneumophilla, Mycoplasma pneumoniae, Chlamydia pneumoniae (т.н. атипичные пневмонии), имеют целый ряд эпидемиологических и клинических особенностей, что вызывает не только трудности диагностики, но и АТ данного этиологического варианта пневмоний. Особенностями атипичных пневмоний являются следующие:
– основные возбудители – Mycoplasma, Chlamidia, Legionella,
– внутриклеточная локализация возбудителей,
– частая внелегочная симптоматика,
– особые эпидемиологические ситуации,
– симптоматика ОРВИ в дебюте заболевания (Mycoplasma),
– невозможность выявления возбудителей в мокроте,
– специфические серологические данные,
– неэффективность b-лактамных антибиотиков,
– эффективность макролидов, тетрациклинов, фторхинолонов.
Тяжесть пневмонии. Основные проблемы внебольничных пневмоний тяжелого течения:
– декомпенсация сопутствующей патологии,
– трудности АТ,
– частое лечение в отделениях реанимации и интенсивной терапии,
– худший прогноз по сравнении с пневмониями более легкого течения,
– высокая летальность, особенно среди госпитализированных больных,
– высокая стоимость лечения.
Основные принципы лечения внебольничных пневмоний тяжелого течения:
– верификация степени тяжести пневмонии,
– обязательное лечение в стационаре,
– максимально быстрое начало АТ,
– назначение антибактериального препарата (препаратов), максимально перекрывающего вероятных возбудителей пневмонии,
– обязательное назначение препарата (препаратов) внутривенно,
– целесообразность комбинированной антибактериальной терапии,
– тщательное мониторирование состояния больного,
– своевременная смена препарата (препаратов) при отсутствии эффекта,
– использование ступенчатой АТ,
– адекватная симптоматическая и поддерживающая терапия.
Очевидны трудности в принятии решения о выборе АП у больных тяжелыми пневмониями, тем более что лечение тяжелых пневмоний должно начинаться как можно раньше. Следует ориентироваться на наиболее частые возбудители тяжелых пневмоний, которыми считаются S. pneumoniae, S. aureus, Enterobactericae, Legionella pneumophila. В то же время такие возбудители, как Mycoplasma pneumoniae, H. influenzae обычно не приводят к тяжелому течению заболевания. В условиях эмпирической АТ тяжелых пневмоний назначаемый АП должен перекрывать все вероятные этиологически значимые возбудители заболевания. Если при внебольничных пневмониях легкого течения можно ограничиться монотерапией – назначением аминопенициллинов (в том числе и защищенных) или макролидов, то при тяжелых пневмониях оправдана комбинированная АТ. Практически все клинические рекомендации по лечению тяжелых пневмоний включают цефалоспорины III поколения (цефотаксим, цефтриаксон) в сочетании с парентерально вводимыми макролидами (эритромицин, кларитромицин) или назначение защищенных пенициллинов (амоксициллин/клавулановая кислота) в сочетании с макролидами. Целесообразность комбинации b-лактамных антибиотиков с макролидами при лечении тяжелых пневмоний обусловлена вероятностью легионелезной пневмонии и трудностями ее этиологической верификации. При назначении комбинированной АТ цефалоспоринами III поколения в сочетании с макролидами летальность при внебольничной пневмонии (особенно среди больных пожилого возраста) ниже по сравнению с монотерапией цефалоспоринами III поколения. К настоящему времени имеется целый ряд исследований, свидетельствующих о клинической и бактериологической эффективности респираторных фторхинолонов (левофлоксацин, моксифлоксацин) в режиме монотерапии при лечении тяжелых пневмоний, сопоставимой с результатами сочетанной антибактериальной терапии цефалоспоринами или защищенными пенициллинами в сочетании с макролидами.
Пневмонии затяжного течения с замедленным разрешением
Факторы, определяющие затяжное рентгенологическое разрешение пневмонии:
– возраст старше 50 лет,
– наличие сопутствующей патологии (ХОБЛ, сахарный диабет, алкоголизм, опухоли и др.),
– тяжесть пневмонии,
– характер возбудителя (легионелла, хламидия).
Отсутствие эффекта от первоначального АП. Общепринятым сроком оценки эффективности АП считается 48-72 часа с момента его назначения. Критерием эффективности АП обычно является снижение или нормализация температуры тела больного, уменьшение признаков интоксикации. В тех случаях, когда лихорадка с самого начала заболевания не выражена или вообще отсутствует, приходится ориентироваться на другие признаки интоксикации (головная боль, анорексия, общемозговая симптоматика и т.д.), а также на отсутствие прогрессирования заболевания за период проводимого лечения. Продолжение АТ, несмотря на ее неэффективность, затягивает назначение другого, более адекватного АП, способствует прогрессированию легочного воспаления, возникновению осложнений, удлиняет сроки лечения, повышает риск возникновения побочных (токсических) эффектов АТ и развития антибиотикорезистентности.
В случаях неэффективности первоначального АП могут возникать трудности при выборе другого антибиотика. При отсутствии данных микробиологического исследования принцип выбора АП остается тем же самым – т.е. ориентировка на клиническую ситуацию с учетом неэффективности первоначального АП, что в известной степени должно быть дополнительным ориентиром выбора второго АП. Так, отсутствие эффекта от b-лактамных АП (пенициллины, цефалоспорины) у больного внебольничной пневмонией позволяет предполагать легионелезную или микоплазменную пневмонию (с учетом, разумеется, других признаков), что делает обоснованным назначение макролидов (эритромицин, спирамицин, кларитромицин и др.) или фторхинолонов (пефлоксацин, левофлоксацин).
Тактика ведения больных с затяжным течением пневмонии приведена на рисунке 1.
Рис. 1. Тактика при затяжном рентгенологическом разрешении пневмонии
Основными причинами неэффективности первоначального АП могут быть следующие:
– ошибочный диагноз пневмонии и наличие другого заболевания,
– неадекватный первоначальный АП,
– тяжелое течение пневмонии,
– наличие невыявленных осложнений,
– неадекватные доза, путь введения АП.
Одной из причин неэффективности лечения пневмонии могут быть неадекватные дозы АП, не создающие в крови концентрации, необходимой для эрадикации соответствующего возбудителя. Ошибки в выборе оптимальной дозы могут быть связаны с назначением как недостаточной разовой дозы, так и с неправильным режимом дозирования (недостаточная кратность введения). С учетом наличия у некоторых АП т.н. постантибиотического эффекта (способность препарата подавлять рост микроорганизмов даже при снижении уровня АП в крови ниже МПК) при назначении таких препаратов (тетрациклины, фторхинолоны, аминогликозиды) важна достаточная разовая доза, а интервалы между введениями могут быть более длительными. С другой стороны, b-лактамные АП (пенициллины, цефалоспорины I и II поколения), за исключением карбапенемов, практически лишены постантибиотического эффекта, в связи с чем для их оптимального действия гораздо важнее длительное поддержание в крови МПК, т.е. более частые (без пропусков) введения препарата.
Антибиотикорезистентность. Рациональная АТ пневмоний требует учета степени риска антибиотикорезистентности некоторых микроорганизмов, например, резистентности S. pneumoniae к пенициллину. К факторам риска пенициллинорезистентности S. pneumoniae относятся: возраст больных менее 7 лет и старше 60 лет, наличие тяжелых соматических заболеваний, частое и длительное лечение антибиотиками, проживание в домах престарелых. При высоком риске пенициллинорезистентности S. pneumoniae назначение макролидов может также оказываться неэффективным, поскольку возможно наличие перекрестной резистентности к макролидам. В то же время резистентность S. pneumoniae к пенициллину и макролидам не коррелирует с резистентностью к респираторным фторхинолонам, что делает рациональным и обоснованным выбор в подобных ситуациях респираторных фторхинолонов (левофлоксацин, моксифлоксацин). Другой проблемой антибиотикорезистентности является продукция H. influenzae b-лактамазы, что обычно наблюдается у больных ХОБЛ, часто получающих АП по поводу частых обострений заболевания. С учетом этого при развитии пневмонии на фоне ХОБЛ оправдано назначение защищенных пенициллинов (амоксициллин/клавуланат, ампициллин/сульбактам). Последние неэффективны в отношении пенициллинорезистентного S. pneumoniae, поскольку механизмы резистентности к пенициллину у S. pneumoniae и H. influenzae различны (снижение сродства пенициллин-связывающих белков). В то же время «защищенные» пенициллины могут сохранять активность по отношению к пенициллинорезистентным стафилококкам, вырабатывающим бета-лактамазу. Поэтому в ситуациях с высокой вероятностью стафилококковой внебольничной пневмонии (после перенесенного гриппа, хроническая алкогольная интоксикация) обосновано назначение ингибитор-защищенных пенициллинов. Нерационально назначение в качестве первоначального АП при внебольничной пневмонии ко-тримоксазола или тетрациклина в связи с высоким уровнем резистентности к этим АП основных возбудителей пневмонии.
Ситуации, не требующие продолжения АТ или смены АП
– cубфебрильная температура,
– сохранение сухого кашля,
– наличие крепитирующих хрипов,
– сохранение инфильтрации при отчетливой положительной динамике по данным рентгенологического исследования,
– увеличение СОЭ (при нормализации количества лейкоцитов и формулы крови).
Источник
Внебольничная пневмония (ВП) относится кнаиболее частым заболеваниям учеловека иявляется одной изведущих причин смерти отинфекционных болезней. ВП— острое заболевание, возникающее вовнебольничных условиях ихарактеризующееся очаговым поражением респираторных отделов легких свнутриальвеолярной экссудацией. Выявляется при объективном ирентгенологическом обследовании. Протекает свыраженными вразличной степени симптомами инфекции нижних отделов дыхательных путей (лихорадка, кашель, выделение мокроты (возможно, гнойной), боль вгрудной клетке, одышка) [1–3].
Этиологическая структура ВП может различаться в зависимости от возраста больных, тяжести течения заболевания, наличия сопутствующей патологии. Наиболее частым возбудителем ВП является пневмококк Streptococcus (S.) pneumoniae (30–50% случаев заболевания), который может вызывать как нетяжелые, так и тяжелые пневмонии с высокой летальностью. На долю так называемых атипичных микроорганизмов в сумме приходится от 8 до 30% случаев заболевания: Chlamydophila (С.) pneumonae, Mycoplasma pneumonae, Legionella pneumophila (для них характерно тяжелое течение заболевания с высокой летальностью). Атипичные возбудители чаще встречаются у пациентов молодого и среднего возраста, вызывают нетяжелое течение заболевания, возможны вспышки инфекции в организованных коллективах (воинские подразделения, школы). К редким (3–5%) возбудителям ВП относятся: Haemophilus (Н.) influenzae (обычно у курильщиков и/или на фоне хронического бронхита), Staphylococcus (S.) aureus (у пациентов пожилого возраста, после перенесенного гриппа), Klebsiella pneumoniae, еще реже — другие энтеробактерии. В очень редких случаях ВП может вызывать Pseudomonas aeruginosa (у больных муковисцидозом, при наличии бронхоэктазов), Escherichia coli (у пациентов пожилого возраста, с факторами риска: сахарным диабетом (СД), декомпенсацией хронической сердечной недостаточности (ХСН) и др.). Нередко у взрослых пациентов, переносящих ВП, выявляется смешанная или коинфекция [3–6].
Тяжесть пневмонии может быть различной и во многом определяется характером возбудителя. Наиболее тяжелое течение (с высокой частотой развития осложнений и летальных исходов) отмечается у больных с пневмонией, вызванной Enterobacteriaceae, Pseudomonas aeruginosa, Acinetobacter spp., метициллин-резистентными штаммами S. aureus. С другой стороны, тяжесть течения зависит от своевременного начала антибактериальной терапии (АБТ). По данным клинических исследований, раннее назначение антибактериальных лекарственных средств (ЛС) является наиболее важным фактором, уменьшающим смертность больных. Наконец, более тяжелое течение пневмонии наблюдается у больных с тяжелыми сопутствующими заболеваниями: СД, тяжелой ХСН, почечной и печеночной недостаточностью, а также у лиц, злоупотребляющих алкоголем и наркотиками. Смертность от пневмонии у больных старше 75 лет в 10–15 раз выше, чем в целом в популяции [1–3].
Помимо неспецифических изменений в крови (нейтрофильный лейкоцитоз со сдвигом влево, повышение СОЭ, уровня СРБ, гиперглобулинемия) для пневмонии характерно изменение кислотно-щелочного состояния и газового состава крови. Основным рентгенологическим признаком пневмонии является обнаружение «свежих» очагово-инфильтративных изменений в легких. При появлении очагов деструкции участки инфильтрации становятся неоднородными, с участками просветления. Заподозрить у больного пневмонию можно на основании клиники и данных объективного осмотра, однако диагноз подтверждается только при наличии рентгенологических изменений. Диагноз ВП может быть установлен только на основании клинической картины заболевания и данных физического обследования без проведения рентгенологического исследования. Однако рентгенография грудной клетки целесообразна в плане оценки тяжести заболевания и решения вопроса о госпитализации [1, 2, 6, 10, 11].
Для определения этиологии пневмонии используют бактериологическое исследование крови и клинического материала, полученного из дыхательных путей (мокрота, транстрахеальный аспират, жидкость, полученная при бронхоальвеолярном лаваже). Чаще всего лечение пневмонии остается эмпирическим, т. к. от начала лечения до получения данных из лаборатории проходит 2–3 сут, кроме того, примерно в 50% случаев выявить возбудитель не удается. На практике нередко доля выявленных возбудителей не превышает 20–25%. Таким образом, в реальных условиях АБТ практически всегда является эмпирической, по крайней мере, в первые дни болезни. Важно начинать АБТ в течение первых 4–6 ч с момента госпитализации пациентов, с подбором оптимального режима терапии у различных групп больных [1, 2, 6, 10].
При амбулаторном лечении и терапии нетяжелых форм заболевания следует отдавать предпочтение таблетированным антибактериальным ЛС, больные с тяжелым течением пневмонии должны получать антибиотики в/в. При улучшении состояния возможен переход с в/в формы ЛС на таблетированную (так называемая ступенчатая терапия). К диагностическому минимуму относятся рентгенография органов грудной клетки в 2-х проекциях и общий анализ крови [1–3, 6].
Для рационального выбора антибиотика принципиальное значение имеет знание этиологии инфекций, особенно респираторных, что позволяет в определенных ситуациях исключить необоснованное назначение антимикробных препаратов (АМП). При некоторых инфекциях возможны как бактериальная, так и вирусная этиология — назначение антибиотика в этих ситуациях должно быть тщательно обоснованным и может быть оправданным при высоком риске осложнений или плохом прогнозе заболевания. Основные принципы рационального применения АМП в амбулаторной практике [4, 5]:
1. АМП следует назначать только при наличии обоснованных показаний: наличия документированной или предполагаемой бактериальной инфекции (кроме ограниченного числа случаев антибиотикопрофилактики).
2. Выбор оптимального режима АБТ следует осуществлять с учетом фармакокинетики и фармакодинамики антибиотика, что подразумевает назначение адекватного антибиотика в адекватной дозе при планируемой адекватной длительности терапии.
3. При выборе АМП необходимо знать региональную ситуацию с антибиотикорезистентностью наиболее актуальных возбудителей и учитывать наличие у пациента риска инфицирования данными устойчивыми возбудителями.
4. Избегать назначения АМП низкого качества и с недоказанной эффективностью.
5. Избегать необоснованного профилактического назначения антибактериальных, антифунгальных и противовирусных средств.
6. Оценку эффективности АБТ следует проводить в интервале 48–72 ч после начала лечения.
7. Необходимо объяснять пациентам вред несоблюдения предписанного режима АБТ и опасность самолечения антибиотиками.
8. Способствовать соблюдению пациентами предписанного режима применения АМП (препарат, суточная доза, кратность приема, длительность применения).
9. Использовать в практической работе возможности микробиологической лаборатории и активно внедрять экспресс-методы этиологической диагностики инфекций.
10. Использовать в качестве руководства практические рекомендации экспертов, основанные на доказательной медицине [4, 5, 10, 11].
При лечении пациентов с ВП следует дифференцированно подходить к выбору АМП с учетом возраста, тяжести состояния, наличия сопутствующих заболеваний, места нахождения пациента (дома, в общей палате стационара, в отделении реанимации и интенсивной терапии (ОРИТ)), предшествующей АБТ, применения глюкокортикоидов и др.
В случае нетяжелого течения ВП, при возрасте больного до 50 лет, без выраженных нарушений иммунитета и без сопутствующих заболеваний лечение следует проводить амбулаторно. При отсутствии в анамнезе приема АМП более 3 мес. препаратом выбора следует считать β-лактамный аминопенициллин — амоксициллин внутрь 0,5 г 3 р./сут или 1,0 г 2 р./сут. Препаратами альтернативы при аллергии на β-лактамы являются современные макролиды: кларитромицин внутрь 0,5 г 2 р./сут, азитромицин внутрь 0,5 г 1 р./сут или джозамицин внутрь 1,0 г 2 р./сут. Длительность терапии — 7 дней, для азитромицина — 3 дня. Альтернативной терапией (препаратами резерва) служат ингибиторозащищенный β-лактам амоксициллин / клавулановая кислота (внутрь 0,625 г 3 р./сут или 1,0 г 2 р./сут) и респираторные фторхинолоны (левофлоксацин 0,5 г 1 р./сут, моксифлоксацин 0,4 г 1 р./сут, гемифлоксацин 0,32 г 1 р./сут). При инфекции H. influenzae показаны цефалоспорины III поколения (цефотаксим, цефтриаксон). Высокой эффективностью в отношении S. pneumoniae (в т. ч. пенициллинорезистентного) обладают ванкомицин и линезолид [3–9].
В случае нетяжелого течения ВП у пациентов с факторами риска появления антибиотикорезистентных пневмококков или грамотрицательной микрофлоры (возраст 65 лет и старше, сердечно-сосудистые или бронхолегочные заболевания, терапия АМП в течение предшествующих 3 мес. и др.) основными возбудителями являются S. pneumoniae, H. influenzae, C. pneumoniae, S. аureus и Enterobacteriaceae. Препаратом выбора стоит считать ингибиторозащищенный амоксициллин / клавулановую кислоту внутрь 0,625 г 3 р./сут или 1,0 г 2 р./сут (или амоксициллин/сульбактам). При неэффективности стартовой терапии препаратами первой линии к лечению следует добавить макролид (джозамицин внутрь 1,0 г 2 р./сут, азитромицин внутрь 0,5 г 1 р./сут, кларитромицин внутрь 0,5 г 2 р./сут). Альтернативной терапией является монотерапия фторхинолоном III–IV поколения (левофлоксацин внутрь 0,5 г 1 р./сут, моксифлоксацин внутрь 0,4 г 1 р./сут) или цефуроксим аксетил внутрь 0,5 г 2 р./сут. В рекомендациях отмечено, что распространенную в некоторых регионах практику широкого использования аминогликозидов (гентамицин и др.), цефазолина и ципрофлоксацина при лечении ВП следует признать ошибочной, т. к. они не активны в отношении ключевых возбудителей ВП [3–9].
Общая продолжительность лечения, как правило, составляет 7–10 дней (отменяется препарат через несколько дней после нормализации температуры тела), однако при наличии микоплазменной или легионеллезной пневмонии продолжительность лечения составляет 2–3 нед. Более длительного лечения требуют больные, у которых развились осложнения пневмонии. Помимо антибактериальных ЛС при лечении пневмонии применяют инфузионную терапию (восполнение дефицита жидкости) и симптоматические средства (нестероидные противовоспалительные препараты, муколитики и др.) [1, 2].
Оценку эффективности лечения следует проводить через 48 ч после его начала. При этом снижение температуры тела и уменьшение выраженности симптомов заболевания позволяют считать лечение эффективным. Спустя 10–14 сут от начала лечения следует оценить эффективность терапии по данным рентгенологического исследования (уменьшение инфильтрации или восстановление прозрачности легочных полей). Дополнительно оценить эффективность лечения можно, опираясь на результаты повторного бактериологического исследования, динамику лабораторных показателей [1–3, 6].
Согласно практическим рекомендациям по диагностике, лечению и профилактике ВП у взрослых (2010 г.), госпитализация при подтвержденном диагнозе ВП показана при наличии как минимум одного из следующих признаков:
1. Данные физического обследования: частота дыхания >30/мин; диастолическое АД <60 мм рт. ст.; систолическое АД <90 мм рт. ст.; частота сердечных сокращений >125/мин; температура тела <35,5 или >39,9°С; нарушение сознания.
2. Лабораторные и рентгенологические данные: количество лейкоцитов периферической крови <4,0×109/л или >20,0×109/л; SaO2 <92% (по данным пульсоксиметрии), РаО2 <60 мм рт. ст. и/или РаСО2 >50 мм рт. ст. при дыхании комнатным воздухом; креатинин сыворотки крови >176,7 мкмоль/л или азот мочевины >7,0 ммоль/л (азот мочевины = мочевина, ммоль/л/2,14); пневмоническая инфильтрация, локализующаяся более чем в одной доле; наличие полости (полостей) распада; плевральный выпот; быстрое прогрессирование очагово-инфильтративных изменений в легких (увеличение размеров инфильтрации >50% в течение ближайших 2 сут); гематокрит <30% или гемоглобин <90 г/л; внелегочные очаги инфекции (менингит, септический артрит и др.); сепсис или полиорганная недостаточность, проявляющаяся метаболическим ацидозом (pH<7,35), коагулопатией.
3. Невозможность адекватного ухода и выполнения всех врачебных предписаний в домашних условиях [6].
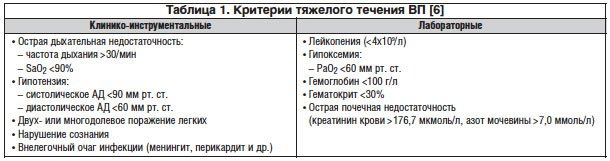
При тяжелой ВП (табл. 1) (выраженная дыхательная недостаточность и/или присутствуют признаки тяжелого сепсиса и др.) целесообразно начинать терапию с парентеральных антибиотиков, показана госпитализация в терапевтическое отделение или ОРИТ, также крайне важным является проведение быстрой оценки тяжести состояния пациента, требующего неотложной терапии [6].

Рекомендуемыми препаратами в случае лечения тяжелой ВП следует считать в/в цефалоспорины III поколения, ингибиторозащищенные пенициллины (амоксициллин / клавулановая кислота) или карбапенемы без антисинегнойной активности (эртапенем) в комбинации с макролидами для в/в введения (эритромицин, кларитромицин, спирамицин, азитромицин). При наличии факторов риска Pseudomonas аeruginosa-инфекции (бронхоэктазы, прием системных глюкокортикоидов, терапия антибиотиками широкого спектра действия более 7 дней в течение последнего месяца, истощение) препаратами выбора являются цефтазидим, цефепим, цефоперазон/сульбактам, тикарциллин / клавулановая кислота, пиперациллин/тазобактам, карбапенемы (меропенем, имипенем), ципрофлоксацин. Все вышеуказанные препараты можно применять в монотерапии или комбинации с аминогликозидами II–III поколения. При подозрении на аспирацию целесообразно использовать амоксициллин / клавулановую кислоту, цефоперазон/ сульбактам, тикарциллин / клавулановую кислоту, пиперациллин/тазобактам, карбапенемы (меропенем, имипенем). Назначение антибиотиков должно быть неотложным; отсрочка в их назначении на 4 ч и более существенно ухудшает прогноз [6, 7].
Источник
