Реферат на тему пневмония и бронхиальная астма

Астма не является прямой причиной развития пневмонии, однако она может послужить фактором риска для воспаления легочной ткани. Поэтому у людей с бронхиальной астмой риск заболеть пневмонией выше. Тоже касается гриппа и простуды: при наличии астмы симптомы острых респираторных вирусных инфекций становятся более выраженными.
В статье мы расскажем о связи между астмой и пневмонией, рассмотрим симптомы обоих заболеваний и покажем разницу между этими недугами у детей и взрослых.
Что такое астма и пневмония?
Астма и пневмония – болезни, поражающие респираторную систему. Астма – это хроническое заболевание, при котором воспаляются бронхи и сужается их просвет, затрудняется дыхание. К серьезному осложнению относится астматический статус – это состояние, когда долго не купируется приступ удушья. При астматическом статусе отекают бронхиолы и нарастает дефицит кислорода в крови. Это состояние требует неотложной медицинской помощи.
Симптомы бронхиальной астмы непостоянны: они могут появляться и исчезать. Их появление зависит от наличия патологических факторов, к которым относятся:
- аллергены: пыльца, пыль, шерсть питомцев, плесневые грибы в плохо проветриваемых помещениях;
- пары химических веществ;
- табачный и производственный дым;
- загрязненный воздух;
- низкая влажность и температура;
- сильные эмоции;
- физическая нагрузка;
- гастроэзофагеальная рефлюксная болезнь;
- прием аспирина.
Пневмония – заболевание дыхательной системы, сопровождающееся воспалением ткани легких. Как правило, пневмония вызывается инфекциями: патогенными грибами, бактериями, вирусами или паразитами. Может воспалиться ткань в одного или обеих легких. При пневмонии поражаются преимущественно альвеолы – маленькие пузырьки, в которых происходит обмен газов между кровью и воздухом. При этом в альвеолах скапливается гной и воспалительная жидкость – это затрудняет дыхание больному.
Симптомы астмы
Основные признаки бронхиальной астмы – периодическое обострение
Как вылечить кашель?
кашля, одышки, ощущения тяжести в грудной клетке и хрипов. Наиболее распространенный признак – это приступ удушья, при котором наблюдается короткий вдох и мучительный долгий выдох. В приступе удушья больной принимает характерную позу (вынужденное положение): сидит и держится руками за стол или диван. При такой позе больной старается сделать так, чтобы ему было легче дышать.
Выраженность конкретных симптомов зависит от тяжести заболевания. При легкой форме кашель возникает только во время рецидива бронхиальной астмы. При тяжелой форме больного часто сопровождают одышка, чувство стеснения в груди и кашель. Люди с тяжелой формой астмы могут просыпаться во сне, чаще всего примерно в 4 часа утра (ночная астма). Также симптомы отличаются у разных людей. У некоторых бронхиальная астма может проявляться только кашлем (кашлевой вариант астмы), у других возникает полный комплекс признаков.
Приступ бронхиальной астмы (удушье) – тяжелое состояние, при котором может появиться дыхательная недостаточность, нарушение сознания и посинение кожных покровов. Обычно приступу удушья предшествуют
Частые мигрени и головные боли. К кому обратиться?
головные боли, крапивница, чихание, выделения из носа и кашель. Приступ бронхиальной астмы может длиться от нескольких минут до нескольких часов. В периоды между рецидивами бронхиальной астмы признаков заболевания нет.
Чем отличается пневмония от астмы
Главная отличающая черта пневмонии от астмы в том, что пневмония развивается вследствие инфекции, а астма с инфекцией не связана. При астме воспаляются бронхи и сужается просвет дыхательных путей. При помощи грамотной терапии и хороших лекарств астму можно лечить, но полностью вылечить – нельзя. Со временем человек учится избегать факторов, которые провоцируют приступы бронхиальной астмы – качество жизни улучшается.
При пневмонии воспаляется легочная ткань и поражаются альвеолы, которые заполняются экссудатом – воспалительной жидкостью. Бронхи и бронхиолы не затрагиваются, поэтому дыхательные пути остаются здоровыми. Пневмонию можно вылечить полностью. Несмотря на то, что оба заболевания по симптомам схожи между собой, в лечении каждой назначаются разные лекарства и применяют разные терапевтические подходы.
Симптомы пневмонии у людей с астмой
Проявления пневмонии и астмы частично схожи, это может затруднить постановку диагноза. Общие симптомы бронхиальной астмы и пневмонии:
- кашель и хрип.
Почему могут быть боли в груди?
боли в грудной клетке;
- неравномерное и учащенное дыхание;
- повышение частоты сердечных сокращений за минуту.
Однако есть некоторые явные факторы, которые указывают на то, что у больного с астмой развивается или развилась пневмония:
- влажный кашель с выделением слизи;
- повышение температуры тела;
- болевые ощущения во время кашля;
- хрипы во время вдоха.
Если вы обнаружили эти симптомы, обратитесь за помощью к врачу. Первые симптомы пневмонии обычно имитируют простуду: недомогание,
Как сбить высокую температуру?
повышенная температура тела, кашель и насморк. Если бактериальная инфекция развивается все сильнее, выделяющаяся с кашлем слизь меняет цвет: она может быть зеленой, желтоватой или с красным оттенком. Температура тела при тяжелой бактериальной пневмонии сильно повышается – у больного может возникнуть бред и спутанности сознания. Кроме того, из-за нарастающей дыхательной недостаточности и дефицита кислорода губы становятся синими.
Если пневмония вызвана вирусами, то кашель обычно сухой, а к остальным признакам добавляются еще и болезненные ощущения в мышцах. Также на пневмонию могут указать симптомы общей интоксикации: головная боль, слабость, раздражительность, снижение аппетита, потливость и липкая кожа.
Осложнения пневмонии у людей с бронхиальной астмой
Если больной не лечится, комбинация пневмонии и астмы может стать опасной для его жизни. Несмотря на то, что астма полностью не излечивается, ее симптомы можно контролировать и лечить.
Воспаление альвеол и легочной ткани может осложнить клиническую картину приступов удушья. Нередко это становится причиной дыхательной недостаточности. Кроме того, в ответ на попадание инфекции в респираторную систему организм выделяет защитную жидкость – слизистый экссудат, который содержит антитела и лизоцим. Это делает кашель более мучительным и затрудняет дыхание.
Среди тяжелых осложнений – скопление гноя в легких и плевре, воспаление плевры, воспаление внутренней оболочки сердца и перикарда, воспаление мозговых оболочек, сепсис и отек легких. Чтобы предотвратить осложнения, достаточно начать лечение бронхиальной астмы и пневмонии при первых признаках развития. Обычно пневмония лечится от недели до месяца.
Как лечить астму?
Лечение астмы состоит из таких методов: контроль триггеров, медикаментозная терапия, мониторинг, обучение больных и купирование обострений. Расскажем о каждом методе подробней.
Контролировать триггер – значит избегать факторов, которые провоцируют приступ бронхиальной астмы. Для этого необходимо пользоваться синтетическими подушками и часто стирать постельное белье. Рекомендуется убрать из квартиры мебель с обивкой, мягкие игрушки, домашних животных, шторы и ковры – вещи, которые хорошо собирают пыль и пылевых клещей (сильные аллергены). Следует проверить плохо проветриваемые помещения, например, ванную комнату, где образуется плесень, и убрать ее. Чтобы уменьшить влажность, используйте осушители.
По возможности старайтесь избегать сигаретного и производственного дыма, сильных запахов, испарений химикатов, низкой влажности в квартире и чрезмерных физических нагрузок. Если у вас повышенная чувствительность к аспирину, принимайте его аналоги из группы нестероидных противовоспалительных веществ.
В лечении бронхиальной астмы используются средства, которые устраняют спазм бронхов, гормональные препараты, стабилизаторы мембран тучных клеток, метилксантины и лекарства, которые повышают иммунитет. Некоторые из этих средств вводятся ингаляционно, внутривенно или подкожно. Однако ингаляционный путь при бронхиальной астме приоритетней, поскольку действующее вещество доставляется непосредственно в дыхательные пути и намного быстрее, нежели инъекционным путем.
Мониторинг заключается в том, чтобы постоянно оценивать эффективность лечения бронхиальной астмы при помощи спирометрии – метода диагностики состояния легких. В среднем мониторинг проводится один раз в год. Кроме того, в мониторинг вовлекается сам пациент: он ведет дневник, куда записывает симптомы, что дает возможность врачу оценить то, как прогрессирует болезнь.
Обучение больных – это мероприятия, направленные на овладение информацией о бронхиальной астме. Пациентам рассказывают о том, какие факторы вызывают обострение, какие лекарства можно использовать и какие противопоказаны, как правильно пользоваться ингаляторами и почему важно принимать гормональные средства во время обострения.
Купирование обострений – неотложная помощь, направленная на устранение симптомов приступа бронхиальной астмы, которую больной оказывает себе или другому человеку с бронхиальной астмой. Обычно при обострении больной самостоятельно делает от 2 до 4 вдохов бронхолитика. Если симптомы не устраняются, нужна госпитализация. В отделении интенсивной терапии больному с приступом удушья вводят ингаляционные бронхолитики, раствор адреналина и кортикостероиды. На рентгенограмме может оказаться, что у больного сопутствующая пневмония, поэтому назначат антибиотики. После купирования удушья следует проводить лечебно-физкультурные мероприятия, например, дыхательную гимнастику, утреннюю зарядку и дозированную лечебную ходьбу. Это ускорит восстановление после пневмонии и астматического статуса.
Применение некоторых методов лечения зависит от возрастной группы пациента. Например, младенцам и детям до 5 лет нужно давать нестероидное противовоспалительное средство и ингаляции гормональными препаратами каждый день. Схемы лечения и средства детям старше 5 лет такие же, как у взрослых. Пожилым пациентам реже назначают кортикостероиды и бета-2-агонисты, поскольку они чаще вызывают побочные эффекты. Кроме того, есть исследования, которые указывают на то, что постоянный прием кортикостероидов при астме увеличивает риск развития пневмонии. Для предотвращения нежелательных реакций от лекарств врачи назначают профилактику: добавки с кальцием, бисфосфонатами и витамином Д.
Если у вас возникают обострения одышки и кашля, которые могут перейти в приступ удушья, возможно, это бронхиальная астма. Не теряйте времени и обратитесь к врачу, поскольку заболевание имеет тяжелые осложнения.
Источник
БЕЛОРУССКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
РЕФЕРАТ
На тему:
«
Бронхиальная астма. Нагноительные заболевания легких. Диагностика, клиника, лечение»
МИНСК, 2008
Бронхиальная астма (БА)
– хроническое воспалительное заболевание дыхательных путей, которое отличается:
наличием обратимой обструкции бронхов,
наличием воспалительного процесса в области слизистой бронхов,
гиперреактивностью бронхов к факторам внешней среды.
GINA (General Initiative for Asthma), пересмотр 2002 года.
Таким образом, БА – не эпизод, а хронический процесс
.
Факторы риска БА
Внутренние факторы:
генетическая предрасположенность;
атопия (гиперпродукция IgE в ответ на поступление аллергена);
гиперреактивность дыхательных путей;
пол (чаще у женщин);
расовая принадлежность.
Внешние факторы
(факторы, способствующие развитию БА у предрасположенных людей):
домашние аллергены:
домашняя пыль (домашний клещ);
аллергены животных;
аллергены тараканов;
грибы (плесень);
внешние аллергены:
пыльца;
грибы;
профессиональные (сенсибилизаторы);
курение;
воздушные поллютанты;
респираторные инфекции;
паразитарные инфекции;
диета и лекарства;
ожирение.
Факторы, которые провоцируют обострение БА:
домашние и внешние аллергены;
поллютанты помещений и внешние поллютанты;
респираторные инфекции;
физическая нагрузка и гипервентиляция;
изменение погодных условий;
двуокись серы;
пища, пищевые добавки, лекарства;
чрезмерные эмоциональные нагрузки;
курение (пассивное и активное);
ирританты (домашний аэрозоль, запах краски).
Клетки, участвующие в формировании воспалительного процесса при БА:
Первичные эффекторные клетки:
тучные клетки (гистамин);
макрофаги (цитокины);
эпителиальные клетки.
Вторичные эффекторные клетки:
эозинофилы;
Т-лимфоциты;
нейтрофилы;
тромбоциты.
Схема взаимосвязи воспаления дыхательных путей и симптомов БА
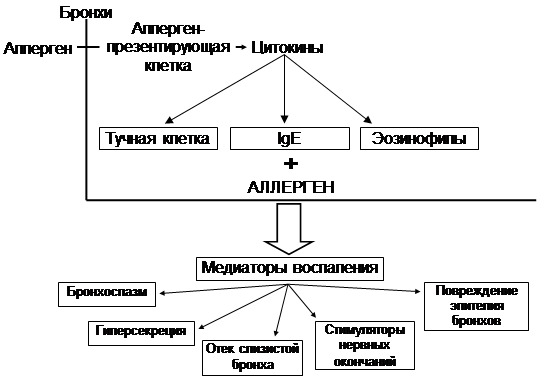
Формы бронхиальной обструкции:
острый бронхоспазм,
отек стенки бронха (подострый),
хроническая обтурация слизью,
ремоделирование стенки бронха.
В норме ОФВ1
(объем форсированного выдоха за первую секунду) – не менее 75% от ЖЕЛ.
Степени легочной обструкции:
более 70% – легкая;
69-50% – умеренная;
менее 50% – тяжелая.
В затруднительных для постановки диагноза случаях используют провокационные пробы (например, спирограмма до и после вдоха ацетилхолина
), хотя у детей и подростков это проводить небезопасно (например, была детская астма, затем наступило выздоровление, а мы спровоцировали новый приступ). Обращают внимание на обратимость обструкции (проявляется приступами), сухие хрипы. Можно определить уровень IgE. При астме не бывает частого дыхания, оно даже урежается (ЧД=10-14). Одышка носит экспираторный характер. Приступы удушья наблюдаются чаще в ночное время.
КЛАССИФИКАЦИЯ БА (ПО МКБ Х):
БА:
атопическая (экзогенная);
неаллергическая (эндогенная, аспириновая);
смешанная (аллергическая + неаллергическая);
неуточненная.
Астматический статус (острая тяжелая БА).
Аспириновая
: при БА наблюдается дефицит PG, а аспирин (как и другие НПВС) еще сильнее снижают их уровень. Салициловая кислота содержится в различных продуктах, поэтому важно не перепутать эту форму БА с пищевой аллергией.
КЛАССИФИКАЦИЯ ТЯЖЕСТИ БА
Ступень 1:
интермиттирующая БА
симптомы реже 1 раза в неделю;
короткие обострения;
ночные симптомы не чаще 2 раз в месяц;
показатели ОФВ1
или ПСВ составляют 80% и более от должных значений;
вариабельность показателей ПСВ или ОФВ1
составляет менее 20%.
Ступень 2:
легкая персистирующая БА
симптомы чаще 1 раза в неделю, но реже 1 раза в день;
обострения могут влиять на физическую активность и сон;
ночные симптомы чаще 2 раз в месяц;
показатели ОФВ1
или ПСВ составляют 80% и более от должных значений;
вариабельность показателей ПСВ или ОФВ1
составляет 20-30%.
Ступень 3:
персистирующая БА средней тяжести
ежедневные симптомы;
обострения могут влиять на физическую активность и сон;
ночные симптомы чаще 1 раза в неделю;
ежедневный прием ингаляционных β2
-агонистов;
показатели ОФВ1
или ПСВ составляют 60-80% от должных значений;
вариабельность показателей ПСВ или ОФВ1
составляет более 30%.
Ступень 4:
тяжелая персистирующая БА
ежедневные симптомы;
частые обострения;
частые ночные симптомы;
ограничение физической активности;
показатели ОФВ1
или ПСВ составляют менее 60% от должных значений.
Формулировка диагноза: 1) «БА», 2) форма по классификации, 3) степень тяжести.
ЛЕЧЕНИЕ БА
Комплексная терапия больных БА
1. Обучение больных.
2. Оценка и мониторинг тяжести БА.
3. Элиминация триггеров или контроль их влияния на течение болезни.
4. Разработка плана медикаментозной терапии для постоянного лечения.
5. Разработка плана лечения в период обострения.
6. Обеспечение регулярного наблюдения.
Элиминация вредных факторов из окружающей среды больного астмой:
удалить ковры из спальни;
удалить перья;
применять непропускаемые постельные покрывала;
ежедневно стирать постель в горячей воде;
применять средства, ликвидирующие сапрофитов;
не держать в квартире животных и птиц;
не курить в помещениях, где находятся больные;
предупреждать инфекции дыхательных путей.
Лекарственная терапия
I
.
Препараты для контроля за течением астмы
ингаляционные ГКС (беклометазона дипропионат, будесонид, флунизомид, флутиказон, триамцинолона ацетонид);
системные ГКС (преднизолон, метилпреднизолон); (!) п/э: кандидоз полости рта, охриплость голоса, кашель от раздражения слизистой;
натрия кромогликат (интал);
недокромил натрия (тайлед);
теофиллин замедленного высвобождения (теопек, теодур);
ингаляционные β2
-агонисты длительного действия (формотерол, сальметерол);
антилейкотриеновые препараты: а) антагонисты рецепторов к цистеинил-лейкотриену 1 (монтелукаст, зафирлукаст), б) ингибитор 5-липооксигеназы (зилеутон).
II
. Симптоматические средства (для неотложной помощи)
ингаляционные β2
-агонисты быстрого действия (сальбутамол, фенотерол, тербуталин, репротерон);
системные ГКС;
антихолинергические препараты (ипратропиум бромид (атровент), окситропиума бромид);
метилксантины (теофиллин в/в, эуфиллин).
III.
Нетрадиционные методы лечения
акупунктура;
гомеопатия;
йога;
ионизаторы;
спелеотерапия;
метод Бутейко;
и др.
Ступенчатая терапия БА
| Степень тяжести | Ежедневный прием препаратов для контроля заболевания | Другие варианты лечения |
| Ступень 1 | Нет необходимости | Ингаляционные β2 -агонисты по потребности |
| Ступень 2 | Ингаляционные ГКС (≤ 400 мкг будесонида) | Теофиллин замедленного действия, или Кромон, или антилейкотриеновый препарат |
| Ступень 3 | Ингаляционные ГКС (200-800 мкг будесонида) + ингаляционные β2 -агонисты длительного действия | Ингаляционные ГКС + теофиллин замедленного действия, или ингаляционный ГКС > 800 мкг, или ингаляционный ГКС 400-800 мкг + антилейкотриеновый препарат |
| Ступень 4 | Ингаляционные ГКС (> 800 мкг будесонида) + ингаляционные β2 теофиллин; антилейкотриеновый препарат; пероральный β2 пероральный ГКС. |
Нагноительные заболевания легких
Классификация неспецифических нагноительных заболеваний легких:
1. Абсцесс и гангрена легкого.
2. Пневмосклероз после абсцессов легкого.
3. Бронхоэктазии.
4. Нагноившиеся кисты легкого.
Причины:
осложненные пороки развития легких;
иммунодефицит по IgA (в т.ч. врожденный, или когда материнских АТ УЖЕ мало, а своих собственных – ЕЩЕ мало);
солитарная (одиночная) киста (см. рентген);
кистозная гипоплазия (поликистоз – врожденное недоразвитие или даже полное отсутствие в определенных участках легкого его респираторных отделов), не определяется при бронхоскопии;
региональный и локализованный патологический процесс в бронхиальном дереве, этиологически связанный с инфекцией:
бронхоэктатическая болезнь;
стеноз трахеи и крупных бронхов;
бронхиальные свищи (чаще всего посттравматические);
остеопластическая трахеобронхопатия (окостенение бронхиального дерева) – аутоиммунная;
эмпиема плевры (результат плеврита – плохо леченного или неудачно закончившегося).
Инфекционная деструкция легких
(ранее называли «абсцедирующая пневмония», «множественные абсцессы»). Протекает в виде:
острый абсцесс легкого (одиночный, но обширный);
гангрена легкого;
стафилококковая деструкция легких (иногда этот диагноз моно поставить и без бакпосева);
хронический абсцесс (например, в результате перехода острого в хронический).
На рентгенограмме – картина «заплеванного» легкого.
Рентгенологически:
«синдром средней доли» (естественно, справа): гиповентиляция из-за сдавления бронха (опухоль, пневмофиброз и др.).
«симптом проволочной петли» – солитарная кисли, может быть и эхинококковой.
Бронхоэктатическая болезнь.
В диагностике помогает бронхография. При перкуссии – мозаичный звук. Больной жалуется на «полный рот мокроты» с утра.
Виды бронхоэктазов:
первичные (с рождения);
вторичные (при частых ОРВИ, бронхитах, пневмониях, ТБ – зоны фиброза).
Локализуются чаще в нижних отделах легких.
По форме:
цилиндрические;
мешотчатые;
веретенообразные;
смешанные;
А также:
ателектатические;
не связанные с ателектазом.
Причины ателектаза:
нарушение перфузии;
нарушение вентиляции.
По степени:
легкий,
выраженный,
тяжелый,
осложненный.
Лечение
:
антибиотикотерапия;
позиционный (постуральный) дренаж: больной ложится на здоровый бок и наклоняет голову вниз, чтобы отошла мокрота;
массаж (поколачивание, поглаживание);
бронхиальные заливки: вводятся лекарственные вещества (фурацилин и др.), ими промываются дыхательные пути, затем все отсасывается (чаще эти занимается эндоскопист);
дыхательная гимнастика.
Хроническая пневмония:
такой болезни нет – это либо пневмофиброз, либо нераспознанные бронхоэктазы.
Абсцесс легкого
– ограниченный гнойно-деструктивный процесс, сопровождающийся образованием одиночных или множественных гнойных полостей в легочной ткани.
Гангрена легкого
– распространенный гнойно-некротический процесс в легочной ткани, не имеющий четких границ.
Абсцессы
часто возникают при тяжелой лобарной пневмонии.
Классификация абсцессов легких:
I. Гнойные абсцессы:
А. По патогенезу:
аэрогенно-аспирационные;
гематогенно-эмболические;
травматические;
септические.
Б. По течению:
острые;
хронические.
В. По локализации:
центральные;
периферические (одиночные, множественные с указанием доли и сегмента).
Г. По наличию осложнений:
без осложнений;
осложненные (эмпиемой, пиопневмотораксом, кровотечением и др.
II. Гангренозные абсцессы (с распределением по течению, локализации и осложнениям, как гнойные абсцессы).
III. Распространенная гангрена.
При абсцессе на рентгенограмме на фоне пневмонического инфильтрата появляется просветление (распад, инфекционная деструкция), с последующим появлении ем уровня жидкости (дренируется), вокруг – перифокальное воспаление. Гангрена же границ не соблюдает, а диагноз можно поставить «носом» (запах как при озене).
Симптомы абсцесса легкого до прорыва в бронх:
высокая температура;
интоксикация;
боли в груди на стороне поражения;
сухой кашель;
укорочение перкуторного звука, выслушиваются влажные хрипы;
ускорение СОЭ и лейкоцитоз;
на рентгенограмме – наличие интенсивного ограниченного затемнения в легочной ткани.
Симптомы абсцесса легкого после прорыва в бронх:
кашель с выделением большого количества мокроты с неприятным запахом;
кровохарканье;
снижение температуры (критическое, не литическое) по сравнению с первым периодом;
появление бронхиального дыхания с амфорическим оттенком;
на рентгенограмме – полость с горизонтальным уровнем жидкости.
Лечение абсцессов и инфекционной деструкции:
улучшение условий дренирования гнойной полости и бронхиального дерева (отхаркивающие, позиционный дренаж, ЛФК, протеолитические ферменты, бронхоскопия, пункция с аспирацией гноя, наружное дренирование тонким дренажом, пневмотомия, дыхательная гимнастика);
рациональная противомикробная терапия (в полость гнойника, внутрибронхиально, парентерально);
иммунотерапия (антистафилококковая плазма, стафилококковый анатоксин и др.), левамизол, Т-активин менее эффективны;
симптоматическая терапия (сердечно-сосудистые и др. средства).
Консервативно нельзя вылечить:
множественные абсцессы;
тканевые секвестры;
абсцессы нижнедолевой локализации;
при диаметре полости более 5 см.
ЛИТЕРАТУРА
Радужный Н.Л. Внутренние болезни Мн: ВШ, 2007, 365с
Пирогов К.Т Внутренние болезни, М: ЭКСМО, 2005
Сиротко В.Л, Все о внутренних болезнях: учебной пособие для аспирантов, Мн: ВШ, 2008 г.
Источник
