Реферат на тему очаговая пневмония

Пневмония – острое поражение легких инфекционно-воспалительного характера, в которое вовлекаются все структурные элементы легочной ткани, преимущественно – альвеолы и интерстициальная ткань легких. Клиника пневмонии характеризуется лихорадкой, слабостью, потливостью, болью в грудной клетке, одышкой, кашлем с мокротой (слизистой, гнойной, «ржавой»). Пневмония диагностируется на основании аускультативной картины, данных рентгенографии легких. В остром периоде лечение включает антибиотикотерапию, дезинтоксикационную терапию, иммуностимуляцию; прием муколитиков, отхаркивающих, антигистаминных средств; после прекращения лихорадки – физиотерапию, ЛФК.
Общие сведения
Пневмония – воспаление нижних дыхательных путей различной этиологии, протекающее с внутриальвеолярной экссудацией и сопровождающееся характерными клинико-рентгенологическими признаками. Острая пневмония встречается у 10-14 человек из 1000, в возрастной группе старше 50 лет – у 17 человек из 1000. Актуальность проблемы заболеваемости острой пневмонией сохраняется, несмотря на внедрение новых антимикробных препаратов, также как сохраняется высокий процент осложнений и летальность (до 9%) от пневмоний.
Среди причин смертности населения пневмония стоит на 4-ом месте после заболеваний сердца и сосудов, злокачественных новообразований, травматизма и отравлений. Пневмония может развиваться у ослабленных больных, присоединяясь к течению сердечной недостаточности, онкологических заболеваний, нарушениям мозгового кровообращения, и осложняет исход последних. У пациентов со СПИДом пневмония является основной непосредственной причиной гибели.
Пневмония
Причины и механизм развития пневмонии
Среди этиофакторов, вызывающих пневмонию, на первом месте стоит бактериальная инфекция. Чаще всего возбудителями пневмонии являются:
- грамположительные микроорганизмы: пневмококки (от 40 до 60%), стафилококки (от 2 до 5%), стрептококки (2,5%);
- грамотрицательные микроорганизмы: палочка Фридлендера (от 3 до 8%), гемофильная палочка (7%), энтеробактерии (6%), протей, кишечная палочка, легионелла и др. (от 1,5 до 4,5%);
- микоплазмы (6%);
- вирусные инфекции (вирусы герпеса, гриппа и парагриппа, аденовирусы и т. д.);
- грибковые инфекции.
Также пневмония может развиваться вследствие воздействия неинфекционных факторов: травм грудной клетки, ионизирующего излучения, токсических веществ, аллергических агентов.
Факторы риска
К группе риска по развитию пневмонии относятся пациенты с застойной сердечной недостаточностью, хроническими бронхитами, хронической носоглоточной инфекцией, врожденными пороками развития легких, с тяжелыми иммунодефицитными состояниями, ослабленные и истощенные больные, пациенты, длительно находящиеся на постельном режиме, а также лица пожилого и старческого возраста.
Особо подвержены развитию пневмонии курящие и злоупотребляющие алкоголем люди. Никотин и пары алкоголя повреждают слизистую оболочку бронхов и угнетают защитные факторы бронхопульмональной системы, создавая благоприятную среду для внедрения и размножения инфекции.
Патогенез
Инфекционные возбудители пневмонии проникают в легкие бронхогенным, гематогенным или лимфогенным путями. При имеющемся снижении защитного бронхопульмонального барьера в альвеолах развивается инфекционное воспаление, которое через проницаемые межальвеолярные перегородки распространяется на другие отделы легочной ткани. В альвеолах происходит образование экссудата, препятствующего газообмену кислорода между легочной тканью и кровеносными сосудами. Развиваются кислородная и дыхательная недостаточность, а при осложненном течении пневмонии – сердечная недостаточность.
В развитии пневмонии выделяется 4 стадии:
- стадия прилива (от 12 часов до 3 суток) – характеризуется резким кровенаполнением сосудов легких и фибринозной экссудацией в альвеолах;
- стадия красного опеченения (от 1 до 3 суток) – происходит уплотнение ткани легкого, по структуре напоминающей печень. В альвеолярном экссудате обнаруживаются эритроциты в большом количестве;
- стадия серого опеченения – (от 2 до 6 суток) – характеризуется распадом эритроцитов и массивным выходом лейкоцитов в альвеолы;
- стадия разрешения – восстанавливается нормальная структура ткани легкого.
Классификация
1. На основании эпидемиологических данных различают пневмонии:
- внебольничные (внегоспитальные)
- внутрибольничные (госпитальные)
- вызванные иммунодефицитными состояниями
- атипичного течения.
2. По этиологическому фактору, с уточнением возбудителя, пневмонии бывают:
- бактериальными
- вирусными
- микоплазменными
- грибковыми
- смешанными.
3. По механизму развития выделяют пневмонии:
- первичные, развивающиеся как самостоятельная патология
- вторичные, развивающиеся как осложнение сопутствующих заболеваний (например, застойная пневмония)
- аспирационные, развивающиеся при попадании инородных тел в бронхи (пищевых частиц, рвотных масс и др.)
- посттравматические
- послеоперационные
- инфаркт-пневмонии, развивающиеся вследствие тромбоэмболии мелких сосудистых ветвей легочной артерии.
4. По степени заинтересованности легочной ткани встречаются пневмонии:
- односторонние (с поражением правого или левого легкого)
- двусторонние
- тотальные, долевые, сегментарные, субдольковые, прикорневые (центральные).
5. По характеру течения пневмонии могут быть:
- острые
- острые затяжные
- хронические
6. С учетом развития функциональных нарушений пневмонии протекают:
- с наличием функциональных нарушений (с указанием их характеристик и выраженности)
- с отсутствием функциональных нарушений.
7. С учетом развития осложнений пневмонии бывают:
- неосложненного течения
- осложненного течения (плевритом, абсцессом, бактериальным токсическим шоком, миокардитом, эндокардитом и т. д.).
8. На основании клинико-морфологических признаков различают пневмонии:
- паренхиматозные (крупозные или долевые)
- очаговые (бронхопневмонии, дольковые пневмонии)
- интерстициальные (чаще при микоплазменном поражении).
9. В зависимости от тяжести течения пневмонии делят на:
- легкой степени – характеризуется слабо выраженной интоксикацией (ясное сознание, температура тела до 38°С, АД в норме, тахикардия не более 90 уд. в мин.), одышка в покое отсутствует, рентгенологически определяется небольшой очаг воспаления.
- средней степени – признаки умеренно выраженной интоксикации (ясное сознание, потливость, выраженная слабость, температура тела до 39°С, АД умеренно снижено, тахикардия около 100 уд. в мин.), частота дыхания – до 30 в мин. в покое, рентгенологически определяется выраженная инфильтрация.
- тяжелой степени – характеризуется выраженной интоксикацией (лихорадка 39-40°С, помутнение создания, адинамия, бред, тахикардия свыше 100 уд. в мин., коллапс), одышка до 40 в мин. в покое, цианоз, рентгенологически определяется обширная инфильтрация, развитие осложнений пневмонии.
Симптомы пневмонии
Крупозная пневмония
Характерно острое начало с лихорадки свыше 39°С, озноба, болей в грудной клетке, одышки, слабости. Беспокоит кашель: сначала сухой, непродуктивный, далее, на 3-4 день – с «ржавой» мокротой. Температура тела постоянно высокая. При крупозной пневмонии лихорадка, кашель и отхождение мокроты держатся до 10 дней.
При тяжелой степени течения крупозной пневмонии определяется гиперемия кожных покровов и цианоз носогубного треугольника. На губах, щеках, подбородке, крыльях носа видны герпетические высыпания. Состояние пациента тяжелое. Дыхание поверхностное, учащенное, с раздуванием крыльев носа. Аускультативно выслушиваются крепитация и влажные мелкопузырчатые хрипы. Пульс, частый, нередко аритмичный, АД снижено, сердечные тона глухие.
Очаговая пневмония
Характеризуется постепенным, малозаметным началом, чаще после перенесенных ОРВИ или острого трахеобронхита. Температура тела фебрильная (38-38,5°С) с суточными колебаниями, кашель сопровождается отхождением слизисто-гнойной мокроты, отмечаются потливость, слабость, при дыхании – боли в грудной клетке на вдохе и при кашле, акроцианоз. При очаговой сливной пневмонии состояние пациента ухудшается: появляются выраженная одышка, цианоз. При аускультации выслушивается жесткое дыхание, выдох удлинен, сухие мелко- и среднепузырчатые хрипы, крепитация над очагом воспаления.
Осложнения пневмонии
Особенности течения пневмонии обусловлены степенью тяжести, свойствами возбудителя и наличием осложнений. Осложненным считается течение пневмонии, сопровождающееся развитием в бронхолегочной системе и других органах воспалительных и реактивных процессов, вызванных непосредственно воспалением легких. От наличия осложнений во многом зависит течение и исход пневмонии. Осложнения пневмонии могут быть легочными и внелегочными.
Легочными осложнениями при пневмонии могут быть:
- обструктивный синдром
- абсцесс, гангрена легкого
- острая дыхательная недостаточность
- парапневмонический экссудативный плеврит.
Среди внелегочных осложнений пневмонии часто развиваются:
- острая сердечно-легочная недостаточность
- эндокардит, миокардит
- менингит и менингоэнцефалит
- гломерулонефрит
- инфекционно-токсический шок
- анемия
- психозы и т. д.
Диагностика
При диагностике пневмонии решаются сразу несколько задач: дифференциальная диагностика воспаления с другими легочными процессами, выяснение этиологии и степени тяжести (осложнений) пневмонии. Пневмонию у пациента следует заподозрить на основании симптоматических признаков: быстрого развития лихорадки и интоксикации, кашля.
- Физикальное исследование. Определяется уплотнение легочной ткани (на основании перкуторного притупления легочного звука и усиления бронхофонии), характерной аускультативной картины – очаговых, влажных, мелкопузырчатых, звучных хрипов или крепитации.
- Лабораторная диагностика. Изменения в общем анализе крови при пневмонии характеризуются лейкоцитозом от 15 до 30 • 109/л, палочкоядерным сдвигом лейкоцитарной формулы от 6 до 30%, повышением СОЭ до 30-50 мм/ч. В общем анализе мочи может определяться протеинурия, реже микрогематурия. Баканализ мокроты при пневмонии позволяет выявить возбудителя и определить его чувствительность к антибиотикам.
- Рентгенография легких. Рентгенограммы при пневмонии обычно делают в начале заболевания и спустя 3-4 недели для контроля разрешения воспаления и исключения другой патологии (чаще бронхогенного рака легких). При любых видах пневмоний чаще процесс захватывает нижние доли легкого. На рентгенограммах при пневмонии могут выявляться следующие изменения: паренхиматозные (очаговые или диффузные затемнения различной локализации и протяженности); интерстициальные (легочный рисунок усилен за счет периваскулярной и перибронхиальной инфильтрации).
- УЗИ. По данным эхокардиографии и УЗИ плевральной полости иногда определяется плевральный выпот.

КТ ОГК. Участок пневмонической инфильтрации в верхней доле левого легкого.
Лечение пневмонии
Пациентов с пневмонией, как правило, госпитализируют в общетерапевтическое отделение или отделение пульмонологии. На период лихорадки и интоксикации назначается постельный режим, обильное теплое питье, высококалорийное, богатое витаминами питание. При выряженных явлениях дыхательной недостаточности больным пневмонией назначают ингаляции кислорода. Основные направления терапии:
- Антибиотикотерапия. Основным в лечении пневмонии является антибактериальная терапия. Назначать антибиотики следует как можно ранее, не дожидаясь определения возбудителя. Подбор антибиотика осуществляет врач, никакое самолечение недопустимо! При внегоспитальной пневмонии чаще назначают пенициллины (амоксициллин с клавулановой к-той, ампициллин и т. д.), макролиды, цефалоспорины. Выбор способа введения антибиотика определяется тяжестью течения пневмонии. Для лечения внутрибольничных пневмоний используют пенициллины, цефалоспорины, фторхинолоны (ципрофлоксацин, офлоксацин и т. д.), карбапенемы, аминогликозиды. При неизвестном возбудителе назначают комбинированную антибиотикотерапию из 2-3 препаратов. Курс лечения может продолжаться от 7-10 до 14 дней, возможна смена антибиотика.
- Симптоматическая терапия. При пневмониях показано проведение дезинтоксикационной терапии, иммуностимуляции, назначения жаропонижающих, отхаркивающих и муколитических, антигистаминных средств.
- Физиолечение. После прекращения лихорадки и интоксикации режим расширяют и назначают проведение физиотерапии (электрофорез с кальцием хлоридом, калием йодидом, гиалуронидазой, УВЧ, массаж, ингаляции) и ЛФК для стимуляции разрешения воспалительного очага.
Лечение пневмонии проводится до полного выздоровления пациента, которое определяется нормализацией состояния и самочувствия, физикальных, рентгенологических и лабораторных показателей. При частых повторных пневмониях одной и той же локализации решается вопрос о хирургическом вмешательстве.
Прогноз
При пневмонии прогноз определяется рядом факторов: вирулентностью возбудителя, возрастом пациента, фоновыми заболеваниями, иммунной реактивностью, адекватностью лечения. Неблагоприятны в отношении прогноза осложненные варианты течения пневмоний, иимунодефицитные состояния, устойчивость возбудителей к антибиотикотерапии. Особенно опасны пневмонии у детей до 1 года, вызванные стафилококком, синегнойной палочкой, клебсиеллой: летальность при них составляет от 10 до 30%.
При своевременных и адекватных лечебных мероприятиях пневмония заканчивается выздоровлением. По вариантам изменений в легочной ткани могут наблюдаться следующие исходы пневмонии:
- полное восстановление структуры легочной ткани – 70 %;
- формирование участка локального пневмосклероза – 20 %;
- формирование участка локальной карнификации – 7%;
- уменьшение сегмента или доли в размерах – 2%;
- сморщивание сегмента или доли – 1%.
Профилактика
Меры предупреждения развития пневмонии заключаются в закаливании организма, поддержании иммунитета, исключении фактора переохлаждения, санации хронических инфекционных очагов носоглотки, борьбе с запыленностью, прекращении курения и злоупотребления алкоголем. У ослабленных лежачих пациентов с целью профилактики пневмонии целесообразно проведение дыхательной и лечебной гимнастики, массажа, назначение антиагрегантов (пентоксифиллина, гепарина).
Источник
Что такое очаговая пневмония?
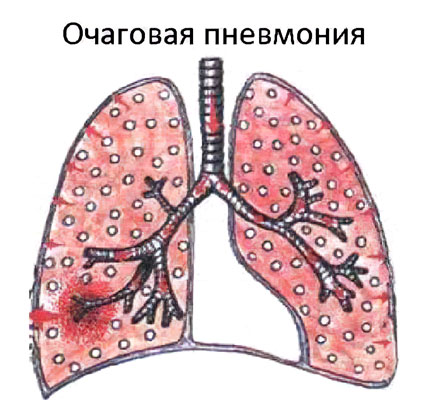
Очаговая пневмония – это острое воспаление, которое сосредоточено на ограниченном участке легочной ткани в пределах долек легкого. Заболевание сопровождается повышением температуры тела, кашлем с отделением небольшого количества мокроты, выраженной интоксикацией организма и болью в грудной клетке.
Очаговая пневмония имеет широкое распространение. На нее приходится около 2/3 от всех случаев воспаления легких. Сначала в патологический процесс вовлекаются бронхи, после чего он распространяется на одну или несколько долек легкого. Поэтому очаговую пневмонию еще называют бронхопневмонией и лобулярной пневмонией.
Код по МКБ-10: J18.0 – бронхопневмония неуточненная, J18.1 – долевая пневмония неуточненная.
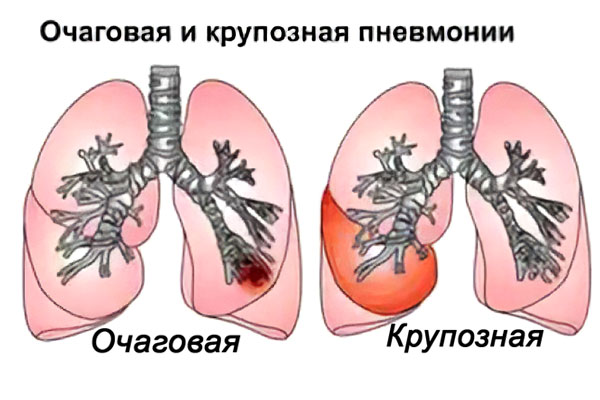
Чем отличается очаговая пневмония от крупозной?
Крупозная пневмония также относится к острому воспалению легких, но при ней клиническая картина более ярко выражена. При крупозном воспалении в патологический процесс вовлекается не долька легкого, а его целая доля и плевра, то есть поражение масштабнее.
Причины возникновения и факторы риска
Очаговая пневмония чаще всего выступает в качестве осложнения основного заболевания. Она может развиться на фоне ОРВИ, сопровождающейся воспалением трахеи и бронхов. Массовые вспышки очаговой пневмонии наблюдается на фоне подъема сезонной заболеваемости гриппом. Это связано с тем, что вирусы ослабляют иммунитет, снижают сопротивляемость органов дыхания перед микробными атаками. Причем возбудителем пневмонии в данном случае может стать даже условно-патогенная флора.
Другие заболевания, которые способны выступать в качестве первопричины очаговой пневмонии:
Всевозможные инфекции: корь, коклюш, тиф, менингит и пр.
Вирусная флора: аденовирусы, риновирусы, парагрипп, респираторно-синцитиальные вирусы.
Микробная флора. В 80% случаев причиной пневмонии становятся пневмококки. К иным бактериям-возбудителям воспаления легких относятся: кишечная палочка, менингококк, стафилококк, стрептококк и пр.
Редкими провокаторами болезни являются микоплазмы и хламидии.
Если заболевание первичное, то есть ему не предшествовала иная инфекция, патогенная флора попадает в органы дыхания бронхогенным путем. В остальных случаях имеет место гематогенный или лимфогенный механизм.
Факторы риска по развитию очаговой пневмонии у взрослых:
Снижение иммунитета, как общего, так и местного.
Курение, злоупотребление спиртными напитками.
Переохлаждение.
Стрессы.
Сахарный диабет, ВИЧ.
Попадание в бронхи и легкие токсинов.
Заболевания органов дыхания, например, пневмосклероз, ХОБЛ.
Дефицит витаминов, нерациональное питание.
Госпитальная пневмония часто развивается у лежачих больных. В этом случае главным фактором становится вынужденная иммобилизация.
Симптомы
Очаговая пневмония – опасное заболевание, так как у людей со сниженным иммунитетом она дает смазанную клиническую картину. Температура тела может оставаться в пределах нормы, либо подниматься до субфебрильных отметок. Кашель будет сухим, со скудным отделением мокроты. Поэтому таким людям нужно проявлять особую настороженность. При недомогании, которое не проходит в течение 2-3 дней, нужно обращаться к врачу.
Классические симптомы очаговой пневмонии:
Симптомы | Описание |
Повышение температуры тела | Лихорадка наблюдается не более чем у 50% пациентов. Если лечение было начато вовремя, она отступает через 3-5 дней. У оставшейся части больных температура тела остается на субфебрильных отметках, либо в пределах нормы. |
Кашель | Он может быть сухим или влажным, с отделением мокроты. Чаще всего она представлена слизью, но иногда в ней присутствуют гнойные включения. |
Дыхание | Оно учащается до 25-30 вдохов в минуту, становится жестким. Врач может аускультировать громкие влажные хрипы. Если параллельно у человека развивается бронхит, то хрипы сухие, рассеянные. Шумы трения плевры будут слышны у пациентов с сухим плевритом. |
Одышка | В большинстве случаев она выражена слабо, но при прогрессировании воспаления с захватом нескольких долек, одышка становится более выраженной. |
Боль в груди | Это один из распространенных симптомов. Боль усиливается на глубоком вдохе, при смене положения тела, при прикосновениях к спине. |
Тахикардия | Частота сердцебиения может достигать 110 ударов в минуту. |
Общие симптомы | У больного усиливается слабость, вялость и сонливость, пропадает аппетит. При тяжелом воспалении наблюдается посинение носогубного треугольника. |
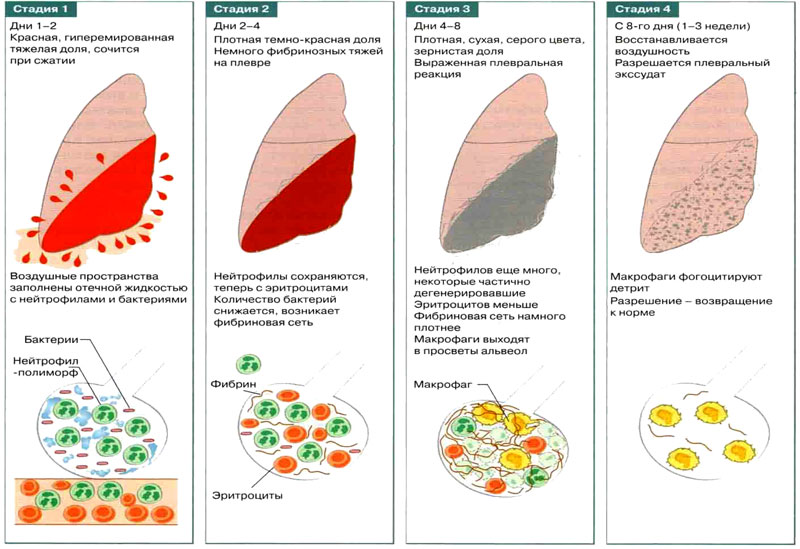
Стадии очаговой пневмонии
Очаговая пневмония проходит 4 стадии развития:
Стадия прилива. Пораженные ткани гиперемированы, микроциркуляция крови нарушена, проницаемость сосудов повышена. Стенки альвеол в очаге воспаления отекают, легочная ткань становится более эластичной, сосуды, питающие очаг воспаления, резко наполняются кровью. В этот период у больного возникает сухой кашель, появляются боли на вдохе. Продолжительность стадии 1-3 дня.
Стадия красного опеченения. Пропотевающая плазма заполняет альвеолы, они утрачивают воздушность, становятся красными и плотными. В этот период пораженный участок легкого напоминает по своей структуре печень. Боль в груди усиливается, температура тела повышается, нарастают явления интоксикации. Длится эта стадия от 1 до 3 дней.
Стадия серого опеченения. Эритроциты и гемоглобин, просочившиеся в альвеолы распадаются. Пораженный участок легкого приобретает серый оттенок. Клиническая картина характеризуется влажным кашлем, в мокроте возможно появление гноя и большого количества слизи. Температура тела начинает снижаться, может оставаться на субфебрильных отметках, боль в груди присутствует, но она становится менее интенсивной. В целом, самочувствие пациента нормализуется. Эта стадия длится от 2 до 8 дней.
Стадия разрешения. В этот период происходит восстановление нормальной структуры пораженных долек легкого.
Виды
В зависимости от эпидемиологии, очаговая пневмония может быть госпитальной, внебольничной, вызванной иммунодефицитом и атипичной.
В зависимости от возбудителя воспаления легких, различают следующие виды пневмонии:
Бактериальная.
Вирусная.
Грибковая.
Микоплазменная.
Смешанная.
По механизму развития очаговая пневмония может быть:
Первичной (не вызвана другими заболеваниями, развивается как самостоятельная болезнь).
Вторичной (спровоцирована первичным очагом инфекции в организме).
Послеоперационной.
Аспирационной (развивается при попадании инородного тела в бронхи).
Инфаркт-пневмония (спровоцирована закупоркой мелких сосудов тромбами).
Очаговая пневмония может одно- и двусторонней. В зависимости от особенностей течения болезни, различают острое, острое затяжное и хроническое очаговое воспаление легких. Отдельно выделяют неосложненную и осложненную очаговую пневмонию.
По степени тяжести очаговая пневмония может быть:
Легкой. Интоксикация выражена слабо, температура тела не превышает 38 градусов, одышка появляется только на фоне физических нагрузок.
Средней. Интоксикация выражена умеренно, температура тела повышается до 39 градусов, дыхание учащено до 30 в минуту.
Тяжелой. Интоксикация интенсивная, температура тела высокая, может наблюдаться помутнение сознания, одышка доходит до 40 в минуту.
Особенности течения заболевания у детей

У новорожденных очаговая пневмония чаще всего связана с внутриутробным или внутрибольничным инфицированием. У детей дошкольного и школьного возраста главным виновником воспаления легких становится пневмококк. Что касается вторичных инфекций, то опасность представляют бронхиты и бронхотрахеиты.
Симптомы очаговой пневмонии у детей чаще всего манифестируют на 5-7 день от развития простудного заболевания. Температура тела остается в пределах 38 градусов, выраженная лихорадка наблюдается редко.
Родители могут заметить признаки интоксикации, которые проявляются в вялости, сонливости. Кожа становится бледной, аппетит снижается. Грудные дети обильно срыгивают после еды, не исключена рвота.
Кашель может быть сухим и влажным, присоединяется одышка. Носогубный треугольник бледный или синий. У детей особенно заметно втяжение межреберных промежутков со стороны поражения. В дыхании принимает участие вспомогательная мускулатура. Особенно тяжело у детей протекает очагово-сливная пневмония. Она осложняется дыхательной недостаточностью, интенсивной интоксикацией. Не исключена деструкция тканей легких.
При появлении необычных симптомов, родители должны проявить бдительность и обратиться к специалисту.
Диагностика
Диагностика пневмонии начинается со сбора анамнеза и осмотра пациента. Полный цикл исследований:
Перкуссия грудной клетки. Врач определяет притупленный перкуторный звук.
Аускультация. В начале развития болезни со стороны поражения дыхание жесткое (в ограниченном участке легких). По мере ее прогрессирования присоединяются звучные влажные мелкопузырчатые хрипы, воспалительная крепитация слышна реже. За счет очаговости процесса аускультативная картина мозаичная.
Сдача крови на общий анализ. Будет выявлен нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ до 40 мм/час, повышение уровня фибриногена, сиаловых кислот, положительная реакция на С-реактивный белок.
Общий анализ мокроты. Она слизисто-гнойная, в ней повышено количество лейкоцитов и клеток цилиндрического эпителия.
Бактериальный посев мокроты направлен на выявление типа возбудителя болезни и на определение его чувствительности к антибиотикам.
Рентгенография легких. Выявляют очаговые затемненные участки. Чаще всего они расположены в нижних отделах органов дыхания.
Дифференциальная диагностика
Очаговую пневмонию нужно дифференцировать от туберкулеза, альвеолярного рака легких, абсцесса и инфаркта легкого. Чтобы выставить верный диагноз, потребуются данные комплексного обследования, в том числе, рентгенологического и клинико-лабораторного.
В сомнительных случаях данные рентгенографии уточняют с помощью КТ или МРТ легких, бронхоскопии. Чтобы исключить септицемию проводят анализ крови на гемокультуру.
Лечение

Лечение очаговой пневмонии возможно в амбулаторных условиях. В госпитализации нуждаются те пациенты, у которых развивается выраженная интоксикация организма, имеются признаки дыхательной недостаточности.
Основу лекарственной терапии составляют антибиотики. Чем раньше она будет начата, тем выше ее эффективность. Результатов бактериального посева не ждут, препараты врач подбирает на свое усмотрение. Если спустя 3 дня не наблюдается улучшения, антибиотик меняют.
Антибиотики. Чаще всего удается обойтись однокомпонентной схемой. При необходимости использования 2 антибиотиков, нежелательно одновременное применение препаратов бактерицидного и бактериостатического ряда, либо препаратов с однотипным токсическим эффектом.
Традиционные антибактериальные средства для лечения очаговой пневмонии:
Пенициллины: Амоксициллин, Азитромицин, Супракс и пр.
Цефалоспорины: Цефазолин, Цефуроксим, Цефотаксим.
Фторхинолоны: Ципрофлоксацин, Левофлоксацин
Курс длится не менее 10-14 дней. Препараты вводят внутримышечно, а в тяжелых случаях внутриплеврально или эндоброхиально.
Снятие симптомов. Для снятия интоксикации назначают дезинтоксикационные растворы, противовоспалительные препараты. Температуру тела снижают с помощью Ибупрофена или Парацетамола. В качестве десенсибилизирующих средств используют Супрастин, Тавегил, Лоратадин.
Разжижение мокроты. Муколитики и бронхолитики направлены на разжижение мокроты и ее выведение из органов дыхания. Это могут быть такие препараты, как: Теофиллин, Бромгексин, Амброксол, АЦЦ Лонг, Ацетилцистеин.
Ингаляции. Людям с выраженной одышкой необходимы продолжительные ингаляции с увлажненным кислородом.
Рекомендации. В течение всего периода лихорадки пациент должен придерживаться постельного режима. В сутки нужно потреблять не менее 1,5-2 л воды. Меню должно быть щадящим, сбалансированным, с ограничением поваренной соли. Выбирают продукты, богатые витамином А и С. Делают выбор в пользу легкоусвояемых продуктов.
После того, как острые симптомы болезни стихнут, и температура тела придет в норму, больному назначают физиотерапевтические процедуры, среди которых:
Электрофорез с лекарственными препаратами.
УВЧ.
ДМВ-терапия.
Массаж.
ЛФК.
При правильном подборе лекарственных средств выздоровление наступает спустя 2 недели.
Интервью с Базаровым Дмитрием Владимировичем, кондидатом медицинских наук, врачом-хирургом, онкологом, пульмонологом:
Базаров Дмитрий Владимирович – член московского общества хирургов, Европейского респираторного общества, Европейского общества торакальных хирургов, Европейского общества хирургической онкологии. Является соавтором 103 публикаций по проблемам торакальной хирургии, пульмонологии и онкологии, некоторые из них опубликованы в зарубежных научных изданиях.
Осложнение и прогноз
На выздоровление будет указывать отсутствие симптомов, нормализация рентгенологической картины и всех показателей крови. Благодаря своевременно начатой терапии удастся избежать развития осложнений и рецидива болезни. Пациенты, перенесшие пневмонию, должны находиться на контроле у терапевта или пульмонолога в течение полугода.
Наименее благоприятный прогноз у больных с воспалением, вызванным стафилококками, либо осложненным абсцессом или деструкцией легких. Не менее опасны вирусные пневмонии, характеризующиеся молниеносным течением.
Главными осложнениями пневмонии являются:
Обструктивный синдром.
Абсцесс или гангрена легкого.
Плеврит.
Сердечная и дыхательная недостаточность.
Эндокардит или миокардит.
Воспаление почек.
Во многом прогноз обусловлен состоянием иммунной системы больного, а также вирулентностью возбудителя инфекции.
Клинические рекомендации

Клинические рекомендации по ведению пациентов с очаговой пневмонией:
Качественная оценка состояния больного, анализ жалоб, сбор анамнеза.
Обязательное уточнение сопутствующих патологий.
Проведение комплексной диагностики с забором крови и мокроты на анализ, выполнение рентгенографии легких в день обращения пациента к врачу.
Определение места лечения.
Подбор первоначального антибиотика, оценка его эффективности спустя 48-72 часа, принятие решения о дальнейшей терапевтической тактике.
Применение препаратов выбора: Амоксициллин с клавулановой кислотой. При отсутствии эффекта назначение макролидов (Эритромицин или Спирамицин), цефалоспоринов I-III поколения, фторхинолонов или линкозаминов.
На протяжении всего периода лечения за пациентом должен быть установлен тщательный мониторинг, независимо от того, находится он в стационаре или дома.
Профилактика очаговой пневмонии
Профилактика очаговой пневмонии:
Закаливание организма.
Вакцинация от гриппа.
Укрепление иммунитета.
Исключение возможности переохлаждения.
Санация хронических очагов инфекции.
Отказ от вредных привычек. В первую очередь это касается курения.
Лежачие больные нуждаются в особом уходе. С ними необходимо проводить дыхательную гимнастику, выполнять им массаж, возможно применение антиагрегантов. Люди из группы риска должны быть привиты от пневмококковой инфекции.
Источник
