Развитие дыхательной недостаточности при пневмонии
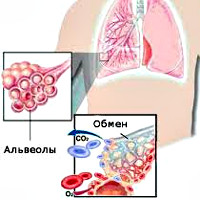
Пневмония – острый инфекционно-воспалительный процесс в легочной ткани с преимущественным поражением ее респираторного отдела, характеризующийся экссудацией в альвеолах без разрушения анатомических структур легкого. Обуславливает рестриктивный синдром и нарушения не только вентиляции, но и диффузии с перфузией, способствуя смешанной гипоксии.
Этиология: инфекции (Pseudomonas aeruginosa, Streptococcus pneumoniae, Micoplasma pneumoniae). Различна этиология у внутрибольничных и внебольничных пневмоний. Ведущая роль в возникновении внебольничных пневмоний принадлежит Streptococcus pneumoniae, Haemophilus influenzae, а также может быть обусловлена инфекцией, вызванной атипичным возбудителем: Mycoplasma pneumoniae, Legionella pneumophilla и Chlamydia pneumoniae. Возбудителями внутрибольничных инфекций чаще всего являются Pseudomonas aeruginosa, Кlebsiella pneumonia, S. aureus, Enterobacter spp. и другие.
Предрасполагающие факторы: действие холода, травмы груди, алкогольная интоксикация, ингаляционный наркоз, снижение ряда факторов местного иммунитета системы дыхания, возраст (дети до 1 года; пожилые люди после 75 лет), фоновые бронхо-легочные заболевания, хронические заболевания сердца, курение, иммунодефицитные состояния.
Патогенез пневмонии:
v на начальных стадиях развития пневмонии снижается противоинфекционная защитная функция факторов местного иммунитета (дисфункция мерцательного эпителия / нарушение мукоцилиарного клиренса с последующим подавлением функции альвеолярных макрофагов);
v проникновение микроорганизма в дыхательные пути, адгезия к слизистой оболочке (фибронектин, сиаловые кислоты), колонизация и инвазия в респираторный эпителй;
v повреждение сосудов микроциркуляторного русла, активация комплемента, миграция клеток в очаг воспаления, экссудация;
v образование фибрина и отграничение очага воспаления (при несостоятельности образования защитного барьера происходит обширное распространение отложения фибрина);
v интоксикация, возможно развитие бактериемии и осложнений;
v активация систем протеолиза, резорбция фибрина, восстановление функции дыхания;
v задержка элиминации фибрина приводит к развитию в очаге воспаления фибробластов с образованием соединительной ткани, т.е. наблюдается пневмосклероз и хронизация процесса;
v если возбудитель не выделяет экзотоксин (клебсиеллы, кишечная палочка, пневмококк), то развивается выраженный отек; если выделяет – чаще встречается гнойное расплавление.
Дыхательная недостаточность у больных пневмонией развивается в результате вентиляционных и диффузно-распределительных нарушений.
Вентиляционная недостаточность предопределена:
· рестриктивными: нарушениями – изменением эластичной тяги лёгких из-за выключения из дыхания поражённых отделов и различных изменений в соседних участках лёгкого, воспаление плевры;
· обструктивными поражениями – увеличением сопротивления току воздуха в дыхательных путях из-за отёка стенки бронхиол и бронхов (и не только в поражённом участке), выделение в просвет секрета;
· дискоординации работы дыхательных мышц вследствие расстройств в деятельности дыхательного центра (интоксикация, гипоксия).
Диффузно-распределительная недостаточность при острой пневмонии связана:
v с нарушениями распределения: в альвеолы поступает за единицу времени достаточное количество воздуха, но распределяется он по лёгким неравномерно – некоторые альвеолы гипервентилируются, другие гиповентилируются из-за воспалительного процесса в паренхиме, вздутия лёгких, ателектазов;
v с нарушением диффузии газов через альвеолярную стенку (поражение альвеол воспалительным процессом, дефицит сурфактанта).
Различают три степени дыхательной недостаточности. При I степени дыхательной недостаточности поражение лёгких клинически компенсировано гипервентиляцией, отсутствуют расстройства гемодинамики и акта дыхания. При II степени имеются клинические и лабораторные признаки не только нарушения внешнего дыхания, но и гемодинамики, механики дыхания, они субкомпенсированы. При III степени клинически и лабораторно диагностируют декомпенсацию как внешнего дыхания, так и гемодинамики механики дыхания.
Особняком стоит понятие «интерстициальная пневмония». Диффузия и перфузия нарушены сильнее, ДН выражена, а физикальных перкуторно-аускультативных проявлений проявлений меньше. Интерстициальная пневмония характеризуется воспалением стромы легкого.
Этиология. Может быть морфологическим проявлением ряда заболеваний (например, респираторных вирусных инфекций) или осложнением других пневмоний. Возбудители: микоплазмы, хламидии, вирусы (грипп, парагрипп, аденовирусы, при иммунодефиците – цитомегаловирус, герпес), гноеродные бактерии, грибы.
Патогенез. Различают 3 формы интерстициальной пневмонии:
§ перибронхиальная: воспаление со стенок бронхов (панбронхит) переходит на прилежащие межальвеолярные перегородки, которые утолщаются; в альвеолах накапливается экссудат;
§ межлобулярная: при распространении воспаления на межлобулярные перегородки со стороны легочной ткани или плевры, нередко приобретает хроническое течение и ведет к ателектазам, пневмофиброзу; иногда принимает флегмонозную форму и ведет к расслоению легкого (секвестрирующая интерстициальная пневмония);
§ межальвеолярная: может присоединяться к любой острой пневмонии или лежать в основе интерстициальных заболеваний легких.
ТОРС – тяжелый острый респираторный синдром. Известно, что возбудителем ТОРС является ТОРС (SARS)-коронавирус, входящий в семейство Сoronaviridae. Атипизм такой пневмонии связан с тем, что наряду с воспалением легочной ткани в процесс вовлекается и соединительная ткань (ткань, составляющая каркас всех органов), изменяется проницаемость легочных капилляров, возникает отек легких с развитием острой дыхательной недостаточности. Инкубационный период пневмонии составляет 2-7, в отдельных случаях – 10 дней. Вначале симптомы малоспецифичные: заболевание манифестирует с высокой лихорадки (выше 38°С), которая сопровождается ознобами, потливостью, головными болями, миалгией. В ряде случаев на высоте лихорадочного состояния отмечается рвота и диарея. На 3-7 сутки атипичной пневмонии развивается сухой кашель, одышка, прогрессирующая гипоксемия. Нарастающая гипоксия сопровождается цианозом носогубного треугольника, тахикардией, глухостью сердечных тонов, гипотонией. В последующие 6-7 суток у части пациентов наблюдается улучшение самочувствие и стихание симптоматики; в других случаях – развивается респираторный дистресс-синдром, требующий перехода к ИВЛ. В последней группе пациентов отмечается высокая летальность от токсико-инфекционного шока, острой дыхательной и сердечной недостаточности, сопутствующих осложнений.
149. Этиология и патогенез отека легких. Виды и стадии отека легких. Патофизиологические основы неотложной помощи при отеке легких. Этиология и патогенез респираторного дистресс – синдрома у взрослых.
Отек легких
Отек легких – это избыток воды во внесосудистых пространствах легких. Возникает, когда жидкость фильтруется через легочное микроциркуляторное русло быстрее, чем удаляется лимфатическими сосудами. Особенностью патогенеза отека легких по сравнению с отеком других органов является то, что транссудат преодолевает в развитии этого процесса два барьера.
1) гистогематический (из сосуда в межтканевое пространство→ формируется интерстициальный отек- это 1. интерстициальная стадия, хрипов нет, клинически проявляется сердечной астмой)
2) гистоальвеолярный барьер (через стенку альвеол в их полость → формируется альвеолярный отек, 2. альвеолярная стадия-наблюдаются влажные хрипы, пенистая мокрота с кровью). Когда альвеолы наполняются, пенистая жидкость поступает в бронхи. Степень гипоксемии зависит от тяжести клинического синдрома.
Виды:
1. кардиогенный
Недостаточность левого желудочка ( миокардит, кардиосклероз, ИМ, ГБ, недостаточность митрального, аортального клапанов, стеноз устья аорты). → повышение конечного диастолического давления ЛЖ→ затрудняется переход крови из ЛП→ повышается давление в ЛП→ нарушается переход крови из легочных вен в ЛП→ повышается давление в устье легочных вен. Повышение давления в устье легочных вен → рефлекторное повышение тонуса артерий мышечного типа малого круга кровообращения (рефлекс Китаева)→ легочная артериальная гипертензия.
Давление в легочной артерии возрастает до 35-50 мм рт.ст., а фильтрация жидкой части плазмы из легочных капилляров в ткани легких начинается, если гидростатическое давление в капиллярах превышает 25- 30 мм рт.ст., т.е. величину коллоидно-осмотического давления. При повышенной проницаемости капилляров фильтрация может происходить при меньших величинах давления. Попадая в альвеолы, транссудат затрудняет газообмен между альвеолами и кровью. Возникает альвеолярно-капиллярная блокада. На этом фоне развивается гипоксемия, резко ухудшается оксигенация тканей сердца, может возникнуть его остановка, развиться асфиксия.
2. обусловленный парентеральным введением большого количества кровезаменителей, физраствора; Отек развивается в результате снижения онкотического давления крови (из-за разведения альбуминов крови) и повышения гидростатического давления крови (из-за увеличения ОЦК).
3. воспалительный (при бактериальных, вирусных поражениях легких); развитие отека связано с поражением альвеолоцитов I и II микробными агентами. При этом повышается проницаемость АКМ, что способствует развитию внутриальвеолярного отека и снижению диффузии кислорода. Это происходит не только в очаге воспалительного отека, а диффузно в легких в целом.
4. вызванный эндогенными токсическими воздействиями (при уремии, печеночной недостаточности) и экзогенными поражениями легких (вдыхание паров кислот, отравляющих веществ); Также повышается проницаемость АКМ.
5. аллергический (например, при сывороточной болезни) Обусловлен резко возникающим повышением проницаемости капилляров в результате действия медиаторов, высвобождающихся из тучных и других клеток при аллергии.
В патогенезе отека легкого можно выделить следующие основные патогенетические факторы:
1. Повышение гидростатического давления в сосудах малого круга кровообращения (при сердечной недостаточности – из-за застоя крови, при увеличении объема циркулирующей крови (ОЦК), тромбоэмболии легочной артерии).
2. Уменьшение онкотического давления крови (гипоальбуминемия при быстрой инфузии различных жидкостей, при нефротическом синдроме – из-за протеинурии).
3. Повышение проницаемости АКМ при действии на нее токсических веществ (ингаляционные токсины – фосген и др.; эндотоксемия при сепсисе и др.), медиаторов воспаления (при тяжелых пневмониях, при РДСВ )
4.В некоторых случаях в патогенезе отека легкого играет роль лимфатическая недостаточность.
Помощь при отеке легких: cирт – пеногаситель (вдыхание паров). Полусидячее положение. Препараты для снижения давления. Наложение венозных жгутов на конечности.
Респираторный дистресс-синдром взрослых (РДСВ)( шоковое легкое).
РДСВ (пример острой дыхательной недостаточности) – полиэтилогическое состояние, характеризующееся острым началом, выраженной гипоксемией (не устраняемой оксигенотерапией), интерстициальным отеком и диффузной инфильтрацией легких. Этиологическими факторами РДСВ являются: шоковые состояния, множественные травмы, ДВС-синдром, сепсис, аспирация желудочным содержимым при утоплении и вдыхании токсических газов (включая чистый кислород), острые заболевания и повреждения легких (тотальная пневмония, контузии), атипичная пневмония, острый панкреатит, перитонит, инфаркт миокарда и др. Происходит нарушение диффузии, вентиляции, перфузии.
Источник
Дыхательная недостаточность — это патологический синдром, сопровождающий ряд заболеваний, в основе которого лежит нарушение газообмена в легких. Основу клинической картины составляют признаки гипоксемии и гиперкапнии (цианоз, тахикардия, нарушения сна и памяти), синдром утомления дыхательной мускулатуры и одышка. ДН диагностируется на основании клинических данных, подтвержденных показателями газового состава крови, ФВД. Лечение включает устранение причины ДН, кислородную поддержку, при необходимости – ИВЛ.
Общие сведения
Внешнее дыхание поддерживает непрерывный газообмен в организме: поступление атмосферного кислорода и удаление углекислого газа. Любое нарушение функции внешнего дыхания приводит к нарушению газообмена между альвеолярным воздухом в легких и газовым составом крови. В результате этих нарушений в крови нарастает содержание углекислоты и уменьшается содержание кислорода, что ведет к кислородному голоданию, в первую очередь, жизненноважных органов – сердца и головного мозга.
При дыхательной недостаточности (ДН) не обеспечивается необходимый газовый состав крови, либо он поддерживается за счет перенапряжения компенсаторных возможностей системы внешнего дыхания. Угрожающее для организма состояние развивается при дыхательной недостаточности, характеризующейся снижением парциального давления кислорода в артериальной крови менее 60 мм рт. ст., а также повышением парциального давления углекислоты более 45 мм рт. ст.

Дыхательная недостаточность
Причины
Дыхательная недостаточность может развиваться при различных острых и хронических воспалительных заболеваниях, повреждениях, опухолевых поражениях органов дыхания; при патологии со стороны дыхательной мускулатуры и сердца; при состояниях, приводящих к ограничению подвижности грудной клетки. К нарушению легочной вентиляции и развитию дыхательной недостаточности могут приводить:
- Обструктивные нарушения. Дыхательная недостаточность по обструктивному типу наблюдается при затруднении прохождения воздуха по воздухоносным путям – трахее и бронхам вследствие бронхоспазма, воспаления бронхов (бронхита), попадания инородных тел, стриктуры (сужения) трахеи и бронхов, сдавления бронхов и трахеи опухолью и т. д.
- Рестриктивные нарушения. Дыхательная недостаточность по рестриктивному (ограничительному) типу характеризуется ограничением способности легочной ткани к расширению и спаданию и встречается при экссудативном плеврите, пневмотораксе, пневмосклерозе, спаечном процессе в плевральной полости, ограниченной подвижности реберного каркаса, кифосколиозе и т. д.
- Гемодинамические нарушения. Причиной развития гемодинамической дыхательной недостаточности могут служить циркуляторные расстройства (например, тромбоэмболия), ведущие к невозможности вентиляции блокируемого участка легкого. К развитию дыхательной недостаточности по гемодинамическому типу также приводит право-левое шунтирование крови через открытое овальное окно при пороке сердца. При этом происходит смешение венозной и оксигенированной артериальной крови.
Классификация
Дыхательная недостаточность классифицируется по ряду признаков:
1. По патогенезу (механизму возникновения):
- паренхиматозная (гипоксемическая, дыхательная или легочная недостаточность I типа). Для дыхательной недостаточности по паренхиматозному типу характерно понижение содержания и парциального давления кислорода в артериальной крови (гипоксемия), трудно корригируемое кислородной терапией. Наиболее частыми причинами данного типа дыхательной недостаточности служат пневмонии, респираторный дистресс-синдром (шоковое легкое), кардиогенный отек легких.
- вентиляционная (“насосная”, гиперкапническая или дыхательная недостаточность II типа). Ведущим проявлением дыхательной недостаточности по вентиляционному типу служит повышение содержания и парциального давления углекислоты в артериальной крови (гиперкапния). В крови также присутствует гипоксемия, однако она хорошо поддается кислородотерапии. Развитие вентиляционной дыхательной недостаточности наблюдается при слабости дыхательной мускулатуры, механических дефектах мышечного и реберного каркаса грудной клетки, нарушении регуляторных функций дыхательного центра.
2. По этиологии (причинам):
- обструктивная. При этом типе страдают функциональные возможности аппарата внешнего дыхания: затрудняется полный вдох и особенно выдох, ограничивается частота дыхания.
- рестриктивная (или ограничительная). ДН развивается из-за ограничения максимально возможной глубины вдоха.
- комбинированная (смешанная). ДН по комбинированному (смешанному) типу сочетает признаки обструктивного и рестриктивного типов с преобладанием одного из них и развивается при длительном течении сердечно-легочных заболеваний.
- гемодинамическая. ДН развивается на фоне отсутствия кровотока или неадекватной оксигенации части легкого.
- диффузная. Дыхательная недостаточность по диффузному типу развивается при нарушении проникновения газов через капиллярно-альвеолярную мембрану легких при ее патологическом утолщении.
3. По скорости нарастания признаков:
- Острая дыхательная недостаточность развивается стремительно, за несколько часов или минут, как правило, сопровождается гемодинамическими нарушениями и представляет опасность для жизни пациентов (требуется экстренное проведение реанимационных мероприятий и интенсивной терапии). Развитие острой дыхательной недостаточности может наблюдаться у пациентов, страдающих хронической формой ДН при ее обострении или декомпенсации.
- Хроническая дыхательная недостаточность может нарастатьна протяжении нескольких месяцев и лет, нередко исподволь, с постепенным нарастанием симптомов, также может быть следствием неполного восстановления после острой ДН.
4. По показателям газового состава крови:
- компенсированная (газовый состав крови нормальный);
- декомпенсированная (наличие гипоксемии или гиперкапнии артериальной крови).
5. По степени выраженности симптомов ДН:
- ДН I степени – характеризуется одышкой при умеренных или значительных нагрузках;
- ДН II степени – одышка наблюдается при незначительных нагрузках, отмечается задействованность компенсаторных механизмов в покое;
- ДН III степени – проявляется одышкой и цианозом в покое, гипоксемией.
Симптомы дыхательной недостаточности
Признаки ДН зависят от причин ее возникновения, типа и тяжести. Классическими признаками дыхательной недостаточности служат:
- проявления гипоксемии
Гипоксемия клинически проявляется цианозом (синюшностью), степень которого выражает тяжесть дыхательной недостаточности и наблюдается при снижении парциального давления кислорода (РаО2) в артериальной крови ниже 60 мм рт. ст. Для гипоксемии характерны также нарушения гемодинамики, выражающиеся в тахикардии и умеренной артериальной гипотонии. При понижении РаО2 в артериальной крови до 55 мм рт. ст. наблюдаются нарушения памяти на происходящие события, а при снижении РаО2 до 30 мм рт. ст. пациент теряет сознание. Хроническая гипоксемия проявляется легочной гипертензией.
- проявления гиперкапнии
Проявлениями гиперкапнии служат тахикардия, нарушения сна (бессонница ночью и сонливость днем), тошнота, головные боли. Быстрое нарастание в артериальной крови парциального давления углекислоты (РаСО2) может привести к состоянию гиперкапнической комы, связанной с усилением мозгового кровотока, повышением внутричерепного давления и развитием отека головного мозга. Синдром слабости и утомления дыхательных мышц характеризуется увеличением частоты дыхания (ЧД) и активным вовлечением в процесс дыхания вспомогательной мускулатуры (мышц верхних дыхательных путей, мышц шеи, брюшных мышц).
- синдром слабости и утомления дыхательной мускулатуры
ЧД более 25 в мин. может служить начальным признаком утомления дыхательной мускулатуры. Урежение ЧД менее 12 в мин. может предвещать остановку дыхания. Крайним вариантом синдрома слабости и утомления дыхательной мускулатуры служит парадоксальное дыхание.
- одышка
Одышка субъективно ощущается пациентами как нехватка воздуха при чрезмерных дыхательных усилиях. Одышка при дыхательной недостаточности может наблюдаться как при физическом напряжении, так и в спокойном состоянии. В поздних стадиях хронической дыхательной недостаточности с присоединением явлений сердечной недостаточности у пациентов могут появляться отеки.
Осложнения
Дыхательная недостаточность является неотложным, угрожающим для здоровья и жизни состоянием. При неоказании своевременного реанимационного пособия острая дыхательная недостаточность может привести к гибели пациента. Длительное течение и прогрессирование хронической дыхательной недостаточности приводит к развитию правожелудочковой сердечной недостаточности в результате дефицита снабжения сердечной мышцы кислородом и ее постоянных перегрузок. Альвеолярная гипоксия и неадекватная вентиляция легких при дыхательной недостаточности вызывает развитие легочной гипертензии. Гипертрофия правого желудочка и дальнейшее снижение его сократительной функции ведут к развитию легочного сердца, проявляющегося в застое кровообращения в сосудах большого круга.
Диагностика
На начальном диагностическом этапе тщательно собирается анамнез жизни и сопутствующих заболеваний с целью выявления возможных причин развития дыхательной недостаточности. При осмотре пациента обращается внимание на наличие цианоза кожных покровов, подсчитывается частота дыхательных движений, оценивается задействованность в дыхании вспомогательных групп мышц.
В дальнейшем проводятся функциональные пробы для исследования функции внешнего дыхания (спирометрия, пикфлоуметрия), позволяющая провести оценку вентиляционной способности легких. При этом измеряется жизненная емкость легких, минутный объем дыхания, скорость движения воздуха по различным отделам дыхательных путей при форсированном дыхании и т. д.
Обязательным диагностическим тестом при диагностике дыхательной недостаточности является лабораторный анализ газового состава крови, позволяющий определить степень насыщения артериальной крови кислородом и углекислым газом (PаО2 и PаСО2) и кислотно-щелочное состояние (КОС крови). При проведении рентгенографии легких выявляются поражения грудной клетки и паренхимы легких, сосудов, бронхов.
Лечение дыхательной недостаточности
Лечение пациентов с дыхательной недостаточностью предусматривает:
- восстановление и поддержание оптимальной для жизнеобеспечения вентиляции легких и оксигенации крови;
- лечение заболеваний, явившихся первопричиной развития дыхательной недостаточности (пневмонии, экссудативного плеврита, пневмоторакса, хронических воспалительных процессов в бронхах и легочной ткани и т. д.).
При выраженных признаках гипоксии в первую очередь проводится оксигенотерапия (кислородная терапия). Кислородные ингаляции подаются в концентрациях, обеспечивающих поддержание PаО2 = 55— 60 мм рт. ст., при тщательном мониторинге рН и PаСО2 крови, состояния пациента. При самостоятельном дыхании пациента кислород подается масочно или через носовой катетер, при коматозном состоянии проводится интубация и поддерживающая искусственная вентиляция легких.
Наряду с оксигнотерапией проводятся мероприятия, направленные на улучшение дренажной функции бронхов: назначаются антибактериальные препараты, бронхолитики, муколитики, массаж грудной клетки, ультразвуковые ингаляции, лечебная физкультура, проводится активная аспирация секрета бронхов через эндобронхоскоп. При дыхательной недостаточности, осложненной легочным сердцем, назначаются диуретики. Дальнейшее лечение дыхательной недостаточности направлено на устранение вызвавших ее причин.
Прогноз и профилактика
Дыхательная недостаточность является грозным осложнением многих заболеваний и нередко приводит к летальному исходу. При хронических обструктивных заболеваниях легких дыхательная недостаточность развивается у 30% пациентов.Прогностически неблагоприятно проявление дыхательной недостаточности у пациентов с прогрессирующими нейромышечными заболеваниями (БАС, миотония и др.). Без соответствующей терапии летальный исход может наступить в течение одного года.
При всех прочих патологиях, приводящих к развитию дыхательной недостаточности, прогноз разный, однако невозможно отрицать, что ДН является фактором, сокращающим продолжительность жизни пациентов. Предупреждение развития дыхательной недостаточности предусматривает исключение патогенетических и этиологических факторов риска.
Источник
