Пролежни стадии и уход в
Содержание
Опрелости и пролежни: в чем разница
Как распознать, на какой стадии повреждения кожи
Причины появления
Лечение пролежней на разных стадиях
Опрелости: как лечить в зависимости от степени
Опрелости и пролежни
У тяжелобольных людей, особенно лежачих, со временем изменяется состояние кожного покрова, уменьшается уровень выработки коллагена и жиров, что приводит к повышению чувствительности, истончению и сухости. При этом кожа легко травмируется и долго заживает, а отсутствие должного ухода и воздушных ванн провоцирует появление раздражения и присоединение инфекций. Чаще всего в этих условиях у пациента и появляются опрелости и пролежни. Качественный уход за пациентами снижает вероятность развития кожных осложнений на 70%.
Опрелости отличаются от пролежней основными симптомами проявлений, механизмом развития и преимущественной локализацией:
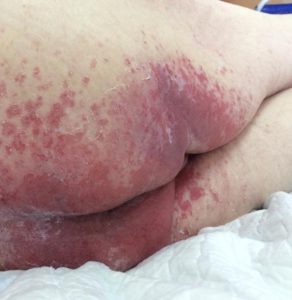
- пролежни: изменение цвета кожи с чёткими границами, припухлость, мокнущие раны с быстрым поражением подлежащих тканей (при отсутствии своевременных мер по уходу и лечению); образуются в результате постоянного сдавливания мягких тканей и чаще всего локализуются на пятках, коленях, локтях, копчике, ягодицах и т.д. (локализация зависит от преимущественного положения пациента);
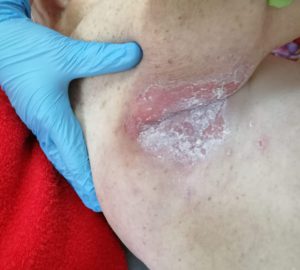
- опрелости: зудящее раздражение, жжение, болезненные ощущения, изменение цвета кожных покровов с размытыми границами, неприятный запах; чаще всего образуются в местах постоянного трения кожи, повышенной влажности и отсутствия воздухообмена: на шее, в подмышечных впадинах, под грудью (у женщин), в складках живота, в паховых складках, между пальцами.
Как распознать, на какой стадии повреждение кожи
Опрелости – воспалительный процесс, образующийся в результате постоянного контакта кожного покрова с сальным секретом, отсутствия гигиены, повышенной влажности и трения кожного покрова. В случае инфицирования и отсутствия ухода опрелости становятся хроническим заболеванием.
Опрелости в ягодичной области. Фото: ЦПП |
Опрелости в подмышечной впадине. Фото: ЦПП |
Выделяют 3 степени развития опрелостей:
1 степень – начальная: покраснение и зуд без видимых повреждений кожного покрова.
2 степень – поражения средней тяжести: кожные покровы повреждены (язвы), что сопровождается зудом и жжением.
3 степень – тяжелые поражения: глубокие незаживающие трещины, неприятный запах и увеличение площади поражения в сочетании с жжением и болевыми ощущениями.
Пролежни – это участки ишемии и некроза тканей, возникающие в результате сдавливания, сдвига или смещения их между скелетом человека и поверхностью постели.
Выделяют 4 стадии развития пролежней:
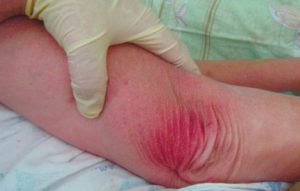
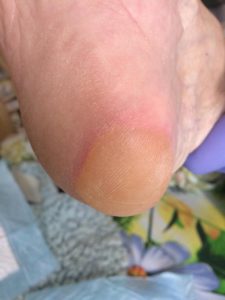
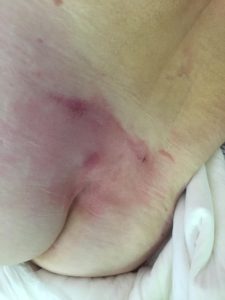
1 стадия – бледнеющее покраснение: бледный участок кожи или устойчивая гиперемия, не проходящая после прекращения давления; кожные покровы не повреждены; давление пальцем в центре зоны покраснения вызывает побледнение кожи, – это явление доказывает, что микрокровообращение не нарушено.
Пролежень 1 стадии на спине. Фото: ЦПП |
Пролежень 1 стадии. Фото: Центр ЕЦДО |
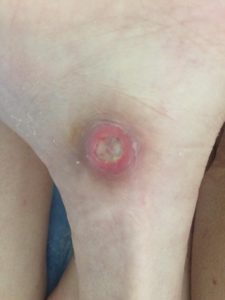
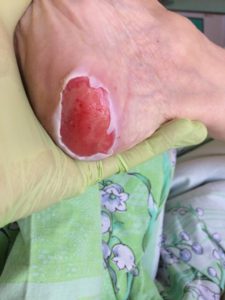
2 стадия – небледнеющее покраснение: цвет кожи – синюшно-красный, с чёткими краями; поверхностное нарушение целостности кожных покровов (потёртости, пузыри или плоский кратер) с распространением на подкожную клетчатку; обычно сопровождается болью.
Пролежень 2 стадии. Фото: ЦПП |
Пролежень 2 стадии. Фото: ЦПП |
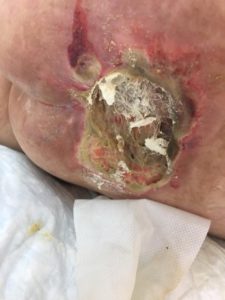
3 стадия – повреждение кожи до мышечного слоя или с проникновением в мышцы: края раны хорошо отграничены, окружены отеком и покраснением; дно раны может быть заполнено жёлтым некрозом или красной грануляцией; могут быть жидкие выделения и болевые ощущения.
Пролежень 2 стадии. Фото: ЦПП |
Пролежень 3 стадии. Фото: ЦПП |
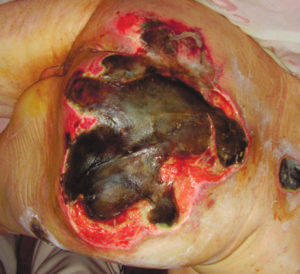
4 стадия – повреждение всех мягких тканей, видны сухожилия и кости: образуется много ям, которые могут соединяться; дно раны часто заполняется чёрным некрозом и черно-коричневыми массами распадающихся тканей.
Пролежень 4 стадии. Фото: ЦПП |
Пролежень последней стадии, некроз тканей. Фото: Центр ЕЦДО |
Причины появления
Опрелости и пролежни – первый признак того, что нужно внимательнее следить за больным, что уход за ним недостаточный.
Основные причины появления опрелостей:
Внутренние:
- избыточная масса тела;
- повышенное потоотделение, недержание мочи;
- нарушение кровообращения;
- аллергические реакции;
- изменение уровня сахара в крови, нарушение обменных процессов в организме.
Внешние:
- недостаточный уход;
Видео: Перемещение больного в постелиКак правильно подтянуть человека в постели и переместить его с одного края кровати на другой
- неблагоприятные условия окружающей среды: жаркая погода, плохо вентилируемая комната, где находится пациент;
- неудобная и тесная одежда, неправильно подобранное постельное и одноразовое белье.
Среди основных причин и факторов риска развития пролежней есть как обратимые (состояния и условия, которые поддаются коррекции), так и необратимые.
Обратимые:
- Внутренние: истощение/ожирение, ограничение подвижности, анемия, обезвоживание, сердечная недостаточность, гипотензия, недержание мочи и кала, боль.
- Внешние: плохой уход, неправильно подобранные средства и методы ухода, нарушение правил расположения больного в кровати или на кресле, несоблюдение техники перемещения, недостаток белка и аскорбиновой кислоты в питании (снижение или отсутствие аппетита), приём лекарственных препаратов (цитостатики, НПВС, гормоны), изменение микроклимата кожи (перегрев, переохлаждение, избыточное увлажнение, сухость).
Необратимые:
- Внутренние: старческий возраст, терминальное состояние, неврологические нарушения (чувствительные, двигательные), изменение сознания (спутанность или выключение сознания).
- Внешние: предшествующее обширное хирургическое вмешательство продолжительностью более 2 часов, травмы.
Кстати, мы подготовили не один, а целую серию видеороликов о лечении и профилактике пролежней. Они короткие (от 7 до 20 минут) и наглядные. Чтобы посмотреть, переходите по ссылке.
Лечение пролежней на разных стадиях
Цель лечения пролежней – восстановление нормальных кожных покровов в области пролежня.
На 1 стадии важна профилактика прогрессирования процесса с использованием противопролежневых систем. Особое внимание нужно уделить уходу за пациентом, использовать защитные плёночные дышащие повязки (по типу “второй кожи”). Возможен лёгкий массаж здоровой ткани вокруг зоны покраснения – поглаживание по часовой стрелке, допустимо с активирующими средствами (это средства, улучшающие микроциркуляцию крови в тканях, что ведет к улучшению обменных процессов в тканях, а следовательно, и к улучшению их состояния и повышению устойчивости к воздействию негативных факторов; к таким средствам относятся специальные крема и гели с камфорой или гуараной, но ни в коем случае не камфорный спирт и ему подобные средства).
На 2 стадии проводится профилактика инфицирования раны: ее промывают стерильным физиологическим раствором комнатной температуры, накладывают прозрачные полупроницаемые плёнки, гидроколлоидные и пенистые повязки. Также важно предупреждение распространения процесса – для этого пациенту обеспечивается качественный уход, и используются противопролежневые системы.
На 3 стадии нужно очищать рану от экссудата и некротических масс (иссечение некротических тканей проводят хирургическим путем или растворяют некроз с помощью специальных гелевых повязок, промывают раны физ. раствором, при вторичной инфекции и наличии гнойных выделений – антибактериальными средствами (метронидазолом). Нужно обеспечить абсорбцию отделяемого и защитить от высыхания и инфицирования (используются атравматичные бактерицидные и абсорбирующие повязки: на основе пчелиного воска с бактерицидными свойствами, гидрогелевые, на основе альгината кальция – что может служить и кровеостанавливающим средством). После необходима стимуляция процесса заживления (для чистых ран) и в дальнейшем – качественный уход и использование противопролежневых систем.
На 4 стадии применимы мероприятия 3-й стадии в сочетании (при необходимости) с профилактикой и остановкой кровотечения (для чего применяются атравматичные повязки, местно – раствор этамзилата и аминокапроновой кислоты, альгинат кальция).
Существует большое количество современных повязок, все они делятся на два типа:
- Система последовательного воздействия на рану получила название TIME (от англ. time – время), так как экономит время и материальные средства. Она основана на применении повязок для лечения во влажной среде. Гидроактивные повязки воздействуют на раневую ткань на молекулярном уровне, предотвращая развитие хронического воспаления в ране, связанного с высокой протеазной активностью тканей и низкой активностью факторов роста, что характерно для пролежней 3 и 4 стадии. Использование повязок, длительно создающих и поддерживающих сбалансированную влажную раневую среду, способствует ускорению образования грануляционной ткани;
- Повязки на основе САПа (суперабсорбирующиго полимера) очищают хроническую рану в 2,5 раза быстрее по сравнению с увлажняющим (гидроактивным) гелем. Внутри повязки может содержаться антисептик, инактивирующий всю патогенную флору. При этом сухая рана увлажняется, при наличии же избытка жидкого отделяемого оно поглощается одной и той же гидрофильной губчатой повязкой, защищенной гидроактивным гелевым контактным слоем. Баланс жидкости отлажен настолько, что такие повязки могут применяться как на этапе грануляции, так и эпителизации, до её завершения.
Опрелости: как лечить в зависимости от степени
Основой лечения опрелостей, как и лечения пролежней, является качественный уход.
1 степень: необходимо регулярно очищать кожу пациента, обеспечивая ей возможность “дышать”. Также целесообразно заменить постельное и нательное белье на бесшовные изделия из мягких и натуральных тканей, пересмотреть рацион питания и температуру пищи (еда должна быть тёплой, не горячей) для уменьшения потоотделения; орошать поражённые участки настоем коры дуба, ромашки, шалфея или череды; после орошения дать коже хорошо высохнуть и припудрить детской присыпкой или картофельным крахмалом или нанести средства с цинком или аргинином тонким слоем до полного впитывания.
2 степень: при сохраняющихся мерах по уходу необходимо использовать мягкие нетравмирующие антисептические растворы (хлоргексидин, риванол и т. д.) и средства для восстановления эпидермиса (декспантенол, бепантен); для снятия зуда, уменьшения воспаления и подсушивания кожи используются антигистаминные средства, а также мази или пасты (Лассара, Теймурова, Деситин).
3 степень: мероприятия должны быть направлены на предотвращение развития инфекционного процесса, снятие болезненных ощущений и уменьшение воспаления. Подход в лечении аналогичен 3-й стадии лечения пролежней.
Опрелости и пролежни на начальном этапе развития легко поддаются лечению, и при надлежащем уходе состояние кожного покрова восстанавливается полностью.
Надо помнить, что главным фактором предотвращения появления пролежней и опрелостей, а также основой их лечения, служит своевременный и тщательный уход за тяжелобольным человеком.
Материал подготовлен с использованием гранта Президента Российской Федерации, предоставленного Фондом президентских грантов.
Благодарим за подготовку статьи специалистов АНО «Самарский хоспис» Парфенову Татьяну Анатольевну и Осетрову Ольгу Васильевну.
В статье использованы иллюстрации, в том числе, из методических пособий Учебного Центра ЕЦДО.
Источник
Пролежни – это частый спутник больных, прикованных к постели по самым разным причинам. Омертвение мягких тканей в результате длительного давления имеет свой механизм и степень развития, при отсутствии лечения стремительно прогрессирует. Стадии пролежней у лежачих больных могут переходить одна в другую, вплоть до 4-ой, которая характеризуется самым тяжелым течением.
[wpmfc_short code=”Up_Up”]
Что такое пролежни?
В основе некротических изменений лежит нарушение кровоснабжения в тканях. В анамнезе у лежачих больных присутствует целый ряд условий, которые способствуют ухудшению трофики:
- замедление регенеративных процессов;
- атеросклеротические изменения сосудов;
- ухудшение обмена веществ и усвояемости питательных компонентов пищи;
- снижение детоксикационной способности печени и почек.
Во время перманентного давления веса тела на кожные покровы и их соприкосновения с горизонтальной поверхностью кровати происходит повреждение целостности эпидермиса. Позже патологический процесс проникает глубже и поражает все новые структуры. Среди самых распространенных локализаций присутствуют следующие:
- крестцовая область;
- лопатки;
- затылок;
- пятки;
- ягодицы.

В отдельных случаях, когда лежачие больные вынуждены долгое время проводить на боку, поражаются плечи и локти, а также бедра и таз со стороны боковых поверхностей.
Классификация
Виды пролежней классифицируют согласно целому ряду признаков. Это необходимо для более четкого понимания, какой терапевтической тактики следует придерживаться в той или иной ситуации. Уход за пролежнями различной степени и стадии у лежачих больных специфичен и требует индивидуального подхода в каждом конкретном случае. Ниже представлены классификации, актуальные на текущем этапе развития медицины.
По механизму развития
Определяющим моментом, которым представлена первая классификация пролежней, является роль факторов, провоцирующих недуг, и последующий механизм развития. Подробная информация изложена в таблице ниже.
Наименование | Причина | Механизм развития |
Экзогенные | Дословно – воздействие факторов, которые порождают заболевание извне | В качестве дополнительных причин могут выступать скольжение, трение, повышенная влажность поверхности |
|
| Длительное и тесное соприкосновение ткани или изделия с площадями кожи приводит к сдавлению и ухудшению кровоснабжения этих участков |
| Длительное взаимодействие с катетерами | Пролежень образуется в области полостей организма лежачего больного – сосудов, мочевого пузыря, мочевыводящего канала вследствие того же фактора давления |
Эндогенные | Патология центральной нервной системы вследствие травмы, возникновения новообразования, инсульта | Сбой в регуляции обмена веществ мягких тканей, расстройство тонуса сосудистой стенки после нарушения управления со стороны нервной системы. Ухудшение трофики клеток кожных покровов и мышечных волокон приводит возникновению нейротрофических язв |
Смешанные | На фоне тяжелой патологии, приводящей к возникновению в организме благоприятной ситуации для образования пролежней, присутствует фактор наружного давления | Комбинация экзогенных и эндогенных механизмов |

Согласно типу некроза
Учитывая, что даже в начале формирования пролежня у лежачего больного начинаются некротические процессы в поверхностных слоях кожи, тип некроза является одним из ключевых факторов для классификации. Омертвение тканей может идти согласно двум вариантам развития – сухому и влажному. Первый также называется мумификацией. Его характеризуют следующие признаки:
- поврежденные ткани ссыхаются;
- очаг отгорожен от здоровой поверхности четкой границей – демаркационной линией;
- отсутствуют какие-либо выделения из зоны поражения;
- инфицирование раны нехарактерно.
[wpmfc_short code=”Up_Down”]
Второй вариант течения – пролежневая гангрена. Он считается более неблагоприятным для лежачих больных. Пролежень склонен к присоединению инфекции и, как следствие, появлению неприятного запаха, гноя. Если при наличии сухого некроза общее состояние лежачего больного удовлетворительно, то в случае развития влажного типа – степень тяжести пролежней может приводить к потере сознания, рвоте и последующему развитию сепсиса.
Важно! Пролежневая гангрена – опасна для жизни лежачего больного. Если увеличивается температура тела, учащается сердцебиение, присоединяются неадекватные реакции (бред, галлюцинации), необходимо обращаться за скорой медицинской помощью.

По размерам
Пролежни, как ожоги и другие повреждения кожных покровов, классифицируют согласно размерам, что наглядно представлено в таблице ниже.
Наименование пролежня, согласно размеру | Размер, см |
Небольшой | <5 |
Средний | 5-10 |
Большой | 10-15 |
Гигантский | >15 |
Тяжесть состояния не всегда коррелирует с площадью пораженной ткани. Более важную роль здесь играет присоединение инфекционного процесса и глубина распространения повреждения.
Стадии пролежневого процесса
Классификацию, в основе которой лежат стадии пролежневого процесса, предложил отечественный ученый профессор Дибиров М. Д. Он разделил течение патологии у лежачего больного на следующие этапы:
- Начальная стадия пролежней характеризуется ухудшением функционирования местного кровотока. Нарушается снабжение тканей кислородом и питательными веществами, а также отток венозной крови. Внешне стадия проявляется лишь покраснением с постепенным появлением синеватого оттенка.
- Вторая – это начало некроза и присоединения инфекции. Омертвению подвергаются как поверхностные слои кожи, так и мышцы, подкожная жировая клетчатка, в отдельных случаях – костные структуры. Имеет внешний вид язвы или раны с тенденцией распространению процесса.
- На третьей стадии развития пролежней наблюдается регенерация тканей. В зависимости от тяжести течения может происходить полное восстановление целостности кожи или же образование соединительнотканного рубца.
Данное разделение не слишком распространено и упоминается чаще в научной литературе, чем клинической практике.
Стадии пролежней
Отдельно следует выделить классификацию, имеющую непосредственное практическое значение для лежачего больного. В официальном протоколе, где указаны нормативы диагностики и лечения заболевания, стадии образования пролежней представлены следующим образом:
- На первом этапе происходит поражение кожных покровов, выглядят пролежни в начальной стадии в виде очагового покраснения – эритемы. Она не исчезает при устранении соприкосновения с поверхностью.
- После развития второй стадии в патологический процесс вовлекается помимо эпидеримиса и подлежащий слой – дерма. На этом этапе уже происходит формирование раневой поверхности. Дно – розоватое, возможно образование струпа или налета из фибрина.
- Третья стадия характеризуется еще более глубокими повреждениями на протяжении всей кожи вплоть до подкожно-жировой клетчатки. Последняя обнажается на дне раны. При нагноении повреждения часто формируется свищ.
- При развитии пролежни последняя стадия в патологический процесс вовлекаются мышцы, кости, сухожилия. Раневая поверхность чернеет. Если развитие пролежня дошло до этого этапа, возникает риск развития сепсиса и летального исхода.
Неблагоприятное течение приводит к возникновению остеомиелита.

Рекомендации по определению текущего состояния пролежня
При оценке степени пролежней следует опираться на ряд рекомендаций. Перед началом взаимодействия с лежачим больным следует тщательно вымыть руки. После чего приступить к выполнению следующего алгоритма:
- помочь лежачему больному перевернуться на живот или бок;
- обратить внимание наличие отека, экссудата (отделяемого), гноя;
- после определения места локализации пролежня важна оценка степени развития пролежней по его цвету, размерам, глубине внедрения патологического процесса;
- оценить содержимое дна раны.
[wpmfc_short code=”Center”]
В последнем случае следует учитывать, что красная поверхность на дне свидетельствует о незначительной глубине поражения и соответствует второй стадии развития пролежней. С желтым оттенком рыхлой консистенции – о распространении процесса до подкожной жировой клетчатки (3 стадия). На четвертой стадии в ране могут определяться костные образования и сухожилия. Последние выглядят как белые прочные тяжи. Начальная стадия выглядит как стойкое покраснение кожных покровов без нарушения их целостности.
Несмотря на возможность самостоятельно осмотреть поврежденную поверхность кожи лежачего больного, окончательно сопоставить объективные данные с табличными может лишь опытный врач. Не следует заниматься самодиагностикой.

Особенности лечения каждой стадии
После получения данных о том, на какой стадии находится пролежень у конкретного лежачего больного, назначается соответствующее лечение. Уход за пролежнями различной степени тяжести и их терапия наглядно представлены в таблице ниже.
Стадия | Особенности лечения |
Первая | Направлено на предупреждение прогрессирования заболевания. Устранение факторов развития – трения, давления с помощью специальных мягких матрацев и других приспособлений. Основная задача – восстановить адекватный кровоток. Как правило, терапия проводится местно. Обработка производится камфорным, салициловым, нашатырным спиртом слабой концентрации. Возможно применение противовоспалительных мазей |
Вторая | При появлении раневого дефекта самостоятельное лечение противопоказана. Необходима консультация врача хирургического профиля. Лежачему больному назначаются регулярные перевязки с целью санации раны и недопущения присоединения инфекционного процесса. Используются мази с антибактериальным компонентом, и те, что стимулируют скорейшее заживление |
Третья | Показано оперативное вмешательство с целью иссечения нежизнеспособных тканей. Операция сопровождается медикаментозной терапией анальгетиками, мазями снимающими воспаление и стимулирующими регенеративные процессы |
Четвертая | Для проведения удаления омертвевших тканей требуется высококвалифицированный хирург. Работа с костными тканями требует дополнительных навыков. Необходимо введение высоких доз обезболивающего, антибактериальная и противовоспалительная терапия. В отдельных случаях требуется назначение кровеостанавливающих средств и проведение реконструктивного хирургического вмешательства – из области пластической хирургии. Реабилитация весьма продолжительна и требует тщательного ухода на всем ее протяжении. В раннем послеоперационном периоде лежачему больному необходим специальный «гамак» для максимального исключения фактора давления. Используются такие методики как вакуум-терапия, гидрогелевые повязки и применение лазера. |

Если пациент сильно ослаблен, необходимо все стадии пролежней лечить, используя щадящую терапевтическую тактику. Сестринский уход за пролежнями различной степени тяжести играет ключевую роль в выздоровлении лежачего больного.
Важно! Любое оперативное вмешательство – это вероятность развития серьезных последствий и даже летального исхода. Для минимизации рисков следует удостовериться в высокой квалификации медицинского персонала.
Оценка риска образования пролежней
Среди причин развития пролежней всех стадий присутствуют следующие факторы:
- наличие у лежачего больного лишних жировых отложений;
- недостаток белка в рационе;
- дефицит в питании витаминов A, B и C;
- несоблюдение правил личной гигиены по уходу за кожей;
- контакт с синтетическими материалами в одежде и постельном белье;
- неправильный температурный режим, приводящий к чрезмерному выделению пота;
- снижение ряда функций организма (защитной, регенеративной, трофической), в связи естественным старением.
Эти причины можно отследить и корректировать в домашних условиях. Точная оценка степени риска пролежней медицинским персоналом производится с помощью специальных методик. Широкое распространение получили две шкалы – разработанные Нортоном и Ватерлоу. В обоих методах учитываются такие показатели как общее психическое и физическое состояние пациента, его способность самостоятельно совершать движения, наличие недержания кала или мочи. Ватерлоу уделяет отдельное внимание полу, весу, возрасту лежачего больного, его сопутствующим заболеваниям, аппетиту. На формирование пролежней может влиять и проводимая терапия. Гормональные и негормональные противовоспалительные средства, цитостатики – это препараты, которые также повышают риски.

Возможные осложнения
Следить за состоянием лежачего больного с пролежнями необходимо в динамике. В противном случае можно пропустить развитие осложнений. Последние принято классифицировать согласно видовому признаку. Разделяют их следующим образом:
- флегмона, воспаление, не имеющее четких границ, наиболее частый возбудитель – стафилококк;
- рожистое воспаление кожи – появляется на 2 стадии вследствие инфицирования стрептококком;
- абсцесс – формируется отграниченная полость с гнойным содержимым;
- артрит с наличием гноя;
- остеомиелит – гнойно-некротический процесс в костной ткани;
- кровотечение вследствие инфицирования и повреждения сосудистой стенки;
- сепсис – распространение интоксикации по всему организму.
Редкое и грозное осложнение – развитие гангрены у лежачего больного. Происходит при присоединении анаэробной флоры, микроорганизмов, размножающихся в бескислородных условиях. Возникает, как правило, на последней стадии пролежневого процесса. Поврежденную часть тела, в большинстве случаев, приходится ампутировать.
Важно! Для успешного лечения пролежней первостепенное значение имеет раннее начало терапии. Даже когда обнаружена начальная стадия пролежни у лежачих больных необходимо безотлагательно принимать меры.
Пролежень развивается в динамике. Переход одной стадии в другую не обязателен. При соблюдении рациональной тактики предотвращение прогрессирования процесса наблюдается в большинстве случаев. Профилактика пролежней разных стадий – надежная защита от развития у лежачего больного как самого заболевания, так и его грозных осложнений.
[wpmfc_short code=”Down_Down”]
Видео
010
Источник