Пролежни этиология патогенез профилактика пролежней
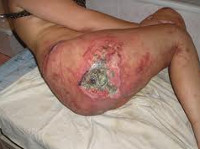
Пролежень – это некроз мягких тканей, возникающий вследствие нарушения их питания и длительного давления на определенную область тела. Развитию патологии способствует ограниченная подвижность больного, недостаточный уход, нарушения чувствительности и трофики. Пролежни обычно возникают в местах прилегания костных выступов к коже (крестец, пятки, лопатки). Тактика лечения зависит от глубины и стадии некроза. При поверхностных пролежнях выполняются перевязки, при глубоких поражениях необходимо иссечение омертвевших тканей.
Общие сведения
Пролежень – омертвение тканей, возникающее вследствие длительного давления в сочетании с нарушением иннервации и кровообращения на определенном участке тела. Развивается у ослабленных лежачих больных. Кроме того, пролежень может появиться у пациентов с переломами вследствие давления слишком тугой или неровной гипсовой повязки, а также у людей с зубными протезами (при его плохой подгонке).
Вероятность развития пролежня в первую очередь зависит от двух факторов: качества ухода и тяжести заболевания. В некоторых случаях появления пролежней достаточно трудно избежать и для их профилактики приходится применять целый арсенал специальных средств: противопролежневые матрасы, специальные впитывающие пеленки, круги, подкладываемые под определенные участки тела и т. д.

Пролежень
Причины пролежня
Основной причиной возникновения патологии является сдавление тканей между костью и находящейся снаружи твердой поверхностью. Мягкие ткани сдавливаются между костью и кроватью или костью и инвалидным креслом, что приводит к нарушению кровообращения в мелких сосудах. К клеткам сдавленной области перестает поступать кислород и питательные вещества, в результате участок ткани мертвеет и погибает.
Дополнительными причинами повреждения кожи в типичных местах образования пролежней становятся трение и скольжение. Трение о простыни или одежду возникает, когда пациент самостоятельно меняет позу, либо его переворачивают или пересаживают члены семьи или мед. работники. Скольжению способствует слишком высокий подъем головного конца кровати, при котором пациент соскальзывает вниз, а также попытка удержаться в сидячем или полусидячем положении без должной опоры.
В группу риска возникновения пролежней относятся все люди с ограниченной подвижностью, которая может возникнуть вследствие оперативных вмешательств, параличей, комы, седации, слабости и общего плохого самочувствия, а также заболеваний или травм при которых необходим постельный режим или использование инвалидного кресла. Вероятность развития заболевания увеличивается у курильщиков и людей пожилого возраста, при плохом питании и недостатке жидкости. К числу других факторов, повышающих риск возникновения пролежней, относятся:
- Ухудшение чувствительности вследствие неврологических заболеваний, повреждений спинного мозга и т. д. При таких состояниях пациенты не ощущают боли и дискомфорта, свидетельствующих о сдавлении мягких тканей. Пролежни у пациентов с параличами склонны к затяжному, упорному течению и могут возникать даже в нетипичных местах (например, вследствие давления края обуви).
- Потеря веса и мышечная атрофия. Мышцы и жировая ткань являются естественными прослойками между костными выступами и кожей. При их уменьшении кожа при давлении подвергается увеличенным нагрузкам. Поэтому пролежни часто образуются у истощенных больных.
- Слишком влажная или слишком сухая кожа. Кожа становится сухой при повышении температуры, а влажной – при усиленном потоотделении, которое может быть обусловлено как болезнью, так и чрезмерным перегревом больного (слишком теплое одеяло, слишком высокая температура в помещении).
- Недержание мочи или кала. У пациентов, не контролирующих свой мочевой пузырь, кожа часто бывает влажной, что делает ее более уязвимой к образованию пролежней. А бактерии, присутствующие в каловых массах, могут способствовать инфицированию пролежней и становиться причиной развития тяжелых местных осложнений.
- Заболевания, вызывающие нарушения кровообращения (сахарный диабет, облитерирующий эндартериит, острая окклюзия сосудов, облитерирующий атеросклероз).
- Мышечные спазмы. При непроизвольных движениях кожа постоянно страдает от трения о простыни, одежду и другие поверхности.
- Нарушения сознания. Пациенты не могут адекватно оценивать свое состояние и воздерживаться от действий, провоцирующих образование пролежней или выполнять действия, препятствующие их появлению.
Классификация
В современной гнойной хирургии наибольшей популярностью пользуется классификация пролежней с учетом степени тяжести:
- I стадия пролежня. Целостность кожных покровов не нарушена. Отмечается покраснение, цианотичность или багровый оттенок кожи. Кожа может выглядеть раздраженной. Иногда пациенты жалуются на болезненность или повышенную чувствительность в области формирующегося пролежня.
- II стадия пролежня. Есть поверхностная рана с повреждением эпидермиса и части дермы. Пролежень может представлять собой пузырь с жидкостью или красно-розовую, отечную, напоминающую язву рану.
- III стадия пролежня. Некроз распространяется на всю глубину дермы и захватывает подкожную жировую клетчатку. При этом фасция и подлежащие органы и ткани остаются интактными. Визуально выявляется пролежень в виде кратерообразной раны с дном из желтоватой омертвевшей ткани.
- IV стадия пролежня. Обширный, глубокий пролежень. Некротические процессы распространяются на сухожилия, мышцы и кости, которые могут выстоять в ране. Дно пролежня заполнено омертвевшей темной тканью.
Кроме того, существует классификация пролежней с учетом размера поражения: небольшой пролежень (диаметром до 5 см), средний пролежень (от 5 до 10 см), большой пролежень (от 10 до 15 см) и гигантский пролежень (более 15 см). Отдельно выделяют свищевую форму пролежней, при которой в мягких тканях имеется большая полость, сообщающаяся с наружной средой через небольшое отверстие на коже (свищ). Полость может находиться на значительном расстоянии от ранки. При этом отделяемое «проходит» через свищевой ход, нередко – изогнутый, тонкий и извилистый. При свищевой форме пролежней часто наблюдается остеомиелит подлежащей кости.
Симптомы пролежня
У пациентов, лежащих на спине, участки некроза чаще всего образуются в области крестца. Возможно также развитие пролежней в области лопаток, пяток и затылка. При положении в постели на боку пролежни возникают в области большого вертела бедренной кости, ушных раковин, висков, наружной поверхности плеча, колена и голеностопного сустава. Если больной лежит на животе, пролежень может образоваться в области крыльев подвздошных костей и по передней поверхности коленных суставов. У людей, пользующихся инвалидным креслом, пролежни наиболее часто возникают в области крестца, ягодиц, позвоночника, лопаток, а также задней поверхности рук и ног – в местах, где конечности опираются о кресло.
Вначале появляется покраснение или синюшность. Возможны неприятные ощущения и повышенная чувствительность в зоне поражения. В последующем формируются пузыри, при их вскрытии образуются поверхностные раны. Раны постепенно углубляются, становятся кратерообразными, появляется гнойное отделяемое. На дне раны образуется вначале желтоватые, а затем темные участки некроза.
Осложнения
Самым тяжелым осложнением пролежня является сепсис – опасное для жизни состояние, при котором бактерии с током крови распространяются по организму, что может стать причиной полиорганной недостаточности и смерти больного. Кроме того, пролежень может привести к развитию флегмоны, гнойного артрита, контактного остеомиелита подлежащей кости и раневого миаза (инфектации раны личинками насекомых). При расплавлении стенок сосудов возможно арозивное кровотечение. В отдельных случаях в области хронического, длительно незаживающего пролежня может развиться рак кожи.
Диагностика
Диагноз пролежня выставляется гнойным хирургом, травматологом или другим врачом, осуществляющим ведение больного, на основании типичной клинической картины и локализации повреждения. Специальные методы диагностики не требуются. Следует учитывать, что на начальных стадиях пролежни нередко бывают безболезненными или практически безболезненными, поэтому всех ослабленных, малоподвижных пациентов необходимо регулярно осматривать, уделяя особое внимание «зонам риска» – местам прилегания костных выступов. При нагноении пролежня может потребоваться забор материала для определения возбудителя и определения его устойчивости к различным антибиотикам. В отдельных случаях необходима дифференциальная диагностика пролежня с раком кожи. Диагноз уточняется на основании биопсии.
Лечение пролежня
Лечение всех поражений, даже небольших и поверхностных, должно проводиться с участием врача. Самолечение недопустимо, поскольку при таком подходе возможно дальнейшее прогрессирование пролежня и развитие тяжелых осложнений. К числу основных принципов лечения пролежней относится вВосстановление кровотока в поврежденной области, мероприятия, способствующие отторжению некротических масс и заживлению раны.
Для восстановления кровотока в области пролежня принимают специальные меры профилактики, о которых будет рассказано ниже. Для стимуляции отторжения некротических масс используют специальные лекарственные препараты (клостридиопептидаза + хлорамфеникол). При необходимости в ходе первичной обработки участки некроза удаляют с помощью специальных инструментов.
После того, как рана будет полностью очищена от некротических тканей, проводят перевязки с альгинатами (специальный порошок или салфетки для заполнения ран), накладывают гидроколлоидные повязки и повязки с ранозаживляющими препаратами. При осложнении пролежня бактериальной инфекцией применяют местные антисептические и антибактериальные средства. Пожилым пациентам и больным с тяжелыми пролежнями проводят антибиотикотерапию. Если после пролежня образовался обширный дефект, может потребоваться кожная пластика.
Прогноз и профилактика
Прогноз определяется тяжестью пролежня и характером основной патологии. Профилактика включает следующие мероприятия:
- Ежедневная проверка кожи является обязательной процедурой, которая должна проводиться при уходе за всеми тяжелыми больными и инвалидами. Необходимо обращать особое внимание на области костных выступов и зоны риска развития пролежней.
- Для профилактики пролежней следует каждые 2-3 часа менять положение больного в постели, использовать специальные приспособления (надувные круги и т. д.) и противопролежневые матрасы. Все перемещения пациента должны проводиться с максимальной осторожностью, так, чтобы не допустить трения или растяжения кожи.
- Нужно использовать мягкое постельное белье и одежду из натуральных материалов. Желательно, чтобы на одежде не было пуговиц, застежек и других элементов, способных создать очаг повышенного давления на кожу.
- Необходимо поддерживать в помещении комфортную температуру – не слишком низкую, чтобы больной не простудился, и не слишком высокую, чтобы избежать излишнего потоотделения и образования опрелостей, которые в последующем могут превратиться в пролежни.
- Постельное белье должно своевременно меняться, быть сухим и чистым. При необходимости следует использовать специальные гигиенические средства (впитывающие пеленки, памперсы, прокладки и т. д.).
Кожа лежачих больных становится тонкой и очень уязвимой к повреждениям, поэтому уход за ней должен быть бережным, деликатным. Нежелательно использовать сильнопахнущие и спиртосодержащие косметические средства, которые могут вызвать аллергию и раздражение кожи. Предпочтительно применять специальные щадящие гигиенические средства. Нужно следить за тем, чтобы кожа пациента всегда оставалась сухой и чистой: протирать его мягким полотенцем при повышенном потоотделении, максимально быстро удалять с кожи естественные выделения (кал, мочу), проводить гигиену интимных зон после каждой дефекации и мочеиспускания.
Смену постельного белья необходимо выполнять с использованием специальных приемов, переворачивая больного и перекатывая его на чистые простыни, но ни в коем случае не выдергивая из-под него белье. Следует также стимулировать пациента к движению и следить за тем, чтобы его питание было умеренным, сбалансированным, богатым минеральными веществами и витаминами, но относительно некалорийным, поскольку из-за малой подвижности количество необходимых калорий в таких случаях уменьшается.
Источник
Пролежень – язвенно-некротический процесс, развивающийся у ослабленных лежачих больных на тех областях тела, которые подвергаются постоянному давлению. Основными причинами являются ишемия и нейротрофические изменения тканей.
Различают следующие виды пролежней:
• экзогенные, т. е. вызванные механическими факторами, приведшими к ишемии и омертвению тканей. В этих случаях устранение причин, вызвавших пролежень, ведет к развитию репаративных (восстановительных) процессов и его заживлению;
• эндогенные, развитие которых определяется нарушением жизнедеятельности организма, сопровождающимся нейротрофическими изменениями тканей. Заживление таких пролежней возможно при улучшении общего состояния организма и питания тканей.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Пролежень – это повреждение кожных покровов в результате длительного действия локального давления. В результате этого сдавливаются капилляры, так что соответствующая область кожи больше не получает достаточного количества крови и кислорода. Уменьшенное кровообращение ведет к накоплению в ткани токсичных продуктов с последующим повышением проницаемости капилляров, расширением сосудов, образованием отека и развитием клеточной инфильтрации. Эти воспалительные реакции в своей начальной стадии вызывают повышенное кровенаполнение с ростом капиллярного давления, благодаря чему в это время токсичные продукты обмена еще могут удаляться, а клетки кожи сохраняют способность к регенерации – при условии, что с этой области полностью снята нагрузка. Однако если действие давления продолжается, из-за все усиливающейся кислородной недостаточности в коже происходят необратимые изменения, ведущие к ее омертвению. С практической точки зрения, если своевременно снять давление, всегда можно предотвратить развитие пролежней.
Вторая причина, из-за которой могут образоваться пролежни, – различные манипуляции с лежачим больным: когда пациента тянут по постели, вытаскивают из-под него мокрое белье, пытаются подпихнуть под него судно. В это время происходит значительное смещение поверхностных слоев мягких тканей по отношению к глубоко расположенным слоям, в результате чего мелкие кровеносные сосуды рвутся и кровоснабжение этих отделов нарушается. Аналогичным образом пролежни могут образовываться и у слабых лежачих пациентов, которые, не имея упора в ногах, начинают медленно сползать по стулу или кровати из положения сидя или полусидя, что едва заметно глазу, но очень ощутимо для мягких тканей.
Факторы, влияющие на развитие пролежней: нарушение осязания; травмы и заболевания спинного и головного мозга; повышенная температура и потоотделение; недержание мочи и кала; грязная кожа; крошки и мелкие предметы в постели; складки, швы, пуговицы на белье; сниженное питание и недостаток питья; особенности диеты, избыточный вес и истощение; сердечно-сосудистые заболевания; сахарный диабет; аллергическая реакция на средства по уходу за кожей; возраст.
КЛИНИЧЕСКАЯ КАРТИНА
Пролежни, в принципе, могут развиться на любой части тела. Наибольший риск имеет то место, где давление, создаваемое весом тела, и противодавление со стороны опорной поверхности действуют на область кожи, лежащую над костным выступом и имеющую незначительную прослойку подкожной жировой ткани. В качестве типичных мест локализации можно назвать крестцовую область, пятки, седалищные кости, большие вертелы бедренных костей, а также боковые лодыжки. В этих местах возникает до 95% всех пролежней.
Вначале появляются локальная бледность, синюшность и отечность кожи. Далее наступает отслойка верхнего слоя кожи с образованием пузырей и ее омертвение. Инфицирование углубляет и расширяет процессы омертвения тканей.
Повреждение проходит в своем развитии различные стадии в зависимости от степени и продолжительности сжатия.
Стадия I. Резко ограниченное покраснение кожи, которое можно устранить путем снятия давления. У лиц с темным цветом кожи заметить эту стадию можно также по обесцвечиванию кожи, повышенной температуре, отеку или затвердению.
Стадия II. Частичная потеря кожи с разрушением эпидермиса (верхнего слоя кожи) и дермы, однако еще без вовлечения подкожной клетчатки. Речь идет о поверхностной язве, которая клинически проявляется в виде потертости, пузыря или плоского кратера.
Стадия III. Повреждение всех слоев кожи, которое может достигать фасций (соединительнотканных оболочек, покрывающих мышцы), причем последние еще не поражаются. Язва имеет вид глубокого кратера с подрытыми или плоскими краями.
Стадия IV. Потеря кожи на всю толщину с обширными очагами омертвения тканей и повреждениями мышц, сухожилий и костей, подрытыми краями раны и образованием карманов. В стадиях III и IV возникает опасность септических (инфекционных) осложнений.
ЛЕЧЕНИЕ
Лечение представляет значительные трудности и проводится по общим правилам ведения гнойно-некротических язв. Самое благоприятное время для лечения пролежней – это стадия, предшествующая образованию пузырей. Если произошло образование пузыря, следует готовиться к продолжительному лечению. Эти раны заживают очень медленно, и сроки выздоровления будут исчисляться не днями, а неделями.
Лечение пролежня опирается на три краеугольных камня. Первым требованием является восстановление кровоснабжения поврежденного участка кожи путем полного снятия давления. Без снятия давления заживление невозможно, и все дальнейшие мероприятия бессмысленны. При этом снятие давления должно быть обеспечено на весь период лечения. Любое, даже длящееся всего минуты давление снова вызывает повреждение и приведет к обратному развитию процесса.
Местная терапия раны охватывает тщательную, по возможности хирургическую обработку раны, а также постоянную очистку ран гидроактивными повязками, кондиционирование раны со стимуляцией развития грануляционной ткани, а также завершающую эпителизацию, тоже с помощью влажной обработки раны.
В качестве третьего мероприятия показана вспомогательная терапия для улучшения общего состояния пациента и устранения болей. У престарелых пациентов часто наблюдается кахексия (истощение) в сочетании с белковой недостаточностью, так что необходимо обеспечить соответствующий прием пищи с повышенным содержанием белка и достаточным количеством витаминов и минеральных веществ.
Первичная оценка общей ситуации: локализация язвы, степень тяжести, общее состояние раны, оценка статуса пациента, его готовности к сотрудничеству.
Этиологическая и местная терапия включают в себя полное устранение давления на язву вплоть до заживления. Кроме того дополнительно необходимы нормализация общего состояния, улучшение питания, борьба с болью, соответствующая хирургическая обработка раны, борьба с инфекцией, лечение влажными повязками для продолжения очищения раны, кондиционирования и рубцевания, при необходимости – пластическая хирургия.
Если язва зажила, то необходимо осуществлять контроль и продолжение терапии согласно плану лечения. Если заживления язвы не произошло, то проводится тщательная проверка качества выполнения всех мероприятий (особенно снятие нагрузки), после чего назначается лечение очистившейся раны. Необходимо создать влажные условия содержания раны, используя, например, альгинаты (в форме салфеток и порошка для заполнения ран), гидроколлоидные повязки (Hydrocoll, Duoderm, Hydrosorb и др.), способствующие очищению и закрытию раны.
Повязки эти достаточно дорогие. Для заживления раны можно использовать самые разнообразные заживляющие средства: мази “Левосин”, “Левомиколь”, “Актовегин”, “Солкосерил”, облепиховое масло и др. Нередко пролежни осложняются присоединением вторичной инфекции, и тогда необходимо использование антисептических и антибактериальных средств, таких как борная кислота, белый стрептоцид в порошке, 3%-ный раствор перекиси водорода, раствор фурацилина в разведении 1 : 5000, мази “Левомиколь” и “Левосин”.
В целях фитотерапии пролежней можно использовать отвар коры дуба. Приготовление: 1 ч. л. высушенной и измельченной коры молодого дуба заливают 1 стаканом кипящей воды, кипятят 30 мин, настаивают 10 мин, процеживают. Отваром коры дуба смазывают и промывают поверхность пролежней. Салфетки, пропитанные отваром коры дуба, используют для повязок.
Для лечения обширных и долго незаживающих пролежней применяют водные настои и отвары цветков календулы, которые оказывают успокаивающее, ранозаживляющее и противовоспалительное действие. Приготовление настоя: 2 ч. л. цветков календулы заливают 2 стаканами кипятка, настаивают 15 мин, процеживают. Принимают по 1/2 стакана 4 раза в день перед едой. Приготовленный настой также используют наружно для промывания нагноившихся пролежневых участков и пропитывания салфеток для повязок.
ПРОФИЛАКТИКА
Конечно, лучше всего предотвратить образование пролежней. Нужно постоянно следить за кожей лежачего больного, чтобы она не подвергалась раздражению. При наличии признаков образования пролежней необходимо принять ряд мер. Уменьшение давления в области поражения – это самое важное, что вы можете сделать. В частности, нужно поворачивать лежачего больного с бока на бок, если пролежни появляются на спине. Рекомендуется ночью лежать на животе. Это положение имеет ряд преимуществ: при положении на животе давление распределяется по всему телу; задняя сторона тела, испытывающая нагрузку днем при сидении, освобождается; утром пациент сам может легко обнаружить появление красных пятен на передней части тела; положение на животе предотвращает появление контрактур. Под места костных выступов дополнительно подкладывают валики, например, мягкие подушки из пера или поролона. Под неподвижные конечности можно подложить мешочки, наполненные круглым зерном, например пшеном. Под крестец подкладывают резиновый круг. Смысл применения разнообразных валиков и противопролежневых матрасов в том, что они увеличивают площадь соприкосновения тела с поверхностью, на которой лежит пациент, а значит, уменьшают давление на каждый участок тела, минимизируя нарушения кровообращения и таким образом снижая риск возникновения пролежней.
Уменьшение раздражения кожи – с этой целью необходимо стелить мягкое белье; исключить на белье пациента грубые швы, пуговицы, заплатки; регулярно и часто оправлять постель, чтобы под пациентом не было складок и мелких предметов; для ухода за кожей использовать низкоаллергенные проверенные средства, например детское мыло; избегать пахучих и ярких; чаще проводить туалет промежности, т. к. частицы кала и мочи являются сильными раздражителями; ни в коем случае не ограничивать в питье пациента с недержанием мочи, т. к. при недостатке жидкости повышается концентрация мочи, а соответственно и сила раздражения; коротко стричь ногти себе и пациенту: себе – чтобы случайно не поцарапать пациента, а пациенту – чтобы он не расчесывал кожу, т. к. при длительном лежании или сидении сдавленные участки зудят; следить за тем, чтобы пациент был одет и закрыт одеялом соответственно температурным условиям комнаты, так как при перегревании пациента усиливается потение и увеличивается риск развития пролежней.
В сидячем положении пролежни прежде всего развиваются в нижней часть крестца (на копчике), в области шва ягодиц и на седалищных костях. Поэтому всех пациентов обучают отжиматься руками каждые 10-15 мин, таким образом освобождая от нагрузки седалищные кости. Подножки в коляске должны быть отрегулированы таким образом, чтобы бедра получали опору до колен по всей длине. Особую осторожность проявляют при смене подушек или обуви (особенно на каблуках). Если у человека, пользующегося инвалидной коляской, образовались пролежни в области ягодиц, его укладывают в постель на бок или на живот до заживления язв. Пациенту обеспечивают необходимую подвижность, чаще меняя положение тела. Если больной способен самостоятельно двигаться, он должен менять положение тела каждые 15 мин. При неспособности пациента к движению его положение меняют хотя бы через каждый час (если больной находится в кресле) или через каждые 2 ч (если он находится в постели).
Многие люди используют решетки для хранения яиц или овечью шкуру в качестве покрывала для матраца. Но ни то ни другое не может уменьшить давление на кожу и предотвратить развитие пролежней. Необходим мягкий, но упругий матрас. Для этого подходит поролоновый матрас, толщина которого должна быть не менее 15 см. Ложе должно быть ровное, без бугорков и ямок. Можно приобрести специальный противо-пролежневый матрас, но даже при его наличии у больного все равно могут образовываться пролежни. Надувной матрац с насосом под кроватью гораздо удобнее. Его можно то подкачивать, то спускать.
Сначала пролежни обрабатывают физиологическим раствором. Затем на рану накладывается самоклеющаяся повязка из прозрачной пленки. Она остается на ране до четырех дней. Дело в том, что в организме образуются особые вещества, так называемые факторы роста. Они способствуют заживлению ран. Если менять повязку каждый день, то с кожи будут удаляться и эти вещества, до того как они успеют проявить свое действие. Герметическая повязка обеспечивает надежный контакт факторов роста с раной и ускоряет заживление.
Нельзя допускать загрязнения кожи, чрезмерной сухости и влажности, так как это понизит способность кожи к внешним воздействиям; следует использовать обычную воду, мыло и мочалку из хлопчатобумажной ткани или натуральной губки, питательные и увлажняющие кремы, подсушивающие мази, присыпку. Если внимательно наблюдать за
кожей, становится ясно, в какой момент что применять. Общее правило такое: влажную кожу нужно подсушивать, а сухую – увлажнять. Антибактериальное мыло не используют, т. к. вместе с вредными бактериями уничтожаются и полезные микроорганизмы; кожа после такого мыла не способна сопротивляться даже незначительной инфекции. Спиртосодержащие средства, такие как лосьоны и камфорный спирт, можно использовать только у пациентов с жирной кожей. При мытье кожу в местах сдавления не трут. Чтобы не травмировать верхние слои кожи, употребляют мягкие губки и пользуются ими очень осторожно. При высушивании кожи ее не вытирают, а промакивают. Покрасневшие участки кожи ни в коем случае не массируют, но легкий регулярный массаж вокруг этих мест весьма желателен. У людей, страдающих недержанием мочи, и лежачих больных вероятность возникновения пролежней в несколько раз выше, чем у обычных людей, так как моча и кал оказывают раздражающее влияние на кожу. Эти люди нуждаются в тщательном уходе за кожей. При уходе за ними используют средства, специально предназначенные для обмывания и протирания кожи в случае недержания мочи. Обязательно также устраивают воздушные ванны для кожи.
Пациента в одиночку не подтягивают, не тащат и не выдергивают из-под него белье, особенно мокрое, не подпихивают под него судно. Для всего этого есть несложные приемы, основной смысл которых состоит в том, что больного надо сначала приподнять, а только потом двигать или подкладывать под него что-либо. Пациента не оставляют в неудобном положении, а слабых больных не усаживают с целью придать им полусидячее положение, т. к. их мышечной активности недостаточно, чтобы удержаться в этом положении, и они начинают сползать. Таких пациентов обеспечивают упором (любым приспособлением для упора) в ногах.
Необходимы соответствующие питание и питье, чтобы поддерживать кожу в здоровом состоянии. Первое, что бросается в глаза у больных с пролежнями, – это истощение. Кожа является органом, наибольшим по площади. Подобно другим органам, она также подвергается серьезным повреждениям, когда не получает достаточного количества питательных веществ. Питье и питание должны быть полноценными с учетом ограничений, если таковые имеются. Пища должна содержать не менее 20% белка. Выбирают продукты, содержащие много микроэлементов (очень важны железо и цинк), а также витамина С, – кисломолочные продукты, зелень, овощи, фрукты. Для тяжелых больных мясо – трудная пища. Поэтому для покрытия потребностей в белке используют куриный бульон, рыбу, бобы, крупы и молочные продукты. Жидкости следует давать не менее 1,5л, если нет ограничений. Не употребляют сладких и газированных напитков, а также сублимированных продуктов, т. е. продуктов быстрого приготовления из сухого порошка путем растворения в воде. Исследования показывают, что прием препаратов витамина С в количестве 500 мг два раза в день позволяет сократить площадь поражения при пролежнях до 84%. Но перед проведением терапии витамином С нужно получить разрешение врача.
Для профилактики пролежней может использоваться травяной сбор, состоящий из березы повислой (листья) – 2 части, душицы обыкновенной (трава) – 1 часть, хвоща полевого (трава) – 1 часть, сосны обыкновенной (почки) – 2 части. Принимают в виде настоя по 1/2 стакана 3 раза в день за 30 мин до еды.
Источник
